Содержание
Заболевание, которое своими внешними признаками на фото напоминает экзему, носящее воспалительный характер, называется атопическим дерматитом. Появляться может из-за наследственного фактора или острой аллергии. Лечение атопического недуга должно быть индивидуальным и комплексным.
Что такое атопический дерматит
Заболевание atopic dermatitis имеет генетическую этиологию, т. е. причиной развития может стать предрасположенность, связанная с наследственностью. Атопический дерматит – это воспалительная кожная болезнь аллергической природы, которая имеет хронический характер. Основные симптомы заболевания – сильный зуд, сухость. Атопический дерматит (нейродермит) развивается при активизации реакций организма на взаимодействие с агрессивными веществами – аллергенами.
Провоцирующими факторами могут стать контакты с домашней пылью, бытовой химией, пыльцой растений, шерстью животных, прием некоторых продуктов. По результатам диагностики специалисты выявляют несколько путей, по которым в организм попадают вещества, вызывающие аллергодерматит. Существует следующая классификация: воздушный, пищевой, контактный. Локализовываться атопический дерматит может на некоторых частях тела:
- поверхности лба;
- висках;
- в области губы;
- передней и боковой частях шеи;
- сгибах суставов;
- ладонях;
- стопах.
Как лечить атопический дерматит
Каждому пациенту специалисты подбирают индивидуальный комплекс, как лечить атопический дерматит, согласно причине диагноза. Большинство терапевтических схем включают следующие компоненты:
- диета, основанная на исключении продуктов-аллергенов;
- применение наружных и системных препаратов (антибиотики и местные антисептики, антигистаминные, противовоспалительные средства);
- лечение атопической аллергии физиотерапевтическими процедурами;
- психотерапия.
Лечение атопического дерматита у детей
Если течение болезни неострое, лечение дерматита у детей предусматривает использование местных противовоспалительных средств (кортикостероидов). Восстановить баланс липидов и воды в коже помогут антисептики. Такие мероприятия помогут решить проблему того, как вылечить атопический дерматит, однако будут эффективны лишь при соблюдении соответствующей диеты. Если ребенок не получает пользы от воздействия указанных средств и при обострении атопической аллергии, то специалисты назначают терапию противоаллергическими препаратами и иммуномодуляторами.
Если детский атопический дерматит возник у младенца до 1 года, то лечебные процедуры следует подбирать с особой тщательностью. Комплекс мер зависит от причины появления симптомов заболевания:
- Если малыш находится на питании грудным молоком матери, то женщине следует изменить свой рацион. Требуется исключение продуктов, которые представляют опасность: овощи и фрукты красного цвета, коровье молоко, шоколад и другие аллергены.
- В случае искусственного кормления при атопической аллергии понадобится сменить смесь. Выбирая ее, нужно обратить внимание на продукцию, состав которой не содержит белков, входящих в молоко коров.
- На этапе прикорма аллергия может быть связана с неправильно подобранным меню мальчика или девочки.
- По совету врача можно применять народные средства. Рекомендуется готовить для малыша ванночки с добавлением отваров из березовых почек, крапивы или тысячелистника.
- Разрешено использовать для лечения мази: Бепантен, Эксипиал М, Пантенол. Местные средства способствуют смягчению кожи ребенка, устранению зуда и высыпаний. Мазать их требуется от 3 раз за день, пока симптомы не исчезнут.
- Если воспаление перешло в тяжелую форму, то назначаются антигистаминные и антибактериальные средства, иммуномодуляторы.
При аллергодерматите у детей и подростков специалисты назначают для лечения следующие препараты:
- Антигистаминные: Цитрин, Супрастин, Диазолин.
- Гормональные: Триамцинолон, Метипред.
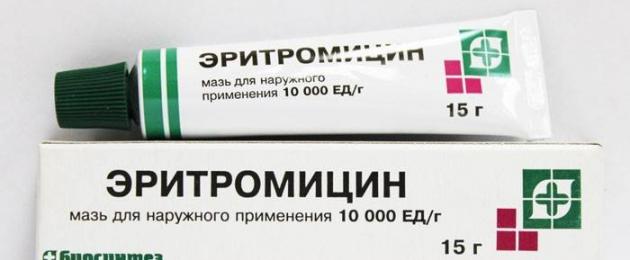
- Антибиотики: Рондомицин, Эритромицин (курсом 1 неделя);
- Ферменты, улучшающие работу ЖКТ: Линекс, Фестал, Мезим.
- Витамины А, Е, группы В.
- Мази: Бепантен, Левомеколь, диоксидную, ихтиоловую, цинковую.
- Антисептики: фукорцин, перекись водорода.
Лечение атопического дерматита у взрослых
Мероприятия, как лечить атопический дерматит у взрослого, складываются из комплексных мер:
- Устранение контактов с аллергенами, вызвавшими болезнь (еда, косметика, украшения).
- Прием таблеток от аллергии для снятия зуда (Кларитин, Зиртек, Цитрин, Супрастин).
- Переход на гипоаллергенную диету (исключение продуктов, провоцирующих нейродермит).
- Насыщение крови кислородом с помощью капельниц.
- Очищение пищеварительной системы детоксикационными средствами, лечение эубиотиками (Полисорб, Энтеросгель, уголь активированный, Фильтрум).
- Лечение дерматита у взрослых может предусматривать применение средств, изготовленных в домашних условиях (ванны, отвары, настои);
- Часто назначаются кремы и мази при атопическом дерматите у взрослых (Эплан, Фенистил, Лостерин, Тимоген, Эритромициновая, Целестодерм, метилурациловая).

Лечение атопического дерматита народными средствами
Для взрослых и детей полезны народные методы лечения атопического дерматита. Популярными домашними лекарствами являются наружные, принимаемые внутрь препараты и ванны. К первой группе относятся следующие народные средства от дерматита:
Настой из ягод калины:
- Состав: калина (свежие плоды) – 5 ст. л., кипяток – 1 л.
Как готовить и принимать:
- Залейте растительное сырье кипящей водой, накройте крышкой. Настаивайте около 10 ч.
- Готовое средство обязательно процедите.
- Принимать настой необходимо по 200 мл детям и по 400 мл взрослым курсом 14 дней. Пить жидкость нужно медленно, мелкими глотками.
Настой из лаврового листа от атопического дерматита:
- Состав: лист лавра – 3-4 шт., вода – 200 мл.
Способ приготовления и приема:
- Залейте листья жидкостью, которую нужно предварительно вскипятить.
- Накройте сосуд с препаратом крышкой, оставьте до остывания, процедите.
- Курс приема составит 10 дней. Необходимо делать перерыв 2 недели, затем повторить.
- Пить требуется большими глотками перед сном. Для взрослого доза составляет полстакана.
Простые и эффективные наружные средства, чем лечить атопический дерматит:
- Компресс из картофеля. Возьмите сырой клубень, тщательно вымойте, почистите. Пропустите продукт через терку из пластика или дерева. Поместите сырье в марлю, хорошо отожмите. Картофельную массу разложите на поверхности стерильного бинта. Полученный компресс прикладывайте к месту поражения на ночь.
- Примочки с чаем. Возьмите 1 ст. л. черного чая (без использования ароматизаторов). Залейте заварку 1 ст. кипятка. Настаивайте напиток 1 ч. В полученном средстве смочите салфетки из марли или ватные диски. Поместите примочки на место очагового проявления воспаления на пару часов. Проводите процедуру 2 недели по 2-3 раза за сутки.
Чтобы сделать ванны от атопического дерматита, воспользуйтесь несколькими рецептами:
- Смешайте в равных пропорциях аптечную ромашку, чистотел и череду. Возьмите 5 ст. л. сырья, заварите 1 л кипящей воды. Настаивайте 2-3 часа, процедите. Средство вылейте в ванну. На 1 л настоя полагается 20 л воды. Добавьте небольшое количество оливкового масла.
- Налейте в емкость 1 л воды, разведите марганцовку. Полученную жидкость смешайте с водой в ванне. Вы должны получить раствор бледно-розового оттенка.

Лечение атопического дерматита гомеопатией
Производители гомеопатических средств предлагают широкий выбор лекарств, чтобы избавиться от проявлений недуга. Каждый препарат направлен на определенный симптом, поэтому применять их нужно в составе комплексной терапии. Лечение атопического дерматита гомеопатией представляет собой использование следующих продуктов:
- Силицея, Сульфур – устраняют шелушение кожных покровов.
- Олеандр, Сепия, Сульфур – способствуют заживлению трещин.
- Кантарис применяется при возникновении пузырей.
- Чтобы рассосались рубцы, используются Силицея, Графитес.
- Алис, Гепар, Сульфур следует применять, если проявляются волдыри.
Профилактика атопического дерматита
Поскольку недуг может проявляться как хронический, важна профилактика атопического дерматита. Следует выполнять следующие рекомендации, чтобы избежать обострения экземы:
- осуществляйте постоянное проветривание квартиры;
- часто удаляйте пыль с пола и других поверхностей;
- исключите из рациона аллергены;
- мажьте кожу кремами обезжиривающего и увлажняющего действия;
- исключите по возможности контактирование с растительной пыльцой и домашними животными;
- взрослым требуется отказаться от курения;
- подбирайте гигиенические средства, не содержащие агрессивных веществ;
- выбирайте одежду из натуральных тканей;
- избегайте ситуаций, связанных со стрессом и эмоциональным перенапряжением.
Видео: как лечить атопический дерматит у ребенка
Внимание! Информация представленная в статье носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!Международная классификация болезней раньше определяла это заболевание как диффузный нейродермит. Теперь же по МКБ-10 недуг именуется атопическим дерматитом и имеет код L20, говорящий о патологическом воздействии на кожу и подкожную клетчатку. Атопический дерматит еще зовут детской экземой.
Если заболевание проявляется у детей раннего возраста, причина его, вероятнее всего, наследственная, либо связанная с особенностями течения беременности. Такие детки могут страдать и от других типов аллергии – астматических припадков, аллергических ринитов или конъюнктивитов, невосприятия определенных питательных элементов. Возникновение недуга в более позднем возрасте обычно связано с влиянием внешних факторов. Атопический дерматит чаще обнаруживается у детей до года и без необходимой терапии принимает хроническую форму с периодическими обострениями в продолжение жизни.
Помимо генетической расположенности, предпосылками атопического дерматита у грудных детей могут быть:
Кроме этих причин, к факторам риска экземы у грудничков относят различные бытовые аллергены – от моющих составов и средств по уходу за ребенком до фармацевтических препаратов.
Особенно внимательно к воздействию неблагоприятных факторов нужно относиться тем родителям, кто сам страдает от аллергий. Если подобная гиперчувствительность есть и у папы, и у мамы, вероятность детской экземы у их наследника вырастает до 80 процентов. Гиперчувствителен к антигенам один родитель? Риск сокращается в два раза.
Атопический дерматит у детей постарше (в 2–3 года) способен проявиться на фоне психоэмоционального напряжения, пассивного курения, избыточных физических нагрузок, плохой экологии в месте проживания, частых инфекционных болезней. Эти же факторы провоцируют обострение экземы при хроническом течении недуга.
А вот контакт с домашними питомцами может сыграть положительную роль. Итальянские ученые провели исследование и выяснили: если в доме есть собака, риск заболеваемости аллергическим дерматитом на четверть снижается. Общение любимца с ребёнком не только дает иммунной системе толчок для развития, но и снимает стресс.
Основные признаки заболевания
Симптомы атопического дерматита у детей грудного возраста:
- кожный зуд, усиливающийся в ночное время;
- появление чешуек себореи на голове;
- покраснения и трещинки на щечках, в зоне бровок и ушек;
- потеря аппетита;
- плохой сон, по причине зуд.
В сложных случаях страдает не только кожа головы. Может быть атопический дерматит на руках, шее, ногах, ягодицах. Иногда раздражение сопровождается пиодермией – мелкими гнойничками, расчесывая которые ребенок может получить вторичную инфекцию, выражающуюся в сложно заживающих ранках.
В процессе взросления, если заболевание не удалось остановить, признаки видоизменяются или дополняются. Так, если крохе уже исполнился 1 год, возможно усиление кожного рисунка и появление сухих, шелушащихся очагов уплотненной кожи под коленями, в сгибах локтей, на запястьях, ступнях и шейке. В 2 года почти половина деток при подходящем лечении избавляется от недуга. Но некоторые малыши страдают и после двух лет: младенческая стадия болезни переходит в детскую, а затем и в подростковую. Болезненные участки прячутся в кожных складках либо локализуются на ладонях и ступнях. Обострения приходятся на зимний период, а летом болезнь не проявляется.

Подобный дерматит у ребенка может стать «аллергическим маршем», и впоследствии присоединить аллергический ринит и бронхиальную астму. У каждого пятого заболевшего дополнительно развивается гиперчувствительность к бактериальной микрофлоре, способствующая осложненному и затяжному течению недуга.
Клиническая картина и диагностика болезни
Атопический дерматит у детей важно дифференцировать от иных кожных болезней. Ведь симптоматика может быть схожей с проявлениями чесотки, розового лишая, псориаза, микробной экземы или себорейного дерматита.
Постановкой диагноза должны заниматься опытные врачи: дерматолог и аллерголог-иммунолог. Врачи проводят следующие диагностические исследования: собирают полный анамнез, выясняют возможность наследственной предрасположенности, проводят тщательный осмотр и направляют кроху на общий анализ крови. Высокая концентрация IgE в сыворотке подтвердит диагноз.

Легкая форма атопического дерматита у ребенка

Атопический дерматит средней степени с вторично инфицированными ранами от расчесов

Диагностика атопического дерматита у детей учитывает не только возраст пациента, но и стадии недуга:
- Начальная стадия (признаки): гиперемия (краснота), отечность тканей, шелушение, чаще всего на лице.
- Выраженная стадия: Кожные проблемы переходят на другие участки тела, появляется нестерпимый зуд, жжение, мелкие папулы.
- Особенности ремиссии: Симптомы уменьшаются или исчезают вовсе.
Терапия аллергического недуга
Полное исцеление возможно при правильном лечении на начальной стадии. Но о клиническом выздоровлении можно говорить, если с последнего периода обострения прошло в среднем 5 лет.
 Опытные врачи, знающие, как вылечить атопический дерматит, считают, что эффективна лишь комплексная терапия. Она включает правильное питание, четкий контроль окружающего пространства, прием фармпрепаратов и физиотерапию. Может потребоваться помощь не только аллерголога и дерматолога, но и диетолога, гастроэнтеролога, отоларинголога, психотерапевта и невролога.
Опытные врачи, знающие, как вылечить атопический дерматит, считают, что эффективна лишь комплексная терапия. Она включает правильное питание, четкий контроль окружающего пространства, прием фармпрепаратов и физиотерапию. Может потребоваться помощь не только аллерголога и дерматолога, но и диетолога, гастроэнтеролога, отоларинголога, психотерапевта и невролога.
Диета при атопическом дерматите у детей

Диетотерапия крайне необходима: именно пищевые аллергены способны дать бурный кожный ответ. На первом месте – продукты из коровьего молока. Если выявлена «молочная» аллергия у «искусственника», для него будут предпочтительны смеси с соевыми заменителями: «Алсой», «Нутрилак соя», «Фрисосой» и другие.
Однако может оказаться, что кроха не воспринимает именно сою. Для детей первого года жизни подойдут гипоаллергенные составы с повышенной степенью гидролиза белков: «Альфаре», «Нутрамиген», «Прегестимил», иные. При реакции на глютен придется исключить каши или заменить их на безглютеновые.
В сложных случаях, врач может назначить полный гидролизат, например «Неокейт», вместе с терапией « »
Для прикорма нельзя выбирать продукты с высокой сенсибилизирующей активностью, к примеру, цитрусовые, орехи, мед, клубнику.
Впоследствии при составлении рациона нужно учитывать, что при реакции на молочный белок реальна аллергия на говядину. Организм крохи, не воспринимающий плесневые грибы, даст бурный ответ на дрожжевые продукты – от хлеба до кефира.
Диета при атопическом дерматите у детей предполагает особенное меню. Не рекомендованы бульоны, майонез, маринады, соленья, поджарки, еда, содержащая красители и консерванты.
Примерное меню при этом заболевании:
- Завтрак – каша из вымоченной гречневой крупы с растительным маслом.
- Обед – овощной крем-суп, немного отварной курятины, свежевыжатый яблочный сок.
- Ужин – пшенная каша с растительным маслом.
В качестве перекуса – безглютеновое печенье, яблоко.
Воду для питья стоит выбирать артезианскую или негазированную минеральную. Ее должно быть не меньше 1,5 литров в день, чтобы токсины могли свободно выводиться с мочой.
Врач может также назначить прием рыбьего жира для укрепления иммунитета ребенка и укрепления оболочек клеток.
Контроль окружающего пространства
Известный педиатр Комаровский уверен, что при атопическом дерматите у детей главное – исключить действие раздражающих факторов на кожные покровы. Для этого необходима:
- регулярная влажная уборка, стирка белья, чехлов на мягкой мебели;
- содержание игрушек в идеальной чистоте;
- использование гипоаллергенных моющих составов;
- отказ от мочалок и жестких полотенец;
- отсутствие электроприборов в спальне;
- выбор свободной одежды из натуральных тканей.
 Купать малыша можно лишь в дехлорированной, отфильтрованной воде. Детское мыло применять лишь раз в неделю. После мытья кожу промокают нежным полотенчиком и наносят смягчающий препарат, например, «Бепантен» крем или «Бепантен» мазь в сложных случаях, «Липикар» или F-99.
Купать малыша можно лишь в дехлорированной, отфильтрованной воде. Детское мыло применять лишь раз в неделю. После мытья кожу промокают нежным полотенчиком и наносят смягчающий препарат, например, «Бепантен» крем или «Бепантен» мазь в сложных случаях, «Липикар» или F-99.
Важно избегать неспецифических факторов риска – нервных и физических перегрузок, пассивного курения, инфекционных недугов.
Необходимые смягчающие препараты
Как лечить атопический дерматит? В острых состояниях врач для наружного использования может прописать кортикостероиды. Составы для смягчения и увлажнения нужны постоянно. Идеально подойдут эмоленты при атопическом дерматите у детей.
Вот список самых популярных средств:
- «Локобейз липикрем». Эта же фирма выпускает еще один крем при атопическом дерматите у детей – «Локобейз Рипеа». В первом случае активный компонент – жидкий парафин, смягчающий кожу. Во втором – керамиды, холестерин и полиненасыщенные жирные кислоты, способствующие регенерации кожного покрова.
- Серия средств «Топикрем» для ухода за атопичными детьми. Малышам подойдет липидовосполняющий бальзам и гель «Ультра Риш», очищающий кожный покров.
- Молочко или крем «А-Дерма» - хорошее профилактическое средство, увлажняет и защищает кожу.
- Серия «Стелатопия» от производителя «Мустела». Это крема, эмульсии и составы для купания, смягчающие эпидермис и помогающие его регенерации.
- Бальзам «Липикар». В его составе липидовосполняющие масла каритэ и канолы, глицин для снятия зуда и ранозаживляющая термальная вода. Помимо этого, фармацевтическая лаборатория La Roche-Posay создала гигиенические средства «Липикар сюргра», «Липикар Синдэт», «Липикар масло для ванной», подходящие малышам с атопическим дерматитом.
Эти средства уменьшают шелушение и воспаление, восстанавливают водный и липидный баланс кожного покрова, очищают от загрязнений и предотвращают развитие бактерий. Эмоленты проникают не дальше эпидермиса, что в принципе исключает побочные эффекты. Поэтому их можно применять даже для самых юных пациентов.
Системное фармацевтическое лечение
 Иногда бывает необходима и системная терапия. В курс могут входить:
Иногда бывает необходима и системная терапия. В курс могут входить:
- Антигистаминные средства. Те, что с расслабляющим воздействием («Супрастин», «Тавегил») полезны, если малыш не может уснуть из-за зуда. А фармпрепараты нового поколения («Цетрин», «Зиртек», «Эриус») во всех других случаях – они не провоцируют сонливость и очень эффективны.
- Антибиотики при вторичной инфекции. При атопическом дерматите у детей идеально подойдут антибиотические мази (эритромициновая, гентамициновая, ксероформная, фурацилиновая, левомиколь, иные). Хорош препарат «Цинокап» – он обладает не только антибактериальным, но и противогрибковым, противовоспалительным действием. В сложных случаях врачи назначают таблетированные антибиотические препараты. Антибиотиками нужно пользоваться только под медицинским наблюдением, чтобы не усилить аллергический процесс. На раны также можно наносить аппликации с мазью Вишневского, этот препарат способствует быстрому заживлению ран.
- Средства против вирусов и грибков – если была занесена соответствующая инфекция.
- Имунномодуляторы по рецепту аллерголога-иммунолога и витаминные комплексы с В15 и В6 для ускорения кожной регенерации.
- Препараты для улучшения пищеварения («Панзинорм», «Панкреатин», «Креон», «Фестал»), а так же желчегонные средства и гепатопротекторы («Гепабене», «Эссенциале Форте», «Аллохол», настой кукурузных рылец или ягод шиповника).
- Энтеросорбенты («Энтеросгель», « », активированный уголь) для блокировки кишечных токсинов.
Терапия при аллергическом дерматите проводится в амбулаторных условиях. Но при серьезном поражении кожи малышу показана госпитализация.
Лечение народными средствами и физиотерапия
 Лечение атопического дерматита у детей народными методами проводится только под наблюдением врача. Целебные отвары и снадобья, которыми изобилует любой форум о лекарственных травах и традиционной медицине, при индивидуальной непереносимости могут только навредить ребенку.
Лечение атопического дерматита у детей народными методами проводится только под наблюдением врача. Целебные отвары и снадобья, которыми изобилует любой форум о лекарственных травах и традиционной медицине, при индивидуальной непереносимости могут только навредить ребенку.
Наиболее безопасными из таких средств являются очищающие ванночки. Они помогают снять зуд и неприятные ощущения.
 Купают малыша в слабом растворе марганцовки, в воде с добавлением отвара чистотела или череды, ромашки, календулы. Хорошо влить в ванну смесь картофельного крахмала с водой (маленькая ложечка порошка на литр). Водичка не должна быть чересчур горячей, а сама процедура не длится более 15 минут. Очень хороший эффект на состояние кожи малыша оказывает также купание с добавлением овсяной муки.
Купают малыша в слабом растворе марганцовки, в воде с добавлением отвара чистотела или череды, ромашки, календулы. Хорошо влить в ванну смесь картофельного крахмала с водой (маленькая ложечка порошка на литр). Водичка не должна быть чересчур горячей, а сама процедура не длится более 15 минут. Очень хороший эффект на состояние кожи малыша оказывает также купание с добавлением овсяной муки.
Лечебное действие на воспаления также имеют мази на основе березового дегтя.
Очень полезно атопичным деткам санаторно-курортное лечение и физиотерапевтические процедуры. При ремиссии подойдут жемчужные, натриево-хлоридные, сероводородные, йодобромные ванны, грязелечение. При ярком проявлении симптомов – электросон, магнитотерапия, углеродные ванны, релаксирующие процедуры.
Атопический дерматит известен давно, и кроме официального названия у него есть еще множество: нейродермит, аллергический дерматит, экзема. Люди часто называют заболевание диатез. Считается, что чаще болеют им люди, живущие в больших городах, а также процент девочек намного выше, чем мальчиков. Ученые спорят о теории появления данного заболевания, одни считают, то причина в аллергии, другие полагают, что дело в наследственности, еще одна группа говорит о возможных нарушениях клеточного иммунитета.
Чаще всего патогенез атопического дерматита весьма разнообразен, в него могут входить различные факторы, которые влияют на появление проблемы. Если раньше высыпания при атопическом дерматите встречались в основном у детей, то сейчас они все чаще беспокоят и взрослых.
Дерматит может возникнуть:
- По причине перенесенных стрессов.
- От неблагоприятного наследственного фактора.
- По причине сбоев в работе иммунной системы.
- Как результат дисфункций пищеварительной системы.
- Как предвестник серьезных изменений в функционировании вегетативной нервной системы.
- После перенесенной аллергической реакции на какой-либо продукт.
- Как один из вариантов — реакции на бытовую химию либо косметику.
- Из-за приема антибиотиков, других лекарств.
- При отсутствии вскармливания ребенка материнским молоком, а также при переходе на синтетические смеси.
- При аллергии на пыльцу, растения, пыль, животных.
- От плохой экологической ситуации.
- При работе на вредном производстве.
Эти и другие причины атопического дерматита вызывают различные симптомы, которые буквально деморализуют человека. Это не только зуд, сыпь, но и реакция кожи на любые аллергены и раздражители. Взрослый, как и ребенок, становится нервным, теряет сон, может даже похудеть. Кроме того, покраснения и расчесы делают тело или лицо некрасивым, человек стесняется такого внешнего вида. Если специалистом устанавливается диагноз нейродермит, то можно понять, что болезнь будет рецедивировать, если ее не лечить и легко перейдет в хроническую форму.
В качестве аллергенов могут выступить шерсть и духи, пыльца растений и пыль, химические вещества на производстве. В группу не специфических воздействий входят: погодные условия и эмоциональное состояние, стресс, контакт с моющими средствами, одежда из синтетики. Как вариант причиной возникновения реакции могут стать такие лекарства, как антибиотики, противосудорожные, сульфаниламиды, даже обычный аспирин. При частом или неправильном приеме данных средств, а также нарушении работы ЖКТ, вполне можно получить образование атопического дерматита.
Вообще, бронхиальная астма и другие заболевания аллергического характера в анамнезе родных могут сразу сделать человека потенциальным пациентом, который может иметь проблемы с кожей. Риниты, синуситы, частые заболевания верхних дыхательных путей, в том числе и бронхиальная астма часто дают сбой в организме, вызывая кожные проявления.
Видео по теме:
Фазы развития заболевания
Врачи различают три фазы развития дерматита:
- младенческая с 3 месяцев до 4-х лет;
- детская;
- взрослая.
Если младенческая характеризуется наличием мокнущей экземы, то поражаются голени, сгибатели, кожа лица, ягодицы. Источник чаще всего пищевой аллерген. Опасность заключается в возможном присоединении инфекции. Дети до 3-х лет болеют в 64% случаев. У взрослых такой показатель ниже с 20 лет и старше всего 9% Максимально часто обостряется атопический дерматит именно в детском возрасте.
Для детской характерны проявления высыпаний на локтях и под коленями, лучезапястных суставов. Шелушение кожи, бурый цвет очагов. Большая склонность к раздражителям в виде пыльцы. В 7-8 лет обострения могут быть связаны с началом школьных занятий.
Взрослый этап ведет развитие от полового созревания. В 12- 14 лет возраст полового созревания, изменения в гормональном фоне. У женщин обострения возникают в возрасте старше 30 лет. Мокнущей экземы тут нет, но высыпания переходят на область лица и шеи. Кроме всего прочего, могут пострадать кисти рук и верхняя часть туловища. Сезонность не играет решающую роль, больше действуют различные внешние раздражители, типа стресса, экологии. Обострения в старшем возрасте приступы могут быть спровоцированы беременностью, весенним поллинозом, любыми респираторными недомоганиями.
Нестандартные признаки
Какие еще дает атопический дерматит симптомы?
- Нервные срывы, бессонница.
- Заторможенность или истеричность.
- Зуд, сухость, высыпания, атопическое лицо.
- Заеды, географический язык.
- Хейлит, потемнение кожи вокруг глаз.
- Покраснение, повышенная бледность лица.
- Конъюнктивит.
- Складчатость кожи шеи.
- Атопические ладони.
- Потеря волос, бровей, ресниц.
- Пятна на груди, утолщение кожи.
- Иногда могут быть повышение температуры и озноб.
- Трещины на коже, особенно часто проявляется на стопах.
Так как разные симптомы и лечение будет тоже направлено не только на избавление от нейродермита, но и на улучшение работы нервной системы, улучшение внешнего вида кожи и волос, лечение щитовидной железы. Как правило, при нестандартных проявлениях заболевания зуд может беспокоить редко, поэтому больной часто не связывает шелушение кожи на руках или лице с атопическим дерматитом. Именно поэтому важно пройти диагностику и сдать анализ крови, чтобы изучить причины возникновения болезни и устранить их.
Часто подключаются разные врачи для лечения атопического дерматита, ведь проблемы, которые вызывают заболевание, могут быть не только аллергического характера. Стрессы и неврозы лечит невропатолог, психиатр, проблемы с пищеварением — гастроэнтеролог, а кожные проявления – дерматовенеролог.
Видео по теме:
Внешние признаки заболевания
Итак, как выглядит атопический дерматит, и почему симптомы могут быть абсолютно разными? Чаще всего заболевание проявляется покраснением кожи, сыпью, возможно пузырьками или шелушением. В более поздних стадиях кожа может утолщаться, растрескиваться, менять цвет. При появлении вторичной инфекции может возникнуть сильное увлажнение кожи, различные заболевания присоединяются к данным проявлениям. Может беспокоить грибок, эпидермия.
Другие симптомы:
- Дерматит сосков и конъюнктивит.
- Снижение кислотности желудка, похудение.
- Гипотония, гипогликемия.
- Утолщение кожи, сглаживание ногтевых пластин.
Так как проявляется атопический дерматит по-разному, то обязательно обращайте внимание на незначительные симптомы заболевания.
Стандартный атопический дерматит, как выглядит внешне
Так зуд бывает всегда, независимо от покраснения кожи. Чем выше степень тяжести, тем больше зуд. Расчесы превращаются в микротравмы, которые инфецируются. Может появиться гнойник, пигментация, отек, утолщение кожи. Как вариант, озноб или субфибрильная температура, которая говорит о наличии инфекции. Такой симптом появляется при эритродермии, самой осложненной форме заболевания. Интоксикация организма порой очень сильна – это признак того, что необходимо срочно сдать анализы.
Зуд тоже имеет свои особенности, поэтому:
- Зуд будет беспокоить, даже если нет покраснений и шелушений.
- Он очень сильный и долго не проходит.
- Плохо поддается приему лекарств и все равно мешает.
- Зачастую зуд не обходится без расчесов.
- Более интенсивно беспокоит именно в вечернее и ночное время.
Кроме всего перечисленного, зуд может стать причиной бессонницы, приводит к астении и другим проблемам. Считается, что он является следствием сухости кожи, однако при увлажнении часто не проходит сразу. Поэтому причину следует искать больше в нервных импульсах.
Кожа может быть с утолщением, усиленным рисунком. В детском возрасте она отечная, красная, в старшем возрасте чешуйками, сухая, отечная. При экзематозной форме наблюдаются пузырьки, которые могут сливаться.
Аллергический и атопический дерматит, в чем разница
Так как симптомы атопического дерматита схожи с аллергическим поражением кожи, то врачи очень часто ошибаются в лечении. При длительном невмешательстве или неправильном лечении заболевании может перейти в хроническую форму. Особое внимание необходимо уделить анамнезу.
Также подсказкой может стать:
- Шелушение кожи на руках, ногах.
- Возникновение заболеваний на коже инфекционного характера.
- Потоотделение и зуд.
- Проявление проблемы в детском возрасте.
- Также, зуд может возникать и без поражения кожи.
- У родственников практически всегда есть атопический дерматит.
- Течение заболевания длительное, сменяющееся обострениями и ремиссией.

Необходимо дифференцировать одно заболевание от другого, что даст гораздо больший эффект в лечении. Так при аллергическом дерматите важно убрать аллерген, тогда как при атопическом — это и поддержка иммунитета, и воздействие на нервную систему, и уход за кожей.
Аллергический дерматит быстро проходит, если убрать то, то его вызывает, например, шоколад. При атопическом этого сделать не получится, так как включается множество факторов, в том числе иммунитет, кишечник и нервная система. Даже убрав несколько симптомов, нельзя дать гарантию, что атопический дерматит пройдет, ведь если он вызван стрессом или вредными факторами производства, то при возобновлении заболевание вернется обратно.
Именно поэтому врачи советуют лечить данное заболевание еще в детском возрасте, когда организм реагирует на меньшее количество факторов, зато, проявившись во взрослой жизни, болезнь часто остается навсегда. Ремиссии меняются обострениями и все снова затихает на время, до очередного толчка иммунной системы или других органов и систем.
Видео по теме:
Лечение по симптоматике
Именно появление раздражителя травмирует иммунную систему, защитной реакцией которой и служит атопический дерматит.
- Поэтому в первую очередь снимаем воспаление, назначая антибактериальные препараты.
- Кроме этого используются антигистаминные средства, чтобы убрать проявления зуда, возможный отек.
- Следующим препаратом будет средство для восстановления микрофлоры кишечника.
- Обязательно присутствие иммунодепрессантов, циклоспорина, возможно интерферон. Однако, люди не всегда хорошо переносят данные лекарства, поэтому их назначают в самых тяжелых случаях.
Заболевание плохо лечится, поэтому очень важно избавиться от него еще в детском возрасте, так как, приобретая хроническую форму, оно имеет гораздо больше признаков и проблем и лечение у взрослых превращается в постоянную борьбу с ним.
Чтобы снять зуд часто используют различные народные средства: солевые ванны, примочки с ромашкой и лопухом, отвары. Они, конечно, не являются лекарственным средством, но помогают унять зуд и снять шелушение кожи, что тоже уже немаловажно. А в качестве увлажняющих средств используются различные крема и эмульсии, которые уменьшают сухость, позволяют коже удерживать влагу.
Каким бывает атопический дерматит у взрослых — симптомы
Начинаясь как невроз, заболевание постепенно переходит в кожную форму. Причем именно вода становится основным раздражителем эпидермиса. После мытья человек отмечает сухость кожных покровов, непонятный зуд. Иногда причина действительно вода, а иногда так начинается атопический дерматит. Некоторые люди отмечают кожные проявления от пребывания на вредном производстве, после того, как побывали на холоде или в жарком, сухом помещении. Все эти факторы необходимо устранять, либо сводить к минимуму.
Лекарственные и ухаживающие средства для увлажнения кожи
Для увлажнения кожных покровов лучше использовать:
- Липикар;
- Эмолиум;
- Локобейз;
- Мустела.
В тяжелых случаях врач назначит Адвантан — гормональную мазь, при опрелостях и ранках – Деситин, а при аллергическом компоненте — Фенистил. Данный симптом, вызывающий зуд кожи, может проявляться чаще в осенне-зимне-весенний период. Именно в это время иммунитет ослаблен и все старые хронические инфекции возобновляются. Стресс тоже начинает сыпать нейродермией в это время, сезон отпусков закончился, и проблем на работе прибавляется.
Стресс вызывает заболевание, а болезнь вызывает стресс, получается замкнутый круг, из которого выйти чрезвычайно сложно. Теперь вода не союзник, а враг кожи, ибо она создает дискомфорт, разве что лед или примочки из трав немного скрадывают то тяжелое состояние, в котором находится больной.
Как проводится диагностика заболевания
Понадобятся консультации таких врачей, как дерматолог и аллерголог, а также общий анализ крови. Именно дифференциальная диагностика атопического дерматита помогает понять, в чем причина болезни и как с ней бороться.
Необходимо сдать кровь и определить количество иммуноглобулина Е, также, может быть назначен тест Фадиатоп и выявлено наличие аллерген специфических антител. Пробы на аллерген покажут, к чему есть большая предрасположенность и от чего придется отказаться. Это поможет определить, есть ли атопический дерматит,возникновение которого чаще всего бывает от некачественной пищи или бытовых средств, химии. Особое место занимает плохая экология и стрессы.
Важную роль играет профилактическая диета, которая поможет уменьшить аллергический компонент. В период обострений исключаются:
- кофе, вино, шоколад;
- жирное, копченое, острое;
- может быть аллергия на молоко, яйца;
- фрукты и овощи с красной шкуркой;
- орехи, морепродукты, соя;
- сладкое, чипсы, фаст фуд, газировки.
Врач подскажет, что именно стоит исключить из рациона, чтобы уменьшить раздражающий фактор. Пища должна быть экологически чистой, лучше всего готовить самим, не покупать полуфабрикаты.
Обязательно необходимо использовать санаторно-курортное лечение в период ремиссии, чтобы поддержать иммунитет и уменьшить патологические проявления. Можно принимать солевые ванны, грязи, что именно следует использовать, решит специалист. В зимний период выручит физиолечение, где могут использовать УФ облучение. Вообще, солнце играет важную роль при атопическом дерматите, ведь оно помогает улучшить состояние кожи, дарит ей витамины.
В зимнее время стоит пропить курс витаминов, особенно группы В, а именно В1, В5, В6 и витамины группы С, Д, А. Они укрепят нервную систему, иммунитет.
Врач может предложить гомеопатию, которая поможет уменьшить проявления заболевания, снимет нервное напряжение.

Если причина заболевания в нарушении иммунитета, то можно не удивляться, что врач предложит пропить курс препаратов, влияющих на него. При нарушении функций пищеварительного тракта в первую очередь так же, как и во всех остальных случаях, будет лечиться основное заболевание.
При дисфункции вегетативной системы чаще всего заболевание будет проявляться во время стресса, холода, при спазме сосудов. В данном случае необходимо пройти лечение у невропатолога, чтобы уменьшить проявления высыпаний на коже.
При генетических нарушениях, таких как: малая выработка кожного сала на коже, нарушении липидного обмена и других врач может посоветовать использовать увлажняющие средства при каждом удобном случае. После купания, в холодное время года, при мытье. Важным фактором улучшения состояния пациента будет выбор натуральной одежды и обуви из натуральных тканей, экологически чистый дом и минимизация возникновения аллергии. Так как тут неизбежно возникновение атопического дерматита, из-за генетических аномалий.
Золотуха у детей относится к числу распространенных кожных заболеваний . В большинстве случаев симптомы этой патологии проявляются в детском возрасте.
Прогнозы напрямую зависят от своевременности диагностики и лечения. Осложнением золотухи может стать туберкулез . Для предотвращения негативных последствий ни в коем случае нельзя игнорировать проявление признаков золотухи.
Понятие и характеристика
Что это за болезнь и как выглядит? Золотуха у детей за ушами - фото:
Золотуха - это народное название экссудативного диатеза или атопического дерматита. Заболевание чаще всего поражает область за ушами, на щеках или любой части головы. Наиболее склонны к золотухе дети до десяти лет .
Визуально болезнь выглядит как желтоватая корочка с четкой локализацией или беловато-серый налет. В педиатрии такой вид диатеза относится к числу самых распространенных типов. Причины его появления в некоторых случаях установить не получается.
Возбудителем золотухи считается палочка бугорчатки . Реакция ребенка на заражение может появляться с разной степенью интенсивности. Ключевую роль играет уровень защитных функций организма малыша и общее состояние его здоровья.
В группу риска входят дети, родители которых лечились от венерических заболеваний, онкологии или туберкулеза.
У недоношенных малышей вероятность заражения увеличивается . Аналогичная ситуация возникает, если ребенок находится на искусственном вскармливании.
Причинами возникновения золотухи могут стать следующие факторы:
- значительное нарушение процесса обмена веществ в организме ребенка;
- зачатие ребенка в состоянии алкогольного опьянения;
- склонность ребенка к аллергическим реакциям;
- длительное нахождение малыша в антисанитарных условиях;
- недостаток солнечного света;
- генетическая предрасположенность;
- несбалансированное питание ребенка;
- чрезмерное употребление сладостей беременной женщиной;
- употребление ребенком слишком большого количества аллергенных продуктов питания.
Совет от редакции
Существует ряд заключений о вреде моющей косметики. К сожалению, не все новоиспеченные мамочки прислушиваются к ним. В 97 % детских шампуней используется опасное вещество Содиум Лаурил Сульфат (SLS) или его аналоги. Множество статей написано о воздействии этой химии на здоровье как деток, так и взрослых. По просьбе наших читателей мы провели тестирование самых популярных брендов. Результаты были неутешительны - самые разрекламированные компании показали в составе наличие тех самых опасных компонентов. Чтобы не нарушить законных прав производителей, мы не можем назвать конкретные марки. Компания Mulsan Cosmetic, единственная прошедшая все испытания, успешно получила 10 баллов из 10. Каждое средство произведено из натуральных компонентов, полностью безопасно и гипоаллергенно. Уверенно рекомендуем официальный интернет-магазин mulsan.ru. Если вы сомневаетесь в натуральности вашей косметики, проверьте срок годности, он не должен превышать 10 месяцев. Подходите внимательно к выбору косметики, это важно для вас и вашего ребенка.
Как распознать?
Первым признаком золотухи является образование характерных желтоватых корок за ушами.
Этот процесс может сопровождаться зудом и жжением. В запущенной форме экссудативный диатез становится причиной скованности в мышцах, периодических судорог или суставных болей.
Кожные симптомы постепенно начинают напоминать лишай . При наличии любого признака заболевания важно как можно раньше провести диагностику в медицинском учреждении.
Симптомами экссудативного диатеза у ребенка являются следующие признаки :
- Кожа ребенка начинает шелушиться и чесаться в определенных участках.
- Очаги заболевания в большинстве случаев имеют неправильную форму.
- Увеличение лимфатических узлов на шее.
- Нарушение стула в сочетании с вздутием живота.
- Область за ушами малыша покрывается характерными желтоватыми корками.
- При расчесывании корок образуются розоватые и мокнущие очаги поражения.
- Если болезнь поражает кожу головы, то волосы не выпадают.
- Постепенно очаги заболевания распространяются на лицо или другие части тела.
Если золотуху не лечить, то ее локализация увеличится. При расчесывании корочек могут образовываться кровоточащие ранки .
В запущенной форме диатез такого типа может проявляться в виде многочисленных трещин на коже, которые будут доставлять ребенку болевые ощущения.
Осложнением такого состояния может стать развитие воспалительного процесса органов зрения, возникновение обильных выделений из носа или ушей.
Осложнениями экссудативного диатеза могут стать следующие состояния:
- развитие туберкулеза;
- заражение крови (при наличии кровоточащих трещин);
- рубцевание кожных покровов;
- кожные заболевания хронической формы.
С медицинской точки зрения, золотуха не является самостоятельным заболеванием и всегда указывает на отклонение работоспособности определенных систем детского организма.
Для подбора оптимального варианта лечения в некоторых случаях необходима дополнительная консультация с иммунологом, эндокринологом, невропатологом или отоларингологом.
На основании комплексного обследования назначается терапия, включающая в себя не только устранение симптомов диатеза, но и сопутствующих патологий.
Методами диагностики золотухи являются следующие процедуры:
- общий анализ крови и мочи;
- анализ каловых масс;
- биопсия пораженной кожи;
- биохимический анализ крови и мочи;
- тесты на туберкулез;
- иммунологическое обследование.
Чем лечить недуг? Лечение золотухи осуществляется комплексно. Терапия заболевания включает в себя прием определенных медикаментов, укрепление иммунной системы организма ребенка, а также профилактические меры по предотвращению рецидивов болезни.
Контроль и изменение рациона питания считаются неотъемлемой частью курса лечения.
Допустимо применение некоторых рецептов народной медицины для ускорения процесса выздоровления ребенка.
Перед началом медикаментозного лечения золотухи рекомендуется проконсультироваться со специалистом.
Заболевание имеет несколько стадий развития. Некоторые препараты при запущенной форме болезни будут отличаться низкой эффективностью.
В большинстве случаев терапия золотухи ограничивается препаратами для местной обработки, но врачи могут расширить список необходимых лекарственных средств в зависимости от клинической картины состояния здоровья ребенка.
Примеры медикаментов , применяемых при лечении золотухи:
- мази для местной обработки (Бепантен, Цинковая мазь, Судокрем);
- антибиотики и энтеросорбенты (Рифампицин, Пиразинамид);
- пробиотики и пребиотики (Хилак Форте, Бифидумбактерин);
- витаминные комплексы, соответствующие возрасту ребенка.
Народные средства обладают хорошей эффективностью при лечении золотухи, но проводить терапию только таким способом не рекомендуется.
Растительные компоненты справляются с симптоматикой заболевания, связанной с состоянием кожных покровов, но способностью устранять сопутствующие патологии они не обладают.
Если народные рецепты не помогают вылечить золотуху в течение трех дней, то надо заменить альтернативную медицину традиционными медикаментозными средствами.
- Купание в соленой воде (на десять литров воды понадобится не менее двухсот граммов соли, в таком составе купание надо осуществлять ежедневно до исчезновения симптомов золотухи).
- Капуста и отруби (две столовых ложки измельченных листьев капусты залить стаканом молока и проварить в течение пяти минут, получившуюся массу смешать со столовой ложкой отрубей, после остывания массу наложить на пораженные участки кожи, процедуру можно повторять несколько раз в день).
- Примочки из лекарственных трав (корень аира, кору дуба и цветки ромашки аптечной надо соединить в равных количествах, залить небольшим количеством воды, довести заготовку до кипения и настоять в течение одного часа, травяную массу накладывать на пораженные участки тела несколько раз в день).
- Травяные ванны (хорошо справляются с симптомами золотухи ванны с добавлением листьев черной смородины или крапивы, из ингредиентов предварительно надо приготовить отвар, а затем добавить его в воду при купании ребенка).
Несбалансированное питание относится к числу распространенных причин экссудативного диатеза.
Главной целью диеты при золотухе является исключение из рациона ребенка вредных продуктов питания и нормализация аллергенного фона его организма.
К продуктам, способным спровоцировать аллергию, относятся цитрусовые, молоко, орехи, ягоды, красные овощи и фрукты. В основе рациона малыша должны быть только полезные компоненты.
Из рациона ребенка должны быть исключены следующие продукты питания:
- все виды сладостей;
- все аллергенные продукты питания;
- продукты категории фаст-фуда или полуфабрикатов;
- жареные, жирные, маринованные, копченые и соленые блюда.
Профилактические меры золотухи подразумевают внимательное отношение к образу жизни и рациону питания ребенка.
О здоровье малыша родители должны задуматься еще на этапе планирования беременности и в процессе вынашивания плода. Женщинам рекомендуется тщательно контролировать свой рацион и своевременно лечить все имеющиеся заболевания.
К профилактическим мерам золотухи относятся следующие рекомендации :
- ребенку должны быть обеспечены условия, соответствующие санитарным нормам;
- контроль рациона питания малыша с первых дней его жизни;
- одежда ребенка должна быть изготовлена из натуральных тканей;
- ребенок должен проводить достаточное количество времени на свежем воздухе (не менее двух часов в день);
- при наличии подозрений на любые кожные заболевания необходимо обращаться к врачу;
- к личной гигиене малыша надо приучать с самого раннего возраста.
Если возникает риск развития золотухи у ребенка по причине наследственного фактора, то в рационе его питания обязательно должны присутствовать щи из щавеля и крапивы, овсяная каша и отвары из листьев черной смородины .
Такие продукты создадут хорошую профилактику экссудативного диатеза и снизят вероятность его проявления.
Первые признаки заболевания являются поводом для незамедлительного обращения к специалисту .
Как лечить нервно-артритический диатез у детей? Узнайте об этом из нашей статьи.
Рецепт народного средства от золотухи у ребенка в этом видео:
Убедительно просим не заниматься самолечением. Запишитесь ко врачу!
Красные пятна за ушами у ребенка
Красные пятна у ребенка
Красные пятна у ребенка
Есть тысяча причин, по которым на коже могут появиться красные пятна у ребенка . Эти пятна могут носить аллергический, инфекционный и даже наследственный характер.
Причины красных пятен на коже у ребенка:
Кроме того, такие кожные высыпания могут быть связаны с нарушением функционирования внутренних органов: желудка, печени, кишечника и др.
Пятна у ребенка появляются и как реакция на укусы насекомых . Так как причин появления этих пятен много, точный диагноз не всегда можно поставить без лабораторных исследований. Однако родителям нужно знать симптомы некоторых болезней, которые сопровождаются красными пятнами на теле ребёнка.
Самая частая причина появления красных пятен у ребёнка -аллергия . Она может появиться с первых дней жизни. Кожа щёк может покраснеть, начать шелушиться. Чаще всего аллергия появляется на пищевые продукты. Если ребёнок питается грудным молоком, маме стоит придерживаться диеты. Исключите все возможные аллергены: птицу, шоколад, орехи, мёд, копчёности, цитрусовые, маринады, приправы и соусы (в том числе горчицу и майонез). В пищу следует употреблять говядину, крупы, не сдобный хлеб, овощные супы, кисломолочные продукты. У новорождённых детей, вследствие недостаточного ухода, часто появляется потница. Кожа краснеет в паховых складках, подмышками, в складках шеи.
Отличить красные пятна у ребенка, вызванные аллергией, можно, слегка надавив на кожу. При надавливании они исчезают. Такие кожные высыпания врачи называют экзантемой.
Болезни с красными пятнами:
Красные пятна у ребёнка сопровождают и ряд инфекционных заболеваний.
Корь: Это вирусная инфекция. Сливающиеся красные пятна покрывают тело и слизистые оболочки. За один-два дня до их появления на слизистой щёк образуются белые точки с небольшой областью покраснения вокруг. Скарлатина. характерны мелкие красные высыпания. Сильнее всего сыпь проявляется на внутренней стороне рук, в подколенных сгибах. Характерно общее покраснение кожи. При этом носогубной треугольник остаётся бледным. Краснуха. напоминает сыпь при кори. Однако она более редкая. В отличие от кори высыпания локализуются на туловище. На слизистых оболочках красных пятен нет. Ветрянка. по всему телу высыпают мелкие волдыри, которые очень сильно чешутся. Через пару дней волдыри лопаются и подсыхают. Ветрянка проходит примерно через 7-10 дней. Инфекционная эритема. встречается преимущественно в возрасте от 4 до 10 лет. До появления сыпи, за 2-5 дней может появиться температура, насморк, тошнота, головная боль. Ярко-красная сыпь появляется на щеках. При этом область вокруг рта остаётся бледной. Экзантема внезапная. вирусная инфекция у детей до трёх лет. Начинается с сильного повышения температуры. Температура держится 3-5 дней. Затем появляется сыпь как при краснухе. Она покрывает всё тело и конечности. Сепсис бактериальный. характерна высокая температура, сыпь как при скарлатине, общая интоксикация. Брюшной тиф. основные симптомы заболевания – высокая температура, апатия, вялость, красные высыпания в области живота, увеличение селезёнки. Розовый лишай. появляются овальные пятна диаметром 1,5-2 см. Поверхность пятен шелушится, чешется. Крапивница. это проявление аллергии на химические вещества, холод или жару, а также на укусы некоторых насекомых.
Это далеко не весь перечень заболеваний, к симптомам которых относится появление красных пятен у ребенка. Красные пятна могут быть симптомом чесотки, псориаза, дерматомиозита, псевдосепсиса, менингококкового менингита и других опасных болезней. Поэтому при малейших проявлениях болезни у ребёнка, даже если кроме красных пятен на теле, больше никаких симптомов нет, нужно вызвать врача. Только специалист сможет правильно оценить ситуацию, поставить правильный диагноз и назначить соответствующее лечение.
Причины желтых корочек за ушами у грудничка
Случается так, что у грудных малышей в возрасте до года за ушками появляются сухие корочки.
Мамы не знают, что делать - у грудничка чешуйки на голове. Они выглядят как желтоватый налет, могут быть шершавыми на ощупь, шелушиться, и даже источать неприятный запах. Это явление сопровождается сильным зудом, отчего ребенок становится беспокойным и капризным, плохо спит и часто трется головой о подушку.
Чтобы найти причину и вовремя устранить ее, нужно внимательно отнестись к этой проблеме и скорее приступить к ее решению. А мы постараемся вам в этом помочь.
Корочки появляются по таким причинам:
Недостаточная гигиена околоушных областей; Воздействие бактерий стафилококка; Атопический дерматит (форма диатеза) – простонародное название которого «золотуха» (Стоит заметить, что это заболевание возникает при запущенной форме аллергии и проявляется ближе к году ребенка).
Первая причина является достаточно распространенной. Когда малыш ест грудное молоко или смесь, то часть пищи может затекать за ушко.
То же самое происходит, если ребенок срыгнул. При неправильной гигиене (когда внимание уделяется лишь обработке ушных раковин), остатки еды скапливаются в складочках за ушками и начинают загнивать.
От этого появляется неприятный запах, сухость и образуются корочки. К счастью, это самая безобидная причина, и требуется минимум усилий и времени для того, чтобы ее устранить:
Когда вы купаете малыша, постарайтесь подольше держать его голову так, чтобы ушные раковины полностью погрузились в воду, на поверхности оставалось бы только лицо (не бойтесь, вода не затечет в уши). Это необходимо для того, чтобы размягчить корочки, поскольку удаление их в сухом виде болезненно. Сразу после купания возьмите кусок марли и намотайте на свой палец в несколько слоев, после чего смочите его в любом масле (подсолнечное, оливковое, абрикосовое, репейное). Предпочтение стоит отдавать все-таки лечебным маслам из аптеки. Осторожно протрите кожу малыша за ухом, стараясь удалить остатки корочек.
Такая процедура позволит тщательно очистить проблемные места, а смазывание увлажнит и напитает сухую кожу.
Для профилактики повторного возникновения корочек, нужно ежедневно протирать околоушную зону ватным тампоном, смоченным теплой водой. Раз или два в неделю можно тонким слоем наносить детский крем, чтобы избежать пересушивания кожи.
Если на улице жарко и ребенок сильно потеет, то области за ушками стоит уделить повышенное внимание. В таких случаях стоит протирать эти места как можно чаще чистой водой, а затем тщательно просушивать, чтобы избежать опрелостей.
Вторая причина возникновения корочек – бактерии стафилококка. Чтобы вовремя ее распознать, необходимо обратиться к участковому педиатру.
Врач направит на сдачу соответствующих анализов, после чего поставит диагноз и назначит лечение. Это мази в сочетании с повышенной гигиеной заушной области.
Еще одной причиной появления корочек за ушами у грудничка можно назвать аллергию. У некоторых малышей она может проявляться на всем теле, поэтому, если ребенок на грудном вскармливании, а вы заметили красные пятна, шелушащуюся кожу, мелкую сыпь – то стоит пересмотреть свой рацион питания.
Прочтите здесь. как распознать детские болезни по кожным высыпаниям.
В первую очередь стоит исключить источник аллергенов. Их могут содержать следующие продукты:
Сладости – мед, шоколад; Напитки – коровье молоко, кофе, какао; Фрукты – преимущественно цитрусовые, и некоторые овощи – свекла, баклажаны, томаты, сладкий перец; Ягоды – все красные, виноград, облепиха; Некоторые сорта мяса, копченые колбасы, морепродукты, яичный желток и многое другое.
Изучить полный список аллергенных продуктов вы можете на тематических сайтах, посвященных этой проблеме.
Если же ваш ребенок на искусственном вскармливании, причиной аллергии может стать:
Замена смеси; Стиральный порошок или кондиционер; Новые косметические средства – масла, крема, мази, шампуни или мыло; Весной или летом – тополиный пух, цветочная пыльца (это могут быть цветы, принесенные в дом с улицы или купленные в магазине), а также в любое время года – домашние растения в период цветения; Пыль; Шерсть домашнего любимца; Введение прикорма – стоит отложить на некоторое время.
К последней, и самой редкой причине появления корочек за ушами ребенка, можно отнести золотуху.
Диагностировать это заболевание в грудном возрасте сложно, поскольку разные специалисты объясняют ее происхождение по-разному. Но сходятся все-таки на мнении, что это исключительно детское кожное заболевание, (форма диатеза или атопического дерматита) которому не подвержены взрослые.
По сути, атопический дерматит, «золотуха» -это хроническое воспалительное заболевание кожи, вызванное затянувшейся аллергической реакцией, симптомами которого является сильный зуд, раздражение и покраснение кожи за ушами. На начальной стадии врач назначает противоаллергическое лечение.
За ушками могут возникнуть опрелости с шелушением, корочки, краснота и сочащиеся ранки.
Если вовремя не принять меры и не обратиться к врачу, корочки могут распространиться на кожу тела, щек, головы, а также привести к болезненным трещинкам и язвочкам.
Из народной медицины можно попробовать обмывать кожу малыша отварами противовоспалительных сборов и подсушивающих трав (череды, калины, крапивы).
Если вы заметили у своего ребенка подобные симптомы – не стоит заниматься самолечением. Вовремя начатое лечение у специалиста поможет вам избежать множества проблем и избавит от неопределенности и ошибок самолечения.
Ухаживайте за ушками вашего младенца с любовью, внимательно следите за гигиеной, питанием и аллергическими реакциями и вам не придется столкнуться с проблемой корочек за ушами у грудничка.
Непроходимость слезного канала у грудничка
Выясним, как отличить непроходимость слезного канала у грудного ребенка от конъюнктивита и какие.
Календарь прививок (детям до 1 года)
Какие прививки делают детям до года. Особенности прививки БЦЖ (гнойничок на месте инъекции).
Нормы веса и роста
Узнайте, сколько должен весить грудной ребенок в зависимости от возраста и какой рост считается.
Атопический дерматит у грудничка: как помочь малышу
Атопический дерматит – одно из самых частых заболеваний, с которым приходится сталкиваться мамам и папам грудничков. Оно преимущественно развивается у малышей, которым еще не исполнилось 6 месяцев, и имеет аллергическую природу .
Как понять, что у ребенка атопический дерматит?
Атопический дерматит у грудничков имеет ярко выраженную симптоматику . поэтому не заметить его невозможно. Однако чем раньше родители обратят внимание на тревожные симптомы, тем больше шансов на то, что вы быстро справитесь с проблемой и больше никогда о ней не вспомните.
Картина атопического дерматита выглядит следующим образом:
Кожа становится сухой и покрывается красными пятнами, которые постоянно чешутся. Зуд настолько сильный, что ребенок не в силах его вынести и может расчесывать кожу целыми днями. Из-за этого нарушается сон, малыш становиться раздражительным. В результате расчесывания на коже образуются мокнущие ранки, которые затем подсыхают и покрываются корочками. В ранку могут попадать бактерии и вирусы, тогда на коже появляются гнойнички или пузырьки с прозрачным содержимым.
Красные пятна чаще всего расположены на щеках, в височной области, в локтевых сгибах, под коленками, иногда за ушами, на туловище, а также на ягодицах.
Если серьезно не заняться лечением, в дальнейшем у ребенка может начаться бронхиальная астма, а также аллергический ринит.
Что способствует развитию атопического дерматита у грудничков?
В возникновении болезни определенную роль играет генетическая предрасположенность . Чаще заболевают те дети, чьи родители или другие родственники тоже страдали атопическим дерматитом.
Главная причина – слишком бурная ответная реакция организма на некоторые вещества. Вещества, вызвавшие такую реакцию, называются аллергенами. Чаще всего аллергенами становятся продукты питания (например, яйца или коровье молоко, клубника, апельсины, шоколад), а также пыль, шерсть домашних питомцев, стиральные порошки, бытовая химия.
Предрасположенность к заболеванию может развиваться внутриутробно. Если будущая мать во время беременности употребляла в большом количестве продукты-аллергены . то у малыша вероятность развития атопического дерматита повышается.
Спровоцировать заболевание может неправильный уход за кожей и повышенная температура воздуха в комнате младенца.
Что делать, если у ребенка атопический дерматит?
Понятное дело, что в первую очередь нужно обратиться ко врачу, но только одного лечения тут будет мало. Для успешного избавления от атопического дерматита необходимо свести к минимуму контакт грудничка с аллергеном . а это уже задача родителей.
Чтобы облегчить состояние крохи и, возможно, даже справиться с проблемой без применения медикаментов . нужно поддерживать в детской комнате идеальную чистоту, использовать одежду из натуральных материалов, следить за температурным режимом, быть осторожными с прикормом и т.д.
Итак, если вы заметили у грудничка признаки атопического дерматита . постарайтесь соблюдать следующие рекомендации:
Дольше кормите ребенка грудью (хотя бы до 6 месяцев) и не спешите вводить прикорм. Исключите из меню кормящей мамы потенциальные аллергены – клубнику, апельсины, шоколад и др. Ограничьте в рационе коровье молоко. Поддерживайте в доме чистоту, вовремя делайте влажную уборку. Уберите из комнаты малыша все источники пыли: книги, мягкие игрушки, телевизор и компьютер, ковры. Следите, чтобы ребенок не расчесывал кожу и не перегревался. Повышенное потоотделение вызывает раздражение кожи, а постоянное расчесывание способствует усилению аллергической реакции и присоединению инфекции. Допустимая температура воздуха в помещении – не выше 24С. Одежда грудничка не должна быть тесной и слишком теплой. Она не должна быть изготовлена из синтетики и шерсти, особенно если непосредственно соприкасается с телом. Лучше покупать малышу одежду из хлопка. То же самое касается и постельного белья. Не пользуйтесь в комнате, где находится ребенок, лаком для волос, духами и дезодорантом. И, конечно же, не курите в присутствии малыша. Не допускайте, чтобы кожа грудничка оставалась сухой. Постоянно смазывайте ее детским увлажняющим кремом. Реже используйте мыло при купании. Перед прогулкой в ветреную погоду наносите защитные мази и кремы. Хорошо полощите детское белье, чтобы удалить все следы порошка. Не сушите выстиранные вещи в комнате грудничка. При атопическом дерматите противопоказан загар. Нужно помнить об этом, планируя отдых с грудничком.
Как лечить атопический дерматит у грудничков?
Лечение атопического дерматита у грудничков обычно подразумевает комплексный подход:
Назначают антигистаминные препараты внутрь, а также в мазях. Рекомендуют пить сорбенты . которые выведут из организма токсины. Хороший эффект дает купание в отварах трав (череды и ромашки) или ванны с добавлением лечебных шампуней (например, Фридерм Цинк). В особо серьезных случаях назначают мази с гормонами .
Само собой, лечение должно назначаться только врачом-аллергологом или педиатром и проходить под контролем врача, особенно в случае применения гормональных мазей.
zdorove-detej.ru
Покраснение за ухом у ребенка: чем вызвано и что делать
Высокая чувствительность детской кожи нередко подвержена к появлению различных раздражений и высыпаний на ней. Страдает и поверхность кожи за ушной раковиной, что проявляется в появлении покраснений и других изменений кожных покровов.
Спровоцировать покраснение кожи в области уха могут различные факторы. Как правило, покраснение кожи – это реакция на внешний раздражитель:
холодную или слишком жаркую погоду; сухой воздух; температура воды при купании; жесткость воды.
Также нередко подобным образом проявляется аллергическая реакция на средства гигиены, используемые для купания и ухода за кожей ребенка. Бытовая химия является одним из источников агрессивного воздействия на детскую кожу: порошок для стирки детских вещей, средства для уборки дома и мытья посуды.
Влияет на детскую кожу и состав одежды, которую дети носят: нередко шерстяной или синтетический материал вызывает зуд, раздражение и покраснение кожи.
Краснота за ухом может свидетельствовать о начальном этапе развития таких кожных заболеваний, как:
Однако, диагностировать только по одному симптому эти заболевания затруднительно. Поэтому при появлении покраснения необходимо обратиться за консультацией к врачу и обратить внимание на характер и длительность высыпания.
Атопический дерматит – распространенное явление среди детей. Он может появиться внезапно, без очевидной причины, также внезапно исчезнуть и длительное время находится в стойкой ремиссии. Провоцируют его развитие различные факторы. Если говорить в целом, атопический дерматит - это аллергическая реакция на внешние раздражители. Поэтому, чтобы снизить риски его проявления необходимо оградить ребенка от потенциальных аллергенов.
Дерматит также проявляется другими симптомами помимо покраснения: зуд, шелушение, воспаление на коже, образование трещин. Чаще всего он развивается у детей с наследственной предрасположенностью, при несоблюдении режима питания, чрезмерном употреблении сладостей, сдобы, газированных напитков. Лечение заключается в снижении аллергического фона и приеме антигистаминных средств.
Экзема – это также повреждение кожных покровов в результате аллергической реакции и как следствие развитие атопического дерматита. Экзема вызывает покраснения и высыпания на коже в виде пузырьков. Симптоматика дополняется сильным зудом, головными и ушными болями, выделениями гноя из уха, сужением слухового прохода, заложенностью в ушах. Трещины, которые образуются за ушами, нередко начинают мокнуть, из-за чего плохо заживают и могут нагнаиваться.
Лечение при экземе заключается в выявлении и уничтожении инфекционного агента. Для этого сдается соскоб на посев и выведение культурной колонии для определения бактериальной предрасположенности и чувствительности к определенным лекарственным компонентам.
Грибковая инфекция – по симптоматике схожа с экземой. Ее также необходимо лечить при помощи противогрибковых средств и антигистаминных препаратов.
Отит – одно из самых распространенных заболеваний в детском возрасте. Причина этого кроется в анатомической предрасположенности строения детского уха, в результате чего инфекция легко из носоглотки попадает во внутреннее ухо через широкую и короткую слуховую трубку. Воспаление среднего уха приводит к покраснениям кожи, резким внезапным болям в области уха. Лечение необходимо проходить курсом, чтобы избежать в дальнейшем и рецидивов и осложнений в виде ухудшения слуха.
При появлении покраснения за ушами ребенка необходимо ограничить аллергический фактор. Меню ребенка должно быть сбалансированным и содержать минимальное количество сладких блюд. Покрасневшие участки кожи необходимо после принятия ванны насухо промокать полотенцем не растирая. Затем обработать их кремом, в этом случае хорошо подойдет Бепантен. Он обладает противовоспалительным, успокаивающим, заживляющим действием.
Из народной медицины можно применять масло облепихи. Оно смягчает, увлажняет кожу и способствует быстрому восстановлению. Для лечения и профилактики проблем с кожей можно использовать чистое масло либо добавляя несколько капель в средство по уходу за кожей ребенка.
Для уменьшения воспаления рекомендован отвар из ромашки. Чтобы его приготовить возьмите 2 столовой ложки сухой травы, залейте стаканом холодной воды и поставить на водяную баню. После того как отвар закипит, нужно варить его на медленном огне еще минут 15-20. Оставить остужаться, затем процедить и отвар готов. Его можно влить в ванную при купании ребенка, или ополоснуть сами уши ребенка после купания. Также по окончании гигиенических процедур, можно протереть область за ушами ватными дисками, обильно смоченными в ромашке.
Высыпания на коже ребенка, в частности за ухом, изменения цвета кожного покрова всегда являются для родителей сигналом о протекании неблагоприятных процессов в организме ребенка. Необходимо своевременно обращать внимание на эти сигналы, чтобы избежать серьезных патологий и осложнений.
Лечение ушного дерматита
Ушной дерматит характеризуется воспалительным процессом в наружном слуховом проходе или в области ушной раковины. Заболевание способно развиться в результате аллергической реакции на различные вещества и предметы (пластмасса, металл, краска для волос, косметика, питание и т.д.).
В некоторых случаях возможно развитие экзематозной формы при отсутствии контакта с аллергенами.
Причины возникновения заболевания
Дерматит может возникнуть, благодаря следующим факторам:
воздействие химических веществ на наружный слуховой проход; продолжительные выделения гнойного содержимого и зуд за ушами; любые виды дерматитов, особенно себорейный; снижение иммунитета; присутствие в организме хронических инфекций; аллергическая предрасположенность; симптомы общей интоксикации организма; нарушение обменных процессов и т.д.
Кроме того, причиной развития дерматита могут быть расчесы за ушами и механические повреждения на ухе, что приводит к вторичному инфицированию и развитию дерматита.
Течение заболевания у детей
Симптомы дерматита в детском возрасте могут наблюдаться из-за сохранения в организме детей остаточных гормонов матери. Кроме того, существует мнение, что себорейный дерматит, который достаточно часто сопровождает заболевания уха, способен передаваться детям по наследству.
Заболевание у детей чаще всего развивается в первые месяцы жизни и, как правило, проходит самостоятельно. Однако следует понимать, что это совсем не значит, что эту симптоматику у детей можно не обращать внимание.
Выявить заболевание в детском возрасте не составляет затруднений, так как уши покрываются жирными чешуйками, постоянно отслаивающимися на одежду. Чаще всего заболевание сопровождается перхотью, что доказывает взаимосвязь с себорейной формой дерматита. Нередко себорейный и ушной дерматит приводит к вторичному инфицированию и если у ребенка отсутствуют профилактические мероприятия и соответствующий уход, впоследствии может возникнуть необходимость антибиотикотерапии.
Лечение проводится с учетом общего состояния малыша. У маленьких детей лечение может проводиться наружными средствами, а в более тяжелых случаях рекомендуется гидрокортизоновая мазь, которая считается наиболее слабым гормональным средством и вполне подходит для детей.
Симптоматика ушного дерматита
Характерными признаками заболевания являются:
сильный зуд пораженных участков на ушах; кожные покровы в области уха отечные и припухлые; возможно появление мокнущей раневой поверхности; отмечается шелушение кожного покрова в области ушной раковины; в очаге поражения обнаруживаются пузыри и твердые корочки; очень часто заболевание сопровождается выделением гноя из раневой поверхности.
При остром развитии дерматита симптомы могут возникнуть внезапно и характеризуются постепенным нарастанием, пока патологический процесс не распространится на наружный слуховой проход. В этом случае больной испытывает мучительный зуд, который заставляет расчесывать область за ушами, что может осложняться появлением фурункулов, что способно привести к потере слуха.
Лечение ушного дерматита
Дерматит ушной раковины необходимо лечить комплексно, используя все необходимые терапевтические мероприятия.
Наиболее часто для лечения используются:
лечение дерматита необходимо начинать с протирания воспаленного участка 3% водородной перекисью или мыльным и содовым растворами. Это позволяет избавиться от скопившегося экссудата в ушном проходе с одновременной дезинфекцией; если отмечаются острые симптомы дерматита, рекомендуется прием антигистаминных препаратов (Лоратадин, Зиртек, Эриус и т.д.); помимо антигистаминов, может проводиться лечение кортикостероидами в виде мазей (Гидрокортизон, Преднизолон, Геокортон и т.д.); если присоединяются симптомы инфекции, назначается антибиотикотерапия (Флуклоксациллин, Эритромицин и т.д.); для полного излечения дерматита на ухе необходимо соблюдение гипоаллергенной диеты и включение в рацион большого количества фруктов и клетчатки. Особенно важно соблюдение этого условия для людей с заболеваниями ЖКТ. Кроме того, диета нормализует обменные процессы у детей.
Кроме того, комплексное лечение предполагает проведение физиотерапевтических мероприятий (УФ терапия, рентгенотерапия и УВЧ).
Народные средства лечения
Помимо фармакологического воздействия на организм при избавлении от негативной симптоматики заболевания, хорошую эффективность показала терапия с использованием рецептов народной медицины. Среди этих методов особой популярностью пользуются различные примочки с противовоспалительными отварами для снятия острого процесса, развивающего в ушах.
Для использования народной медицины необходимы следующие критерии:
запущенная форма дерматоза уха. отсутствие желаемого результата при традиционном лечении; необходимость комплексной терапии; должны присутствовать симптомы дерматита, связанные с ухудшением работы уха;
1. КРЕМ С ДЕРЕВЯСИЛОМ. Для получения большего эффекта рекомендуется приготовить крем с девясилом. Для этого необходимо смешать 2гр. девясила со свиным или гусиным жиром (100 гр.), после чего подогреть смесь на водяной бане. Смесь необходимо отстаивать 2-3 дня, после чего отфильтровать и смазывать пораженные участки уха.
2. РАСТВОР. Мокнущие высыпания можно протирать раствором, который приготовлен из раствора пиоктанина, кислоты борной и 2% азотного серебра. Все ингредиенты нужно брать в равных количествах.
3. МАЗЬ ИЗ КРАХМАЛА. Таким же эффектом обладает лечебная мазь, которая готовится из 2 частей крахмала, 2 частей цинковой окиси и по 1 части ланолина и вазелина.
4. ФИТОЧАЙ. При острых проявлениях заболевания рекомендуется принимать фиточай из лекарственных растений (можжевельник, мыльнянка, лист земляники и т.д.), заварив 1 ст. л. травы 0,5 л кипятка.
Важно помнить, что фитотерапией нельзя заменять традиционное лечение. Она является лишь вспомогательным способом, дополняя его.
У ребенка воспалился лимфоузел за ухом
В качестве ответа на общие или локальные патологические процессы в организме у ребёнка часто воспаляется лимфоузел за ухом, в околоушной области и на шее. В случае подтверждения воспалительной реакции диагностируется лимфаденит, лечение которого зависит от стадии процесса, типа первичного заболевания, степени интоксикации и др. Однако в том случае, если лимфоузлы за ушами у ребёнка увеличены по причине лимфотропных вирусных инфекций, к которым относится вирус герпеса, инфекционного мононуклеоза, аденовируса и цитомегаловируса, в медикаментозной терапии зачастую нет необходимости.
Причины увеличения и воспаления заушных лимфатических узлов
Увеличение заушных «шишек» чаще всего становится проявлением реакции на процессы, проходящие в носоглотке и ротовой полости. Так, например, если общий анализ крови не показал отклонений от нормы, состояние ребёнка нормальное, «шишка» за ухом не болит, а остальные узлы лимфосистемы не увеличены, высока вероятность того, что режутся зубы. Специального лечения в этом случае не требуется.
Однако необходимо чётко разделять понятия «увеличение» и «воспаление» лимфоузла (лимфоузлов) за ухом у ребенка.
В детском возрасте безболезненное увеличение «шишек» обнаруживается регулярно (иногда несколько раз в год) и часто не требует немедленной медицинской реакции. После различных вирусных заболеваний носоглотки, лимфосистема обязательно отреагирует увеличением размеров узловых образований в близкорасположенных лимфогруппах (шейной, подчелюстной иногда – околоушной).
И хотя увеличенный размер может сохраняться ещё в течение месяца после излечения основного заболевания, само по себе это не является признаком опасного воспалительного процесса.
Если же у ребёнка за ухом лимфоузел воспалён и болит, нужно срочно обращаться к врачу, который будет как лечить первичные заболевания, так и предотвратит возможное распространение воспалительного процесса. Не каждое увеличение фильтрующей узловой «станции» приводит к её воспалению. Однако диагностику состояния периферийной лимфосети может провести только врач на основе общего анализа крови.
Воспаление от простого увеличения узла отличается:
болезненностью (как постоянной, так и при касании), покраснением (посинением) кожи над «шишкой», повышением температуры в зоне поражения, быстрым разбуханием узла в течение дня.
Изменение температуры кожи над «шишкой» изменяется при бактериальных инфекциях и, как правило, не изменяется при вирусных.
Болезненность заушных «шишек» может свидетельствовать о реакции на отит, ангину, простуду, грипп, хронический тонзиллит, детские инфекции (скарлатину, дифтерию), кожные заболевания. При этом самого факта болезненной реакции лимфосистемы для диагностики недостаточно. С целью точного определения причин воспаления лимфоузлов за ухом (ушами) у ребенка учитывают весь комплекс симптомов.
Аденовирусная инфекция проявляется заложенностью носа, конъюнктивитом, болью в горле. Краснуха и корь сопровождаются характерной сыпью на коже. При инфекционных мононуклеозах увеличиваются селезёнка и печень, а также опухают все лимфогруппы. При неосторожном контакте с домашними животными (особенно кошками) может развиться болезнь кошачьих царапин, при которой обслуживающая поцарапанную зону группа лимфоузлов воспаляется вследствие инфицирования бактерией. В этом случае в течение 10-14 дней заболевшие пропивают курс антибиотиков. При вирусных болезнях в области шеи и головы может наблюдаться множественное увеличение мелких подкожных «картечных» узлов.
Заболевания, относящиеся к потенциальным причинам изменения состояния лимфатического узла, условно можно разделить на:
иммунные (ревматизм, красная волчанка и др.), инфекционные (например, мононуклеоз), опухолевые.
Специфические лимфадениты по характеру клинической картины бывают следующих типов:
Туберкулезный. Характеризуется вовлечением нескольких узлов с обеих сторон, которые спаиваются в бугристые плотные образования. Процесс может сопровождаться выделением гноя или творожистой массы при нарушении целостности капсулы. Актиномикотический. Характеризуется вялотекущим воспалительным процессом, который от узловых образований переходит на окружающие ткани. Сопровождается истончением и изменением цвета кожи над «шишками». Один из вероятных признаков – образование свища с выходом наружу. Бубонный. Возникает при туляремии и характеризуется увеличением размера узлового образования до 3-5 см, спаиванием с подлежащими тканями, нагноением бубона и формированием свища с гнойными выделениями.
Контроль за состоянием лимфосистемы и лечение
Процесс формирования иммунитета у взрослых и детей отличается степенью активности, поэтому, реакция детской лимфосистемы на инфекционный процесс – распространённое и ожидаемое явление, которое чаще всего не требует отдельного лечебного вмешательства.
Однако в случае воспаления лимфоузла за ухом у ребенка назначается лечение, при этом помочь врачу определить, что делать, если лимфоузел воспалился, может проведённый непосредственно перед приёмом общий анализ крови. При отсутствии патологии для контроля за состоянием лимфосистемы такой анализ крови (с присутствующей в нём лейкоцитарной формулой) достаточно проводить дважды в год.
В целом, лечение всех вторичных лимфаденитов связано с купированием инфекционно-воспалительных процессов и с избавлением от того заболевания, которое привело к распространению вирусной, бактериальной, грибковой или опухолевой патологии.
При успешном излечении вирусного заболевания даже при сохранении увеличенного размера безболезненного узла (и при отсутствии других признаков нагноения) лечение лимфообразования чаще всего не назначается. В течение двух недель-месяца заушный узел, как правило, сам приходит в норму. При этом заушная «шишка» может не успеть сойти полностью при рецидиве основного вирусного заболевания или при возникновении нового в зоне обслуживания этой лимфогруппы. Возможна ситуация, когда увеличение узла сначала становится следствием вирусной инфекции, а вслед за ней – реакцией на прорезающийся зуб. То есть, две разные причины поочерёдно приводят к одному и тому же следствию, однако в обоих этих случаях лечение непосредственно лимфатической «шишки» (например, путём нанесения мази) не проводится.
При хроническом и остром серозном неспецифическом лимфадените применяется консервативная терапия:
антибиотиками (полусинтетическими пенициллинами, цефалоспоринами, макролидами), десенсибилизирующими средствами, сухим теплом, компрессами с мазью Вишневского, УВЧ, иммуностимуляторами и витаминами.
В случае отсутствия терапевтического эффекта при консервативном лечении или при перерастании лимфаденита в гнойную фазу, ребенка госпитализируют для проведения экстренного вскрытия нагноения, дренирования и санации очага.
При некротическом лимфадените применяются различные методики удаления очагов воспаления. В послеоперационный период производится комплексное дезинтоксикационное и противовоспалительное лечение.
Мокнет за ухом у ребенка: почему и что делать
Дети - радость и смысл нашей жизни, поэтому мы так волнуемся, когда у малышей возникают проблемы со здоровьем. В этой статье мы рассмотрим такое недомогание, как мокнущие высыпания за ушами, их причины и способы лечения.
Почему у ребенка мокнет за ухом
Данная проблема является лишь симптомом такой болезни, как мокнущий диатез, но не самим заболеванием. Нарушение у ребенка кожного покрова за ушами возникает, как правило, в очень маленьком возрасте. Такая связь между мокнущим диатезом и ранним возрастом объясняется слабой иммунной системой, вследствие чего дети более подвержены подобным болячкам, чем взрослые.
Как только вы обнаружили за ушами своего ребенка мокнущие высыпание, незамедлительно обратитесь к квалифицированным специалистам: дерматологу или педиатру.
Причиной формирования диатеза и образования мокнущих высыпаний за ушами у новорожденных и детей до года является не до конца сформировавшаяся пищеварительная система. Выделяют два фактора, которые перегружают пищевод:
Перекармливание. Как было сказано выше, у ребенка в первый год жизни пищеварительная система еще развивается. При поступлении больших объемов пищи, слизистая желудка не справляется, вырабатывая недостаточное количество ферментов, расщепляющих пищу. Из-за этого начинает страдать кишечник младенца, выделяя вредоносные токсины в организм. Ответная реакция организма как раз и проявляется в виде высыпаний на лице, возле уха и особенно в сгибах конечностей и складках кожи, что является сигналом о неправильной работе пищевода. Накопление аллергического реагента. Здесь выделяют не количество, а качество пищи, потребляемой младенцем, а при грудном вскармливании, его мамой. При естественном кормлении малыша женщина должна придерживаться строгой диеты, а это значит исключить консерванты, большое количество сладкого и мучного, в небольших дозах употреблять продукты, которые часто становятся причинами аллергии, например, клубника, мед, орехи и т.п. Маме необходимо тщательно следить за реакцией малыша на введение новых продуктов. Если не соблюдать диету, в организме ребенка начинает срабатывать накопительный эффект, что приводит к стойкой аллергической реакции.
До года у малыша формируются звенья иммунитета и если своевременно скорректировать рацион питания и пролечить возникшую проблему, то подобные высыпания останутся просто сигналом и не перерастут в аллергическую патологию. Появление ситуации, когда кожа ребенка мокнет и пузырится возле уха, не всегда говорит о присутствии аллергического фактора.
Другие симптомы мокнущего диатеза
Начинается мокнущий диатез с появления гиперемированных высыпаний возле уха и на других участках кожи ребенка. Покраснения могут быть разной величины: иногда размер гиперемированного участка меньше монеты, иногда захватывает всю околоушную область вместе с мочкой уха.
Особенность таких высыпаний состоит в том, что в области гиперемии можно наблюдать появление маленьких пузырьков, наполнены бесцветной жидкостью. По истечении некоторого времени эти пузырьки лопаются и оставляют на своем месте мокнущие участки кожи. При своевременном лечении поврежденный участок покрывается корочкой и вскоре исчезает. В запущенной стадии и без надлежащего ухода на мокнущей поверхности кожи хорошо приживаются микробы и бактерии, неся за собой появление гнойного очага.
Запущенные области мокнущего диатеза могут отекать и приносить сильнейший зуд. Малыши расчесывают уши, не давая ранкам заживать, занося грязь и усугубляя этим течение диатеза. Также из-за зуда у малышей нарушается сон. Если требует ситуация, можно после обработки поврежденных участков кожи надевать на ребенка тонкую шапочку из хлопка. Шапочку нельзя носить постоянно, кожа ребенка должна дышать, а ранки подсыхать.
Чтобы снизить вероятность возникновения мокнущего диатеза, необходимо исключить следующие факторы риска:
неправильное питание мамы во время лактационного периода; несбалансированный рацион у малыша; пренебрежение правилами введения прикорма; прием некоторых групп лекарственных препаратов во время грудного вскармливания; предпочтение синтетических материалов в одежде, не сертифицированных средств по уходу за ребенком, вызывающие раздражение кожного покрова и появление аллергических высыпаний.
Обнаружив высыпания за ушком у своего ребенка, не стоит медлить, запишитесь на прием к дерматологу. Врач быстро поставит диагноз и выпишет препараты, которые будут предназначены для лечения конкретного заболевания и соответствовать возрасту вашего ребенка.
Лечение мокнущего диатеза прежде всего начинают с поиска причины высыпания: помимо визуального осмотра, дерматолог задаст вопросы касательно питания ребенка и имеющихся у него аллергий. На этапе поиска причины, дерматолог может порекомендовать посещение аллерголога и иммунолога. Эти специалисты выявят аллерген, который вызывает диатез у вашего ребенка.
Устранив гистамин и выровняв аллергический фон, лечение быстро даст положительные результаты.
Так как лечение мокнущего диатеза проводится комплексно, вашему ребенку будут назначены мази или крема для наружного применения. Эти лекарственные препараты назначаются сугубо индивидуально и только врачом. Если вам необходимо немного облегчить течение симптомов при мокнущих высыпаниях за ушами у ребенка до того, как вы попадете на прием к дерматологу, можно протереть поврежденные участки антисептическим средством, например, Мирамистином, после чего смазать всю область кремом Бепантен. Ни в коем случае не заклеивайте ранки лейкопластырем, кожа должна дышать.
В народной медицине существует огромное количество рецептов, способных облегчить течение диатеза. Некоторые из них одобрены педиатрами. Например, вполне возможно, дерматолог или педиатр могут согласовать применение ванн с отваром листьев крапивы или ромашки. Ванна с отваром из сосновых иголок также себя зарекомендовала как прекрасный рецепт при кожных заболеваниях. Сосновые иголки обладают антисептическим и успокаивающим свойствами. Скорректируйте рацион ребенка, обогатив его витаминами и макроэлементами. Если диатез развился в осенне-зимний период года, необходимо применение витамина Д. Дозировку врач рассчитает исходя из возраста ребенка и состояния его здоровья.
Прикорм нужно начинать в строгом соответствии с возрастом и по списку разрешенных продуктов. Вести пищевой дневник, где необходимо отмечать каждую реакцию, возникающую после приема пищи. Например, мочка уха покраснела через 12 часов после приема яблока. Не допускайте перекармливания малыша. Проходите регулярные осмотры у педиатра. При лактации ограничить потребление продуктов, содержащих в себе высокий процент гистамина.
Не забывайте об общеукрепляющих процедурах: ребенку необходим свежий воздух, солнце и полноценный сон.
Что делать, если у ребенка покраснение за ухом?
Каждая мама знает – кожа у её малютки очень чувствительна и требует особого ухода. Но даже при самом строгом контроле за состоянием здоровья ребёнка есть вероятность возникновения различных высыпаний и покраснений. Очень часто у детей наблюдаются покраснения за ухом.
Изменение цвета кожи за ушной раковиной у ребёнка может быть вызвано множеством различных факторов:
Ранняя стадия развития заболевания; Реакция на внешние жёсткие условия; Проблемы внутри организма; Аллергическая реакция; Отсутствие надлежащей гигиены и т.д.
То есть причины возникновения такого симптома, как покраснение кожи за ушной раковиной, довольно разнообразны – они могут быть вполне безопасными или же свидетельствовать о наличии серьёзного заболевания.
Чтобы не рисковать здоровьем своего ребёнка, не следует заниматься самолечением – лучше сразу обратиться за помощью к врачу.
Атопический дерматит
Это поражение кожных покровов, вызванное аллергической реакцией на продукты питания, употребляемые витамины и т.д. В большинстве случаев дети с атопическим дерматитом имеют предрасположенность к такой аллергической реакции.
К основным симптомам относят:
Покраснение верхних слоёв эпидермиса; Образование шероховатостей; Шелушение кожи; Лёгкий зуд и т.д.
То есть все симптомы, которые появляются при обычной аллергии.
Существует два метода лечения, которые напрямую зависят от возраста заболевшего. Если ребёнку менее трёх лет, то рекомендуется ограничить его рацион продуктами правильного питания и оградить малыша от различного рода аллергенов, таких как мёд, шоколад, цитрусовые, красные фрукты и ягоды. Для избавления от кожных высыпаний за ушной раковиной можно использовать средства местного действия, например, «Фенистил».
Если ребёнок старше трёх лет, то врач может выписать ему приём антигистаминных препаратов, что поможет избавиться от атопического дерматита в самые короткие сроки.
Стоит отметить, что во многих случаях у детей до трёх лет такие покраснения за ушной раковиной являются временными и проходят сами собой. Причём аллергическая реакция на один и тот же продукт может не повториться, если подождать несколько месяцев.
При тяжёлом течении атопического дерматита покраснение может перейти в экзему.
Основными симптомами её являются:
- Образование пупырышек на поражённой области;
- Сильный зуд;
- Болезненность в месте поражения и в ушах;
- Ухудшение слуха;
- Наличие гнойных выделений.
- Резкая стреляющая боль в ухе;
- Болезненные ощущения при прикосновении к ушной раковине ребёнка;
- Покраснение кожи за ушной раковиной и т.д.
- Несбалансированный рацион питания с нехваткой витаминов.
- Вредные привычки.
- Ослабленные защитные функции организма.
- Нарушение обменных процессов в организме.
- Несоблюдение гигиены, особенно в околоушной области.
Кожа при данном заболевании сильно зудит, приобретает золотистый оттенок и на ней формируются корочки, которые со временем сходят.
Если при этом образовались за ухом трещины и течет жидкость из них – это очень опасный симптом, требующий немедленного лечения, поскольку инфекция способна проникнуть в кровеносную систему , распространиться по органам и добраться даже до головного мозга, что крайне опасно для жизни.
Справка. Золотуха «любит» сладкоежек. Если человек ест много кондитерских изделий, у него может развиться нетипичная аллергия, которая в свой черед может стать причиной данного недуга.
Данные патологические состояния могут вызвать механические повреждения и опять же различные аллергические реакции.
Фактор, который может спровоцировать развитие этих недугов является ослабленные защитные функции организма при инфекционных воспалительных процессах.
При экземе пузырьки с жидкостью возникают на самом ухе и за ним. Длительность периода обострения составляет 20-27 суток. Поначалу происходит уплотнение кожного покрова, затем он начинает чесаться.
Появляется сыпь, которая также сильно зудит. Если ее содрать, то воспаленная кожа потрескается, и на ней сформируются мокнущие корки.
Справка . Если своевременно начать лечение экземы, то в течении 7-10 дней недуг купируется еще до этапа обострения.
Дерматит характеризуется появлением корочек на пораженной коже, при этом формируются маленькие папулы с жидким содержимым. Когда они лопаются, на их месте возникает воспаленная мокнущая кожа, поверх которой формируются корочки.
Мокнет за ухом: лечение
Данный симптом является довольно серьезным и даже опасным. Поэтому следует оставить все попытки домашнего лечения на какой-либо другой случай.
Самое же верное решение в этой ситуации – это обращение к специалисту за медицинской помощью . Прежде чем лечить, дерматолог проведет осмотр, назначит необходимые анализы и обследования, основываясь на которых установит точный диагноз. А уже после этого назначит соответствующую схему лечения.
При аллергии , первое, что необходимо сделать – это выявить аллерген и полностью его устранить. Лечение проводится с помощью антигистаминных препаратов и лекарств местного воздействия. Последние наносятся на пораженный участок кожи для устранения воспаления и последствий аллергической реакции.
Важно. Если на протяжение длительного времени не удается установить аллерген, то есть угроза появления экземы.
Прежде чем лечить золотуху, необходимо поменять образ жизни больного, то есть изменить рацион питания (обогатить продуктами, которые необходимы для нормальной жизнедеятельности организма), исключить вредные привычки и нагружать организм рациональными физическими нагрузками.
Что же касается медикаментозной терапии золотухи , то пораженный кожный покров смазывается мазью с антибактериальным составом и противовоспалительными средствами.
Также врач может прописать лекарства для нормализации метаболических процессов в организме. Довольно часто применяются антибиотики системного действия, обычно в таблетированной форме.
Больному необходимо чаще находится на свежем воздухе, поскольку воздушные ванны способствуют скорейшему выздоровлению.
При дерматите терапевтические действия такие же, как и при устранении последствий аллергической реакции.
Для того чтобы экзему привести к состоянию ремиссии, кожу необходимо обрабатывать растворами на основе масла и специальными аэрозолями на основе оксикорта.
Чтобы предотвратить вторичное инфицирование, мокнущую область необходимо обрабатывать эфиром или антисептическими средствами на основе спирта. Если шелушение сухое, то обычно назначаются мази с противовоспалительным действием.
Любое заболевание требует к себе индивидуального подхода в лечении. Не зная особенностей развития недуга лечение в домашних условиях можно вызвать осложнение течения болезни или присоединения ряда осложнений.
Когда мокнет за ухом, чешется, шелушится – это весьма неприятные ощущения, от которых хочется поскорей избавиться. Для того, чтобы это сделать правильно необходимо обязательно посетить специалиста.
Задать вопрос ВРАЧУ, и получить БЕСПЛАТНЫЙ ОТВЕТ, Вы можете заполнив на НАШЕМ САЙТЕ специальную форму, по этой ссылке
Дерматит за ушами у грудничка
Корочки за ушами у ребенка
Экссудативный диатез возникает у детей в возрасте от 2 лет. Чаще поражается область кожи за ушами – на ней появляются желтые корочки, малыш становится беспокойным, постоянно старается почесаться, капризничает. Болезнь называют золотухой. Желтые корочки за ушами у грудничка вызываются иными причинами. Себорейный диатез появляется из-за повышенной деятельности сальных желез.
Золотуха за ушами ребенка
Золотуха считается одним из ранних проявлений внедрения палочки Коха – патогенной флоры, вызывающей туберкулез.
Однако в появлении золотухи играют роль и другие причины:
- аллергическая реакция – употребление сладкого, клубники, цитрусов и иных продуктов,
являющимися активными аллергенами;
наследственная предрасположенность – у родителей в анамнезе имелись: сифилис, туберкулез, онкологические процессы; генетический фактор – зрелый возраст родителей; нарушение гигиенических правил; негативные социальные условия – скудность рациона, плохие условия проживания.
Образования представляют собой желтые корочки за ушами у ребенка, которые вызывают сильный зуд. Сначала появляются розовые пятнышки, которые – при отсутствии лечения – могут переходить на лицо и шею. Если чешуйки ребенок сдирает при расчесывании, под ними обнаруживается розовая кожа повышенной влажности. Подсыхание вызывает образование трещин.
Дополнительная симптоматика: жидкие выделения из носа, конъюнктивит, сыпь на теле. Если золотуха вызвана аллергической реакцией, то терапия проводится, как и при типичном проявлении аллергии – назначают антигистаминные препараты и мази в сочетании со средствами местного действия, обладающими антисептическими и противовоспалительными свойствами.
Необходимо изменить рацион – исключить из него сладости, цитрусовые, острые приправы – хотя они вообще не подходят для детского питания. Детям старше трех лет следует обогатить рацион витаминным комплексом, в который входят витамины А, В и аскорбиновая кислота. Более младшим детям витаминизация проводится за счет ввода в рацион разнообразных фруктов и кисломолочных продуктов. Дополнительно назначается витамин D – преимущественно в виде рыбьего жира.
Раньше детей очень трудно было убедить принимать это полезное лекарство – правильнее сказать, био-добавку. Родители давали закусить микстуру черным соленым хлебом, предлагали зажать нос и выпить залпом. Сейчас рыбий жир выпускается в капсулах, и его употребление не вызывает протеста даже у детей более старшего возраста – 9-10 лет.
В качестве средств местного действия используются такие препараты:
Дополняют терапевтические мероприятия лекарства, составленные по рецептам народной медицины – отвары лекарственных трав, которые применяются в виде примочек. Помогают быстро вылечить золотуху: ромашка, череда, мать-и-мачеха, кора дуба, фиалка трехцветная.
Корочки на ушах у новорожденного
У грудничка за ушами и на голове могут возникать корочки, представляющие собой чешуйки серовато-желтого цвета. Когда их много, они образуют целые очаги. Сами по себе они малышу беспокойства не доставляют, однако кожа под ними начинает мокнуть, чесаться, ребенок становится беспокойным.
К причинам образования корочек за ушами новорожденного относят следующие факторы:
- неправильное питание матери во время беременности, вызвавшее стойкую аллергическую реакцию у младенца;
- нарушение родителями гигиенических норм;
- аллергию во внеутробном периоде;
- диатез – ребенок до года может страдать от него с начала прикорма;
- проявление активности стафилококка.
Такие корочки возникают не только за ушами младенца, но могут локализоваться по всей поверхности головы в виде чепчика, на бровях, в шейных складочках – в местах, где сальные железы вырабатывают повышенное количество секрета.
Удаление желтых корочек с ушей и головы грудничка процесс не трудный, но нужно быть готовым к тому, что операцию придется повторять несколько раз.
Нельзя сдирать корочки руками или расчесывать нежным младенческий пух частым гребнем или массажной щеткой – так можно травмировать нежную кожу.
- За 2 часа до купания на поверхность корочек наносят масло – кипяченое подсолнечное или
аптечное репейное;
Сверху накладывают полиэтиленовую пленку, а затем надевают чепчик – то есть ставят масляный компресс. Под ним корочка размягчится; Перед самым купанием компресс снимают, а волосы расчесывают – детским гребнем, который имеет упругие зубчики; Промывают во время купания тщательно голову, избавляясь от масла, и повторяют процедуру вычесывания.
За один раз справиться с корочкой за ушами не удастся, но компрессы нельзя ставить чаще, чем 2 раза в неделю – иначе нежная кожа сопреет, появятся раздражения и присоединиться вторичная инфекция – грибковая – от которой избавиться будет намного труднее.
Если у младенца волос еще нет, но есть щетинка, то корочки за ушами и на них удаляют с помощью пропитанной маслом марли.
Профилактика себорейного дерматита у младенца
Чтобы корочки не возникли повторно, требуется изменить рацион матери – убрать из него все продукты, которые могут вызывать у младенца аллергические реакции. Для этого следует установить взаимосвязь между материнским меню и реакцией на него младенца.
Если малыш-искусственник, иногда приходится менять смесь. С полугода педиатр может порекомендовать для использования витамин D – самостоятельно давать ребенку его нельзя: он ускоряет закрытие родничка.
Желательно купать младенца в слабом растворе марганцовки, настое череды или календулы. Воспаленную область за ушками обрабатывают раствором бриллиантовой зелени или синькой. Современные косметические средства для грудных детей специально предназначены для борьбы с себорейным дерматитом. К лечебной косметике относится масло «Джонсон бэби». ромашковая эмульсия, детский крем, пенка-шампунь «Mustela Bébé» .
Основная составляющая пенки «Мустела» – вытяжка из экстракта авокадо, которая препятствует возникновению новых себорейных чешуек, поддерживая кислотно-щелочной баланс кожных покровов. Плюсом средства является то, что при попадании в глаза оно не вызывает раздражения. Если малыш вспотел, и за ушками появилось раздражение, сразу же нужно высушить кожу и нанести детскую присыпку – пренебрежение этим простым гигиеническим мероприятием может вызвать появление гнойничков.
Корочка на ушах появляется и при попадании на нежную кожу чрезмерного количества ультрафиолета – на улице на ребенка следует надевать панамку, которая прикрывает нежные ушные раковины.
Если никак не удается избавиться от корочек и гнойничков вокруг ушек, необходимо сдать анализ-соскоб с воспаленной области. При выявлении активности стафилококка придется воспользоваться местными средствами антибактериального действия.
Любые раздражения детской кожи требуют устранения – родители должны начать терапевтические мероприятия при первых признаках изменения кожных покровов. Если в течение 5-7 дней с болезнью не удается справиться самостоятельно, необходимо обращаться к педиатру.
Болезнь может вызываться не только нарушением гигиенических мероприятий, но и внедрением инфекции.
Дерматит у новорожденных
Задумывались ли вы, почему иммунная система ребенка так резко реагирует на раздражители, которые не вызывают практически никаких реакций у взрослых? Согласно распространенной теории, к факторам иммунной защиты относится микрофлора, населяющая кишечник, и кожные покровы. Но обсеменение бактериями происходит не сразу, а в течение некоторого времени. Именно этот период «стерильности» чреват появлением различных форм дерматита. Как же проявляется дерматит у новорожденных и что представляет собой это заболевание?
Что такое дерматит
Дерматит – это медицинский термин, обозначающий воспалительное поражение кожи, которое возникает под действием различных внутренних и внешних факторов. К основным причинам появления дерматита у новорожденных относят наследственность (вероятность появления недуга высока, если родители страдают аллергическими заболеваниями), прием лекарственных препаратов во время беременности, тяжелое течение родов, введение смеси или употребление матерью продуктов с высоким содержанием аллергенов во время грудного вскармливания. Провоцирующими факторами развития дерматита у новорожденного могут стать нарушения гигиенических условий, кишечные заболевания, домашние животные, бытовая химия, средства по уходу за кожей и т. д.
Дерматит у новорожденных протекает бурно и доставляет малышу значительный дискомфорт. Все начинается с высыпаний, покраснений, отечности в местах поражения. В зависимости от формы дерматита, это может сопровождаться зудом или болью. Если своевременно не устранить провоцирующие факторы и не начать лечение, на месте поражения возникают вторичные инфекции, появляются гнойнички и эрозии. Чтобы не допустить тяжелых последствий, каждая мама должна знать, как проявляются основные разновидности дерматита у новорожденных и какого лечения они требуют. Выделяют следующие формы заболевания:
- Себорейный дерматит;
- Пеленочный дерматит;
- Контактный дерматит;
- Атопический дерматит.
Себорейный дерматит у новорожденных
Многие мамы вскоре после родов замечают, что макушка ребенка покрыта желтоватыми жирными корочками, похожими на чешуйки. Иногда они могут появиться за ушами, в паховых складках, на руках и на ногах. Корочки могут почти не причинять неудобств, но некоторые малыши испытывают зуд. При сильно ослабленном иммунитете себорейный дерматит у новорожденных может сопровождаться поносом и общим недомоганием.
Причина недуга до конца не изучена, но к вероятным провоцирующим факторам относят дрожжевой грибок, гормональные перепады в организме матери, вызванные началом лактации, аллергию на продукты питания и моющие средства, гиперактивность сальных желез и даже перегрев ребенка.
При легких формах какого-то специального лечения дерматита у новорожденного не требуется. Достаточно во время купания намазать голову малыша маслом, промыть шампунем и мягкой щеткой вычесать налет. Впрочем, некоторые педиатры не рекомендуют проводить никаких специальных процедур, а просто следить за температурным режимом, избегать аллергенов и пользоваться только мягкой косметикой, предназначенной для новорожденных.
Пеленочный дерматит у новорожденных
Пеленочный дерматит у новорожденных развивается как реакция на контакт с подгузником, в отличие от опрелостей, которые появляются в результате перегревания, намокания и натирания кожи под раздражающим действием мочи и фекалий. Такой дерматит еще называют подгузниковой сыпью. Если мама не будет следить за состоянием кожи под подгузником, на ней может появиться как пеленочный дерматит, так и опрелости.
Как это проявляется? В паховых складках, на ягодицах и внутренней стороне бедер малыша возникает покраснение, зуд и высыпания. Ребенок будет болезненно реагировать на прикосновение к коже в зоне поражения, станет раздражительным, появятся нарушения сна и аппетита. Хорошая новость для родителей заключается в том, что для лечения у новорожденных дерматита или опрелостей достаточно сменить марку подгузников, проводить регулярные воздушные ванны, а после подмывания пользоваться противовоспалительным кремом, который порекомендует педиатр.
Контактный дерматит у новорожденных
Данная форма дерматита у новорожденных развивается как реакция на непосредственный раздражитель. Чаще всего в его роли выступают швы одежды (поэтому распашонки для самых маленьких изготавливаются швом наружу), кремы с раздражающим действием (педиатры в родильных домах предостерегают мам от интенсивного использования детской косметики без необходимости), а также металлические предметы или бытовая химия. В результате контакта развивается местная воспалительная реакция, появляются зуд и мокнущие корочки, присоединяется вторичная инфекция. Для лечения дерматита у новорожденных достаточно устранить раздражитель и избегать его впоследствии, так как острая форма легко может перерасти в хроническую.
Атопический дерматит у новорожденных
Атопический дерматит у новорожденных еще называют младенческой экземой. Он проявляется в виде высыпаний, шелушения, покраснения и сухости на щеках и ягодицах грудничка. Такая форма недуга резко прогрессирует от небольших точек до обширных областей. В пораженной зоне возникает зуд, появляются язвочки, присоединяется вторичная инфекция. Это состояние может быть предвестником тяжелых форм аллергии в будущем. Провоцирующими факторами появления атопического дерматита у новорожденных считаются наличие аллергенов в грудном молоке (и, следовательно, в рационе мамы), аллергия на само молоко или молочные смеси, контакт с бытовой химией, слишком частые и продолжительные кормления, а также заболевания ЖКТ.
Лечение дерматита у новорожденных, помимо устранения раздражителя, требует приема глюкокортикоидных препаратов в сочетании с примочками, мазями и кремами, оказывающими местное противовоспалительное, увлажняющее и ранозаживляющее действие. Тяжелые формы заболевания могут потребовать продолжительного лечения в комплексе с антибиотиками. Поэтому при первых признаках дерматита следует обратиться к педиатру, а также проконсультироваться у аллерголога.
Текст: Марина Кудрявцева
Золотуха у детей за ушами
Золотуха - известное ещё со времен наших бабушек и дедушек название экссудативного диатеза, который считается проявлением дерматита на ранней стадии. В основном, эта болезнь поражает зону за ушами и чаще всего ей подвержены детки от двух до десяти лет. Золотуха за ушами у грудничка встречается гораздо реже.
Золотуха за ушами – симптомы
Итак, как же выглядит золотуха за ушами? Золотуха выражается в виде аллергической реакции, приводящей к образованию шелушащихся пятнышек, покрытых корочкой золотистого цвета. Пораженные участки вызывают сильный зуд. При расчесывании этих чешуек, под ними можно обнаружить влажную поверхность кожи розового цвета. Если вовремя не приступить к лечению, пятна могут появиться на лице и голове. Последняя стадия характеризуется образованием болезненных трещин.
Среди других признаков возможно появление выделений из ушей и носа, воспаление глаз.
Серьёзность этого заболевания нельзя недооценивать. Если своевременно не взяться за её лечение, золотуха может перейти в более опасную форму - туберкулез. Однако не стоит этого бояться, при правильном подходе, золотуху можно вылечиться намного быстрее и легче, чем туберкулез. Главное-вовремя поставленный диагноз и ответственный подход к лечению.
Золотуха за ушами - причины появления
- Иногда золотуха вызвана злоупотреблением сладкого или других продуктов, способствующих появлению активной аллергической реакции.
- В большинстве случаев главными причинами становится наследственная предрасположенность. Высокий риск заболеть золотухой имеют детки, чьи родители болели сифилисом, туберкулезом и различными онкологическими заболеваниями.
- Отмечено, что дети немолодых родителей более подвержены золотухе, чем их сверстники, у которых папы и мамы намного моложе.
- Не соответствующие гигиеническим нормам условия проживания и некачественное питание также провоцируют появление золотухи.
Золотуха за ушами – лечение
Чем же лечить столь неприятную золотуху за ушами?
- Первым делом следует исключить из меню сладости и другие аллергенные продукты. Важно, чтобы рацион ребенка был богат витаминами А, В, С и D. Нередко врачи назначают больным детям рыбий жир, содержащий витамин D.
- Для местного применения советуют судокрем, цинковую мазь. бепантен или фукорцин.
- Народная медицина рекомендует каждый вечер купать малыша в отварах лекарственных растений (кора дуба, фиалка трехцветная и т.д.) для снятия зуда и воспаления. Также употребляют внутрь настои и отвары (например, мать-и-мачеха).
Однако прежде чем начинать лечение, проконсультируйтесь с врачом, ведь не всегда то, что помогает одному, будет полезно другому.
Атопический дерматит – считается детским заболеванием, может возникать с первых дней жизни малыша. Очень редко встречается у взрослых людей, так иммунная система может справляться с факторами-провокаторами, в отличие от детской защитной функции организма, которая только начинает формироваться.
Выделяют три фазы возникновения болезни:
- младенческая: возникает в период с первых дней жизни и до 3 лет. Проявляется в виде покраснения и кожных высыпаний. Места локализации: ягодицы, конечности и лицо;
- детская фаза: прогрессирует в возрасте от 3 до 7 лет, проявляется в виде покраснения кожи, шелушение, появление трещин и папулы. Обычно ее можно наблюдать на сгибе суставов.
- подростково-взрослая: болезнь поражает детей возрастом от 7 до 12 лет. Отмечается в этот период покраснение и шелушение кожи, появляются микротрещины на локтях и стопах.
Необходимо внимательно следить за состоянием здоровья своего малыша и сразу обращаться за помощью к специалистам, если в этом есть необходимость.
Традиционные способы лечение атопического дерматита
Первым шагом к выздоровлению является поход к доктору. Он назначит ряд исследований, чтобы определить причину возникновения атопического дерматита. Для этого необходимо сделать УЗИ брюшной полости, провести диагностику ЖКТ, сделать общий анализ крови. После того, как выяснится причина, необходимо немедленно от нее избавиться и приступать к лечению симптомов болезни.
В качестве медикаментозного лечения применяют противовоспалительные и антигистаминные препараты. Обязательно назначается средство, в составе которого имеется активный цинк. Его наносят на пораженные участки, что значительно ускоряет процесс выздоровления.
Применение всех препаратов должно проходить под четким руководством лечащего доктора.
Лечение атопического дерматита в домашних условиях
Не всегда у больного есть возможность попасть на прием к доктору, в таких случаях можно начать лечение в домашних
условиях. Атопический дерматит
приносит человеку дискомфорт, он не может выспаться, так как пораженные участки постоянно зудят. При их расчесывании в рану может попасть инфекция. Чтобы предотвратить эти процессы, необходимо применить фитотерапию в борьбе с болезнью.
Для лечения в домашних условиях можно применить:
- Ванны с отварами лечебных трав (ромашки, череды или березовых почек);
- К пораженным участкам кожи можно прикладывать компрессы с тыквы и картошки, предварительно необходимо измельчить эти ингредиенты, выложить на бинт;
- С сухостью кожи при болезни можно бороться с помощью овсяных хлопьев, их необходимо запарить кипяченым молоком, охладить до комнатной температуры и нанести на раны (на 20 минут оставить такую смесь на пораженном участке).
И таких рецептов народной медицины очень много, достаточно использовать хотя бы один из них, чтобы облегчить проявление симптомов до похода к доктору.
«Видео Атопический дерматит у детей. Доктор Чернявская»
В комплексное лечение входит ряд обязательных мероприятий - физиотерапия, диеты, медикаментозное лечение, проведение профилактики.
Учитывая патогенез заболевания, методы лечения должны быть, направлены на достижении длительной ремиссии, а так же восстановление кожи.
Причины
Выделяю внешние и внутренние причины развития дерматита.
Внутренние факторы:
- генетическая предрасположенность. Атопический дерматит чаще возникает у тех, чьи родственники или родители имеют предрасположенность к аллергии. Но это не значит, что дерматит точно передастся по наследству;
- нарушение обмена веществ в кожных покровах. Любое нарушение в защитной функции кожи приводит к тому, что она становится восприимчивее;
- реакция кожи на внешние раздражители. У некоторых людей иммунная система мгновенно реагирует на многие вещества;
Внешние факторы:
- стресс. Переутомление организма приводит к нарушению работы иммунной системы;
- воздействие на кожу окружающей среды способствует к возникновению атопического дерматита;
- чрезмерные физические нагрузки;
- пищевые продукты. Неправильное питание беременных мам приведет к тому, что дерматит возникнет не только у них, но и у ребенка;
- окружающая среда. Врачи утверждают, что чрезмерные токсины в воздухе могут спровоцировать появление заболевания;
Механизм развития
Механизм развития сводится к нарушению работы иммунной системы.
Попадание в организм возбудителей аллергии приводят к началу воспалительного процесса аллергического характера.
В крови начинают вырабатываться антитела, которые постепенно скапливаются в кожных покровах. Защитная функция кожи нарушается. Именно поэтому дальнейший воспалительный процесс касается именно кожи.
Основные симптомы проявления
Одно из главных проявлений - ощущение сильного зуда.
Он может быть разным - еле ощущаемым, интенсивным, способным вызвать депрессию и нарушение сна.
Кожа шелушится, появляется лихенификация. Если меры по лечению не предприняты вовремя кожа начнет огрубевать, появиться сухость, язвы.
Не исключено появление вторичных инфекций, которые вызовут отек, гнойные выделения.

Способы лечения атопического дерматита у взрослых
Атопический дерматит коварное заболевание кожных покровов. В борьбе с нм люди польются как традиционными методами лечения, так и нетрадиционными. Традиционные методы лечения у взрослых состоят из разных комплексных мероприятий.
Некоторые из них можно проводить, находясь дома:
- диета. Ее назначает врач, после осмотра. Пациенты нуждаются в ней при острой форме заболевания;
- медикаментозное - применение препаратов для снятия воспалительных процессов;
- физиотерапия. Врачи утверждают, что это один из самых безопасных способов лечения. Происходит восстановление иммунной системы, воспаление на коже отступает;
К нетрадиционным методам относят лечение настойками на основе травяных сборов.
Обострение заболевания всегда связано с воздействием аллергенов, именно поэтому есть рекомендации, которые важно соблюдать:
- постараться полностью ограничить контакт с раздражителем;
- не держать домашних животных в помещении, где проживает больной;
- следите за тем, чтобы кожа не была сухой;
- пользуйтесь гипоаллергенной косметикой;
Врач дерматолог наверняка выпишет мази и препараты. Обязательно принимайте их в соответствии с рекомендациями. При малейших подозрениях на дерматит отправляйтесь к врачу.
Медикаментами
Лечение атопического дерматита начинается только после осмотра специалиста. Он назначит ряд медикаментов, учитывая возраст, индивидуальную переносимость, характер заболевания.
Самолечение опасно и может вызвать осложнения.
Для проведения терапии назначаются антигистаминные препараты:
- Зодак;
- Диазолин;
- Налком.
Снизить зуд помогут десенсибилизирующие средства. Препараты снизят уровень чувствительность к аллергенам - глюконат кальций, тиосульфат натрия.
Назначаются успокаивающие лекарства, способные нормализовать работу нервной системы - пустырник, валериана. При более выраженных расстройствах – Диазепам.
В большинстве случаев атопический дерматит сопровождается воспалительными процессами, а также заболеваниями органов пищеварения.
Для того чтобы восстановить нормальную микрофлору нужно принимать такие лекарства как:
- ферменты - фестал;
- сорбенты - энтеросгель;
- пробиотики - дюфалак;
Для улучшения обмена веществ и нормализации работы иммунной системы необходимо регулярно принимать витамины.
Обостренные формы заболевания как было написано выше, нуждаются в физиотерапии.
Средствами для наружного применения
Средства, применяемые наружно, направлены на следующее:
- уменьшить или полностью устранить зуд;
- восстановить кожные покровы;
- смягчить кожу;
- восстановить защитные свойства;
Препараты наружного применения - наружные глюкокортикоиды, топические иммунодепрессанты.
Практически все лекарства этого типа выпускают в виде кремов, лосьонов, мазей.
Фенистал гель - многофункциональное средство. Ухаживает за поврежденной кожей, увлажняет ее.
Через несколько часов после нанесения будет ощущаться первый эффект. Пользоваться им нужно не менее 4-х раз в сутки.
Цинковая мазь - ухаживающее и противовоспалительное средство. Безопасна для детей и беременных женщин. Лечение у взрослых мазью может быть длительным.
С дерматитом она борется на протяжении месяца, до полного исчезновения признаков. Это единственная мазь которую можно применять самостоятельно без назначается врача.
Народными рецептами
Как показывает практика лечение атопического дерматита народными средства у взрослых вполне эффективно.
Ведь заболевание не приносит жизни угрозу и не является не излечимым. На вряд ли кому-то понравится воспаления на коже, которые не только чешутся, но и мешают работе.
Для того чтобы избавиться от этого неприятного недуга были «придуманы» народные рецепты.
Стоит обратить внимание, что лечить ими можно не только взрослых, но и детей.
- лосьон. Для его приготовления нужно взять стакан кипяченой воды и ст. ложку лекарственной вероники. Залейте траву кипятком и настаивайте в течение 3-х часов. Затем процедите и обрабатывайте кожу в местах поражения 5-6 раз в день. Лосьон безопасен, не имеет побочных эффектов;
- компресс. Можно приготовить это народное средство в домашних условиях. Единственное, что для этого понадобится, это свежий сырой картофель. Помойте его, почистите, и потрите на терке. Полученную массу отожмите от воды и заверните в марлю. Прикладывайте компресс на ночь к больным местам;
- противозудная мазь. Кроме покраснений на коже, дерматит доставляет и другой дискомфорт - постоянный зуд. Для того чтобы его снять, можно приготовить мазь. Для этого понадобится: 1 ст. ложка сливочного масла, глицерин, 2 ст. предварительно отваренной сенной трухи, 4 ст. воды, ромашка, кипрей. В емкости смешайте кипрей и ромашку, доведите до кипения и варите на слабом огне в течение 5 минут. Добавьте масло и труху, варите до тех пор, пока масса не примет густоватую консистенцию. Хранить мазь нужно в холодильнике. Смазывайте кожу 4 раза в день;
Обзор препаратов
Для лечения атопического дерматита применяют ряд лекарственных препаратов.
Назначает их врач, самовольный прием запрещен, во избежание осложнений:
- тавегил - выпускается в виде таблеток, сиропа. Снимает зуд, устраняет отечность. Принимается по назначению врача;
- фенистил - капли для приема внутрь. По назначению врача можно давать детям начиная с одного месяца. К побочным эффектам относится сонливость;
- фенисти - гель. Применяется при сильном кожном зуде. Не нужно наносить на кожу толстым слоем. Детям давать самостоятельно категорически запрещено;
- ломилал - бывает в виде суспензии и таблеток. Оказывает противовоспалительный эффект. Принимать таблетки можно начиная с 12-етнего возраста.
Правила терапии в домашних условиях
Развивается атопический дерматит может в любом возрасте, независимо от пола. Несмотря на то, что это не инфекционное заболевание, дискомфорт от него все же есть. Находясь дома можно попробовать снять зуд и начальные признаки заболевания.
Для этого существуют определенные средства:
- Гель Алоэ Вера. Купить его можно в аптеке, без назначения врача. Холодный эффект препарата снимает зуд. Если дома растет такое растение, можно разрезать листики и получить свежий гель.
- Масляная терапия. Это лучший вариант для лечения атопического дерматита в домашних условиях. Для этого можно брать - касторовое масло, кокосовое, миндальное. Оно обладает успокаивающим и заживляющим эффектом.
- Соль. Для снятия зуда и воспаления она хорошо подходит. Возьмите чашку соли, растворите в литре теплой воды. Пораженные участки смачивайте в течение 15 минут.
Принципы терапии у детей
Для проведения терапии при атопическом дерматите у детей нужно провести ряд мероприятий. Главное внимание стоит уделить восстановлению наружных слоев кожи. Для этого нужно пользоваться увлажняющей косметикой 3-4 раза в день.
Если заболевание коснулось младенца, то важно сохранить грудное вскармливание как можно дольше. При этом питание мамы должно быть правильным, ни каких аллергических продуктов.
Купать ребенка нужно каждый день, без использования мыла. Приобретите лечебные шампуни. После купания растирать кожу нельзя, промокните полотенцем и дайте ей высохнуть самостоятельно.
Вакцинация ребенка с атопическом дерматитом является проблемой на сегодняшний день. Ведь сам факт наличия заболевания не повод отказываться от прививок.
Но нюанс заключается в том, что ставить их можно только в период ремиссии.
Обязателен прием антигистаминных препаратов, но только тех, которые прописал лечащий врач.
Лечение атопического дерматита у детей проходит не сложно. При своевременном обращении мам в больницу, избавиться от заболевания можно максимально быстро.
Профилактические методы
Для лечения заболевания, а также предотвращения его повторного проявления нужно соблюдать несколько правил:
- питание. Исключить из рациона продукты способные спровоцировать аллергию - шоколад, орехи, цитрус, яйца;
- уход за кожей. Важно не просто пользоваться кремами и увлажнять кожу. Принимать водные процедуры так же нужно правильно. Добавлять в них отвары из целебных трав. Не вытирать кожу на сухо, а дать ей высохнуть самостоятельно;
- не держать дома домашних животных;
- пользоваться гипоаллергенной продукцией.
К сожалению, нет единого лекарства для борьбы с недугом. Но даже эти простые правила отложат наступление ремиссии.
Когда нужно обратиться к врачу
Обратиться к врачу стоит в следующих случаях:
- симптомы беспокоят настолько сильно, что нельзя спокойно спать;
- болезненность кожных покровов;
- на коже появились гнойники, желтый цвет;
- все попытки по уходу за кожей не приносят результатов;
Если вы наблюдаете эти симптомы, пусть даже вне значительном количестве, отправляйтесь к врачу. Это поможет специалистам скорее выявить источник аллергии, прописать лекарства.
А вы в свою очередь, быстрее вернетесь к привычному образу жизни, без лишнего дискомфорта.
В последнее время все чаще педиатры ставят диагноз «атопический дерматит». Эта проблема становится по-настоящему всеобщей, количество заболевших деток стремительно растет, а течение самого недуга становится более тяжелым. Лечение детской экземы (это второе название атопического дерматита) может быть как медикаментозным, традиционным, так и основанным на народных средствах. Наиболее эффективным является сочетание двух этих способов. В этой статье мы рассмотрим, какие средства из арсенала нетрадиционной медицины облегчают состояние ребенка.
 Симптомы и признаки
Симптомы и признаки
Атопический дерматит, который многие родители называют «диатезом», - это не кожное заболевание, как ошибочно полагают мамы и папы. Проблема кроется аллергической реакции на тот или иной антиген. Чаще всего истинная причина кроется в пищевой аллергии, в реакции на цветение, пыльцу, шерсть животных, на медикаменты. Бывает и перекрестная аллергия, когда причин несколько.
Поэтому атопический дерматит сложно считать самостоятельной болезнью. Скорее, это нарушение в обмене веществ, когда белки-антигены, покидая организм ребенка через пот, с мочой или выдыхаемым воздухом через легкие, вызывает определенную реакцию.

Распознать у ребенка такую проблему нетрудно:
- У него появляется сыпь. Она может быть красной, розовой, с водянистыми «головками» и без них. Иногда сыпь настолько плотная, что образуется твердая корка, короста. Места дислокации высыпания - лицо (особенно щеки и лоб), руки, ноги (особенно младенческие кожные складочки), попа. На груди и спине атопический дерматит возникает крайне редко.
- У ребенка сильный зуд. Пораженные сыпью участки кожи нестерпимо чешутся и иногда даже мешают нормальному сну крохи. Дети постарше в состоянии рассказать о своих ощущениях, младенцы на это неспособны. Они будут плакать и кричать, вести себя беспокойно даже в сытом состоянии, даже если они очень хотят спать.
- Нарушение пищеварения, отсутствие аппетита.
А теперь послушаем выпуск где доктор Комаровский затрагивает тему дерматита у детей, в том числе атопического.
Врачи утверждают, что к возникновению атопического дерматита должны быть соответствующие генетические предпосылки. Если кто-то из родителей страдает аллергией, шансы ребенка столкнуться с этой проблемой высоки. Обычно болезнь поражает детей от рождения до года. Малыши, которых мама кормит грудью, болеют этим недугом реже, чем крохи, которые питаются молочными смесями.
В большинстве случаев, по словам известного детского врача Евгения Комаровского, атопический дерматит у детей проходит со временем самостоятельно, то есть ребенок «перерастает» эту болезнь. Но есть небольшой процент детей, у которых этот диагноз сохраняется в ходе всей жизни.
Когда народными методами не обойтись?
Таких ситуаций на самом деле немного. Квалифицированное лечение медикаментами, иногда даже в условиях стационара, требуется тогда, когда атопический дерматит у ребенка протекает крайне тяжело, и облегчения не наступает после домашнего лечения своими силами. Традиционная терапия показана, если область пораженной кожи обширна, а возраст крохи мал, страдания ребенка в этой ситуации лучше облегчать при помощи аптечных средств, которые назначит доктор.
Если у ребенка часто случаются рецидивы болезни, лечить их народными средствами также не стоит, малышу требуется тщательное медицинское обследование на предмет выявления истинной причины появления сыпи и зуда.
Народное лечение противопоказано детям до года, так как может усугубить ситуацию. Грудного малыша должен лечить исключительно врач.
Любые народные средства при атопическом дерматите ни в коем случае не излечивают проблему, они лишь временно облегчают состояние ребенка, уменьшают неприятные ощущения. Хотя врачи все чаще говорят о том, что никакого лечения при детской экземе в принципе и не требуется, достаточно устранить источник аллергии, создать карапузу благоприятные окружающие условия и соблюдать гипоаллергенную диету.
По сложившейся практике, врачи обычно назначают детям со сложным протеканием атопического дерматита мази и гели, которые относятся к категории глюкокортикостероидов. Они облегчают кожные проявления недуга, при рецидиве доктор может порекомендовать антигистаминные препараты.
Некоторые врачи уверены, что грудничок с детской экземой нуждается в дополнительной поддержке иммунитета и назначают иммуномодуляторы. Такое назначение вызывает протест большинства современных ученых и врачей, которые считают, что любое насильственное воздействие на иммунитет новорожденных и грудных деток приносит лишь вред.
А теперь интересное видео от нашего пользователя как они справились с атопическим дерматитом у грудничка.
Народные средства
Средства народной медицины от детской экземы хорошо известны нашим бабушкам, еще каких-то 30-50 лет назад ими пользовались широко и повсеместно.
Зверобой
Это самое популярное среди родителей средство облегчения кожного зуда. Малышам от 1 года можно делать примочки с настоем зверобоя (столовая ложка сухой травы на 200 гр кипяченой воды). Детям от 3 лет можно приготовить более сильное по воздействию лекарство из зверобоя. Для этого 60 гр сливочного масла нужно растопить на водяной бане, дать немного остыть и добавить в него около 20 мл сока свежего зверобоя. Смесь хранить в холодильнике. Применять местно, на пораженные участки, дважды в сутки.
Глицерин с молоком
Для приготовления увлажняющей мази потребуется свежее молоко, глицерин и рисовый крахмал. Все ингредиенты нужно взять в равных пропорциях. В стеклянной или керамической емкости нужно все тщательно смешать до однородности. Хранить в холодильнике, наносить на пораженные участки кожи один раз в сутки, перед ночным сном. Мазь оставлять на всю ночь.
Картофель
Обычную картошку, которая есть в каждом доме, нужно помыть, почистить и натереть на терке. Кашицу сложить в марлю и прикладывать к больному месту. По отзывам родителей, такой способ показывает высокую эффективность и позволяет избавить ребенка от сыпи в кратчайшие сроки. Однако медики предостерегают: картофельный крахмал, которым богат такой лечебный сок, может быть самостоятельным аллергеном, причем, довольно сильным.
Каланхоэ
Сок и мякоть этого комнатного растения смешивают с медом в пропорции, которая подразумевает наличие 2 частей растительной кашицы и одной части меда. Смесь следует хранить в холодильнике. Наносить на покрасневшие зудящие участки несколько раз в день. Врачи категорически против такого рецепта, так как мед у предрасположенного к аллергии ребенка, каким, безусловно, является кроха с диагнозом «атопический дерматит», может вызвать резкое ухудшение самочувствия.
Корень сельдерея
Из этого растения следует выжать сок (около 50 гр). Сок смешать с небольшой щепоткой соли и несколькими каплями яблочного уксуса. С такой смесью можно делать примочки на больные места. Держать - около пяти минут, а процедуры рекомендовано повторять каждые 3-4 часа.
Сок, отжатый из корня сельдерея, можно также принимать внутрь. Но детям до 3 лет такое лечение категорически противопоказано. Малышам до 6 лет при обострении детской экземы можно давать по 20 мг сока дважды в день пред едой. Ребятам старше 6 лет - по 40 мг.
Огурец
Обыкновенный свежий огурец отжать не представляет особого труда. Полученным соком вполне успешно можно снять шелушение и воспаление на коже ребенка, а также увлажнить ее. Обрабатывать участки с сыпью следует каждые два часа. Для каждой процедуры следует использовать свежевыжатый сок.
Ромашка и льняное масло
Чайную ложку сухих соцветий ромашки (их можно купить в аптеке в виде готового фитосбора), смешать со 100 гр. льняного масла. Смесь подержать на водяной бане около 20 минут, остудить и процедить. Полученным препаратом смазывать раздраженную зудящую кожу ребенка трижды в день. Желательно избежать контакта смазанных участков кожи с тканью одежды, поскольку ромашково-льняная масляная субстанция вообще не отстирывается.
Тыква и ее сок
Этот рецепт - один из самых древних и надежных. Он прост в приготовлении и очень эффективен. Сырой мякотью тыквы можно просто протирать больные участки кожи, а для достижения более быстрого действия, обрабатывать сыпь у ребенка лучше соком, который можно выжать из мякоти тыквы. Проводить процедуры можно каждые два часа до наступления облегчения.
Герань
Это комнатное растение, которое помогает от множества кожных недугов. Листья, цветы и стебли герани следует измельчить обычным кухонным ножом и смешать травяную массу с подсолнечным маслом (50 гр растительной массы на 150 гр масла). Настаивать такую мазь следует не менее пяти суток. После чего ею обрабатывают кожу ребенка 3-4 раза в сутки.
Алоэ
Мясистые сочные листья этого всем известного растения нужно срезать и подержать в холодильнике в течение 2-3 часов. Потом достать их оттуда и мелко нарезать. В полученную кашицу добавить две столовых ложки персикового или миндального масла. Полученным средством можно обрабатывать сильную и обширную сыпь при детской экземе. По отзывам родителей и врачей, такое средство уменьшает образование новых высыпаний и смягчает уже пораженные кожные покровы. Зуд проходит уже на 2-3 сутки после начала процедур.
Чистый сок алоэ также можно использоваться для смазывания покраснений на коже ребенка.
Кроме того, родителям деток, страдающих атопическим дерматитом, не помешает иметь дома дегтярное мыло, аптечный сбор череды (для купания), сбор цветков ромашки (для приготовления фитованн), а также специальные травяные чаи для детей с аллергическими наклонностями.
Опасность самолечения
Самолечение атопического дерматита может ухудшить состояние ребенка. Это реально том случае, если для устранения сыпи и зуда родители будут использовать растительные средства, которые окажут дополнительно аллергическое действие.
Реакция ребенка с детской экземой на ту или иную травку или корешок непредсказуема. Именно поэтому важно обследовать малыша у врачей и выяснить, на что именно у него аллергия.
А теперь послушаем лекцию о правильном уходе за кожей при атопическом дерматите
Что делать нельзя?
- Кожные покровы при детской экземе довольно сухие, поэтому ни в коем случае нельзя прижигать сыпь спиртом и спиртосодержащими жидкостями. Это еще сильнее будет сушить и раздражать пораженные участки.
- Нельзя снимать сухую корочку-коросту или выдавливать сыпь с водянистыми головками. Это может привести к инфицированию, так как через поврежденный кожный покров могут проникнуть бактерии, которые вызовут сильное воспаление.
- При купании нельзя натирать экзему мылом или иными моющими средствами, это может способствовать дополнительной реакции с компонентами косметических средств. Желательно пораженные участки сильно не мочить.
Советы
- Лечение атопического дерматита всегда, во всех без исключения случаях, должно начинаться не с притирок и компрессов, а с коррекции рациона малыша. Искусственнику следует уменьшить концентрацию смеси. Если малыш находится на грудном вскармливании, маме следует потреблять меньше жиров, чтобы уменьшить жирность грудного молока.
- Ребенку, который в силу возраста кушает все, следует исключить из рациона орехи, куриные яйца, сою, цитрусовые и рыбу и существенно ограничить употребление коровьего молока и молочных продуктов, выпечки.
- При лечении следует исключить доступ к аллергенам. Одежда малыша должна быть из натуральных тканей без фабричных текстильных красителей. Делать уборку не стоит с хлорсодержащими средствами, вся косметика для ребенка должна быть с пометкой «гипоаллергенно». Желательно отдать родственникам и друзьям (хотя бы временно) домашних питомцев - кошек и собак.
- Нельзя перекармливать ребенка с атопическим дерматитом. Об этом более подробно рассказывает доктор Евгений Комаровский. Кроме того, следует внимательно относиться к стулу ребенка. Опорожнение кишечника аллергенного ребенка должно быть регулярным, ежедневным. Если возникли проблемы, родители должны воспользоваться мягкими слабительными средствами на основе лактулозы, такими, как «Дюфалак».
Атопический дерматит относится к заболеваниям, которые можно попытаться вылечить при помощи средств народной медицины. Люди давно страдали от данного заболевания, но, к счастью, придумали множество способов для его лечения.
Лечебные травы
Самым ранним из известных способов лечения атопического дерматита у взрослых являются травы. Их можно использовать в составе мазей, отваров, настоек как для внутреннего, так и для наружного применения.
Чистотел. Не зря в его названии зашифровано «Чистая кожа». Он является главным средством народной медицины для лечения многих заболеваний кожи. Трава чистотела обладает очень выраженным эффектом, и при передозировке может вызвать раздражение, поэтому применять его следует с осторожностью.
Проще всего использовать сок чистотела, просто намазывая его на поврежденные участки.
Следует помнить, что он имеет ярко желтый цвет, и может оставлять пятна на коже и одежде.
Если есть возможность, можно заготовить лекарство из чистотела. Для этого сок выжимают из измельченного растения и смешивают водой. Наносить лекарство на кожу можно при помощи марлевых повязок на 10 минут. Чтобы приготовленный раствор можно было хранить, из него делают отвар, в который добавляют мед (сто граммов для трех столовых ложек отвара).
Нельзя делать спиртовую настойку чистотела, так как это только увеличит ее раздражающую способность. После процедуры лечения, участок воспаления можно смазать любым увлажняющим кремом.
Более мягким действием обладает череда. Ее так же применяют в виде отвара или настойки. Сухое растение измельчают и заливают водой в концентрации одна столовая ложка к половине стакана горячей воды. Из настоянного раствора делают ватно-марлевый компресс к пораженному участку до высыхания. Рекомендуется прикладывать компрессы не менее 4 раз в день до полного исчезновения воспаления.
Мало известно растение барвинок, но оно не менее эффективно. 1 ст. ложку листьев растения заливают стаканом кипятка. Потом настаивают в теплом месте. Полученное средство можно добавлять в воду при принятии ванны или делать компрессы с ватно-марлевой повязкой.
Цветы василька можно применять внутрь. Одну чайную ложку высушенных цветков заливают стаканом кипятка. Принимать внутрь по полстакана 2 раза в день перед едой. Такое лекарство поможет избавиться от зуда и воспаления при угревой сыпи, дерматите и других заболеваниях кожи.
Для усиления эффекта можно сделать смесь разных трав. Существует такой рецепт
- ст. Ложка сухого древовидного пиона
- ст. Ложка валерианового корня
- ст. Ложки водки
Каждую траву отдельно заливают водкой, оставляют в теплом темном месте на 1 месяц. После этого их смешивают в одной ёмкости. Употреблять лекарство можно в любое время дня три раза в день по чайной ложке в течение месяца.
Трава лекарственного растения Вероники помогает при атопическом дерматите и экземе. В стакан горячей воды добавляют одну столовую ложку сухого измельченного растения и настаивают в тепле несколько часов. Полученной настойкой обрабатывают очаги дерматита каждый день по пять раз.
Часто обострения дерматита происходят весной. К счастью в это время на деревьях распускаются почки. Березовые почки заливают стаканом водки и герметично закрывают в стеклянной бутылке. Настаивается такое средство три недели. Принимать можно по 1 чайной ложке добавленной в стакан воды.
Так как в составе есть водка, применять настойку детям не рекомендуется. Взрослым тоже не стоит ей злоупотреблять и превышать курс приема в один месяц.
Другое растение, которое просто будет достать в конце весны - это грушевые листья. Нужно брать именно молодые и свежие листочки. Их высушивают и варят. Стакан листьев в половине литра воды в течение 5 минут. После этого настаивать ночь в посуде закрытой крышкой.
Применять в виде примочек на любой части тела при воспалительных высыпаниях. Если есть возможность, наибольший эффект будет от компресса, оставленного на несколько часов. Использовать отвар листьев грушевого дерева можно неограниченно долго.
Лечебные ванны имеют большую популярность для лечения атопического дерматита. 500 грамм коры дуба и овсяная мука помогает вылечить дерматит. Эту смесь заливают водой и отваривают в течение 10-15 минут. Отвар нужно процедить и можно добавлять в ванну. Принимать лечебные ванны с корой дуба рекомендуется два раза в неделю.
Одним из самых сложных, но действенных рецептов является мазь собственного приготовления. Ее применение снимет зуд и воспаление с тела. В нее входят:
- Цветки ромашки лекарственной
- Отвар сенной трухи (2 стакана)
- Чистая вода (1 литр)
- Сливочное масло (1 ст. Ложка)
- Глицерин
Чтобы приготовить мазь, в первую очередь нужно отварить цветки ромашки в течение 5 минут. Потом добавить сенную труху и сливочное масло. Снова варить полученную смесь до загустения и однородности. В конце добавить глицерин в соотношении 1:1.
Готовую мазь хранить только в холодильнике в течение месяца. Пораженные участки намазывать тонким слоем три раза в день. В течение месяца зуд должен полностью пройти.
Другие народные средства
Дегтярное мыло, которое широкодоступно в аптеках. Натуральный деготь получают из коры берёзового дерева при помощи специальной обработки. Конечно, самому очень сложно заготовить его, поэтому очень популярным средством от атопического дерматита является мыло с его добавлением.
Если умываться таким мылом утром и вечером, улучшится микроциркуляция крови в коже. После этого улучшится цвет лица и регенерации клеток. Воспаление будет заживать быстрее, пройдет раздражение, уменьшится краснота. Вдобавок ко всему, снизится размножение микробов.
Мыло подсушивает кожу, поэтому отлично помогает при влажных формах атопического дерматита. При сочетании его с другими средствам народной медицины, эффект не заставит себя ждать.
Если есть возможность, можно также делать компрессы и ванночки из натурального дегтя.
Чтобы быть уверенным в качестве мыла на сто процентов его можно сделать самому. Для этого нужно смешать растопленное на водяной бане детское мыло с 2 ст. Ложками березового дегтя и любым растительным маслом. Пользоваться полученным средством можно как обычным мылом.
Так как березовый деготь является активным природным компонентом, он может вызывать аллергию. Поэтому перед применением нужно проверить мыло на незаметном участке кожи. Отсутствие раздражения и покраснения говорит о хорошей переносимости всех компонентов лекарства.
Зверобой использую в качестве дезинфицирующего средства при воспалениях кожи и попадании инфекции. Это растение универсально, подходит для применения практически всем. В зависимости от сырья, из него можно сделать несколько лечебных средств.
Сок зверобоя смешивают с растительным маслом. (1:4). Использовать как мазь, нанося на пораженные участки кожи. Хранить полученную смесь только в холодильнике.
Из цветков и листьев можно приготовить масляную настойку. 2 столовых ложки растительного сырья залить растительным маслом. Настаивать две недели. Очаги воспаления смазывать по мере необходимости до заживления.
Обычная картошка справится с дерматитом не хуже аптечного средства. Она обладает противовоспалительным эффектом. Для получения результата от лечения необходимо приготовить сок картофеля. Натертую картошку заворачивают в марлю и прикладывают к поврежденным участкам на ночь. Для дополнительного увлажнения кожи после применения используют мазь с прополисом.
Обыкновенный тимьян входит в состав антисептической мази. Смешивают измельченный тимьян с растительным маслом в концентрации 1:5. Или 1 чайную ложку растения на полстакана водки настаивают в течение нескольких дней. После этого к настойке также добавляют масло. Полученное лекарство используют в виде примочек или мазей, накладывая на болезненные участки кожи.
Сок каланхоэ применяют от зуда вместе с медом. Смесь ингредиентов в равных пропорциях настаивают в течение недели. Полученной мазью смазывать очаги дерматита для снятия красноты и воспаления.
Еще одна мазь, которую можно приготовить самостоятельно состоит из:
- Молока (1 чайная ложка)
- Глицерина (1 чайная ложка)
- Рисовый крахмал (0,5 чайной ложки)
Все компоненты смешать и смазывать кожу. Мазь обладает увлажняющим эффектом и снимает воспаление. После нее также рекомендуется протирать кожу отваром цветков липы.
Масло плодов шиповника применяется в народной медицине для лечения любых поражений кожи. Для лечения атопического дерматита его используют внутрь по 2 чайных ложки один раз в день. Или смазывают им поврежденные участки. Благодаря антиоксидантной активности, оно ускоряет заживление кожи.
Например, рецепт маски для лица с маслом Дикой розы.
- 10 кап. Масла шиповника
- 30 кап. Масла оливы
- 10 кап. Жидкого витамина В2
- 1 ч. ложка сока алоэ
- 1 ст. ложка детского крема в качестве основы
Смешать все компоненты, хранить в прохладном месте. Наносить можно не только на поврежденную кожу, но и на здоровую, для улучшения кровоснабжения и увлажнения. Очаги воспаления на конечностях смазывать ватным шариком с маслом для усиления эффекта.
Кровохлебка уменьшает воспаление кожи при дерматитах. Для приготовления отвара берут ее корни. 2 столовых ложки на стакан воды варят полчаса. После остывания употребляют внутрь по 1 ст. ложке после еды. Воспаление уменьшается и снимается краснота.
Народные методы лечения детей
Детская кожа более чувствительна ко всему, что с ней соприкасается. Поэтому далеко не любое средство подойдёт для лечения атопического дерматита у детей.
Абсолютно безопасное средство для детской кожи - это настой березовых почек.
Одну столовую ложку добавляют в стакан кипятка и настаивают несколько часов. Полученный настой добавляют в ванну, в который купают ребенка. Несколько раз в неделю в течение месяца уменьшать симптомы атопического дерматита.
Ванны можно принимать с крапивой, лопухом, фиалкой и тысячелистником. 4 столовых ложки любой из трав настаивают в стакане кипятка. После этого принимают ванну с полученным настоем.
· Безопасно использовать отвар коры дуба при купании ребенка. Столовую ложку на стакан воды и кипятить 5 минут. Разбавить несколькими литрами воды, для более деликатного воздействия. Можно поливать ребенка или добавлять в воду для принятия ванн.
Всем известно, как хорошо море сказывается на состоянии кожи. Здесь играет роль множество факторов, но одним из них является морская соль. Чтобы повторить эффект моря у себя дома, ребенку можно принимать ванны с морской солью. Курс лечебных ванн длится до двух недель с ежедневным купанием по 15 минут. Для этого, одну горсточку соли на ванну, перемешать до полного растворения кристаллов.
Чтобы ребенок перестал чесаться, делают ванны с крахмалом. Для этого 3 столовых ложки картофельного крахмала разводят в воде и добавляют в ванну. Крахмал обладает обволакивающим эффектом, местно воздействуя на нервные окончания, уменьшая их возбуждение. Данное средство снимет зуд, и при этом оно безопасно для ребенка.
· Витамин Е или токоферол применяют при сухости и раздражении кожи. Добавлять его можно в воду для купания ребенка. Так как часто течения дерматита ухудшается при авитаминозе, детям можно принимать витамины внутрь.
Однако ванны - это еще не все, чем можно помочь ребенку с атопическом дерматитом. Эффективно делать примочки с различными растительными компонентами.
Прополис помогает при атопическом дерматите. Для уменьшения воспаления кожи его нужно смешать с растительным маслом (1 столовая ложка на 4 столовых ложки масла). После этого прогреть в духовом шкафу 40 минут. Отделить масло от прополиса и прикладывать его к очагам воспаления утром и вечером не больше двух недель. На данное средство у некоторых детей может быть аллергия, поэтому рекомендуется проконсультироваться у аллерголога.
Особо эффективен он при осложнении дерматита в виде нагноения. При попадании инфекции в ранки и образовании гноя применяется масло прополиса в составе примочек.
Сельдерей. Его сок при приеме внутрь очищает организм и выводит токсины, а компрессы из него уменьшают зуд и воспаление. Нужно смешать в равных концентрациях сок сельдерея и яблочный уксус. Добавить щепотку соли. Применять такое средство в виде примочек 5-6 раз в день в течение недели. Оно практически не имеет противопоказаний, но весьма эффективно.
· Овощи полезны не только для еды. Так, обычная тыква может заметить покупные мази. сложность в том, что подходит только свежая, а зимой с ней дефицит. Зато в осеннее время прекрасным средством являются примочки из тыквенной мякоти. Из нее формируют палочки или шарики, можно смешать сок с ватой. Оставлять полученные тампоны на очагах болезни по полчаса четыре раза в день. Для того, чтобы не было привыкания кожи, рекомендуется чередовать с другими примочками из овощей (сельдерей, картофель) или алоэ.
Лавровый лист (3-4 штуки) можно залить стаканом кипятка и варить на слабом огне 10-15 минут. Остудить и протирать таким отваром кожу две недели.
Вышеперечисленные средства можно применять для лечения атопического дерматита у грудничков.
Внутрь ребенку при атопическом дерматите тоже можно давать ограниченный выбор средств. Лучшими из возможных являются:
- Отвар овса.100 граммов овса, пол-литра воды, 15 минут нужно для того, чтобы приготовить овсяный «кисель». Процеженный через марлю отвар давать ребенку перед едой по полстакана. Не пройдёт и месяца, как симптомы дерматита пройдут
- Самое любимое растение в народной медицине - это ромашка. Кроме ванночек с ромашкой, ее можно принимать внутрь в виде настоя. Таким настоем можно заменить обычный чай при приеме пищи хоть круглый год.
- Огурец славится тем, что почти ни у кого не вызывает аллергию. Настой из огурца вместе с ясноткой помогает снять воспаление и зуд при атопическом дерматите. Для его приготовления растительные компоненты заливают стаканом горячей воды и настаивают в теплом месте несколько часов.
- Плоды калины. 200 граммов ягод на литр горячей воды. Настаивать ночь. Пить по полстакана в сутки две недели. Нельзя детям с низким давлением и повышенной свертываемостью крови.
- Тот же сельдерей можно использовать как наружно, так и внутрь. Принимать по 1 чайной ложке сока сельдерея перед едой утром и вечером. Длительность курса - 1 неделя. Противопоказано такое лечение детям с острыми заболеваниями пищеварительной системы.
- Шишки хмеля. Измельченные шишки залить горячей водой (концентрация 1:4) и настаивать полчаса. Употреблять перед каждым приемом пищи по 2 столовых ложки. Средство может быть неприятно на вкус и провоцировать тошноту и рвоту. Чтобы этого избежать, можно запивать лекарство сладким чаем.
- Мелиссу можно добавлять в чай и принимать вместе с едой два месяца.
Народные методы лечения атопического дерматита хороши тем, что относительно безопасны. Однако если после курса применения любого из них улучшение не наступает, необходимо обращаться к специалистам для назначения более радикального лечения.