В редких случаях в гематоме формируется хроническая артериовенозная фистула или ложная аневризма, которая при длительном существовании проявляется эпизодами кровохаркания, одышкой, цианозом. Впервые наблюдение легочной артериовенозной фистулы, диагностированной через 10 лет после проникающего колото-резаного ранения груди, опубликовали К. V. Arom и G.W. Lyons.
Считается, что причиной медленного образования клинически значимой фистулы является незначительная разница давления в системе легочной артерии и системе легочной вены. Так, в наблюдении С. Manganas и соавт. легочная артериовенозная фистула с массивным кровохарканием была выявлена через 30 лет после проникающего ранения груди.
Диагноз этого осложнения устанавливают при ангиопульмонографии . Большинство авторов в лечении фистулы отдают предпочтение торакотомии и резекции пораженного сегмента легкого .
М.М. Абакумов располагаем уникальным наблюдением ложной аневризмы бронхиальной артерии и артериобронхиалыюй фистулы после огнестрельного ранения.
Пациент И
., 33 лет, поступил с жалобами на чувство тяжести за грудиной, кашель с отхождением умеренного количества мокроты с примесью крови.
Из анамнеза известно, что в феврале 2009 г.
находился на лечении по поводу огнестрельного сквозного ранения левого плеча, множественных огнестрельных переломов ребер слева, сквозного ранения верхней доли левого легкого, ушиба сердца. Была выполнена левосторонняя торакотомия, резекция отломков ребер, ушивание раны легкого, прошивание межреберных сосудов, дренирование левой плевральной полости, ПХО ран груди и плеча. Пуля, находящаяся в грудной стенке под лопаткой, не удалялась.
В послеоперационном периоде отмечалось нагноение торакотомной раны, которая зажила вторичным натяжением. При КТ на 21-е сутки после ранения (рис. а) была выявлена внутрилегочная гематома в виде округлой формы зоны с неровными нечеткими контурами, плотностью 48 ЕдН, расположенной субплеврально и парааортально, в верхнем отделе VI сегмента левого легкого. Также выявлен левосторонний гидроторакс (370 см3). Инородное тело (пуля) в мягких тканях грудной стенки в области лопатки.
При исследовании в динамике через 40 сут контуры гематомы стали четкие, ровные, ее размеры 35x30x34 мм.
При КТ через 8 мес после (рис. б) при внутривенном контрастном усилении отмечалось умеренное накопление контрастного вещества (до 110 ЕдН) по периферии данной зоны в виде полукольца. В связи с подозрением на наличие ложной артериальной аневризмы с артериобронхиалыюй фистулой (на что указывали эпизоды кровохаркания) пациент повторно госпитализирован.
Состояние при поступлении относительно удовлетворительное. Кожный покров обычного цвета. Дыхание проводится с обеих сторон. ЧД - 18 в минуту. АД 130/70 мм рт. ст., ЧСС 80 ударов в минуту. Послеоперационные рубцы грудной стенки и левого плеча без воспалительных изменений.
Рентгенография груди : слева на фоне усиленного легочного рисунка паравертебрально в проекции S6 определяется округлая тень до 4 см в диаметре без уровня жидкости (TV-TVI). Заключение: внутрилсгочная гематома? Посттравматическая аневризма легочного сосуда?
КТ груди : в верхних отделах SVI левого легкого, субплевралыю, определяется округлое образование с ровными четкими контурами, достаточно однородной структуры, плотностью крови (62 ЕдН), диаметром 35 мм. Образование прилежит к нисходящей аорте.
МРТ (рис. а): паравертсбралыю слева на уровне ТVI, в проекции SVI левого легкого, определяется овальной формы образование с четкими ровными контурами, неоднородного повышенного MP сигнала на Т, пониженного MP сигнала на Т, с четко выраженной капсулой толщиной до 3-6 мм, гиперинтенсивной на Т, ВИ. Размеры образования 23x43*30 мм. Образование расположено кпереди от аорты, интимно прилежит к ней. МРТ признаки образования в SVI левого легкого, вероятнее всего организовавшаяся гематома легкого.
Аортография : патологии аорты не выявлено (рис. б).

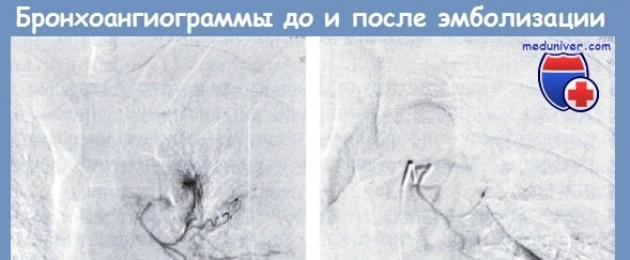
Бронхоангиография (рис. в): диагностический катетер установлен в левую бронхиальную артерию, выявлена экстравазация. Произведена эмболизация левой бронхиальной артерии микроэмболами Contour размером 500 мкм. Экспозиция в течение 5 мин. При контрольной ангиографии источник кровотечения не визуализируется (рис. г).
Проводилась консервативная терапия с положительным эффектом. Состояние пациента улучшилось, эпизоды легочного кровотечения не повторялись. Выписан в удовлетворительном состоянии под наблюдение хирурга по месту жительства.
Артерио-венозные мальформации (АВМ) и аневризмы (АВА) относятся к состояниям, вызывающим определенные затруднения в дифференциальной диагностике периферических образований легких, преимущественно при рентгенографии, так как при КТ грудной клетки даже без контраста структура АВМ визуализируется гораздо лучше. АВМ и АВА – результат неправильного развития сосудов в период эмбриогенеза, в частности, связанный с пороком развития артериовенозных анастамозов. Есть мнение, что возникновение мальформаций и аневризм в легких напрямую связано с болезнью Рандю-Ослера-Вебера.
Макроскопически артерио-венозная мальформация представляет из себя множество каверн, связанных с артериальным и венозным сосудистым легочным руслом, образуя между ними своеобразный «переходник» (шунт), в результате чего венозная кровь попадает в большой круг кровообращения, минуя альвеолы и не насыщаясь кислородом. При гистологическом исследовании стенки каверн состоят из соединительной ткани, внутри стенок имеются также мышечные волокна, изнутри каверны образованы эпителием сосудов. Также часто можно увидеть проявления атероматоза, кальцинаты в стенках и тромбы в полости каверн. В участках ткани легкого вблизи АВМ (АВА) можно обнаружить небольшие субсегментарные ателектазы вследствие сдавления мелких бронхов аневризмой, эмфизематозные буллы, а также инфильтративные изменения (вследствие гиповентиляции).
Принципиальная схема строения артерио-венозной мальформации. В ней выделяют приводящие сосуды (обычно артериальные), отводящие сосуды (обычно венозные), а также непосредственно саму мальформацию, состоящую из патологически расширенных, извитых сосудов, нередко с тромбами в просвете и с обызвествлениями в стенке.
История исследования АВМ и АВА легких
Первый в истории случай артерио-венозной аневризмы, обнаруженной при вскрытии, датируется 1897 г. (Churton). Затем подобные случаи стали выявляться гораздо чаще – так в 1918 г. Wilkens обнаружил «классическую» артерио-венозную аневризму у молодой женщины, скончавшейся от легочного кровотечения и связал факт ее гибели с разрывом аневризмы. Впервые прижизненно АВА была диагностирована с помощью рентгенографии легких в 1939 году (Smith, Horton). В России впервые АВА была выявлена также при рентгеновском исследовании легких и описана Каганом Е. М., затем случаи АВМ и АВА в легких начали выявляться чаще – за 20 лет, прошедших с момента первого описания АВА, было описано еще более 50 случаев этой патологии.
Признаки АВМ и АВА на рентгенограммах легких
На рентгенограмме легких артерио-венозная мальформация (аневризма) выглядит как тень округлой либо неправильной формы, с бугристыми контурами, связанная с легочными сосудами (напоминает «гроздь винограда»). Структура тени неоднородна, в ней могут быть выявлены множественные полости, которые также могут содержать жидкость (кровь). Вокруг аневризмы можно увидеть избыточность легочного «рисунка», иногда можно выявить «дорожку» к корню легкого, лучше видимую на рентгеновских снимках. К тени вплотную подходит тень расширенной легочной артерии, а также вены, образуя своеобразную «хвостатую» тень (по определению Розенштрауха Л. С. – тень «кометы»). Нередко в стенке патологически измененных сосудов при АВМ и АВА могут обнаруживаться отложения извести. При рентгеноскопии грудной клетки можно обнаружить пульсацию тени – характерный рентгеновский признак аневризмы. Другим весьма характерным признаком аневризм на рентгенограммах является изменение ее видимых размеров во время вдоха и выдоха, при пробах Вальсальвы и Мюллера.

На линейных томограммах легких — артерио-венозные мальформации, имеющие типичное строение. Четко визуализируются приводящий и отводящий сосуды (на изображении слева).

Артерио-венозная мальформация в левом легком: слева – линейная томограмма легкого, справа – томограмма, выполненная после контрастирования сосудов (ангиопульмонография)
При расшифровке рентгенограмм и КТ грудной клетки можно обнаружить, что АВМ и АВА имеют склонность к локализации в нижних долях легких – в их медиальных отделах, ближе к корню. В сложных случаях, когда диагноз АВМ (аневризмы) вызывает сомнения, показано выполнение (в порядке повышения информативности исследования): линейных томограмм легких, рентгеновской ангиопульмонографии, компьютерной томографии легких с контрастом (КТ-ангиопульмонографии). Во всех случаях рентгеновские признаки АВМ и АВА в легких необходимо увязывать с клинической картиной: так, для данных состояний характерен внешний вид пациента (цианоз, пальцы в виде «барабанных палочек»), наличие одышки, телеангиоэктазий вне легких, а также изменения в анализах крови по типу полицитэмии, увеличения содержания гемоглобина.
Признаки АВМ и АВА при компьютерной томографии легких
При компьютерной томографии (особенно в случаях, когда исследование выполняется с внутривенным контрастированием), диагноз артерио-венозной мальформации (аневризмы) ясен и не вызывает затруднений. При КТ грудной клетки выявляется неоднородное объемное образование в легком, имеющее характерный вид «клубка червей», состоящее из множества расширенных артериальных и венозных сосудов. Могут также быть выявлены обызвествления их стенки, а при контрастировании – внутрипросветные тромбы. При КТ-ангиопульмонографии четко можно проследить приводящий и отводящий сосуды. Часто АВМ и АВА сочетаются с расширением легочной артерии на стороне их локализации. В ряде случаев артерио-венозные мальформации (аневризмы) могут быть множественными.

Пример артерио-венозной мальформации, выявленной при КТ органов грудной клетки с внутривенным контрастированием: у пациентки расширена левая легочная артерия и все ее ветви (обратите внимание на крайнее левое изображение в нижнем ряду), визуализируется также расширенный отводящий сосуд (отмечен стрелкой).

Кроме того, у данной пациентки выявлено также аневризматическое расширение брюшного отдела аорты с наличием множественных пристеночных тромбов и обызвествлений стенки.
Бронхо-легочные кровотечения и кровохарканья в клинике туберкулеза и внутренних болезней. Академик АМН СССР профессор Томского Медицинского Института Яблоков Д.Д.. Издательство Томского Университета. Томск. 1971 год.
Ведущие специалисты
 Чубарян Вартан Тарасович Профессор, Доктор медицинских наук, зав. кафедрой фтизиатрии и пульмонологии Ростовского мединститута, врач высшей квалификационной категории
Чубарян Вартан Тарасович Профессор, Доктор медицинских наук, зав. кафедрой фтизиатрии и пульмонологии Ростовского мединститута, врач высшей квалификационной категории

Шовкун Людмила Анатольевна Профессор, Доктор медицинских наук, врач высшей квалификационной категории, зав. кафедрой туберкулеза Ростовского мединститута
Профессор Терентьев Владимир Петрович, Доктор медицинских наук, Заслуженный врач РФ, Заведующий кафедрой внутренних болезней №1 РостГМУ, Член Международного общества по кардиологической реабилитации, Член Правления Всероссийского научного общества кардиологов
Профессор Чесникова Анна Ивановна Доктор медицинских наук, Врач-кардиолог
Дюжиков Александр Акимович, Профессор, Доктор медицинских наук, Заслуженный врач РФ, Заслуженный деятель науки России
Главный кардиохирург МЗ РО
Сафонов Дмитрий Владимирович, заместитель главного врача Ростовской областной клинической больницы по поликлинике, главный внештатный специалист Министерства здравоохранения Ростовской области по амбулаторно-поликлинической работе.
 Полозюков Илларион Александрович, Заведующий отделением торакальной хирургии Областной специализированной туберкулезной больницы, Врач высшей квалификационной категории
Полозюков Илларион Александрович, Заведующий отделением торакальной хирургии Областной специализированной туберкулезной больницы, Врач высшей квалификационной категории

Редактор страницы: Крючкова Оксана Александровна.
Кровохарканья и легочные кровотечения являются нередким симптомом артериовенозных свищей легких. Последние описываются в литературе под различными терминами: артерио-венозные аневризмы, кавернозные или капиллярные ангиомы, гемангиомы легкого, фистулы легкого, варикозное расширение сосудов легкого. Нельзя не согласиться с рядом авторов (А. В. Покровский и др., 1969), что наиболее правильным является термин- врожденные артериовенозные свищи легкого, - так как он наиболее полно отражает сущность патологоанатомических, патофизиологических изменений, обусловленных артериовенозным сбросом крови из легочной артерии в легочную вену.

Артериовенозные свищи наблюдаются часто при болезни Ослера по некоторым авторам - в 50% случаев. Lataur Н., Pucel P., Hertault I., Crollean R. (1965) собрали 350 случаев артерио-венозной аневризмы легких, опубликованных в литературе. В 1/3 случаев они обнаруживаются у больных, страдающих болезнью Рандю-Ослера. Однако следует отметить, что только 10-15% страдающих болезнью Рандю-Ослера являются носителями артериовенозных фистул (Baudinet V, Reginster А. (1967). Hodgson С. и Kaye R. (1963) на основании обзора литературы - 300 случаев артерио-венозных фистул легких - отмечают, что 70% этих больных имели кожные телеангиэктазии или кровотечения из носа или то и другое вместе. Это обстоятельство указывает на то, что легочные артериовенозные фистулы представляют часть генерализованной сосудистой дисплазии, а не чисто локализованное заболевание. Артериовенозные фистулы могут быть или в одном, или в обоих легких; в более 23 случаев они множественны. Возможность наличия артериовенозных легочных фистул должна подозреваться у каждого лица, страдающего телеангиэктазией или являющегося членом семейства, страдающего этой болезнью, безразлично имеет ли он сам признаки болезни или нет.
Клиническая картина при артериовенозных фистулах легких различна. У одних больных имеется налицо характерная триада признаков: цианоз, полицетемия, «барабанные пальцы» рук и ног; у других -указанные симптомы полностью отсутствуют. Разница в клинических проявлениях заболевания зависит от разновидности артериовенозных фистул и от степени сброса венозной крови в артериальное русло. Сердце обычно нормальных размеров, электрокардиограмма также не представляет патологических отклонений, за исключением тех случаев, когда имеется тяжелая степень недостаточности насыщения крови кислородом. Иногда при соответствующем расположении и величине артериовенозной фистулы удается при физикальном исследовании обнаружить укорочение перкуторного звука, ослабленное дыхание и голосовое дрожание. Нередко (по некоторым авторам в 50’% случаев) в области патологического образования прослушивается систолический шум и иногда «кошачье мурлыканье». Артериовенозная фистула может длительное время протекать бессимптомно, н только внезапно появившееся кровохарканье или легочное кровотечение побуждает заподозрить указанное страдание.
С. И. Зильберман и А. Н. Алимова (1968) отмечают, что примерно у Уз больных артериовенозная фистула выявляется при профилактических осмотрах или при рентгенологическом исследовании, проводимом по поводу другого заболевания.
Кровохарканье или легочное кровотечение относится к сравнительно поздним признакам заболевания. А. В. Покровский и соавторы (1969) наблюдали их у 3 из 7 больных. Кровохарканье и легочные кровотечения, по данным Purriel и Muras, при артериовенозных фистулах наблюдаются в 4Ь% случаев, по данным других авторов значительно реже.
Slutier-Erigna Н., Orie G. и Slutier Н. (1969) отметили кровохарканье у 3 из 24 больных с легочной артерио-веноз- ной фистулой. Israel Н. и Gosfield Е. (1953) сообщили об одном случае смертельного легочного кровотечения при артерио- венозной фистуле, локализованной в нижней доле левого легкого. Смертельные легочные кровотечения наблюдали также Hedinger С., Hitzig W., Marmier С. (1951), С. Л. Розенштраух (1957), Е. А. Зинихина (1961), Sibens Н- (1967).
Диагноз артериовенозных фистул легких в случаях невыраженной симптоматологии представляет значительные трудности. В литературе имеется ряд сообщений об ошибках в диагностике, когда больным вышеуказанной патологией ставились неправильно следующие диагнозы: туберкулез легких, опухоль легкого, пневмония, эхинококк легкого, врожденный. порок сердца (Е. М. Коган, 1952; -Л. С. Розенштраух, 1957; Е. А. Зинихина, 1961; С. Н. Зильберман, А. Н. Алимова, 1968; Б. А. Алексеев, 1968; Stecken А., 1956; Ravina А., 1949). Нам пришлось встретить только 3 больных с артерио-венозной фистулой. Причем у двух из них первоначально был поставлен диагноз туберкулеза и у одного врожденного порока сердца. Одним из симптомов, повлекшим неправильное распознавание туберкулеза, явились повторные кровохарканья и легочные кровотечения при неясной рентгенологической картине, и больной некоторое время лечился в противотуберкулезном санатории. В дальнейшем подробное исследование в клинике пропедевтики внутренних болезней позволило поставить диагноз артериовенозной аневризмы (больной был демонстрирован на заседании Томского областного общества терапевтов). В двух других случаях кровохарканья не наблюдалось.
Особенно труден диагноз изолированных «легочных форм» болезни Рандю-Ослера, проявляющихся только рецидивирующим кровохарканьем или легочным кровотечением (Markoff N., 1943). Диагноз артериовенозных фистул легких в основном устанавливается благодаря рентгенологическому исследованию. Рентгенограммы показывают артериовенозные фистулы (аневризмы) в виде одной или нескольких теней округлой или овальной формы, довольно хорошо очерченных, соединенных с гилюсными структурами извилистыми линейными тенями расширенных сосудов. Нередко тени аневризм активно пульсируют, что наиболее убедительно может показать рентгенокимограмма. При опыте Вальсальвы нередко видно, как они уменьшаются, а при пробое Мюллера - увеличиваются.
Томография обычно выявляет довольно хорошо указанные поражения и, по мнению ряда авторов (Hodgson С., Kaye R. (1963), Е. А. Зинихина (1961), достаточна для распознавания заболевания.
Однако точный диагноз артериовенозных фистул легких устанавливается, благодаря контрастному исследованию сосудов легких, - ангиопульмонографии, которая всегда должна проводиться, если подозревается существование вышеуказанной патологии, вследствие большой частоты множественных ангиоматозных повреждений, которые нередко остаются невидимыми при простой рентгенографии.
Радикальным лечением артериовенозных свищей является сегментэктомия, лобэктомия или пневмонэктомия. О благоприятных результатах оперативного лечения сообщает ряд авторов (HedingerC, Hitzigw, Marmier С., 1951, D’Allaines F., 1951, Л. С. Розенштраух, 1957, Baudinet V., Reginster А., 1967).
Определение и патологическая анатомия. Строго говоря, эта патология скорее аномалия, чем опухоль. Она в основном заключается в сохранении коротких капиллярных анастомозов плода между артериальной и венозной частями легочного кровообращения. Кровь направляется по этим анастомозам, которые поэтому постепенно расширяются . Указывают, что изменения множественные в 20% случаев и двусторонние в 10% . Иногда заинтересованные сосуды относятся к большому кругу, исходя из грудной аорты, внутренней титечной, межреберной или даже венечной артерии. В некоторых случаях имеются сопутствующие патологические изменения легочных вен . Сообщают, что это состояние сочетается с врожденными геморрагическими телеангиэктазиями в 50-60% случаев .
В противоположность этому, около 6% больных с такими изменениями имеют легочную артерию-венозную фистулу . Хотя поражение может иметь место в любой части легкого, чаще оно локализуется в нижних долях. Сосудистую патологию иногда находят в других органах, включая артериовенозный свищ в мозге .
Функциональные расстройства. Может возникнуть большой сброс неоксигенированной крови справа налево через анастомоз. В этих случаях имеется снижение PaO 2 , тогда как PaCO 2 остается нормальным или может снижаться. Время кровотока нормальное . Не отмечается увеличения объема крови и, поскольку нет повышенного сопротивления, обычно не наблюдается гипертрофия сердечной мышцы. Недавно, однако, были описаны 3 случая с повышенным давлением в легочной артерии, патогенез которого не установлен .
Частота. Это редкая патология. Le Roux описал 8 случаев, наблюдавшихся за 10 лет в центре торакальной хирургии, обслуживающем 1,5 млн. населения; за тот же период наблюдали 3000 случаев бронхогенного рака и 40 аденом бронха. Патология описана у новорожденных, но клинические проявления возникают обычно на 3-м десятилетии или позже, вероятно, в связи с постепенным расширением анастомозов с годами. Особого полового или расового преобладания не имеется.
Клиническая картина (симптомы и признаки). Поражение может протекать бессимптомно и лишь случайно обнаруживается на рентгенограмме. Вместе с тем при наличии большого шунта справа налево появляется цианоз, полицитемия и «барабанные пальцы». Может появиться одышка, но она обычно меньше, чем можно было бы ожидать, судя по степени цианоза. Примерно в 50% случаев над участком поражения слышен сосудистый шум . Он может быть слышен постоянно, с акцентом во время систолы, или его слышат только при систоле. Он обычно более заметен при полном вдохе и иногда слышен только, если попросить больного задержать дыхание после полного вдоха. Носовые кровотечения более часты, чем кровохарканья, и имеют место примерно в 25% случаев. Телеангиэктазии можно найти в разных местах, в частности на языке, но обычно на многих участках кожи. Сосудистая патология в редких случаях может обнаруживаться в других органах . Был зарегистрирован гемоторакс вследствие прорыва в плевральную полость. Могут возникнуть мозговые симптомы. Головная боль, головокружение, обморок, парезы, парестезии, дисфагия и нарушение речи могут быть связаны с церебральной гипоксией или полицитемией , но иногда причиной их является вторичный абсцесс мозга. Последний может возникнуть в связи с инфицированными эмболами, попадающими в большой круг через фистулу, или, очень редко, явиться следствием бактериального эндангиита в области самого поражения, который, конечно, может обусловить инфицированные эмболы, попадающие в другие части большого круга кровообращения . Мозговые симптомы, связанные с воздушной эмболией, также были описаны. В подозрительных случаях надо искать в анамнезе больного или членов его семьи указания на кровотечения, особенно носовые.
Рентгенологические данные. Поражение обычно выглядит как округлая или дольчатая тень в средней либо нижней зоне легочного поля. Иногда видны множественные изменения; более часто такие множественные изменения, если они имеются, обнаруживаются только при ангиографии. Расширение сосудов, подходящих к поражению от корня, нередко выявляется на прямой или боковой рентгенограмме. В некоторых случаях оно видно только при томографии. Может наступить обызвествление. Просвечивание не всегда выявляет пульсацию образования . В части случаев, но никоим образом не во всех, можно видеть уменьшение тени в размерах при пробе Вальсальвы и увеличение при пробе Мюллера. Перед операцией всегда следует производить ангиографию легких, чтобы увериться в том, что поражение единичное либо, при наличии множественных поражений, что они не слишком обширны для резекции. К сожалению, после операции возможно увеличение ранее не заподозренных изменений с соответствующей симптоматикой.
Лечение. Лечение хирургическое. Обычно удается выделить расширенные сосуды из легкого, не жертвуя легочной тканью. Это особенно важно, поскольку в дальнейшем может оказаться необходимой повторная операция из-за появления новых изменений . Изредка может понадобиться сегментарная резекция.
Прогноз. При выраженной клинической картине и отсутствии хирургического лечения смертность может достигать 50% . После резекции прогноз обычно хороший, но развитие дальнейших изменений может потребовать повторной операции. У некоторых больных изменения слишком многочисленны, чтобы оперативное лечение было оправданным.
, » Легочные артериовенозные свищи
Легочные артериовенозные свищи
2694
Дата публикации:
Октябрь 8, 2012
Легочные артериовенозные свищи – это состояние, при котором ненормальные связи (свищ) развиваются между артерией и веной в легких. В результате кровь проходит через легкие, не получая достаточно кислорода.
Причины
Легочные артериовенозные свищи обычно являются результатом генетических (наследственных) болезней, которые заставляют кровеносные сосуды легких развиваться ненормально. Свищи также могут быть осложнением заболеваний печени. Пациенты с Ослера-Вебера болезнью, часто имеют неправильные кровеносные сосуды во многих частях тела.
Симптомы
Многие люди не имеют симптомов. Когда симптомы возникают, они могут включать в себя:
- Кровавая мокрота
- Одышка при нагрузке
Другие возможные симптомы включают в себя:
- Синяя кожа (цианоз)
Т есты
- Абсцессы или инфекции, сердечных клапанов
- Аномальные кровеносные сосуды (телеангиэктазии) могут быть видны на коже или на слизистых оболочках
- Высокое количество красных кровяных клеток
Испытания включают в себя:
- Газы в артериальной крови
- Общий анализ крови
- Рентгенограмма грудной клетки
- КТ грудной клетки
- Эхокардиограмма
- Тесты функции печени
- Сканирования на радионуклиды
- Легочная артериограмма
Лечени е
Небольшое число пациентов, которые не имеют никаких симптомов не нуждаются в лечении. Для большинства пациентов с свищами, лучшим методом выбора является блокирование свища во время артериограммы (эмболизация). Некоторым пациентам может потребоваться хирургическое вмешательство для удаления патологических сосудов и близлежащих тканей легких. При артериовенозных свищах вызванных заболеваниями печени, основное лечение является пересадкой печени.
Перспективы
Прогноз для пациентов с HHT не так хорош, как для тех, у кого нет HHT. Для пациентов с HHT, операция по удалению аномальных кровеносных сосудов как правило, имеет хороший результат, и условие вряд ли вернется.
Возможные осложнения
Основные осложнения после лечения этого заболевания являются необычными. Осложнения могут включать:
- Кровотечение в легких
- Эмболия из легких в руки, ноги, или в головной мозг (парадоксальная эмболия)
- Инфекция в мозга или сердечного клапана