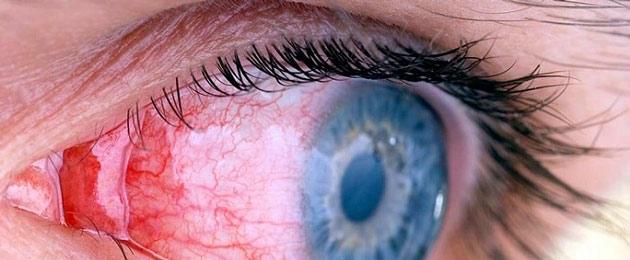
Операция по замене хрусталика, помутневшего при катаракте, является единственным возможным способом лечения заболевания. Такие оперативные вмешательства проводятся часто и во многих клиниках. Тем не менее осложнения после замены хрусталика глаза возможны. Какими они бывают и можно ли их избежать?
В этой статье
Почему возникают негативные последствия после замены хрусталика?
Если операция по замене хрусталика при катаракте выполнена опытным офтальмохирургом, то она не влечет за собой особых проблем. Для профессионалов, которые провели не одно оперативное вмешательство, удаление хрусталика и размещение на его месте импланта — интраокулярной линзы — простая и быстрая операция. Процесс выздоровления проходит спокойно у большинства пациентов. Вероятность осложнений возникает нечасто. Но все же их нельзя исключать, хоть они и являются достаточно редкими явлениями.
Любой из видов осложнений имеет конкретные причины происхождения. После проведения оперативного вмешательства часто возникает отек глаза. С такой неприятностью сталкиваются многие пациенты в послеоперационный период. Обычно она связана с ослабленным состоянием роговицы. Еще одна причина — особенность реакции организма на ультразвук. Он применяется в тех случаях, когда пациент слишком поздно обратился за медицинской помощью. Если катаракта была запущена, то офтальмохирургам требуется использовать более мощные ультразвуковые волны. Часто это оказывает повышенное воздействие на глазное яблоко.
Возможной причиной возникновения осложнений после замены хрусталика при катаракте может стать и врачебная ошибка. Такие ситуации не так часто встречаются в медицинской практике, но исключать их нельзя. Проблемы могут возникнуть из-за технических или тактических ошибок врача, который проводил операцию. Обычно врачебные ошибки совершаются случайно. Потому и предугадать их риск сложно. Проведение операции при катаракте — единственный возможный метод лечения и офтальмохирурги имеют достаточный опыт в ее выполнении. Но это не отменяет вероятности осложнений, возникших по вине врача.
Какие бывают интраоперационные осложнения при замене хрусталика?
Замена хрусталика при катаракте считается хорошо отлаженной процедурой. Но даже при проведении этой высокотехнологичной операции возможны осложнения. Одним из них является разрыв стенки капсулы, внутри которой прежде располагался помутневший хрусталик глаза, и выпадение его раздробленных частиц в область стекловидного тела. Это осложнение часто влечет за собой развитие глаукомы и поражение сетчатки. Исправить ситуацию может помочь проведение повторной операции. Обычно окулисты наблюдают за пациентом в течение 2-3 недель. После этого хирургическим способом происходит удаление засоренного стекловидного тела.

Смещение интраокулярной линзы в сторону сетчатки — еще один вид осложнений, возможных после замены хрусталика при катаракте. Происходит это из-за неправильного расположения импланта. Это и провоцирует отек макулы — самого центра сетчатой оболочки глаза, в которой фокусируются световые лучи. В этом случае единственным возможным способом устранения этой проблемы является проведение повторной операции и замена «неправильного» хрусталика новым.
Особым видом осложнения является супрахориоидальное кровоизлияние. Это скопление геморрагического содержимого в пространстве между склерой — белковой оболочкой глаза и сосудистой. В большинстве случаев кровоизлияние при катаракте возникает у пациентов преклонного возраста или сопутствующих заболеваниях: глаукоме или гипертонии. Опасность такого осложнения в том, что оно может привести к стремительному снижению зрения и потере глаза.
Воспалительные процессы как осложнения после замены хрусталика
Применять их следует на протяжении 2-3 недель. Регулярность использования подбирается индивидуально.
Если иммунитет пациента был ослаблен еще до постановки диагноза «катаракта», то обычные признаки воспаления могут сопровождаться симптомами увеита или иридоциклита. При увеите воспаляются различные части сосудистой оболочки глаза:
- радужка;
- цилиарное тело;
- хориоидеа.
Проявляется это заболевание покраснением, болезненными ощущениями в области зрительных органов, светочувствительностью, затуманенностью зрения, повышенной слезливостью. В некоторых случаях перед глазами могут возникать мушки, плавающие пятна. Основа лечения увеита заключается в применение мидриатиков, стероидных, иммуносупрессивных препаратов.
Другим офтальмологическим заболеванием, которое может стать последствием воспалительного процесса является иридоциклит. Эта патология затрагивает собой радужную оболочку глаза и цилиарное тело. Болезнь «дает о себе знать» отеком, покраснением, болевыми ощущениями. В особо сложных случаях и при запущенной катаракте радужка может изменять окраску, зрачок — сужаться и деформироваться.
Консервативное лечение иридоциклита включает в себя следующие виды терапии:
- антибактериальную;
- противовоспалительную;
- противовирусную.
Виды осложнений, которые можно лечить консервативно
Гифема — негативное последствие, которое может возникать после операции по удалению катаракты. Это кровоизлияние в переднюю камеру глазного яблока, заполненную внутриглазной жидкостью. То есть, возникает скопление крови между хрусталиком и радужкой. Гифема возникает из-за того, что при проведении операции офтальмохирург нечаянно повредил сосуды цилиарного тела или радужной оболочки глаза. Такое состояние не представляет серьезной опасности для пациента, хотя может сохраняться несколько месяцев. Гифема не вызывает болевых ощущений и не нарушает зрение. Лечится она с помощью дополнительных промываний. Врачи чаще всего назначают гормональные капли, например, «Дексаметазон», и мидриатики, например, «Атропин».
Неудачно проведенная операция по удалению катаракты может стать причиной повышения внутриглазного давления. Такое состояние часто называют «послеоперационной глаукомой».

К причинам, которые вызывают повышение внутриглазного давление, относятся:
- воспалительные процессы или кровоизлияния внутри глаза;
- недостаточно хорошо смытые гелеобразные суспензии, применяемые при операции;
- смещение искусственного хрусталика ближе к радужке и его давление на зрачок;
- попадание влаги в прооперированный глаз в течение недели после операции;
- воздействие слишком яркого освещения на радужную оболочку глаза.
Пациенты с послеоперационной глаукомой отмечают возникновение болевых ощущений в глазах, повышенное слезотечение, затуманенную видимость. Давление нормализуется после использования специальных капель, например: «Тимолол», «Бринзопт», «Пилокарпин». Если лечение при помощи капель не помогает, то окулист назначает проведение пункции с промыванием засоренных протоков глазного яблока.
Послеоперационный астигматизм — еще одно возможное осложнение, которое может возникнуть после удаления катаракты. При замене хрусталика изменяется форма роговицы. Из-за этого нарушается рефракция глаза и зрение становится нечетким. Корректируется послеоперационный астигматизм контактными линзами , которые имеют торический дизайн, цилиндрическими или сфероцилиндрическими очками .
Очень важно различать симптомы астигматизма, который может развиться спустя несколько месяцев после установки импланта, и диплопию, которая является побочным эффектом хирургического вмешательства. При диплопии нарушаются функции мышц глаза, из-за чего изображение раздваивается. Это состояние проходит через несколько дней и не требует лечения.
Какие осложнения после замены хрусталика требуют проведения операции?
После удаления катаракты возможно возникновение серьезных осложнений. Они требуют проведения повторного оперативного вмешательства. При неправильной фиксации интраокулярной линзы, которая размещается внутри капсульного мешка вместо помутневшего хрусталика, ИОЛ может самостоятельно смещаться назад, вперед или в сторону. В таких ситуациях пациент жалуется на двоящееся изображение отдаленных предметов, быструю усталость зрительных органов. Этот вид осложнения считается довольно тяжелым. Его опасность в том, что при отсутствии принятых мер у пациента может развиться глаукома или отслоиться сетчатка. Консервативное лечение в этом случае будет бесполезно. Исправить ситуацию сможет только повторное проведение операции. Во время нее офтальмохирург скорректирует положение искусственного хрусталика.

Одним из возникающих после удаления катаракты осложнений является регматогенная отслойка сетчатки. Это довольно серьезная патология, которая требует хирургического вмешательства. Регматогенная отслойка происходит из-за того, что слой сетчатки при отделении от стенки глазного яблока, утрачивает доступ к питательным веществам и начинает отмирать. Опасно это состояние тем, что оно может привести к полной потере зрения. Выявить его можно по жалобам пациента на возникновение пелены перед глазами. Лечение осуществляется с помощью проведения:
- лазерной коагуляции — лечебной процедуры, при помощи которой офтальмохирурги устраняют дистрофические и дегенеративные изменения сетчатки;
- витрэктомии — хирургической операции, применяющейся при кровоизлияниях в стекловидное тело, отслоении сетчатки, травмах зрительного анализатора;
- экстрасклерального пломбирования — метода лечения патологий сетчатки путем сдавливания ее специальной пломбой, зафиксированной с наружной стороны склеры.
Редким, но весьма опасным осложнением после удаления катаракты глаза, является эндофтальмит. Это тяжелый воспалительный процесс, при котором происходит скопление гноя в стекловидном теле. Он возникает из-за попадания внутрь глаза инфекции во время операции, при инфицировании слезных протоков. Эндофтальмит часто развивается у людей с ослабленным иммунитетом и у тех, кто перенес другие офтальмологические патологии, например: блефарит, конъюнктивит и т. д. Симптомы заболевания:
- резкая боль в глазах;
- отечность в области век;
- существенное снижение зрения;
- покраснение склеры.

При эндофтальмите необходима экстренная госпитализация в офтальмологическое отделение. Если необходимые меры по лечению заболевания не будут своевременно приняты, это может привести к потере глаза или развитию менингита.
Могут ли осложнения возникнуть спустя несколько месяцев?
Некоторые виды осложнений могут «дать о себе знать» через несколько месяцев после операции. Основным из них является развитие вторичной катаракты. Обычно это состояние возникает спустя от 6 месяцев до года. В таком случае помутнение образуется не на хрусталике. Страдает капсула, внутри которой располагается интраокулярная линза. Пациенты отмечают симптомы, присущие катаракте. Осложнение характеризуется:
- размытостью очертаний изображения;
- ослабленной цветопередачей предметов;
- возникновением «мушек» перед глазами.
Лечение вторичной катаракты осуществляется двумя методами. Первый — хирургическая капсулотомия. Эта операция позволяет удалить засоренную пленку капсульного мешка. Второй способ — очистка задней стенки капсулы при помощи лазера.
Другой вид осложнения, который может возникнуть после замены хрусталика, помутневшего при катаракте, это кистоидный макулярный отек. Воспалительный процесс развивается в центральной части сетчатки. Его причиной является разрыв капсулы хрусталика или инфекций в стекловидном теле. При кистоидном макулярном отеке происходит поражение желтого тела — самой важной части сетчатки, в которой фокусируются лучи света.
Опасность этого состояния еще и в том, что ранняя диагностика затруднена. Симптомы выражены нечетко. Поставить точный диагноз возможно только при проведении оптической томографии глаза и ангиографии сетчатки. В лечении заболевания важную роль играет прием противовоспалительных препаратов.
Как избежать осложнений после замены хрусталика?

Для того, чтобы избежать осложнений после удаления катаракты, следует соблюдать рекомендации окулиста. Это позволит ускорить процесс реабилитации и избежать осложнений.
- Не следует резко наклонять голову.
- Спать лучше на том боку, где находится здоровый глаз.
- Следить за тем, чтобы во время гигиенических процедур в прооперированный глаз не попадала вода.
- Избегать зрительных нагрузок. Меньше читать, смотреть телевизор, работать за компьютером.
- Принимать витамины, употреблять больше фруктов и овощей.
- Отказаться от вредных привычек, особенно от курения.
- Не поднимать тяжести, вес которых более 10 кг.
- Отказаться от управления автомобилем.
Владельцы патента RU 2476194:
Изобретение относится к медицине, а именно к офтальмологии, и может быть использовано для лечения послеоперационных отеков роговицы в хирургии возрастных катаракт. Для этого с первого дня после операции 3-кратно в течение 1 минуты закапывают 0,25% раствор дерината. Сразу после последней инсталляции воздействуют на роговицу бегущим импульсным магнитным полем аппарата «АМО-АТОС», головку-излучатель которого располагают на расстоянии 3 мм от наружной поверхности роговицы. Одновременно осуществляют воздействие лазерным излучением. При этом луч лазера от аппарата «ЛАСТ-01» наводят через осевое отверстие в головке излучателя поля. Частота излучателя 5-10 Гц, положение диафрагмы 4, время воздействия 5 минут, на курс 2-3 сеанса. Способ обеспечивает улучшение исходов операции и снижение длительности лечения геронтологических больных с заявленной патологией за счет сокращения времени восстановления нормального анатомо-морфологического и оптического состояния роговицы, уменьшения частоты развития хронической буллезной кератопатии, восстановления развития механизмов, обусловливающих энергетические и метаболические резервы клетки. 1 табл., 2 пр.
Изобретение относится к медицине, в частности к офтальмологии, и может быть использовано при лечении геронтологических больных в раннем послеоперационном периоде после экстракции катаракты.
Послеоперационный отек роговицы является одной из значимых проблем в реабилитации геронтологических пациентов, прооперированных по поводу катаракты.
Риск развития отека существенно возрастает у пациентов пожилого и старческого возраста в связи с высокой плотностью помутневшего хрусталика (Х.П.Тахчиди, Э.В.Егорова, А.И.Толчинская. Интраокулярная коррекция в хирургии осложненных катаракт. Г.У. МНТК «Микрохирургия глаза» им. акад. С.Н.Федорова, М., 2004. С.16-21).
В основе возникновения роговичного отека лежит декомпенсация эндотелия роговицы, а именно заднего эпителия, обусловленная патофизиологическими реакциями хирургического стресса (В.В.Егоров с соав. Новые подходы к профилактике агрессивных последствий предоперационного психоэмоционального стресса у больных с сахарным диабетом в хирургии катаракт. VI Межд. конгресс. г. Хабаровск, Доказ. медицина - основа соврем. здравоохр. - Минздр. Хаб. Края, 2007, с.121-122).
Послеоперационные декомпенсации эндотелия роговицы без своевременного лечения приводят к развитию эндотелиально-эпителиальной дистрофии роговицы, отрицательно влияющей на окончательные зрительные функции оперированных больных.
Применяемая при послеоперационных отеках роговицы медикаментозная терапия, включающая инсталляции либо парабульбарные инъекции эмоксипина, тауфона, баларпана, солкосерила, озонированного физиологическим растввором и др., не позволяет создать необходимую терапевтическую концентрацию препарата в роговице, так как большая их часть при инсталляциях вымывается слезой, а после парабульбарных инъекций поступает в системный кровоток. Кроме того, созданию терапевтической концентрации лекарственных веществ в эндотелии и других морфологических элементах роговицы препятствуют биологические барьеры (Черикчи Л.Е. Физиотерапия в офтальмологии. Киев, 1979, Егоров Е.А., Астахов Ю.С. Ставицкая Е.В. Общие принципы медикаментозного лечения заболеваний глаз, т.5, 2004, С.4).
В связи с вышеуказанным эффективность медикаментозной терапии, включающей антиоксидантные, кератопротекторные средства при послеоперационных отеках роговицы является недостаточной (В.Д.Антонюк с соавт. Использование антиоксидантов в комплексном лечении отека роговицы после удаления катаракты // Тез. Российск. симпозиума по рефракц. хирургии. - М., 2001).
Для накопления лекарственных средств в роговице используют методы фармакофореза, повышающие проницаемость, резорбционные способности ткани с помощью постоянного электрического тока - электрофорез либо ультрафонофорез. Однако геронтологические пациенты, оперированные по поводу возрастной катаракты, как правило, соматически отягощены наличием повышенного артериального давления, хроническими органическими сердечно-сосудистыми и неврологическими заболеваниями, которые являются абсолютным противопоказанием для электролечения, ультразвуковой терапии. (В.В.Егоров с соавт. «Физиотерапия в офтальмологии» // Моногр. для врачей-офтальмологов и физиотерапевтов. Хабаровск. 2010, С.80).
Известен способ лечения роговичных отеков у больных в раннем послеоперационном периоде после экстракции катаракты с помощью магнитолазерного излучения (И.Н.Сосин, А.Г.Буявых. «Физическая терапия глазных болезней». Симферопополь, Таврия, 1998 г. С.25, 42).
Общим недостатком физиотерапевтических способов, в том числе магнито-лазеротерапии, является то, что все они вызывают в результате мобилизацию метаболических и функциональных резервов клетки, истощают их запас и могут приводить к дегенеративным изменениям внутриклеточных органелл, а в целом - к гибели клетки. Тем более, что при старении снижается адаптивный и регенераторный потенциал всех видов клеток, в том числе и эндотелия роговицы, увеличивается количество стареющих клеток, выходящих из цикла деления. Для повышения функциональной активности, сохранения внутриклеточного типа регенерации и жизнеспособности стареющих и поврежденных эндотелиальных клеток роговицы, прежде всего, необходимо поступление в клетку нуклеиновых кислот - строительного материала для внутриклеточной регенерации.
Наиболее близким аналогом-прототипом изобретения для лечения послеоперационных отеков роговицы в хирургии геронтологических катаракт является способ инстилляционного магнитофореза с 0,25% раствором дерината (Савельева М.В. Магнитотерапия в комплексном лечении больных с отеком роговицы после экстракции катаракты. Реферат диссерт. Саратов, 2006).
Недостатки способа:
Большая длительность лечения;
Высокая частота развития хронической буллезной кератопатии;
Не восполняет израсходованные внутриклеточные пластические и энергетические резервы, необходимые для сохранения и восстановления жизнеспособности эндотелия роговицы.
Задача - повышение эффективности и снижение длительности лечения геронтологических больных с роговичным отеком в раннем послеоперационном периоде после экстракции катаракты.
Технический результат - улучшение исходов операции путем сочетанного воздействия на роговицу у больных с эндотелиальной декомпенсацией после удаления катаракты магнитолазерным излучением и препаратом деринат 0,25%.
Технический результат достигается тем, что с первого дня после операции при наличии декомпенсации эндотелия роговицы 3-кратно в течение 1 минуты закапывают 0,25% раствор дерината и сразу после последней инсталляции воздействуют на роговицу бегущим импульсным магнитным полем аппарата «АМО-АТОС», головку-излучатель которого располагают на расстоянии 3 мм от наружной поверхности роговицы, и одновременно лазерным излучением. Луч лазера от аппарата «ЛАСТ-01» наводят через осевое отверстие в головке-излучателя поля. Частота 5-10 Гц, положение диафрагмы 4, время воздействия 5 минут, на курс 2-3 сеанса.
Преимущества способа:
Сокращается время восстановления нормального анатомо-морфологического и оптического состояния роговицы при эндотелиальной декомпенсации хирургии возрастной катаракты;
Уменьшается частота развития хронической буллезной кератопатии;
Восстанавливается развитие механизмов, блокируемых полностью в результате операции, обусловливающих энергетические и метаболические резервы клетки.
Препарат деринат - высокоочищенная натриевая соль нативной дезоксирибонуклеиновой кислоты (ДНК). Данный препарат обладает регенераторным: антиоксидантным, нейротрофическим, иммуномодулирующим, противовоспалительным действием (Справочник Видаль. Лекарственные препараты в России, 2006).
Внутриклеточное нарастание в роговице нуклеиновых кислот активирует процессы внутриклеточной физиологической регенерации эндотелия роговицы.
Магнитотерапия, наряду с противовоспалительным, противоотечным и антиоксидантным действием увеличивает глубину проникновения дерината в роговичную ткань и его поступление в терапевтических концентрациях внутрь клетки (А.В.Скрипник, Н.Н.Моисеева. «О применении магнитных полей в офтальмологии». Офтальм. Журнал, №8, 1990, С.492-494).
Низкоинтенсивное лазерное излучение усиливает активность биосинтетических внутриклеточных реакций, обеспечивая эту активность энергетически.
В таблице представлен сравнительный анализ лечения послеоперационных роговичных отеков инсталляционным способом магнито-лазерофореза 0,25% раствора дерината и инсталляционного магнитофореза 0,25% раствора дерината.
Как видно из таблицы, при инсталляционном способе магнито-лазерофореза 0,25% раствора дерината в 2-3 раза сокращаются сроки лечения послеоперационных роговичных отеков относительно группы сравнения инсталляционного магнитофореза 0,25% раствора дерината и больные, выписанные из стационара (3-5 день после операции), имеют остроту зрения на 0,1-0,3 выше, чем в группе сравнения.
Б.С., 76 лет, по поводу возрастной катаракты выполнена операция факоэмульсификация катаракты (ФЭК) с внутрикапсульной имплантацией ИОЛ. До операции острота зрения была равна светоощущению с правильной проекцией. В 1-й день после операции диагностирована эндотелиальная декомпенсация, клиническим выражением которой явились: снижение прозрачности роговицы, роговичный отек с увеличением толщины роговицы до 678 мкм против 540 мкм в исходном состоянии и низкая острота зрения, равная 0,09. После 2-х сеансов инсталляционного магнито-лазерофореза раствора 0,25% дерината явления эндотелиальной декомпенсации роговицы полностью исчезли: восстановились прозрачность роговицы и нормальная ее толщина (540 мкм), повысилась острота зрения до 0,7. Через 3 месяца после операции ФЭК с имплантацией ИОЛ стабильно сохраняются нормальными анатомо-морфологические и оптические свойства роговицы, высокая острота зрения (0,8).
Б.К., 69 лет, в первый день после ФЭК с имплантацией ИОЛ на правом глазу, вследствие эндотелиальной декомпенсации диагностированы помутнение роговицы, увеличение ее толщины до 700 мкм, что указывало на наличие выраженного роговичного отека, складки десцеметовой оболочки и низкая острота зрения, равная 0,05. После проведения 3-х сеансов инсталляционного магнито-лазерофореза раствора 0,25% дерината клинические признаки эндотелиальной декомпенсации были купированы: исчезли роговичный отек и складки десцеметовой оболочки, восстановились нормальная толщина (520 мкм) и прозрачность роговицы. Острота зрения повысилась до 0,6. Через 3 месяца достигнутый положительный результат лечения оставался стабильным.
Способ лечения послеоперационных отеков роговицы в хирургии возрастных катаракт, состоящий в инсталляции 0,25% дерината и последующего магнитофореза, отличающийся тем, что с первого дня после операции 3-кратно в течение 1 мин закапывают 0,25%-ный раствор дерината и сразу после последней инсталляции воздействуют на роговицу бегущим импульсным магнитным полем аппарата «АМО-АТОС», головку-излучатель которого располагают на расстоянии 3 мм от наружной поверхности роговицы и одновременно лазерным излучением, при этом луч лазера от аппарата «ЛАСТ-01» наводят через осевое отверстие в головке - излучателя поля; частота излучателя 5-10 Гц, положение диафрагмы 4, время воздействия 5 мин, на курс 2-3 сеанса.
Хрусталик в оптической системе глаза выполняет важнейшую функцию – преломляет световые лучи и фокусирует их на сетчатке. Вживление искусственной линзы проводится в тех случаях, когда хрусталик утрачивает прозрачность и перестает справляться со своей физиологической задачей. Использование викоэластиков и самогерметизирующихся разрезов в ходе процедуры приводит к тому, что осложнения после операции по замене хрусталика глаза возникают крайне редко. Но в ряде случаев пациенты все-таки сталкиваются с заболеваниями, которые развиваются в послеоперационный период.
Как проходит операция по установке импланта

Искусственный хрусталик в среде офтальмологов называют интраокулярной линзой. Ее характеристики максимально приближены к характеристикам природной линзы органа зрения. Она обладает абсолютной прозрачностью, защищает глаза от ультрафиолета, нивелирует оптические искажения и способствует формированию четкого изображения.
Вживление линзы-импланта проводится при таких диагнозах:
- Катаракта – помутнение сфер хрусталика;
- Возрастная дальнозоркость – утрата хрусталиком естественной эластичности, что препятствует формированию правильного фокуса;
- Высокие степени миопии, гиперметропии, астигматизма – глаз не в состоянии выполнять аккомодационную функцию.
Операция по замене хрусталика проводится малотравматичным методом факоэмульсификации под местной анестезией. Согласно современным методикам, нет необходимости дожидаться созревания больного хрусталика – операция может проводиться в любой момент, как только был поставлен опасный диагноз.
Какие этапы включает имплантация:
- Ультразвуковым аппаратом хирург-офтальмолог размягчает природный хрусталик до его преобразования в эмульсию;
- Эмульгированный хрусталик удаляется через микроразрез в роговице;
- В естественную капсулу, предназначенную для размещения линзы, вводится гибкий имплант. Уже внутри глаза имплант самостоятельно разворачивается, занимает нужное положение в капсуле и фиксируется;
- Микроразрез в роговице самопроизвольно герметизируется и не требует сшивания.
Сразу после факоэмульсификации пациент отправляется домой, периодически требуется посещение врача для контроля состояния зрительного аппарата.
Последствия факоэмульсификации
Операция по имплантации хрусталика считается одной из самых безопасных в медицине, но определенные риски все-таки присутствуют. Они могут быть связаны с индивидуальными особенностями пациента, качеством линзы и техникой проведения эмульсификации.

Вторичную катаракту можно лишь условно отнести к осложнениям после замены хрусталика. Это состояние вызвано естественными физиологическими процессами, которые происходят в хрусталиковой капсуле.
Во время операции хирург удаляет переднюю стенку капсулы вместе с растворенным хрусталиком, при этом задняя стенка мешка остается нетронутой. Она служит надежным фиксатором искусственной линзы и не позволяет ей смещаться в капсульном мешке.
Физиология органа зрения такова, что эпителий задней капсулы способен разрастаться, уплотняя ее. В результате задняя стенка мешка мутнеет, препятствуя полноценной работе оптической системы глаза.
Вторичная катаракта может развиваться и по иному сценарию, так называемой жемчужной дистрофии. В эпителии капсулы начинается рост волокон, из которых соткан природный хрусталик. Анатомически эти волокна считаются неполноценными, они создают тонкую пленку в виде помутнения задней капсулы. Такое уплотнение препятствует прохождению световых лучей, что негативно отражается на качестве зрения.

Вторичная катаракта сопровождается выраженной симптоматикой:
- Заметное послеоперационное улучшение зрения утрачивается, острота начинает резко снижаться;
- Картинка в глазах двоится, искажается, становится нечеткой и размытой;
- В поле зрения наблюдаются точки черного или белого цвета, что приводит к значительному дискомфорту при рассматривании объектов;
- Пациент жалуется, что в оперированном глазу возникает туман или пелена, иногда такое состояние называют ощущением “целлофанового пакета на голове”;
- Коррекция очками или линзами не улучшает качество зрения, не устраняет погрешности рефракции;
- При взгляде на источник света возникают радужные круги или плотные расходящиеся лучи.
Современная офтальмология нашла способ полностью избавиться от вторичной катаракты и вернуть хорошее зрение – такое, каким оно было сразу после факоэмульсификации. С этой целью применяют лазерную капсулотомию – разрушение мутной оболочки хрусталиковой капсулы с удалением разросшегося эпителия из поля зрения.
Светопропускная способность хрусталиковых сред восстанавливается, пленка исчезает, а вся симптоматика ухудшения зрения нивелируется. Значительное улучшение пациент может отметить сразу после капсулотомии, а следующие 2 дня зрение продолжает стабилизироваться. Наличие мушек или плавающих перед глазами точек не должно беспокоить больного – через несколько суток и эти явления сойдут на нет.
хрусталиковых сред восстанавливается, пленка исчезает, а вся симптоматика ухудшения зрения нивелируется. Значительное улучшение пациент может отметить сразу после капсулотомии, а следующие 2 дня зрение продолжает стабилизироваться. Наличие мушек или плавающих перед глазами точек не должно беспокоить больного – через несколько суток и эти явления сойдут на нет.
В послеоперационный период после замены хрусталика глаза нередко отмечается повышение внутриглазного давления – вторичная глаукома. Нормальное давление является необходимым условием для снабжения глазных структур питательными веществами и кислородом. У здорового человека показатели давления составляют от 12 до 20 мм рт. ст. и могут незначительно колебаться в ту или иную сторону в течение дня.
Почему давление повышается после операции:
- Неполное вымывание викоэластика, который затрудняет обменные процессы в глазах;
- Смещение интраокулярной линзы в сторону радужной оболочки;
- Нарушение баланса секреции и оттока внутриглазной жидкости – влага скапливается в глазном яблоке и оказывает повышенное давление на внутренние структуры;
- Воспалительные процессы глазного яблока или спайки вследствие оперативного вмешательства.

При повышении давления в глазу больной может предъявлять жалобы на:
- Ухудшение зрительной функции, расплывчатость объектов;
- Боль в глазном яблоке и соседних зонах, она может иррадиировать в висок, лоб или скулу;
- Ощущение увеличения глазного яблока и тяжести в нем;
- Существенное ухудшение зрения в темное время суток;
- Затуманивание взгляда, размытость картинки;
- Головная боль, быстрая утомляемость глаз в сочетании с общей усталостью.
При офтальмологическом осмотре врач может отметить расширение зрачка, легкий отек роговой оболочки. Показатели внутриглазного давления отклоняются от нормы в сторону увеличения и могут составлять 30-35 мм рт. ст.

Вторичная послеоперационная глаукома считается временным явлением и способна самостоятельно пройти, как только спадет отек и нормализуются обменные процессы. Но офтальмологи предпочитают перестраховаться и назначают пациентам специальные капли, действие которых направлено на снижение давления глазного яблока. Противоглаукомные капли:
- Тимолол – уменьшает образование внутриглазной жидкости, за счет чего снижается давление;
- Бетаксолол – уменьшает стимуляцию кровеносных сосудов и кровенаполнение, что способствует нормализации давления;
- Ксалатан – увеличивает отток влаги из камер глаза;
- Азопт – снижает транспорт натрия, отвечающего за задержку жидкости в тканях;
- Траватан – увеличивает увеосклеральный отток влаги из внутриглазных камер.


Капли от высокого давления используют в течение 2-3 дней после замены хрусталика. За это время обычно показатели стабилизируются и зрение окончательно приходит в норму.
Самое серьезное осложнение, грозящее больному слепотой. Отслойка развивается вследствие травмирования роговой оболочки в момент имплантации линзы.
Отчасти патология связана со смещением стекловидного тела, которое создает небольшие дефекты на роговице. Но в большинстве случаев отслоение сетчатки возникает как следствие разрыва капсулы хрусталика.
Признаки отслойки:
- Ощущение, которое больные описывают как “черная завеса перед глазами”;
- Зрение стремительно падает, острота снижается до критического уровня;
- Объекты в поле зрения двоятся, как при астигматизме;
- Перед взором возникают кратковременные вспышки или молнии;
- Глаз болит и выглядит отечным.

Это состояние требует незамедлительного лечения, причем консервативная терапия каплями и уколами считается неэффективной. Патологию способна устранить только операция. В зоне разрыва сетчатой оболочки проводится локальное или круговое пломбирование, область разрыва ограничивают лазером или проводят ретинопексию с фиксацией оторванного края.
Послеоперационный период установки импланта чреват еще одним осложнением – кистозным отеком макулы, который назван синдромом Ирвина-Гасса. Патологический процесс развивается в центральной зоне сетчатки, которая отвечает за качество основного зрения.
Причины скопления жидкости в макуле после операции до сих пор не выяснены. Вероятно, патология связана с повышением проницаемости сосудов или общей защитной реакцией на стороннее вмешательство во внутренние структуры глаза. Клинические проявления синдрома:
- Центральное зрение становится размытым;
- Изображение искажается, особенно это заметно на геометрически ровных линиях, которые больному кажутся изогнутыми и даже волнистыми;
- Общее изображение в больном глазу приобретает розовый оттенок;
- Формируется непереносимость к яркому свету и светобоязнь.

Пациенты могут заметить, что острота зрения у них колеблется в разное время суток. Чаще зрительное восприятие ухудшается утром (в пределах 0,25 диоптрий), а днем и вечером остается стабильно удовлетворительным.
Отек макулы как осложнение после операции по замене хрусталика глаза не приводит к потере зрения. Но пациентам с таким диагнозом нужно быть крайне осторожными, выполнять все рекомендации врача и набраться терпения. Восстановительный период может растянуться на несколько месяцев (от 2 до 15). Лечат послеоперационный синдром Ирвина-Гасса консервативными методами:
- Противовоспалительными каплями, препаратами для перорального приема или инъекций;
- Кортикостероидами, негормональными средствами, блокирующими воспалительный процесс и устраняющими отечность.
Дислокация искусственной линзы
Примерно в 1% случаев в послеоперационный период после замены хрусталика глаза диагностируется смещение интраокулярной линзы в хрусталиковой камере. Причин такого явления может быть несколько:
- Неточное расположение линзы-импланта в капсульном мешке;
- Нарушение симметричности размещения опорных элементов гаптики импланта;
- Механическое повреждение связочно-капсульного аппарата природного хрусталика;
- Травмы глаза;
- Повреждение интраокулярной линзы во время другого оперативного вмешательства;
- Погрешности при проведении лазерной очистки задней камеры при вторичной катаракте.
При незначительном смещении линзы относительно структур глазного яблока лечение или повторная операция не требуется. Пациент не ощущает никаких негативных изменений и продолжает хорошо видеть оперированным глазом. Смещение импланта можно обнаружить только при визуальном осмотре больного.
Если дислокация интраокулярной линзы существенна, врач может предложить хирургическое решение проблемы. Выбор оптимальной методики будет зависеть от градуса и геометрии смещения искусственного хрусталика, наличия сопутствующих патологий. Вживление новой линзы проводится крайне редко – офтальмологи предпочитают исправить дислокацию импланта путем репозиции или шовной фиксации.

К осложнениям после операции по замене хрусталика можно отнести:
- Воспалительные процессы, которые затрагивают разные глазные структуры – увеит (сосудистую оболочку), ирит (радужку), конъюнктивит (слизистую оболочку). Любое воспаление считается условной нормой и рассматривается как защитная реакция на операцию. Чтобы избежать обширной воспалительной реакции, после факоэмульсификации больному назначают курс антибиотикотерапии или прием препаратов, блокирующих воспаление.
- Кровоизлияние – связано с повреждением мелких сосудов и поступлением сосудистого содержимого в переднюю камеру глаза. Если кровяной сгусток не рассосался самостоятельно, врач может назначить промывание специальными растворами.
- Отек роговицы – часто проходит бессимптомно с незначительной выраженностью. Снять отечность можно при помощи капель, которые нормализуют обменные процессы в оболочках.
Чтобы послеоперационный период протекал как можно легче и не сопровождался осложнениями, больному настоятельно рекомендуют придерживаться ряда профилактических мер . Запрещается наклонять голову, поднимать тяжести, управлять транспортными средствами, посещать сауну и бассейн. Эти ограничения актуальны только для первых недель после установки импланта.

Когда искусственная линза приживется, пациент сможет вести привычный образ жизни и наслаждаться отличным зрением.6
оценок, среднее: 4,33
из 5)
Насколько опасен и чем грозит отек роговицы глаза (глазного яблока)? Причины и лечение симптома
Роговая оболочка (или роговица) – один из элементов органов зрения, которая выполняет функции преломления света.
При правильном функционировании роговицы это приводит к четкому отображению на сетчатке видимых человеком объектов.
При определенных заболеваниях роговая оболочка отекает , что приводит как к нарушению ее функций, так и к патологическим поражениям ее тканей, что впоследствии затрудняет восстановление этого элемента.
Симптомы отека роговицы глаза
Такие патологические изменения сопровождаются следующими симптомами:

Иногда такие симптомы отсутствуют , и выявить отек глазного яблока возможно только при обследовании.
В некоторых случаях это удается сделать заблаговременно по причине жалоб со стороны пациента на кровоизлияния и нарушения целостности роговицы.
Причины
Отек роговицы встречается довольно часто , и некоторые даже не подозревают, что перенесли такое нарушение.
К такому патологическому состоянию обычно приводят следующие нарушения и проблемы :
- увеиты;
- любые травмы роговой оболочки;
- врожденные офтальмологические болезни;
- аллергические реакции;
- повышение уровня ВГД;
- вирусные и бактериальные поражения глаз;
- глаукома.
 Иногда это состояние возникает вследствие проведенного хирургического вмешательства, нередко отек наблюдается при длительном использовании неправильно подобранных контактных линз.
Иногда это состояние возникает вследствие проведенного хирургического вмешательства, нередко отек наблюдается при длительном использовании неправильно подобранных контактных линз.
В зависимости от причин такое явление переносится более или менее бессимптомно, но при обследовании у офтальмолога определяется достаточно быстро.
Возможные осложнения отека глазного яблока
Чаще всего отечность глазного яблока легкой и средней степени проходит без последствий .
Другим осложнением может являться помутнение роговой оболочки , вследствие чего зрение ухудшается. Если в этом случае не предпринять меры – такой эффект становится необратимым.
Лечение исходя из причин отека
Лечение отека полностью зависит от того, чем он был вызван .
Если это признак инфекционного поражения – пациенту назначаются капли с антибиотиками или антибактериальные мази .
 В тяжелых случаях назначаются препараты сразу нескольких видов
, в том числе – в виде инъекций.
В тяжелых случаях назначаются препараты сразу нескольких видов
, в том числе – в виде инъекций.
Если отечный процесс вызван не инфекцией – необходимо в первую очередь устранить воспалительные процессы. Это делается с помощью негормональных противоотечных средств.
Тяжелее всего отечности проявляются при аллергиях, и в таких случаях отечности распространяются не только на роговую оболочку, но и на области вокруг глаз и на веки.
В таких ситуациях необходимо назначение антигистаминных препаратов , а также ограничение контактов с потенциальными или прямыми аллергенами.
Впоследствии при затруднениях определения возбудителя аллергии могут дополнительно назначаться гормональные средства .
И в таких случаях требуется как можно быстрее доставить пациента в больницу, в качестве первой помощи наложив на глаза пострадавшего холодный компресс .
Если проблема возникает на фоне глаукомы – в большинстве случаев требуется хирургическое вмешательство.
 Точно определить необходимые методы лечения может только офтальмолог
после комплексного обследования.
Точно определить необходимые методы лечения может только офтальмолог
после комплексного обследования.
По результатам диагностики будет назначено соответствующее лечение.
Самостоятельно принимать меры по устранению такой патологии не рекомендуется во избежание развития необратимых осложнений.
Отек роговицы глаза после операции катаракты
В большинстве случаев после операции по удалению катаракты возникает роговичный отек .
В ходе такой процедуры через роговицу проходит большое количество медицинского раствора.
В результате такое воздействие приводит к насыщению роговицы этой жидкостью, и чем дольше вымывается хрусталик – тем более выраженным будет такое осложнение.
Это не критичное последствие и оно не требует специального дополнительного лечения .
 Абсолютно нормальным такой отек считается в первые две недели после операции.
Абсолютно нормальным такой отек считается в первые две недели после операции.
И если за это время он не спадает – врач, у которого пациент после удаления катаракты еще какое-то время наблюдается, проводит местную терапию с применением инъекций и инстилляций противоотечных препаратов.
Профилактика
- при необходимости регулярно использовать косметику следует по возможности выбирать гипоаллергенные средства ;
- при опасных работах, во время которых могут быть повреждены органы зрения, следует пользоваться защитными средствами (маска или очки);
- в возрасте от 40 лет и старше необходимо ежегодно проходить осмотр у офтальмолога для своевременного выявления возрастных изменений.
Особое внимание необходимо уделить выбору и эксплуатации контактных линз. Такая оптика не только должна быть подобрана в соответствии с предписаниями специалистов.
Ее необходимо носить только в течение указанного в инструкции времени, а оставлять линзы на ночь недопустимо (за исключением случаев, когда это оптика для лечения астигматизма).
Полезное видео
В данном видео рассматривается отек роговицы глаза после операции по удалению катаракты:
Отек роговой оболочки сам пациент в большинстве случаев не заметит даже при внимательном изучении своих глаз посредством зеркала.
Обычно такой недуг не проявляет себя яркой симптоматикой и говорить о проблемах приходится уже когда недуг проявляется и в других симптомах.
При постановке такого диагноза не стоит начинать самолечение в стремлении как можно скорее купировать отек. Это необходимо делать только в соответствии индивидуально разработанному терапевтическому курсу.

Современная хирургия катаракты
- Главная
- Полезное
- Макулярный отек и отек роговицы после замены хрусталика
Макулярный отек и отек роговицы после замены хрусталика
 По статистике Американского общества катарактальных и рефракционных хирургов, ежегодно в США выполняется примерно 3 миллиона операций по удалению различного рода катаракт с имплантацией ИОЛ. При этом, количество удачных операций составляет не менее 98 процентов. Возникающие в постоперационном процессе осложнения, в большинстве случаев, эффективно излечиваются консервативными или хирургическими методами.
По статистике Американского общества катарактальных и рефракционных хирургов, ежегодно в США выполняется примерно 3 миллиона операций по удалению различного рода катаракт с имплантацией ИОЛ. При этом, количество удачных операций составляет не менее 98 процентов. Возникающие в постоперационном процессе осложнения, в большинстве случаев, эффективно излечиваются консервативными или хирургическими методами.
Так, приблизительно в 1% случаев, после удаления катаракты методом факоэмульсификации, возникает кистоидный макулярный отёк или синдром Ирвина-Гасса. В случае применения экстракапсулярной методики, данное осложнение может выявляться примерно у 20% пациентов. При этом, особенно возрастает риск возникновения осложнения у пациентов, страдающие влажной формой ВМД, диабетом и увеитом. Частота случаев развития макулярного отека, кроме того, возрастает в постоперационном периоде экстракции катаракты, осложненной разрывом задней капсулы либо потерей стекловидного тела. В качестве лечения макулярного отека применяют кортикостероиды, ингибиторы ангиогенеза и НПВС. При отсутствии результатов консервативного лечения, возможно проведение витреоэктомии.
Отек роговицы, является достаточно распространенным осложнением после удаления катаракты. Его причиной может стать снижение насосной функции эндотелия, обусловленное механическим либо химическим повреждением в процессе операции, воспалительная реакция или сопутствующая глазная патология. Как правило, отек роговицы проходит самопроизвольно в течение нескольких суток без назначения лечения. В 0,1% случаев имеет место развитие псевдофакичной буллёзной кератопатии, которая сопровождается формированием в роговице булл (пузырей). В этом случае, в качестве терапии состояния применяют гипертонические растворы, мази, рекомендуют лечебные контактные линзы, назначают лечение патологии, вызвавшей такое состояние. При отсутствии должного клинического эффекта может быть проведена трансплантация роговицы.

«Глазная клиника доктора Шиловой» - один из ведущих офтальмологических центров Москвы в котором доступны все современные методы хирургического лечения катаракты. Новейшее оборудование и признанные специалисты являются гарантией высоких результатов. Перейти на страницу организации в каталоге >>>
«МНТК им.Святослава Фёдорова» - крупный офтальмологический комплекс «Микохирургия глаза» с 10 филиалами в различных городах Российской Федерации, основанный Святославом Николаевичем Федоровым. За годы своей работы помощь получили более 5 млн. человек. Перейти на страницу организации в каталоге >>>
«Институт Глазных Болезней им.Гельмгольца» - старейшее научно-исследовательское и лечебное государственное учреждение офтальмологической направленности. Здесь работают более 600 человек, которые оказывают помощь людям с широким спектром заболеваний. Перейти на страницу организации в каталоге >>>
Отёк роговицы: причины и методы лечения
Роговица – самая выпуклая часть зрительного аппарата – отвечает за светопреломляющую функцию и является неотъемлемой частью восприятия окружающей информации.
Отёк роговицы – распространённое явление, возникающее по разным причинам. При отёке больной испытывает массу неприятных ощущений. Окружающие предметы ему кажутся размытыми, фокус расплывается. В данной статье вы узнаете о причинах и симптомах, а также о методах лечения отёка роговицы.
Определение заболевания
Роговица глаза представляет собой основной компонент системы преломления. В этой выпукло-вогнутой линзе, толщина которой составляет не более одного миллиметра, имеются 6 прозрачных слоёв.
Роговица не только преломляет свет, но и защищает глаза от негативного внешнего влияния, например, от частичек пыли, витающих в воздухе.
Обладая высокой чувствительностью, роговица спасает глаз от засорения путём смыкания ресниц, а также вымывания частиц слёзной жидкостью. При развитии поражения изменяются её свойства, снижается светопроницаемость, развивается светобоязнь, зрение существенно снижается, особенно в утренние и вечерние часы.
В результате патологического процесса отёки в роговице могут способствовать разрушению вещества роговичного слоя, а далее – его некрозу.
Причины возникновения
Причины отёка роговицы могут быть следующими:

Симптомы
Отёк роговицы проявляется в формировании складок и вертикальных линий в её слоях. Нарушение её прозрачности и утолщение приводит к появлению пелены перед глазами и снижению остроты зрения, а во время ношения контактных линз человек начинает испытывать дискомфорт.
При постоянном и длительном отёке организм начинает компенсировать нарушение появлением в роговице сетки кровеносных сосудов. При этом изменяется структура основная часть роговицы – стромы; образуются кровоизлияния, происходит проникновение липидов и нарушение прозрачности роговой оболочки.
Отёк роговицы может сопровождаться такими симптомами, как:

Нередко отёк роговицы протекает бессимптомно, и выявить данную патологию можно только при осмотре окулиста.
Возможные осложнения
Если отёк запущенный и хронический, возникает васкуляризация, т. е. образуются новые кровеносные сосуды внутри роговицы . Этот признак можно заметить только во время биомикроскопического обследования.
Отёк роговицы приводит к помутнению и значительному снижению зрения. Если роговичный отёк приобретает хроническую форму, то нередко требуется хирургическое вмешательство.
Лечение
Терапия полностью зависит от причины, спровоцировавшей патологию.
Диагностика проводится офтальмологом. Для исключения инфекций назначаются лабораторные исследования. Оценка степени отёка роговицы проводится с помощью методики, называющейся в медицине пахиметрией роговицы (измерение толщины с помощью ультразвука или оптики). Окулист при необходимости может назначить пробу Ширмера, которая позволит определить уровень вырабатываемой глазом слёзной жидкости.
Медицинским способом
Тактика лечения медицинскими препаратами выбирается в зависимости от причины, спровоцировавшей отёк роговицы.
Причина – контактные линзы
Если источник проблемы – контактные линзы, первое, что необходимо сделать, – прекратить ими пользоваться до полного исчезновения симптомов.
Бактериальная инфекция часто становится результатом неправильного ношения линз. Провоцируют роговичный отёк такие бактерии, как золотистый стафилококк, синегнойная палочка, амёбная инфекция.
Лечение в данном случае заключается в местном применении антибактериальных средств , таких как Левофлоксацин, Офлоксацин. Содержащиеся в этих препаратах антибиотики быстро и эффективно помогут пациенту.

Причина – осложнение после операции по удалению катаракты
Роговичный отёк после операции на катаракту иногда возникает на следующие сутки после процедуры факоэмульсификации. Причиной отёка в этом случае является большое количество жидкости, которое проходит через глаз во время дробления и вымывания заменяемого хрусталика глаза. Чем плотнее катаракта и ниже зрение – тем вероятнее развитие послеоперационного отёка роговицы.
Как правило, отёк роговицы после операции не требует дополнительного лечения. Исчезает самостоятельно в течение 1-2 недель.
В редких случаях отёки снимаются с помощью уколов и процедур, которые при необходимости назначает лечащий врач.
Инфекции
Лечение инфекционных заболеваний, вызвавших роговичный отёк, требует антибактериальной, противогрибковой или противовирусной терапии. Обычно применяются местные средства (глазные капли), но при более тяжёлом состоянии назначаются таблетки или внутривенные инъекции.
При вирусных заболеваниях применяют препараты, содержащие интерферон (например, Офтальмоферон), а также искусственную слезу.

При бактериальных инфекциях показаны антибактериальные средства (Моксифлоксацин, Левофлоксацин).

Аллергическая реакция
Чтобы снять отёк роговицы аллергического характера первым делом нужно определить и устранить контакт с аллергеном (косметика, пыль, шерсть животных, пыльца растений, парфюмерия). Для снятия симптомов следует принять антигистаминный препарат (Диазолин, Супрастин, Димедрол).

Отёк роговицы после травмы
Травма роговицы – довольно распространённое явление
. Лёгкая травма не требует лечения. Если же повреждение значительное, то врача нужно вызывать немедленно. До прибытия помощи нужно часто моргать (если инородное тело этому не мешает) и промыть глаз чистой водой.
При травме не трите веки пальцами, самостоятельно не вытаскивайте инородное тело, вонзившееся в глаз.
Хирургически
Если методы консервативного лечения не помогают, то врач может порекомендовать хирургическое вмешательство. При нарушениях в роговице выполняется её пересадка, а в некоторых современных клиниках проводится уплотнение роговицы ультрафиолетом.
Народными средствами
При воспалении и отёке в глазу можно воспользоваться в качестве дополнительного лечения рецептами народной медицины. Далее – самые популярные рецепты:

Профилактика
Меры профилактики, направленные против роговичного отёка:
- Соблюдение правил гигиены при уходе за лицом;
- Использование гипоаллергенной качественной косметики;
- Регулярное измерение уровня внутриглазного давления пациентами старше 45 лет;
- Защита глаз специальными очками, чтобы избежать травмирования органа зрения и появления симптомов отёчности во время проведения опасных работ.
Большую роль в профилактике патологических состояний роговичного слоя играет правильный подбор контактной оптики. Линзы должны быть качественными, пропускающими кислород к глазам. Пользоваться линзами нужно правильно.

Косметику для век и ресниц подбирайте с точки зрения безопасности для здоровья, в её составе не должно быть аллергенов, вызывающих отёки.
После удаления катаракты, глаукомы и других оперативных вмешательств в разных частях глаза не нагружайте органы зрения работой за компьютером, чтением, чтобы не вызвать рецидив.
Работу надо подбирать такую, которая не требует сильной физической активности, наклонов. Во время сна необходимо ложиться так, чтобы голова находилась выше ног, что обеспечит необходимый отток крови.
Запрещено после лечения отёков заниматься плаванием, ходить в сауну.
При соблюдении данных правил можно избежать повторной отёчности роговицы глаза.
Видео
Выводы
Чаще всего отёк роговицы является отражением воспалительного процесса, который имеет различное происхождение. Очень важно установить причину состояния отёчности с помощью врачебной диагностики, после чего возможно проведение лечения, направленного на эффективное устранение причины заболевания.
Отек роговицы

Наружные органы зрения человека включают ряд элементов, каждый из которых выполняет свои функции. Роговица – это прозрачная внешняя оболочка глазного яблока, отвечающая за преломление световых лучей и одновременно защищающая внутренние ткани от пыли, мелкого мусора и других инородных тел. При механическом повреждении глаза первый удар на себя принимает именно роговой слой. В результате нередко развивается отек роговицы. При отеке роговицы глаза человек видит окружающие предметы размытыми и нечеткими, могут беспокоить дополнительные неприятные симптомы – ощущение инородного тела в глазу, слезотечение. Без своевременного вмешательства зрение будет ухудшаться все сильнее. В итоге глаз может полностью утратить зрительные функции.
Для информации: Отечность роговицы может носить временный характер и проходить самостоятельно, например, при попадании в глаз соринки или аллергии на дым, испарения химических веществ. Но при совпадении ряда неблагоприятных факторов незначительная травма может привести к серьезным осложнениям, вплоть до необратимых дистрофических изменений тканей и полной утраты зрительных функций пострадавшего глаза.
Почему возникает отек
Отек роговицы может быть вызван как внешними, так и внутренними причинами. Наиболее распространенными являются:
- Аллергическая реакция. Поверхность глаза может отекать, краснеть и раздражаться при контакте с химическими веществами, задымленным или запыленным воздухом, пыльцой растений, шерстью животных.
- Офтальмологические заболевания, вызванные бактериальными или вирусными инфекциями: блефарит, конъюнктивит, кератит, ирит.
- Травмы роговицы – удары, ожоги, микроссадины при попадании в глаз ворсинок или частичек грязи чаще всего становятся причинами сильного отека рогового слоя, отягощенного дополнительно внедрением инфекции в ранку.
- Некорректная эксплуатация контактных линз или же неправильно подобранные контактные линзы.
- Хирургическое вмешательство на органах зрения – роговица отекает после операции по удалению катаракты и замене хрусталика из-за механического воздействия и из-за лекарственного раствора, используемого в зоне проведения операции. Возникает обычно спустя сутки после вмешательства.
- Повышение внутриглазного давления и развитие глаукомы. При повышенном давлении внутри глаза нарушается отток внутриглазной жидкости. Она скапливается в глазных структурах и провоцирует отечность поверхностного слоя.
Как проявляется
Симптомы отека роговицы отличаются в зависимости от причины, вызвавшей его. Если это вирусная, бактериальная или грибковая инфекция, то проявления будут схожими:
- слезотечение;
- светобоязнь;
- жжение, зуд;
- болевые ощущения разной степени;
- покраснение слизистой глаза;
- помутнение зрительной картинки;
- гнойные выделения из глаз, образующие за ночь плотные корки на веках.
Отечность по причине аллергии проявляется практически так же, с той разницей, что болевые ощущения обычно отсутствуют, а выделения если и есть, то незначительные и прозрачные.
Если причина отека роговицы в каких-либо новообразованиях в органах зрения или головном мозге, повышении внутриглазного давления, то пациент будет жаловаться на такие симптомы:
- головокружение;
- головные боли;
- искажение зрительной картинки;
- быстрое утомление глаз.
Отек роговицы и глаз в целом иногда сигнализирует о дисфункциях почек и о застойных явлениях в организме. В этом случае, кроме опухших глаз, отмечается такая симптоматика:
- боли в пояснице;
- затрудненные или частые мочеиспускания;
- отеки конечностей.
При отеке роговица утолщается и уплотняется, становится менее прозрачной. При подсвечивании глазного яблока щелевой лампой заметны складки и вертикальные линии.
Методы диагностики
Для того чтобы точно установить причину отечности роговой оболочки и дифференцировать возможные патологии, используются такие методы:
- Ультразвуковое исследование глаза (офтальмоэхография) – позволяет получить более полное представление о состоянии глаза не только на его поверхности, но и внутри. По изменениям хрусталика, сетчатки, стекловидного тела врач может определить степень поражений и поставить точный диагноз.
- Оптическая пахиметрия – замер толщины роговой оболочки глаза бесконтактным методом с использованием щелевой лампы.
- Тест Ширмера – в ходе этой процедуры устанавливается объем слезной жидкости.
- Бактериологическое исследование гнойного выделяемого или соскоба глаза при подозрении на инфекцию бактериального характера для выявления вида патогенных микроорганизмов-возбудителей.
На основании всех полученных данных врач составляет анамнез и определяет тактику лечения.
Как лечить
Лечение отека роговицы проводится в двух основных направлениях:
- снять непосредственно отечность и прочие сопутствующие симптомы;
- устранить причину этих симптомов.
Методы терапии и используемые препараты определяются по диагнозу и степени поражений роговой оболочки.
- При аллергии, вызванной внешними возбудителями, требуется в первую очередь устранить раздражитель-аллерген. Далее используются антигистаминные препараты местного и системного действия. Хорошо себя зарекомендовали капли Флоксал. При сильной аллергической реакции в глаз закладывается Гидрокортизоновая мазь. Но главным моментом в успешном лечении является выявление аллергена. Пока его не обнаружат и не исключат контакты пациента с ним, аллергия не пройдет. Она будет беспокоить постоянно, несмотря на используемые медикаменты. Определение потенциальных веществ-аллергенов сегодня проводится с помощью исследования крови из вены в некоторых лабораториях.
- При отеке и раздражении глаз от неправильно подобранных контактных линз следует обратиться к специалисту и подобрать корректную оптическую систему. Надевать новые контактные линзы можно будет только после полного купирования воспаления и отека. Для этого применяются глазные капли увлажняющего, противовоспалительного и антисептического действия курсом 5–7 дней – Офлоксацин, Ципролет и пр. При сильных поражениях роговицы и развитии кератита дополнительно могут назначаться мази, стимулирующие восстановление тканей глаза, например, Корнерегель. Если симптомы инфекции не уменьшаются на 3–4 день терапии, в схему лечения вводятся антибиотики системного действия. Обычно снять воспаление и отек инфекционной этиологии удается за 5–14 дней.
- Послеоперационный отек рогового слоя не считается патологическим состоянием и не требует системного лечения. При благополучном заживлении швов и восстановлении тканей отечность проходит сама собой спустя 1–2 недели. Для ускорения процесса могут назначаться сосудосуживающие и увлажняющие капли для глаз.
- Отечность роговицы, вызванная повышенным внутриглазным давлением или являющаяся симптомом глаукомы, лечится в комплексе с основным заболеванием. Стандартная схема терапии предполагает введение Атропина или его аналогов и витаминов группы В. Курс лечения необходимо проходить комплексно и до конца. Стабильно высокое давление внутри глаза провоцирует отслоение сетчатки, нарушение ее структуры, а также повреждение зрительного нерва, что приводит к слепоте при отсутствии лечения.
Отек после травмы обычно не лечится, если механических повреждений глазного яблока нет. Для устранения наружной гематомы используются мази и гели, стимулирующие кровообращение – Троксевазин, Гепарин, Синяк-офф. Эффективны в данном случае народные средства – разнообразные примочки и компрессы. Если же повреждения серьезные, лечение определяют травматолог совместно с офтальмологом. В сложных случаях потребуется хирургическое вмешательство.
Хирургическое лечение отечности роговой оболочки
Пересадка необратимо пораженной роговицы называется в офтальмологии кератопластикой. Операция проводится, если после хирургического удаления катаракты развилась эндотелиальная дистрофия. С помощью кератопластики удается восстановить прозрачность роговицы и четкость зрения, полностью устранить причины патологии.
По площади участка роговой оболочки, который требуется заменить, различают такие виды операции:
В зависимости от глубины проникновения кератопластика может быть:
Операция заключается в удалении пораженного участка послойно с помощью специальных инструментов и вживлении искусственного лоскута. Сама процедура обычно проводится под местной анестезией и не занимает более четверти часа. Но швы после операции заживляются на протяжении минимум полугода. В первое время после операции пациент должен носить повязку и защитные линзы. Затем до полного восстановления помнить о мерах предосторожности: не перенапрягать глаза, не поднимать тяжести, избегать как перегрева, так и переохлаждения.
Отечность роговицы можно лечить подручными средствами, если нет противопоказаний к их использованию. Не стоит прибегать к рецептам народной медицины, если отечность вызвана аллергией или открытыми ранами глаза. Бактериальную инфекцию, которая сопровождается отеком рогового слоя, невозможно вылечить лекарственными растениями. В остальных случаях раздражение и отек можно снять щадящими домашними средствами. Наиболее популярные, доступные и безопасные из них:
- Сырой картофель. Один средний клубень вымыть, очистить, натереть очень быстро на мелкой терке, полученную кашицу наложить на глаза. Для удобства можно использовать марлевые отрезы, а для большей эффективности добавить в картофельную кашицу ложку холодной сметаны, творога или кефира. Такой компресс следует выдержать 10 минут, затем удалить остатки и ополоснуть глаза прохладной водой. Если делать такую маску каждые два–три часа, отек с гематомой сойдут очень быстро.
- Медовый раствор. В стакан влить две ложки теплой кипяченой воды, добавить одну ложку натурального меда, размешать. Полученной жидкостью закапывать воспаленные глаза утром и вечером по 2 капли. Это средство может использоваться, только если точно известно об отсутствии аллергии на продукты пчеловодства.
- Луковый отвар. Для приготовления этого лекарства одну среднюю луковицу очищают от шелухи, в огнеупорную емкость наливают стакан воды и ставят на огонь. Луковицу разрезают на половинку, опускают в воду, дают вскипеть и варят на медленном огне 10 минут. Затем остужают отвар, отцеживаю 50 мл. В луковый отвар добавляют ровно 4 капли борной кислоты. Полученное лекарство вводят в пораженные глаза по 1–2 капли два–три раза в день.
Если в наличии нет совсем ничего, промывать глаза можно настоем ромашки или чайной заваркой, но при первой же возможности следует обратиться к врачу, пройти обследование и подобрать адекватную схему лечения.
Профилактика отечности роговицы
В большинстве случаев отек роговицы можно предупредить или хотя бы существенно снизить риск его развития. Для этого достаточно соблюдать такие простые профилактические меры:
- Контактные линзы дневного режима эксплуатации обязательно снимать на ночь, не лениться очищать и хранить только в специально предусмотренном для этого растворе. Если срок хранения контактных линз или раствора истек, их утилизируют и заменяют новыми. Все процедуры – вынимание и надевание, очищение и дезинфекция линз – выполняются только чистыми руками.
- При купании и нырянии в открытых водоемах или общественных бассейнах использовать специальные маски и очки, а в солнечную погоду защищать глаза солнцезащитными очками.
- Стараться не читать в транспорте, не работать с текстами и документами при плохом освещении.
- Не перегружать глаза при работе или отдыхе за компьютером, ограничивать просмотр телепередач, особенно перед сном.
- Следить за сроком годности декоративной косметики и средств личной гигиены.
- При склонности к аллергии убрать из рациона потенциальные аллергены-раздражители: цитрусовые, красные плоды, шоколад, морепродукты.
- Если часто беспокоят раздражение и покраснение глаз, органы зрения быстро утомляются, периодически снижается острота зрения, не откладывать визит к офтальмологу. Чем раньше будет обнаружено нарушение, тем быстрее получится от него избавиться.
Таким образом, отек роговицы не такое уж невинное явление, как полагают многие. Иногда это симптом раздражения глаза от некачественной косметики или воды. Но также отечность рогового слоя может сигнализировать о повышении внутриглазного давления и угрожать очень серьезными последствиями, вплоть до утраты зрения. Лечить отек роговицы глаза нужно в зависимости от причины его развития. Использоваться могут медикаментозные средства, физиопроцедуры, народные средства. В сложных случаях, при глубоких и обширных травмах или необратимых изменениях тканей проводится хирургическое вмешательство.
Способ лечения послеоперационных отеков роговицы в хирургии возрастных катаракт
Владельцы патента RU 2476194:
Изобретение относится к медицине, а именно к офтальмологии, и может быть использовано для лечения послеоперационных отеков роговицы в хирургии возрастных катаракт. Для этого с первого дня после операции 3-кратно в течение 1 минуты закапывают 0,25% раствор дерината. Сразу после последней инсталляции воздействуют на роговицу бегущим импульсным магнитным полем аппарата «АМО-АТОС», головку-излучатель которого располагают на расстоянии 3 мм от наружной поверхности роговицы. Одновременно осуществляют воздействие лазерным излучением. При этом луч лазера от аппарата «ЛАСТ-01» наводят через осевое отверстие в головке излучателя поля. Частота излучателя 5-10 Гц, положение диафрагмы 4, время воздействия 5 минут, на курс 2-3 сеанса. Способ обеспечивает улучшение исходов операции и снижение длительности лечения геронтологических больных с заявленной патологией за счет сокращения времени восстановления нормального анатомо-морфологического и оптического состояния роговицы, уменьшения частоты развития хронической буллезной кератопатии, восстановления развития механизмов, обусловливающих энергетические и метаболические резервы клетки. 1 табл., 2 пр.
Изобретение относится к медицине, в частности к офтальмологии, и может быть использовано при лечении геронтологических больных в раннем послеоперационном периоде после экстракции катаракты.
Послеоперационный отек роговицы является одной из значимых проблем в реабилитации геронтологических пациентов, прооперированных по поводу катаракты.
Риск развития отека существенно возрастает у пациентов пожилого и старческого возраста в связи с высокой плотностью помутневшего хрусталика (Х.П.Тахчиди, Э.В.Егорова, А.И.Толчинская. Интраокулярная коррекция в хирургии осложненных катаракт. Г.У. МНТК «Микрохирургия глаза» им. акад. С.Н.Федорова, М., 2004. С.16-21).
В основе возникновения роговичного отека лежит декомпенсация эндотелия роговицы, а именно заднего эпителия, обусловленная патофизиологическими реакциями хирургического стресса (В.В.Егоров с соав. Новые подходы к профилактике агрессивных последствий предоперационного психоэмоционального стресса у больных с сахарным диабетом в хирургии катаракт. VI Межд. конгресс. г. Хабаровск, Доказ. медицина - основа соврем. здравоохр. - Минздр. Хаб. Края, 2007, с.121-122).
Послеоперационные декомпенсации эндотелия роговицы без своевременного лечения приводят к развитию эндотелиально-эпителиальной дистрофии роговицы, отрицательно влияющей на окончательные зрительные функции оперированных больных.
Применяемая при послеоперационных отеках роговицы медикаментозная терапия, включающая инсталляции либо парабульбарные инъекции эмоксипина, тауфона, баларпана, солкосерила, озонированного физиологическим растввором и др., не позволяет создать необходимую терапевтическую концентрацию препарата в роговице, так как большая их часть при инсталляциях вымывается слезой, а после парабульбарных инъекций поступает в системный кровоток. Кроме того, созданию терапевтической концентрации лекарственных веществ в эндотелии и других морфологических элементах роговицы препятствуют биологические барьеры (Черикчи Л.Е. Физиотерапия в офтальмологии. Киев, 1979, Егоров Е.А., Астахов Ю.С. Ставицкая Е.В. Общие принципы медикаментозного лечения заболеваний глаз, т.5, 2004, С.4).
В связи с вышеуказанным эффективность медикаментозной терапии, включающей антиоксидантные, кератопротекторные средства при послеоперационных отеках роговицы является недостаточной (В.Д.Антонюк с соавт. Использование антиоксидантов в комплексном лечении отека роговицы после удаления катаракты // Тез. Российск. симпозиума по рефракц. хирургии. - М., 2001).
Для накопления лекарственных средств в роговице используют методы фармакофореза, повышающие проницаемость, резорбционные способности ткани с помощью постоянного электрического тока - электрофорез либо ультрафонофорез. Однако геронтологические пациенты, оперированные по поводу возрастной катаракты, как правило, соматически отягощены наличием повышенного артериального давления, хроническими органическими сердечно-сосудистыми и неврологическими заболеваниями, которые являются абсолютным противопоказанием для электролечения, ультразвуковой терапии. (В.В.Егоров с соавт. «Физиотерапия в офтальмологии» // Моногр. для врачей-офтальмологов и физиотерапевтов. Хабаровск. 2010, С.80).
Известен способ лечения роговичных отеков у больных в раннем послеоперационном периоде после экстракции катаракты с помощью магнитолазерного излучения (И.Н.Сосин, А.Г.Буявых. «Физическая терапия глазных болезней». Симферопополь, Таврия, 1998 г. С.25, 42).
Общим недостатком физиотерапевтических способов, в том числе магнито-лазеротерапии, является то, что все они вызывают в результате мобилизацию метаболических и функциональных резервов клетки, истощают их запас и могут приводить к дегенеративным изменениям внутриклеточных органелл, а в целом - к гибели клетки. Тем более, что при старении снижается адаптивный и регенераторный потенциал всех видов клеток, в том числе и эндотелия роговицы, увеличивается количество стареющих клеток, выходящих из цикла деления. Для повышения функциональной активности, сохранения внутриклеточного типа регенерации и жизнеспособности стареющих и поврежденных эндотелиальных клеток роговицы, прежде всего, необходимо поступление в клетку нуклеиновых кислот - строительного материала для внутриклеточной регенерации.
Наиболее близким аналогом-прототипом изобретения для лечения послеоперационных отеков роговицы в хирургии геронтологических катаракт является способ инстилляционного магнитофореза с 0,25% раствором дерината (Савельева М.В. Магнитотерапия в комплексном лечении больных с отеком роговицы после экстракции катаракты. Реферат диссерт. Саратов, 2006).
Большая длительность лечения;
Высокая частота развития хронической буллезной кератопатии;
Не восполняет израсходованные внутриклеточные пластические и энергетические резервы, необходимые для сохранения и восстановления жизнеспособности эндотелия роговицы.
Задача - повышение эффективности и снижение длительности лечения геронтологических больных с роговичным отеком в раннем послеоперационном периоде после экстракции катаракты.
Технический результат - улучшение исходов операции путем сочетанного воздействия на роговицу у больных с эндотелиальной декомпенсацией после удаления катаракты магнитолазерным излучением и препаратом деринат 0,25%.
Технический результат достигается тем, что с первого дня после операции при наличии декомпенсации эндотелия роговицы 3-кратно в течение 1 минуты закапывают 0,25% раствор дерината и сразу после последней инсталляции воздействуют на роговицу бегущим импульсным магнитным полем аппарата «АМО-АТОС», головку-излучатель которого располагают на расстоянии 3 мм от наружной поверхности роговицы, и одновременно лазерным излучением. Луч лазера от аппарата «ЛАСТ-01» наводят через осевое отверстие в головке-излучателя поля. Частота 5-10 Гц, положение диафрагмы 4, время воздействия 5 минут, на курс 2-3 сеанса.
Сокращается время восстановления нормального анатомо-морфологического и оптического состояния роговицы при эндотелиальной декомпенсации хирургии возрастной катаракты;
Уменьшается частота развития хронической буллезной кератопатии;
Восстанавливается развитие механизмов, блокируемых полностью в результате операции, обусловливающих энергетические и метаболические резервы клетки.
Препарат деринат - высокоочищенная натриевая соль нативной дезоксирибонуклеиновой кислоты (ДНК). Данный препарат обладает регенераторным: антиоксидантным, нейротрофическим, иммуномодулирующим, противовоспалительным действием (Справочник Видаль. Лекарственные препараты в России, 2006).
Внутриклеточное нарастание в роговице нуклеиновых кислот активирует процессы внутриклеточной физиологической регенерации эндотелия роговицы.
Магнитотерапия, наряду с противовоспалительным, противоотечным и антиоксидантным действием увеличивает глубину проникновения дерината в роговичную ткань и его поступление в терапевтических концентрациях внутрь клетки (А.В.Скрипник, Н.Н.Моисеева. «О применении магнитных полей в офтальмологии». Офтальм. Журнал, №8, 1990, С.492-494).
Низкоинтенсивное лазерное излучение усиливает активность биосинтетических внутриклеточных реакций, обеспечивая эту активность энергетически.
В таблице представлен сравнительный анализ лечения послеоперационных роговичных отеков инсталляционным способом магнито-лазерофореза 0,25% раствора дерината и инсталляционного магнитофореза 0,25% раствора дерината.
Как видно из таблицы, при инсталляционном способе магнито-лазерофореза 0,25% раствора дерината в 2-3 раза сокращаются сроки лечения послеоперационных роговичных отеков относительно группы сравнения инсталляционного магнитофореза 0,25% раствора дерината и больные, выписанные из стационара (3-5 день после операции), имеют остроту зрения на 0,1-0,3 выше, чем в группе сравнения.
Б.С., 76 лет, по поводу возрастной катаракты выполнена операция факоэмульсификация катаракты (ФЭК) с внутрикапсульной имплантацией ИОЛ. До операции острота зрения была равна светоощущению с правильной проекцией. В 1-й день после операции диагностирована эндотелиальная декомпенсация, клиническим выражением которой явились: снижение прозрачности роговицы, роговичный отек с увеличением толщины роговицы до 678 мкм против 540 мкм в исходном состоянии и низкая острота зрения, равная 0,09. После 2-х сеансов инсталляционного магнито-лазерофореза раствора 0,25% дерината явления эндотелиальной декомпенсации роговицы полностью исчезли: восстановились прозрачность роговицы и нормальная ее толщина (540 мкм), повысилась острота зрения до 0,7. Через 3 месяца после операции ФЭК с имплантацией ИОЛ стабильно сохраняются нормальными анатомо-морфологические и оптические свойства роговицы, высокая острота зрения (0,8).
Б.К., 69 лет, в первый день после ФЭК с имплантацией ИОЛ на правом глазу, вследствие эндотелиальной декомпенсации диагностированы помутнение роговицы, увеличение ее толщины до 700 мкм, что указывало на наличие выраженного роговичного отека, складки десцеметовой оболочки и низкая острота зрения, равная 0,05. После проведения 3-х сеансов инсталляционного магнито-лазерофореза раствора 0,25% дерината клинические признаки эндотелиальной декомпенсации были купированы: исчезли роговичный отек и складки десцеметовой оболочки, восстановились нормальная толщина (520 мкм) и прозрачность роговицы. Острота зрения повысилась до 0,6. Через 3 месяца достигнутый положительный результат лечения оставался стабильным.
В восстановительном периоде некоторые пациенты сталкиваются с таким проявлением, как отек после операции катаракты . Чем запущеннее стадия болезни, тем выше вероятность его появления. Он может держаться от 1 до 15 дней и требует наблюдения у специалиста. Только врач сможет определить, нуждается ли состояние в коррекции или является вариантом нормальной реабилитации организма.
Отек после операции катаракты: причины
В процессе факоэмульсификации происходит дробление замутненного хрусталика ультразвуком. Продукты распада вымываются большим количеством жидкости. На стадии «зрелая» и «перезрелая» катаракта отек глаза более выражен — ядро и кортикальные слои плотнее, нежели на предыдущих этапах, и для их разрушения требуется УЗ-воздействие большей мощности, ткани подвергаются более интенсивной обработке.
Влияет и состояние роговицы. Если она ослаблена, нарушение оттока жидкости у пациента может наблюдаться до операционного вмешательства и является следствием деструктивных изменений глаза.
Другими причинами могут быть воспалительные процессы, постоперационные инфекции, сопутствующие патологии глазных тканей.
Симптоматика
Удалена катаракта, отек глаза проявляется следующими симптомами:
- нечеткое зрение;
- ощущение «тумана»;
- невозможность сфокусироваться;
- повышенная чувствительность к свету.
Последствия
Находясь под наблюдением доктора, пациент защищен от возможных негативных последствий. Если отечность вызвана механическим воздействием, он пройдет самостоятельно по завершении реабилитационного периода.
Опытный офтальмолог разграничит постоперационное нарушение насосной функции эпителия (проще говоря, способности откачивать жидкость из тканей) от буллёзной кератопатии. Это редкое осложнение (встречается в 0,1% случаев), когда в роговице образуются мелкие пузырьки, которые лечатся гипертоническими мазями и корректирующими линзами.
Также требуется дифференциация с кистозным макулярным отеком. Осложнение проявляется в 1% случаев после факоэмульсификации (дробления ультразвуком) и в 20% случаев после проведения экстракапсулярной методики (когда удаляется ядро хрусталика с сохранением капсулы).
К нему предрасположены люди с сахарным диабетом, зрелой и перезрелой стадиями болезни, у которых во время хирургического вмешательства произошел разрыв капсулы или потеря стекловидного тела (этими последствиями чревато лечение запущенного заболевания).
Оба состояния в отличие от предыдущего требуют лечения. Современная медицина умеет успешно их корректировать при своевременном наблюдении у врача.