Уникальные свойства лазерного излучения сделали лазеры незаменимыми в самых разных областях науки, в том числе и медицине. Лазеры в медицине открыли новые возможности в лечении многих заболеваний. Лазерную медицину можно условно разделить на основные разделы: лазерная диагностика, лазерная терапия и лазерная хирургия.
История пришествия лазеров в медицину — какие свойства лазера послужили причиной развития лазерной хирургии
Исследования в использовании лазеров в медицине начались в шестидесятых годах прошлого века. Тогда же и появились первые лазерные медицинские аппараты: устройства для облучения крови. Первые работы по применению лазеров в хирургии в СССР были проведены в 1965 году в МНИОИ им. Герцена совместно с НПП «Исток».
В лазерной хирургии используются достаточно мощные лазеры, способные сильно нагревать биологическую ткань, что приводит к ее испарению или разрезанию. Применение лазеров в медицине позволило выполнять ранее сложные или вовсе невозможные операции эффективно и с минимальной инвазивностью.
Особенности взаимодействия лазерного скальпеля с биологическими тканями:
- Отсутствие прямого контакта инструмента с тканью, минимальная опасность инфицирования.
- Коагулирующее действие излучения позволяет получить практически бескровные разрезы, останавливать кровотечение из кровоточащих ран.
- Стерилизующее действие излучения является профилактическим средством инфицирования операционного поля и развития послеоперационных осложнений.
- Возможность управления параметрами лазерного излучения позволяет получать необходимые эффекты при взаимодействии излучения с биологическими тканями.
- Минимальное воздействие на близлежащие ткани.
Применение лазера в хирургии дает возможность эффективно выполнять самые разнообразные оперативные вмешательства в стоматологии, урологии, оториноларингологии, гинекологии, нейрохирургии и т.д.
Плюсы и минусы применения лазеров в современной хирургии
Основные преимущества лазерной хирургии:
- Значительное сокращение времени проведения операции.
- Отсутствие непосредственного контакта инструмента с тканями и, как следствие, минимальное повреждение тканей в области проведения операции.
- Сокращение послеоперационного периода.
- Отсутствие кровотечения или минимальная кровоточивость при операции.
- Уменьшение риска образования послеоперационных шрамов и рубцов.
- Стерилизующее действие лазерного излучения позволяет соблюдать правила асептики.
- Минимальный риск развития осложнений в ходе операции и в послеоперационный период.
Недостатки лазерных технологий в хирургии:
- Незначительное число медицинских работников прошли специальную подготовку для работы с лазерами.
- Приобретение лазерного оборудования требует значительных материальных затрат и увеличивает стоимость лечения.
- Использование лазеров представляет определенную опасность для медицинских работников, поэтому они должны строго выполнять все меры предосторожности при работе с лазерным оборудованием.
- Эффект от применения лазеров в некоторых клинических случаях может быть временным, и в дальнейшем может потребоваться проведение повторной операции.
Что может лазерная хирургия сегодня – все аспекты применения лазера в хирургии
В настоящее время лечение лазерами используется во всех разделах медицины. Наиболее широкое применение лазерные технологии нашли в офтальмологии, стоматологии, общей, сосудистой и пластической хирургии, урологии, гинекологии.
Лазеры в стоматологической хирургии применяются при проведении следующих операций: френэктомии, гингивэктомии, удалении капюшонов при перикоронарите, выполнении разрезов при установке имплантатов и других. Применение лазерных технологий в стоматологии позволяет уменьшить количество используемых анестетиков, избежать послеоперационных отеков и осложнений, ускорить время заживления послеоперационных ран.
Появление лазера кардинально изменило развитие офтальмологии. При помощи лазерного можно делать сверхточные разрезы вплоть до микрона, что не способна сделать рука даже очень опытного хирурга. В настоящее время при помощи лазера можно , глаукому, заболевания сетчатки глаза, проводить кератопластику и многие другие.
Лазерные технологии позволяют успешно устранять различные сосудистые патологии: венозные и артерио-венозные дисплазии, лимфангиомы, кавернозные гемангиомы и другие. Благодаря лазерам, лечение сосудистых заболеваний стало практически безболезненным с минимальным риском развития осложнений и хорошим косметическим эффектом.
Лазерный скальпель используется при проведении большого количества операций :
- В брюшной полости (аппендэктомия, холецистэктомия, иссечение спаек, грыжесечение, резекция паренхиматозных органов и мн.др.).
- На трахеобронхиальном дереве (удаление трахеальных и бронхиальных свищей, реканализация обтюрирующих опухолей бронхов и трахеи).
- В оториноларингологии (исправление носовой перегородки, аденэктомия, удаление рубцовых стенозов наружного слухового прохода, тимпанотомия, удаление полипов и др.).
- В урологии (удаление карцином, полипов, атеромы кожи мошонки).
- В гинекологии (удаление кист, полипов, опухолей).
Применяются лазеры и в . Практически все клиники, занимающиеся проведением таких операций, имеют в своем арсенале лазерную аппаратуру. Проведение разрезов с помощью лазерного скальпеля позволяет избежать отеков, синяков, уменьшить риск инфицирования и развития осложнений.
Сложно назвать область медицины, где свойства лазерного излучения не нашли эффективного применения. Продолжающееся совершенствование лазерных технологий, обучение все большего количества медицинских работников работе с лазерами, возможно, приведут в ближайшее время к преобладанию лазерной хирургии над традиционными методами оперативного вмешательства.
Свет использовался для лечения разнообразных болезней испокон веков. Древние греки и римляне часто «принимали солнце» в качестве лекарства. И список болезней, которые приписывалось лечить светом, был достаточно велик.
Настоящий рассвет фототерапии пришелся на 19 век - с изобретением электрических ламп появились новые возможности. В конце XIX столетия красным светом пытались лечить оспу и корь, помещая пациента в специальную камеру с красными излучателями. Также различные «цветовые ванны» (то есть свет различных цветов) успешно применялись для лечения психических заболеваний. Причём лидирующую позицию в области светолечения к началу двадцатого столетия занимала Российская Империя.
В начале шестидесятых годов появились первые лазерные медицинские устройства. Сегодня лазерные технологии применяются практически при любых заболеваниях.
1. Физические основы применения лазерной техники в медицине
1.1 Принцип действия лазера
Основой лазеров служит явление индуцированного излучения, существование которого было постулировано А. Эйнштейном в 1916 г. В квантовых системах, обладающих дискретными уровнями энергии, существуют три типа переходов между энергетическими состояниями: индуцированные переходы, спонтанные переходы и безызлучательные релаксационные переходы. Свойства индуцированного излучения определяют когерентность излучения и усиления в квантовой электронике. Спонтанное излучение обусловливает наличие шумов, служит затравочным толчком в процессе усиления и возбуждения колебаний и вместе с безызлучательными релаксационными переходами играет важную роль при получении и удержании термодинамически неравновесного излучающего состояния.
При индуцированных переходах квантовая система может переводиться из одного энергетического состояния в другое как с поглощением энергии электромагнитного поля (переход с нижнего энергетического уровня на верхний), так и с излучением электромагнитной энергии (переход с верхнего уровня на нижний).
Свет распространяется в виде электромагнитной волны, в то время как энергия при испускании излучения и поглощении сконцентрирована в световых квантах, при этом при взаимодействии электромагнитного излучения с веществом, как было показано Эйнштейном в 1917 г., наряду с поглощением и спонтанным излучением возникает вынужденное (индуцированное) излучение, которое образует основу для разработки лазеров.
Усиление электромагнитных волн за счет вынужденного излучения или инициирование самовозбуждающихся колебаний электромагнитного излучения в диапазоне сантиметровых волн и тем самым создание прибора, названного мазером (microwave amplification by stimulated emission of radiation), было реализовано в 1954 г. По предложению (1958 г.) распространить этот принцип усиления на значительно более короткие световые волны в 1960 г. был разработан первый лазер (light amplification by stimulated emission of radiation).
Лазер является источником света, с помощью которого может быть получено когерентное электромагнитное излучение, которое известно нам из радиотехники и техники сверхвысоких частот, а также в коротковолновой, в особенности инфракрасной и видимой, областях спектра.
1.2 Типы лазеров
Существующие типы лазеров можно классифицировать по нескольким признакам. Прежде всего по агрегатному состоянию активной среды: газовые, жидкостные, твердотельные. Каждый из этих больших классов разбивается на более мелкие: по характерным особенностям активной среды, типу накачки, способу создания инверсии и т.д. Например, из твердотельных довольно четко выделяется обширный класс полупроводниковых лазеров, в которых наиболее широко используется инжекционная накачка. Среди газовых выделяют атомарные, ионные и молекулярные лазеры. Особое место среди всех прочих лазеров занимает лазер на свободных электронах, в основе работы которого лежит классический эффект генерации света релятивистскими заряженными частицами в вакууме.
1.3 Характеристики лазерного излучения
Излучение лазера отличается от излучения обычных источников света следующими характеристиками:
Высокой спектральной плотностью энергии;
Монохроматичностью;
Высокой временной и пространственной когерентностью;
Высокой стабильностью интенсивности лазерного излучения в стационарном режиме;
Возможностью генерации очень коротких световых импульсов.
Эти особые свойства излучения лазера обеспечивают ему разнообразнейшие применения. Они определяются главным образом принципиально отличным от обычных источников света процессом генерации излучения за счет вынужденного излучения.
Основными характеристиками лазера являются: длина волны, мощность и режим работы, который бывает непрерывным либо импульсным.
Лазеры находят широкое применение в медицинской практике и прежде всего в хирургии, онкологии, офтальмологии, дерматологии, стоматологии и других областях. Механизм взаимодействия лазерного излучения с биологическим объектом ещё изучен не до конца, но можно отметить, что имеют место либо тепловые воздействия, либо резонансные взаимодействия с клетками тканей .
Лазерное лечение безопасно, оно очень актуально для людей с аллергией на медицинские препараты.
2. Механизм взаимодействия лазерного излучения с биотканями
2.1 Виды взаимодействия
Важное для хирургии свойство лазерного излучения - способность коагулировать кровенасыщенную (васкуляризованную) биоткань.
В основном, коагуляция происходит за счет поглощения кровью лазерного излучения, ее сильного нагрева до вскипания и образования тромбов. Таким образом, поглощающей мишенью при коагуляции могут быть гемоглобин или водная составляющая крови. Это означает, что хорошо коагулировать биоткань будет излучение лазеров в области оранжево-зеленого спектра (КТР-лазер, на парах меди) и инфракрасных лазеров (неодимовый, гольмиевый, эрбиевый в стекле, СО2-лазер).
Однако, при очень высоком поглощении в биоткани, как, например, у эрбиевого гранатового лазера с длиной волны 2,94 мкм, лазерное излучение поглощается на глубине 5 - 10 мкм и может вообще не достигнуть объекта воздействия - капилляра.
Хирургические лазеры делятся на две большие группы: абляционные (от лат. ablatio - «отнятие»; в медицине - хирургическое удаление, ампутация) и неабляционные лазеры. Абляционные лазеры ближе к скальпелю. Необляционные лазеры действуют по другому принципу: после обработки какого-то объекта, например, бородавки, папилломы или гемангиомы, таким лазером, этот объект остаётся на месте, но через какое-то время в нём проходит серия биологических эффектов и он отмирает. На практике это выглядит так: новообразование мумифицируется, засыхает и отпадает.
В хирургии применяются CO2-лазеры непрерывного действия. Принцип основан на тепловом воздействии. Преимущества лазерной хирургии состоят в том, что она является бесконтактной, практически бескровной, стерильной, локальной, даёт гладкое заживление рассечённой ткани, а отсюда хорошие косметические результаты.
В онкологии было замечено, что лазерный луч оказывает разрушающее действие на опухолевые клетки. Механизм разрушения основан на термическом эффекте, вследствие которого возникает разность температур между поверхностными и внутренними частями объекта, приводящая к сильным динамическим эффектам и разрушению опухолевых клеток.
Сегодня также очень перспективно такое направление, как фотодинамическая терапия. Появляется множество статей о клиническом применении данного метода. Суть его состоит в том, что в организм пациента вводят специальное вещество - фотосенсибилизатор . Это вещество избирательно накапливается раковой опухолью. После облучения опухоли специальным лазером происходит серия фотохимических реакций с выделением кислорода, который убивает раковые клетки.
Одним из способов воздействия лазерным излучением на организм является внутривенное лазерное облучение крови (ВЛОК), которое в настоящее время успешно используется в кардиологии, пульмонологии, эндокринологии, гастроэнтерологии, гинекологии, урологии, анестезиологии, дерматологии и других областях медицины. Глубокая научная проработка вопроса и прогнозируемость результатов способствуют применению ВЛОК как самостоятельно, так и в комплексе с другими методами лечения.
Для ВЛОК обычно используют лазерное излучение в красной области спектра
(0,63 мкм) мощностью 1,5-2 мВт. Лечение проводят ежедневно или через день; на курс от 3 до 10 сеансов. Время воздействия при большинстве заболеваний 15-20 мин за сеанс для взрослых и 5-7 мин для детей. Внутривенная лазерная терапия может быть осуществлена практически в любом стационаре или поликлинике. Преимуществом амбулаторной лазеротерапии является уменьшение возможности развития внутрибольничной инфекции, создается хороший психоэмоциональный фон, позволяя больному на протяжении длительного времени сохранять работоспособность, проводя при этом процедуры и получая полноценное лечение.
В офтальмологии лазеры применяют как для лечения, так и для диагностики. С помощью лазера производят приварку сетчатки глаза, сварку сосудов глазной сосудистой оболочки. Для микрохирургии по лечению глаукомы служат аргоновые лазеры, излучающие в сине-зелёной области спектра. Для коррекции зрения давно и успешно используются эксимерные лазеры.
В дерматологии с помощью лазерного излучения лечат многие тяжёлые и хронические заболевания кожи, а также выводят татуировки. При облучении лазером активируется регенеративный процесс, происходит активация обмена клеточных элементов .
Основной принцип применения лазеров в косметологии заключается в том, что свет воздействует только на тот объект или вещество, которое поглощает его. В коже свет поглощается особыми веществами - хромофорами. Каждый хромофор поглощает в определенном диапазоне длин волн, например, для оранжевого и зеленого спектра это гемоглобин крови, для красного спектра - меланин волос, а для инфракрасного спектра - клеточная вода.
При поглощении излучения происходит преобразование энергии лазерного луча в тепло на том участке кожи, который содержит хромофор. При достаточной мощности лазерного луча это приводит к тепловому разрушению мишени. Таким образом, с помощью лазера можно селективно воздействовать, например, на корни волос, пигментные пятна и другие дефекты кожи.
Однако вследствие переноса тепла происходит нагревание и соседних областей, даже если они содержат мало светопоглощающих хромофоров. Процессы поглощения и переноса тепла зависят от физических свойств мишени, глубины залегания и ее размера. Поэтому в лазерной косметологии важно тщательно подбирать не только длину волны, но и энергию, и длительность лазерных импульсов.
В стоматологии лазерное излучение является наиболее эффективным физиотерапевтическим средством лечения пародонтоза и заболеваний слизистой оболочки полости рта.
Лазерный луч применяется вместо иглоукалывания. Преимущества применения лазерного луча состоит в том, что отсутствует контакт с биологическим объектом, а, следовательно, процесс протекает стерильно и безболезненно при большой эффективности.
Световодные инструменты и катетеры для лазерной хирургии предназначены для доставки мощного лазерного излучения к месту проведения оперативного вмешательства при открытых, эндоскопических и лапароскопических операциях в урологии, гинекологии, гастроэнтерологии, общей хирургии, артроскопии, дерматологии. Позволяют осуществлять резание, иссечение, абляцию, вапоризацию и коагуляцию тканей при проведении хирургических операций в контакте с биотканью или в бесконтактном режиме применения (при удалении торца волокна от биоткани). Вывод излучения может осуществляться как с торца волокна, так и через окошко на боковой поверхности волокна. Могут использоваться как в воздушной (газовой), так и водной (жидкой) среде. По отдельному заказу для удобства пользования катетеры комплектуются легкосъёмной ручкой - держателем световода.
В диагностике лазеры применяются для обнаружения различных неоднородностей (опухолей, гематом) и измерения параметров живого организма. Основы диагностических операций сводятся к пропусканию через тело пациента (либо один из его органов) лазерного луча и по спектру или амплитуде прошедшего или отражённого излучения выводят диагноз. Известны методы по обнаружению раковых опухолей в онкологии, гематом в травматологии, а также по измерению параметров крови (практически любых, от артериального давления до содержания сахара и кислорода).
2.2 Особенности лазерного взаимодействия при различных параметрах излучения
Для целей хирургии луч лазера должен быть достаточно мощным, чтобы нагревать биоткань выше 50 - 70 °С, что приводит к ее коагуляции, резанию или испарению. Поэтому в лазерной хирургии, говоря о мощности лазерного излучения того или иного аппарата, оперируют цифрами, обозначающими единицы, десятки и сотни Вт.
Хирургические лазеры бывают как непрерывные, так и импульсные, в зависимости от типа активной среды. Условно их можно разделить на три группы по уровню мощности.
1. Коагулирующие: 1 - 5 Вт.
2. Испаряющие и неглубоко режущие: 5 - 20 Вт.
3. Глубоко режущие: 20 - 100 Вт.
Каждый тип лазера в первую очередь характеризуется длиной волны излучения. Длина волны определяет степень поглощения лазерного излучения биотканью, а, значит, и глубину проникновения, и степень нагрева как области хирургического вмешательства, так и окружающей ткани.
Учитывая, что вода содержится практически во всех типах биоткани, можно сказать, что для хирургии предпочтительно использовать такой тип лазера, излучение которого имеет коэффициент поглощения в воде более 10 см-1 или, что то же самое, глубина проникновения которого не превышает 1 мм.
Другие важные характеристики хирургических лазеров,
определяющие их применение в медицине:
мощность излучения;
непрерывный или импульсный режим работы;
способность коагулировать кровенасыщенную биоткань;
возможность передачи излучения по оптическому волокну.
При воздействии лазерного излучения на биоткань сначала происходит ее нагрев, а затем уже испарение. Для эффективного разрезания биоткани нужно быстрое испарение в месте разреза с одной стороны, и минимальный сопутствующий нагрев окружающих тканей с другой стороны.
При одинаковой средней мощности излучения короткий импульс нагревает ткань быстрее, чем непрерывное излучение, и при этом распространение тепла к окружающим тканям минимально. Но, если импульсы имеют низкую частоту повторения (менее 5 Гц), то непрерывный разрез провести сложно, это больше похоже на перфорацию. Следовательно, лазер предпочтительно должен иметь импульсный режим работы с частотой повторения импульсов более 10 Гц, а длительность импульса - минимально возможную для получения высокой пиковой мощности.
На практике оптимальная выходная мощность для хирургии находится в диапазоне от 15 до 60 Вт в зависимости от длины волны лазерного излучения и области применения.
3. Перспективные лазерные методы в медицине и биологии
Развитие лазерной медицины идет по трем основным ветвям: лазерная хирургия, лазерная терапия и лазерная диагностика. Уникальные свойства лазерного луча позволяют выполнять ранее невозможные операции новыми эффективными и минимально инвазивными методами.
Растет интерес к немедикаментозным методам лечения, включая физиотерапию. Нередко возникают ситуации, когда необходимо проводить не одну физиопроцедуру, а несколько, и тогда пациенту приходиться переходить из одной кабины в другую, несколько раз одеваться и раздеваться, что создает дополнительные проблемы и потерю времени.
Многообразие методик терапевтического воздействия требует применения лазеров с различными параметрами излучения. Для этих целей служат различные излучающие головки, которые содержат один или несколько лазеров и электронное устройство сопряжения сигналов управления от базового блока с лазером.
Излучающие головки подразделяются на универсальные, позволяющие использовать их как наружно, (с использованием зеркальных и магнитных насадок), так и внутриполостно с использованием специальных оптических насадок; матричные, имеющие большую площадь излучения и применяющиеся поверхностно, а также специализированные. Различные оптические насадки позволяют доставлять излучение к требуемой зоне воздействия.
Блочный принцип позволяет применять широкий спектр лазерных и светодиодных головок, обладающих различными спектральными, пространственно-временными и энергетическими характеристиками, что, в свою очередь, поднимает на качественно новый уровень эффективность лечения за счет сочетанной реализации различных методик лазерной терапии. Эффективность лечения определяется прежде всего эффективными методиками и аппаратурой, которая обеспечивает их реализацию. Современные методики требуют возможность выбора различных параметров воздействия (режим излучения, длина волны, мощность) в широком диапазоне. Аппарат лазерной терапии (АЛТ) должен обеспечивать эти параметры, их достоверный контроль и отображение и вместе с тем быть простым и удобным в управлении.
4. Лазеры, применяемые в медицинской технике
4.1 CO2-лазеры
CO2-лазер , т.е. лазер, излучающей составляющей активной среды которого является углекислый газ CO2, занимает особое место среди всего многообразия существующих лазеров. Этот уникальный лазер отличается прежде всего тем, что для него характерны и большой энергосъем, и высокий КПД. В непрерывном режиме получены огромные мощности - в несколько десятков киловатт, импульсная мощность достигла уровня в несколько гигаватт, энергия импульса измеряется в килоджоулях. КПД CO2-лазера (порядка 30%) превосходит КПД всех лазеров. Частота следования в импульсно-периодическом режиме может составить несколько килогерц. Длины волн излучения CO2-лазера находятся в диапазоне 9-10 мкм (ИК-диапазон) и попадают в окно прозрачности атмосферы. Поэтому излучение CO2-лазера удобно для интенсивного воздействия на вещество. Кроме того, в диапазон длин излучения CO2-лазера попадают резонансные частоты поглощения многих молекул.
На рисунке 1 показаны нижние колебательные уровни основного электронного состояния вместе с условным представлением формы колебаний молекулы CO2.
Рисунок 20 - Нижние уровни молекулы CO2
Цикл лазерной накачки CO2-лазера в стационарных условиях выглядит следующим образом. Электроны плазмы тлеющего разряда возбуждают молекулы азота, которые передают энергию возбуждения несимметричному валентному колебанию молекул CO2, обладающему большим временем жизни и являющемуся верхним лазерным уровнем. Нижним лазерным уровнем обычно является первый возбужденный уровень симметричного валентного колебания, сильно связанный резонансом Ферми с деформационным колебанием и поэтому быстро релаксирующий вместе с этим колебанием в столкновениях с гелием. Очевидно, что тот же канал релаксации эффективен в том случае, когда нижним лазерным уровнем является второй возбужденный уровень деформационной моды. Таким образом, CO2-лазер - это лазер на смеси углекислого газа, азота и гелия, где CO2 обеспечивает излучение, N2 - накачку верхнего уровня, а He - опустошение нижнего уровня.
CO2-лазеры средней мощности (десятки - сотни ватт) конструируются отдельно в виде относительно длинных труб с продольным разрядом и продольной прокачкой газа. Типичная конструкция такого лазера показана на рисунке 2. Здесь 1 - разрядная трубка, 2 - кольцевые электроды, 3 - медленное обновление среды, 4 - разрядная плазма, 5 - внешняя трубка, 6 - охлаждающая проточная вода, 7,8 - резонатор.

Рисунок 20 - Схема CO2-лазера с диффузионным охлаждением
Продольная прокачка служит для удаления продуктов диссоциации газовой смеси в разряде. Охлаждение рабочего газа в таких системах происходит за счет диффузии на охлаждаемую снаружи стенку разрядной трубки. Существенной является теплопроводность материала стенки. С этой точки зрения целесообразно применение труб из корундовой (Al2O3) или бериллиевой (BeO) керамик.
Электроды делают кольцевыми, не загораживающими путь к излучению. Джоулево тепло выносится теплопроводностью к стенкам трубки, т.е. используется диффузионное охлаждение. Глухое зеркало делают металлическим, полупрозрачное - из NaCl, KCl, ZnSe, AsGa.
Альтернативой диффузионному служит конвекционное охлаждение. Рабочий газ с большой скоростью продувают через область разряда, и джоулево тепло выносится разрядом. Применение быстрой прокачки позволяет поднять плотности энерговыделения и энергосъема.
CO2-лазер в медицине применяется почти исключительно как «оптический скальпель» для резания и испарения во всех хирургических операциях. Режущее действие сфокусированного лазерного пучка основано на взрывном испарении внутри- и внеклеточной воды в области фокусировки, благодаря чему разрушается структура материала. Разрушение ткани приводит к характерной форме краев раны. В узко ограниченной области взаимодействия температура 100 °С превышается лишь тогда, когда достигнуто обезвоживание (испарительное охлаждение). Дальнейшее повышение температуры приводит к удалению материала путем обугливания или испарения ткани. Непосредственно в краевых зонах образуется из-за плохой в общем случае теплопроводности тонкое некротическое утолщение толщиной 30-40 мкм. На расстоянии 300-600 мкм уже не образуется повреждение ткани. В зоне коагуляции кровеносные сосуды диаметром до 0,5-1 мм спонтанно закрываются.
Хирургические устройства на основе CO2-лазера в настоящее время предлагаются в достаточно широком ассортименте. Наведение лазерного луча в большинстве случаев осуществляется с помощью системы шарнирно установленных зеркал (манипулятора), оканчивающейся инструментом со встроенной фокусирующей оптикой, которым хирург манипулирует в оперируемой области.
4.2 Гелий-неоновые лазеры
В гелий-неоновом лазере рабочим веществом являются нейтральные атомы неона. Возбуждение осуществляется электрическим разрядом. В чистом неоне создать инверсию в непрерывном режиме трудно. Эта трудность, носящая достаточно общий для многих случаев характер, обходится введением в разряд дополнительного газа - гелия, выполняющего функцию донора энергии возбуждения. Энергии двух первых возбужденных метастабильных уровней гелия (рисунок 3) довольно точно совпадают с энергиями уровней 3s и 2s неона. Поэтому хорошо реализуются условия резонансной передачи возбуждения по схеме

Рисунок 20 - Схема уровней He-Ne лазера
При правильно выбранных давлениях неона и гелия, удовлетворяющих условию
можно добиться заселения одного или обоих уровней 3s и 2s неона, значительно превышающего таковое в случае чистого неона, и получить инверсию населенностей.
Опустошение нижних лазерных уровней происходит в столкновительных процессах, в том числе и в соударениях со стенками газоразрядной трубки.
Возбуждение атомов гелия (и неона) происходит в слаботочном тлеющем разряде (рисунок 4). В лазерах непрерывного действия на нейтральных атомах или молекулах для создания активной среды чаще всего используется слабоионизированная плазма положительного столба тлеющего разряда. Плотность тока тлеющего разряда составляет 100-200 мА/см2. Напряженность продольного электрического поля такова, что число возникающих на единичном отрезке разрядного промежутка электронов и ионов компенсирует потери заряженных частиц при их диффузии к стенкам газоразрядной трубки. Тогда положительных столб разряда стационарен и однороден. Электронная температура определяется произведением давления газа на внутренний диаметр трубки . При малых электронная температура велика, при больших - низка. Постоянство величины определяет условия подобия разрядов. При постоянной плотности числа электронов условия и параметры разрядов будут неизменны, если неизменно произведение . Плотность числа электронов в слабоионизированной плазме положительного столба пропорциональна плотности тока.
Для гелий-неонового лазера оптимальные значения , равно как и парциальный состав газовой смеси, несколько отличны для различных спектральных областей генерации.
В области 0,63 мкм самой интенсивной из линий серии - линии (0,63282 мкм) соответствует оптимальное Тор·мм.

Рисунок 20 - Конструктивная диаграмма He-Ne лазера
Характерными значениями мощности излучения гелий-неоновых лазеров следует считать десятки милливатт в областях 0,63 и 1,15 мкм и сотни в области 3,39 мкм. Срок службы лазеров ограничивается процессами в разряде и исчисляется годами. С течением времени в разряде происходит нарушение состава газа. Из-за сорбции атомов в стенках и электродах происходит процесс «жестчения», падает давление, меняется отношение парциальных давлений He и Ne.
Наибольшая кратковременная стабильность, простота и надежность конструкции гелий-неонового лазера достигаются при установке зеркал резонатора внутрь разрядной трубки. Однако при таком расположении зеркала сравнительно быстро выходят из строя за счет бомбардировки заряженными частицами плазмы разряда. Поэтому наибольшее распространение получила конструкция, в которой газоразрядная трубка помещается внутрь резонатора (рисунок 5), а ее торцы снабжаются окнами, расположенными под углом Брюстера к оптической оси, обеспечивая тем самым линейную поляризацию излучения. Такое расположение имеет целый ряд преимуществ - упрощается юстировка зеркал резонатора, увеличивается срок службы газоразрядной трубки и зеркал, облегчается их смена, появляется возможность управления резонатором и применения дисперсионного резонатора, выделения мод и т.п.

Рисунок 20 - Резонатор He-Ne лазера
Переключение между полосами генерации (рисунок 6) в перестраиваемом гелий-неоновом лазере обычно обеспечивается за счет введения призмы, а для тонкой перестройкой линии генерации обычно используется дифракционная решетка.

Рисунок 20 - Использование призмы Литроу
4.3 ИАГ-лазеры
Трехвалентный ион неодима легко активирует многие матрицы. Из них самыми перспективными оказались кристаллы иттрий-алюминиевого граната Y3Al5O12 (ИАГ) и стекла. Накачка переводит ионы Nd3+ из основного состояния 4I9/2 в несколько относительно узких полос, играющих роль верхнего уровня. Эти полосы образованы рядом перекрывающихся возбужденных состояний, их положения и ширины несколько меняются от матрицы к матрице. Из полос накачки быстрая передача энергии возбуждения на метастабильный уровень 4F3/2 (рисунок 7).

Рисунок 20 - Энергетические уровни трехвалентных редкоземельных ионов
Чем ближе к уровню 4F3/2 расположены полосы поглощения, тем выше КПД генерации. Достоинством кристаллов ИАГ является наличие интенсивной красной линии поглощения.
Технология роста кристаллов основана на методе Чохральского, когда ИАГ и присадка плавятся в иридиевом тигле при температуре около 2000 °С с последующим выделением части расплава из тигля с помощью затравки. Температура затравки несколько ниже температуры расплава, и при вытягивании расплав постепенно кристаллизуется на поверхности затравки. Кристаллографическая ориентировка закристаллизовавшегося расплава воспроизводит ориентировку затравки. Выращивание кристалла осуществляется в инертной среде (аргон или азот) при нормальном давлении с малой добавкой кислорода (1-2%). Как только кристалл достигает нужной длины его медленно остужают для предотвращения разрушения из-за термических напряжений. Процесс роста занимает от 4 до 6 недель и проходит под компьютерным управлением.
Неодимовые лазеры работают в широком диапазоне режимов генерации, от непрерывного до существенно импульсного с длительностью, достигающей фемтосекунд. Последняя достигается методом синхронизации мод в широкой линии усиления, характерной для лазерных стекол.
При создании неодимовых, как, впрочем, и рубиновых, лазеров реализованы все характерные методы управления параметрами лазерного излучения, разработанные квантовой электроникой. В дополнение к так называемой свободной генерации, продолжающейся в течение практически всего времени существования импульса накачки, широкое распространение получили режимы включаемой (модулированной) добротности и синхронизации (самосинхронизации) мод.
В режиме свободной генерации длительность импульсов излучения составляет 0,1…10 мс, энергия излучения в схемах усиления мощности составляет около 10 пс при использовании для модуляции добротности электрооптических устройств. Дальнейшее укорочение импульсов генерации достигается применением просветляющихся фильтров как для модуляции добротности (0,1…10 пс), так и для синхронизации мод (1…10 пс).
При воздействии интенсивного излучения Nd-ИАГ-лазера на биологическую ткань образуются достаточно глубокие некрозы (коагуляционный очаг). Эффект удаления ткани и тем самым режущее действие, незначительны по сравнению с действием CO2-лазера. Поэтому Nd-ИАГ-лазер применяется преимущественно для коагуляции кровотечения и для некротизирования патологически измененных областей ткани почти во всех областях хирургии. Поскольку к тому же передача излучения возможна через гибкие оптические кабели, то открываются перспективы применения Nd-ИАГ-лазера в полостях тела.
4.4 Полупроводниковые лазеры
Полупроводниковые лазеры испускают в УФ-, видимом или ИК-диапазонах (0,32…32 мкм) когерентное излучение; в качестве активной среды применяются полупроводниковые кристаллы.
В настоящее время известно свыше 40 пригодных для лазеров различных полупроводниковых материалов. Накачка активной среды может осуществляться электронными пучками или оптическим излучением (0,32…16 мкм), в p-n-переходе полупроводникового материала электрическим током от приложенного внешнего напряжения (инжекция носителей заряда, 0,57…32 мкм).
Инжекционные лазеры отличаются от всех других типов лазеров следующими характеристиками:
Высоким КПД по мощности (выше 10%);
Простотой возбуждения (непосредственное преобразование электрической энергии в когерентное излучение - как в непрерывном, так и в импульсном режимах работы);
Возможностью прямой модуляции электрическим током до 1010 Гц;
Крайне незначительными размерами (длина менее 0,5 мм; ширина не более 0,4 мм; высота не более 0,1 мм);
Низким напряжением накачки;
Механической надежностью;
Большим сроком службы (до 107 ч).
4.5 Эксимерные лазеры
Эксимерные лазеры , представляющие собой новый класс лазерных систем, открывают для квантовой электроники УФ диапазон. Принцип действия эксимерных лазеров удобно пояснить на примере лазера на ксеноне ( нм). Основное состояние молекулы Xe2 неустойчиво. Невозбужденный газ состоит в основном из атомов. Заселение верхнего лазерного состояния, т.е. создание возбужденной устойчивости молекулы происходит под действием пучка быстрых электронов в сложной последовательности столкновительных процессов. Среди этих процессов существенную роль играют ионизация и возбуждение ксенона электронами.
Большой интерес представляют эксимеры галоидов инертных газов (моногалогенидов благородных газов), главным образом потому, что в отличие от случая димеров благородных газов соответствующие лазеры работают не только при электронно-пучковом, но и при газоразрядном возбуждении. Механизм образования верхних термов лазерных переходов в этих эксимерах во многом неясен. Качественные соображения свидетельствуют о большей легкости их образования по сравнению со случаем димеров благородных газов. Существует глубокая аналогия между возбужденными молекулами, составленными из атомов щелочного материала и галогена. Атом инертного газа в возбужденном электронном состоянии похож на атом щелочного металла и галогена. Атом инертного газа в возбужденном электронном состоянии похож на атом щелочного металла, следующий за ним в таблице Менделеева. Этот атом легко ионизуется, так как энергия связи возбужденного электрона мала. В силу высокого сродства к электрону галогена этот электрон легко отрывается и при столкновении соответствующих атомов охотно перепрыгивает на новую орбиту, объединяющую атомы, осуществляя тем самым так называемую гарпунную реакцию.
Наиболее распространены следующие типы эксимерных лазеров: Ar2 (126,5 нм), Kr2 (145,4 нм), Xe2 (172,5 нм), ArF (192 нм), KrCl (222,0 нм), KrF (249,0 нм), XeCl (308,0 нм), XeF (352,0 нм).
4.6 Лазеры на красителях
Отличительной особенностью лазеров на красителях является возможность работы в широком длин волн от ближнего ИК до ближнего УФ, плавная перестройка длины волны генерации в диапазоне шириной в несколько десятков нанометров с монохроматичностью, достигающей 1-1,5 МГц. Лазеры на красителях работают в непрерывном, импульсном и импульсно-периодическом режимах. Энергия импульсов излучения достигает сотен джоулей, мощность непрерывной генерации - десятков ватт, частота повторения сотен герц, КПД десятков процентов (при лазерной накачке). В импульсном режиме длительность генерации определяется длительностью импульсов накачки. В режиме синхронизации мод достигается пикосекундный и субпикосекундный диапазоны длительностей.
Свойства лазеров на красителях определяются свойствами их рабочего вещества органических красителей. Красителями принято называть сложные органические соединения с разветвленной системой сложных химических связей, обладающие интенсивными полосами поглощения в видимой и ближней УФ областях спектра. Окрашенные органические соединения содержат насыщенные хромофорные группы типа NO2, N=N, =CO, ответственные за окраску. Наличие так называемых ауксохромных групп типа NH3, OH придает соединению красящие свойства.
4.7 Аргоновые лазеры
Аргоновый лазер относится к типу газоразрядных лазеров, генерирующих на переходах между уровнями ионов главным образом в сине-зеленой части видимой и ближней ультрафиолетовой областях спектра.
Обычно этот лазер излучает на длинах волн 0,488 мкм и 0,515 мкм, а также в ультрафиолете на длинах волн 0,3511 мкм и 0,3638 мкм.
Мощность может достигнуть 150 Вт (промышленные образцы 2 ч 10 Вт, срок службы в пределах 100 часов). Схема конструкции аргонового лазера с возбуждением от постоянного тока показан на рисунке 8.

Рисунок 20 - Схема конструкции аргонового лазера
1 - выходные окна лазера; 2 - катод; 3 - канал водяного охлаждения; 4 - газоразрядная трубка (капилляр); 5 - магниты; 6 - анод; 7 - обводная газовая трубка; 8 - глухое зеркало; 9 - полупрозрачное зеркало
Газовый разряд создается в тонкой газоразрядной трубке (4), диаметром 5 мм - в капилляре, которая охлаждается жидкостью. Рабочее давление газа в пределах десятки Па. Магниты (5) создают магнитное поле для «отжимания» разряда от стенок газоразрядной трубки, что не позволяет разряду касаться ее стенок. Эта мера позволяет повышать выходную мощность лазерного излучения за счёт снижения скорости релаксации возбужденных ионов, происходящую в результате соударения со стенками трубки.
Обводной канал (7) предназначен для выравнивания давления по длине газоразрядной трубки (4) и обеспечения свободной циркуляции газа. При отсутствии такого канала газ скапливается в анодной части трубки после включения дугового разряда, что может привести к его гашению. Механизм сказанного следующий. Под действием электрического поля, приложенного между катодом (2) и анодом (6) , электроны устремляются к аноду 6, повышая давление газа у анода. Это требует выравнивания давления газа в газоразрядной трубке для обеспечения нормального течения процесса, что осуществляется посредством обводной трубки (7).
Для ионизации нейтральных атомов аргона требуется через газ пропускать ток плотностью до нескольких тысяч ампер на квадратный сантиметр. Поэтому нужно эффективное охлаждение газоразрядной трубки.
Основные области применения аргоновых лазеров: фотохимия, термообработка, медицина. Аргоновый лазер, благодаря своей высокой избирательности по отношению автогенным хромофорам, применяется в офтальмологии и дерматологии.
5. Серийно выпускаемая лазерная аппаратура
Терапевты используют гелий-неоновые лазеры небольшой мощности, излучающие в видимой области электромагнитного спектра (λ=0,63 мкм). Одной из физиотерапевтических установок является лазерная установкаУФЛ-1
, предназначенная для лечения острых и хронических заболеваний челюстно-лицевой области; может использоваться для лечения длительно не заживающих язв и ран, а также в травматологии, гинекологии, хирургии (послеоперационный период). Используется биологическая активность красного луча гелий-неонового лазера (мощность излучения
20 мВт, интенсивность излучения на поверхности объекта 50-150 мВт/см2).
Есть сведения о том, что указанными лазерами лечат заболевания вен (трофические язвы). Курс лечения состоит из 20-25 десятиминутных сеансов облучения трофической язвы маломощным гелий-неоновым лазером и заканчивается, как правило, полным ее заживлением. Подобный эффект наблюдается и при лечении лазером не заживающих травматических и послеожоговых ран. Отдаленные последствия лазерной терапии при трофических язвах и долго не заживающих ранах проверялись на большом количестве излеченных больных в сроки от двух до семи лет. В течение этих сроков у 97% бывших больных язвы и раны больше не открывались и только у 3% наблюдались рецидивы заболевания.
Светоукалыванием лечат различные заболевания нервной и сосудистой системы, снимают боли при радикулите, регулируют кровяное давление и т.п. Лазер осваивает все новые и новые медицинские профессии. Лазер лечит мозг. Этому способствует активность видимого спектра излучения низкоинтенсивных гелий-неоновых лазеров. Лазерный луч, как оказалось, способен обезболивать, успокаивать и расслаблять мышцы, ускорять регенерацию тканей. Множество лекарств, обладающих аналогичными свойствами, назначают обычно больным, перенесшим черепно-мозговую травму, которая дает чрезвычайно запутанную симптоматику. Луч лазера сочетает в себе действие всех необходимых препаратов. В этом убедились специалисты из ЦНИИ рефлексотерапии Минздрава СССР и НИИ нейрохирургии им. К Н. Бурденко АМН СССР .
Исследования возможностей лечения лазерным лучом доброкачественных и злокачественных опухолей ведутся «Московским НИ онкологическим институтом им. П.А. Герцена», Ленинградским институтом онкологии им. Н.Н. Петрова и другими онкологическими центрами.
При этом используются лазеры разных типов: С02 лазер в непрерывном режиме излучения (λ = 10,6 мкм, мощность 100 Вт), гелий-неоновый лазер с непрерывном режимом излучения (λ = 0,63 мкм, мощность 30 мВт), гелий-кадмиевый лазер работающий в режиме непрерывного излучения (λ = 0,44 мкм, мощность 40 мВт), импульсный лазер на азоте (λ = 0,34 мкм, мощность импульса 1,5 кВт, средняя мощность излучения 10 мВт).
Разработаны и применяются три метода воздействия лазерного излучения на опухоли (доброкачественные и злокачественные):
а) Лазерное облучение- облучение опухоли расфокусированным лазерным лучом, приводящее к гибели раковых клеток, к потере способности размножаться.
б) Лазерокоагуляция - разрушение опухоли умеренно сфокусированным лучом.
в) Лазерная хирургия - иссечение опухоли вместе с прилегающими тканями сфокусированным лазерным лучом. Разработаны лазерные установки:
«Яхрома» - мощность до 2,5 Вт на выходе световода при длине волны 6З0 нм, время экспозиции от 50 до 750 сек; импульсный с частотой повторения 104 имп./сек.; на 2-х лазерах - импульсный лазер на красителях и лазер на парах меди «ЛГИ-202» . «Спектромед» - мощность 4 Вт при непрерывном режиме генерации, длина волны 620-690 нм, время экспозиции от 1 до 9999 сек при помощи устройства «Экспо» ; на двух лазерах - непрерывный лазер на красителях «Аметист» и аргоновый лазер «Инверсия» для фотодинамической терапии злокачественных опухолей (современный метод выборочного воздействия на раковые клетки организма).
Метод основан на различии в поглощении излучения лазера клетками, отличающимися по своим параметрам. Врач вспрыскивает фотосенсибилизирующие (приобретение организмом специфической повышенной чувствительности к чужеродным веществам) лекарство в область скопления патологических клеток. Лазерное излучение, попадающее на ткани организма, селективно поглощается раковыми клетками, содержащими лекарство, разрушая их, что позволяет проводить уничтожение раковых клеток без нанесения вреда окружающей ткани.
Аппарат лазерный АТКУС-10 (ЗАО «Полупроводниковые приборы»), изображенный на рисунке 9, позволяет производить воздействие на новообразования лазерным излучением с двумя различными длинами волн 661 и 810 нм. Аппарат предназначен для использования в медицинских учреждениях широкого профиля, а также для решения различных научно-технических задач в качестве источника мощного лазерного излучения. При использовании аппарата отсутствуют выраженные деструктивные поражения кожи и мягких тканей. Удаление опухолей хирургическим лазером уменьшает число рецидивов и осложнений, сокращает сроки заживления ран, позволяет обеспечить одноэтапность процедуры и дает хороший косметический эффект.

Рисунок 20 - Лазерный аппарат АТКУС-10
В качестве излучателя используются полупроводниковые лазерные диоды. Используется транспортное оптическое волокно диаметром 600 мкм.
ООО НПФ «Техкон» разработал аппарат лазерной терапии «Альфа 1М» (рисунок 10). Как сообщается на сайте производителя, установка эффективна при лечении артрозов, нейродермитов, экземы, стоматитов, трофических язв, послеоперационных ран и пр. Сочетание двух излучателей - непрерывного и импульсного - дает большие возможности для лечебных и исследовательских работ. Встроенный фотометр позволяет устанавливать и контролировать мощность облучения. Дискретная установка времени и плавная установка частоты импульсов облучения удобны для эксплуатации аппарата. Простота управления позволяет использование аппарата средним медицинским персоналом.

Рисунок 20 - Лазерный терапевтический аппарат «Альфа 1М»
Технические характеристики аппарата приведены в таблице 1.
Таблица 7 - Технические характеристики лазерного терапевтического аппарата «Альфа 1М»
В начале 70-х годов академиком М.М. Красновым и его коллегами из 2-го Московского медицинского института были предприняты усилия для излечения глаукомы (возникает из-за нарушений оттока внутриглазной жидкости и, как следствие, повышения внутриглазного давления) при помощи лазера. Лечение глаукомы проводилось соответствующими лазерными установками, созданными совместно с физиками.
Лазерная офтальмологическая установка «Ятаган» не имеет зарубежных аналогов. Предназначена для проведения хирургических операций переднего отдела глаза. Позволяет лечить глаукому и катаракту, не нарушая целостности наружных оболочек глаза. В установке используется импульсный лазер на рубине. Энергия излучения, содержащаяся в серии из нескольких световых импульсов, составляет от 0,1 до 0,2 Дж. Длительность отдельного импульса от 5 до 70 нс., интервал между импульсами от 15до 20 мкс. Диаметр лазерного пятна от 0,3 до 0,5 мм. Лазерная установка «Ятаган 4» с длительностью импульса 10-7 с., с длиной волны излучения 1,08 мкм и диаметром пятна 50 мкм. При таком облучении глаза решающее значение приобретает не тепловое, а фотохимическое и даже механическое действие лазерного луча (возникновение ударной волны). Сущность метода заключается в том, что лазерный «выстрел» определенной мощности направляется в угол передней камеры глаза и образует микроскопический «канал» для оттока жидкости и тем самым восстанавливает дренажные свойства радужной оболочки, создав нормальный отток внутриглазной жидкости. При этом луч лазера свободно проходит сквозь прозрачную роговицу и «взрывается» на поверхности радужной оболочки. При этом происходит не прожигание, которое приводит к воспалительным процессам радужной оболочки и быстрой ликвидации протоки, а пробивание отверстия. Процедура занимает примерно от 10 до 15 минут. Обычно пробивают 15-20 отверстий (протоков) для оттока внутриглазной жидкости.
На базе Ленинградской клиники глазных болезней Военно-медицинской академии группа специалистов во главе с доктором медицинских наук профессором В. В.Волковым использовала свою методику лечения дистрофических заболеваний сетчатки и роговицы с помощью маломощного лазера ЛГ-75 , работающего в непрерывном режиме. При этом лечении на сетчатку глаза действует излучение малой мощности, равной 25 мВт. Причем излучение рассеянное. Длительность одного сеанса облучения не превышает 10 мин. За 10-15 сеансов с интервалами между ними от одного до пяти дней врачи успешно излечивают кератит воспаление роговицы и другие болезни воспалительного характера. Режимы лечения получены опытным путем.
В 1983 г. американский офтальмолог С. Трокел высказал идею о возможности применения ультрафиолетового эксимерного лазера для коррекции близорукости. В нашей стране исследования в этом направлении проводились в Московском НИИ «Микрохирургия глаза» под руководством профессора С.Н. Федорова и А. Семенова.
Для проведения подобных операций совместными усилиями МНТК «Микрохирургия глаза» и институтом общей физики под руководством академика А. М. Прохорова создана лазерная установка «Профиль 500» с уникальной оптической системой, не имеющих аналогов в мире. При воздействии на роговицу полностью исключается возможность ожога, поскольку нагрев ткани не превышает 4-8єС. Продолжительность операции 20-70 секунд в зависимости от степени близорукости. С 1993 г. «Профиль 500» успешно используется в Японии, в Токио и Осаке, в Иркутском межрегиональном лазерном центре.
Гелий-неоновый лазерный офтальмологический аппарат МАКДЭЛ-08 (ЗАО «МАКДЭЛ-Технологии»), изображенный на рисунке 11 имеет цифровую систему управления, измеритель мощности, световолоконный подвод излучения, комплекты оптических и магнитных насадок. Лазерный аппарат работает от сети переменного тока частотой 50 Гц с номинальным напряжением 220 В±10%. Позволяет устанавливать время сеанса (лазерного излучения) в пределах от 1 до 9999 секунд погрешностью не более 10%. Имеет цифровое табло, позволяющий производить начальную установку времени и контроль времени до окончания процедуры. В случае необходимости сеанс может быть прерван досрочно. Аппарат обеспечивает частоту модуляцию лазерного излучения от 1 до 5 Гц с шагом 1 Гц, кроме того, имеется режим непрерывного излучения, при установке частоты 0 Гц.

Рисунок 20 - Лазерный офтальмологический аппарат МАКДЭЛ-08
Инфракрасный лазерный аппарат МАКДЭЛ-09 предназначен для коррекции аккомодационно-рефракционных нарушений зрения. Лечение заключается в выполнении 10-12 процедур по 3-5 минут. Результаты терапии сохраняются на протяжении 4-6 месяцев. При снижении показателей аккомодации необходимо проводить повторный курс. Процесс улучшения объективных показателей зрения растягивается на 30-40 дней после проведения процедур. Средние величины положительной части относительной аккомодации устойчиво увеличиваются на 2,6 дптр. и достигают уровня нормальных показателей. Максимальное увеличение резерва 4,0 дптр., минимальное 1,0 дптр. Реоциклографические исследования показывают устойчивое увеличение объема циркулирующей крови в сосудах цилиарного тела. Аппарат позволяет устанавливать время сеанса лазерного излучения в пределах от 1 до 9 минут. Цифровое табло на блоке управления позволяет производить начальную установку времени, а также контролировать время до окончания сеанса. В случае необходимости сеанс может быть прерван досрочно. По окончании сеанса лечения аппарат подает звуковой предупредительный сигнал. Система регулирования межцентрового расстояния позволяет устанавливать расстояния между центрами каналов от 56 до 68 мм. Установка требуемого межцентрового расстояния может производиться с помощью линейки на исполнительном блоке, или по изображению реперных светодиодов.
Аргоновый лазер модели ARGUS фирмы Aesculap Meditek (Германия) для офтальмологии, применяемый для фотокоагуляции сетчатки глаза. Только в Германии используются более 500 аргоновых лазеров, причем все они работают безопасно и надежно. ARGUS имеет удобное управление, совместим с общепринятыми моделями щелевых ламп фирм Zeiss и Haag-Streit. ARGUS оптимально подготовлен для работы вместе с Nd:YAG-лазером на одном рабочем месте.
Хотя ARGUS спроектирован как единый блок, штатив с инструментом и лазерный блок могут быть размещены друг возле друга или же в разных местах и помещениях, благодаря соединительному кабелю длиной до 10 метров. Регулируемый по высоте штатив инструмента предоставляет максимальную свободу для пациента и врача. Даже если пациент сидит в инвалидном кресле, лечить его не представляет никакой трудности.
С целью защиты глаз в ARGUS интегрирован управляемый малошумный фильтр для врача. Фильтр вводится в лазерный пучок при нажатии ножного выключателя, т.е. лишь непосредственно перед запуском лазерной вспышки. Фотоэлементы и микропроцессоры контролируют его корректное положение. Оптимальное освещение зоны коагуляции обеспечивается специальным устройством ведения лазерного луча. Пневматический микроманипулятор позволяет производить точное позиционирование луча одной рукой.
Технические характеристики аппарата:
Тип лазера аргоново-ионный лазер непрерывного действия для офтальмологической ВеО-керамической трубки
Мощность на роговице:
на роговице: 50 мВт - 3000 мВт для всех линий, 50 мВт - 1500 мВт для 514 нм
при блоке питания с ограниченным потреблением тока:
на роговице: 50 мВт - 2500 мВт для всех линий, 50 мВт - 1000 мВт для 514 нм
Пилотный луч аргоновый для всех линий или 514 нм, максимально 1мВт
Длительность импульса 0,02 - 2,0 сек, регулируемая в 25 ступенях или плавно
Последовательность импульсов 0,1 - 2,5 сек., с промежутками, регулируемыми в 24 ступенях
Запуск импульса ножным выключателем; в режиме последовательности импульсов нужная серия вспышек включается нажатием ножного выключателя;
функция прерывается при отпускании педали
Подвод луча световодом, волокно диам. 50 мкм, длиной 4,5 м, на обоих концах с разъемом SMA
Дистанционное управление для выбора предлагаются:
дистанционное управление 1: настройка вручную маховичком;
дистанционное управление 2: настройка контактными площадками пленочной клавиатуры.
Общие признаки: электролюминесцентный дисплей, индикация мощности в цифровом и аналоговом виде, цифровое показание всех остальных параметров настройки, показание рабочего состояния (напр. рекомендации по сервису) явным текстом
Управление микропроцессорное, контроль над мощностью, защитным фильтром для врача и затворами в 10-миллисекундном режиме
Охлаждение
воздухом: интегрированные вентиляторы пониженного уровня шума
водой: расход от 1 до 4 л/мин, при давлении от 2 до 4 бар и температуре не выше 24 єС
Сетевое питание для выбора предлагаюрся три различных блока:
перем. ток, однофазн с нулевым проводом 230 В, 32 А, 50/60 Гц
перем. ток, однофазн. с органичением максимально потребляемого тока на 25 А
трехфазный ток, три фазы и нулевой провод, 400 В, 16 А, 50/60 Гц
Протоколирование результатов: печать параметров лечения с помощью опционального принтера
Габариты
прибор: 95см х 37см х 62см (Ш х Г х В)
столик: 93см х 40см (Ш х Г)
высота столика: 70 - 90 см
«Лазерный скальпель» нашел применение при заболеваниях органов пищеварения (O.K. Скобелкин), кожно-пластическои хирургии и при заболеваниях желчных путей (А.А. Вишневский), в кардиохирургии (А. Д. Арапов) и многих других областях хирургии.
В хирургии применяется СО2 лазеры, излучающие в невидимой инфракрасной области электромагнитного спектра, что накладывает определенные условия при хирургическом вмешательстве, особенно во внутренние органы человека. Из-за невидимости лазерного луча и сложности манипулирования им (рука хирурга не имеет обратной связи не чувствует момент и глубину рассечения) используются зажимы и указки, обеспечивающие точность разреза.
Первые попытки применения лазера в хирургии удачными были не всегда, травмировались близлежащие органы, луч прожигал ткани. Кроме того, при неосторожном обращении лазерный луч мог оказаться опасным и для врача. Но несмотря на перечисленные трудности лазерная хирургия прогрессировала. Так, в начале 70-х годов под руководством академика Б. Петровского, профессор Скобелкин, доктор Брехов и инженер А. Иванов приступили к созданию лазерного скальпеля «Скальпель 1» (рисунок 12).

Рисунок 20 - Лазерная хирургическая установка «Скальпель-1»
Лазерная хирургическая установка «Скальпель 1» применяется при операциях на органах желудочно-кишечного тракта, при остановке кровотечений из острых язв желудочно-кишечного тракта, при кожно-пластических операциях, при лечении гнойных ран, при гинекологических операциях. Использован СО2 лазер непрерывного излучения с мощностью на выходе из световода 20 Вт. Диаметр лазерного пятна от 1 до 20 мкм.
Схема механизма действия света СО2 лазера на ткани представлена на рисунке 13.

Рисунок 20 - Схема механизма действия света CO2 лазера на ткани
С помощью лазерного скальпеля операции проводят бесконтактно, свет CO2-лазера обладает антисептическим и антибластическим действиями, при этом образуется плотная коагуляционная плёнка, которая обусловливает эффективный гемостаз (просветы артериальных сосудов до 0,5 мм и венозных до 1 мм в диаметре завариваются и не требуют перевязки лигатурами), создаёт барьер против инфекционных (включая вирусы) и токсических агентов, обеспечивая при этом высокоэффективную абластику, стимулирует посттравматическую регенерацию тканей и предотвращает их рубцовые изменения (см. схему).
«Лазермед» (Конструкторское бюро приборостроения) построен на основе полупроводниковых лазеров, излучающих на длине волны 1,06 мкм. Аппарат отличается высокой надежностью, малыми габаритными размерами и весом. Доставка излучения к биоткани производится через лазерный блок либо при помощи световода. Наведение основного излучения производится пилотной подсветкой полупроводникового лазера. Лазер 4 класса опасности по ГОСТ Р 50723-94, I класса электробезопасности с типом защиты B по ГОСТ Р 50267.0-92.
Лазерный хирургический аппарат «Ланцет-1» (рисунок 14) - модель СО2-лазера, предназначенная для проведения хирургических операций в различных областях медицинской практики.

Рисунок 20 - Лазерный хирургический аппарат «Ланцет-1»
Аппарат горизонтальной компоновки, портативный, имеет оригинальную упаковку в виде кейса, отвечает самым современным требованиям, предъявляемым к хирургическим лазерным установкам как по своим техническим возможностям, так и по обеспечению оптимальных условий труда хирурга, простоте управления и дизайну.
Технические характеристики аппарата приведены в таблице 2.
Таблица 7 - Технические характеристики лазерного хирургического аппарата «Ланцет-1»
Длина волны излучения, мкм |
|
Выходная мощность излучения (регулируемая), Вт |
|
Мощность в режиме Медипульс, Вт |
|
Диаметр лазерного луча на ткани (переключаемый), мкм |
|
Наведение основного излучения лучом диодного лазера |
2 мВт, 635 нм |
Режимы излучения (переключаемые) |
непрерывный, импульсно-периодический, Медипульс |
Время экспозиции излучения (регулируемое), мин |
|
Длительность импульса излучения в импульсно-периодическом режиме (регулируемая), с |
|
Длительность паузы между импульсами, с |
|
Пульт управления |
выносной |
Включение излучения |
ножная педаль |
Удаление продуктов сгорания |
система эвакуации дыма |
Радиус операционного пространства, мм |
|
Система охлаждения |
автономная, воздушно-жидкостного типа |
Размещение в операционной |
настольное |
Электропитание (переменный ток) |
220 В, 50 Гц, |
Габаритные размеры, мм |
|
Масса, кг |
6. Медицинская лазерная аппаратура, разработанная КБАС
Насадка оптическая универсальная (НОУ ) к лазерам типа ЛГН-111 , ЛГ-75-1 (рисунок 15) предназначена для фокусировки лазерного излучения в световод и измененения диаметра пятна при внешнем облучении.

Рисунок 20 - Насадка оптическая универсальная (НОУ)
Насадка применяется при лечении ряда заболеваний, связанных с нарушением кровообращения, путем ввода световода в вену и облучения крови, а также при лечении дерматологических и ревматических заболеваний. Насадка проста в обращении, легко монтируется на корпусе лазера, быстро настраивается на рабочий режим. При внешнем облучении изменение диаметра пятна производится перемещением линзы конденсора.
Технические характеристики НОУ приведены в таблице 3.
Таблица 7 - Технические характеристики НОУ
Установка физиотерапевтическая «Спрут-1» (рисунок 16) предназначена для лечения ряда заболеваний в различных областях медицины: травматология, дерматология, стоматология, ортопедия, рефлексотерапия, невралгия.

Рисунок 20 - Лазерная физиотерапевтическая установка «Спрут-1»
Лечение установкой «Спрут-1» обеспечивает отсутствие аллергических реакций, безболезненность и асептичность, а так же ведет к существенному сокращению сроков лечения, экономии лекарственных средств.
Принцип работы основан на использовании стимулирующего воздействия энергии лазерного излучения с длиной волны 0,63 мкм.
Установка состоит из излучателя, положение которого плавно регулируется относительно горизонтальной плоскости, блока питания с конструктивно включенными в него счетчиком количества включений и счетчиком суммарной наработки установки.
Излучатель и блок питания крепятся на легкую мобильную подставку.
Технические характеристики установки «Спрут-1» приведены в таблице 4.
Таблица 7 - Технические характеристики установки физиотерапевтической «Спрут-1»
Лазерная офтальмологическая терапевтическая установка «Лота» (рисунок 17) применяется при лечении эрозий и язв трофического характера, после травм, ожогов, кератитов и кератоконъюктивитов, послеоперационных кератопатий, а так же для ускорения процесса приживления трансплантанта при пересадке роговицы.

Рисунок 20 - Лазерная офтальмологическая терапевтическая установка «Лота»
Технические характеристики установки приведены в таблице 5.
Таблица 7 - Технические характеристики лазерной установки «Лота»
Длина волны излучения, мкм |
|
Плотность мощности излучения в плоскости облучения, Вт/см2 |
не более 5х105 |
Мощность излучения на выходе установки, мВт |
|
Характер регулировки мощности в указанном диапазоне |
|
Потребляемая мощность, ВА |
не более 15 |
Средняя наработка на отказ, час |
не менее 5000 |
Средний ресурс |
не менее 20000 |
Масса, кг |
Медицинская лазерная установка «Альмицин» (рисунок 18) применяется в терапии, стоматологии, фтизиатрии, пульмонологии, дерматологии, хирургии, гинекологии, проктологии и урологии. Методы обработки: бактерицидный эффект, стимуляция микроциркуляции источника повреждения, нормализация иммунных и биохимических процессов, улучшение регенерации, увеличение эффективности медикаментозной терапии.

Рисунок 20 - Медицинская лазерная установка «Альмицин»
Технические характеристики установки приведены в таблице 6.
Таблица 7 - Технические характеристики медицинской лазерной установки «Альмицин»
Спектральный диапазон |
близкий к УФ |
Конструкция |
|
Вывод пучка |
световод |
Диаметр световода, мкм |
|
Длина световода, м |
|
Напряжение питающей сети при частоте 50 Гц, В |
|
Потребление энергии, Вт |
не более 200 |
Управление |
автоматическое |
Время облучения, мин |
не более 3 |
Размеры каждого из блоков, мм |
|
не более 40 кг |
Световолоконная приставка «Ариадна-10» (рисунок 19) предлагается взамен имеющего малую степень подвижности и инерционного зеркально-шарнирного механизма передачи излучения для хирургических установок (типа «Скальпель-1») на CO2-лазерах.
Основными элементами приставки являются: устройство ввода излучения и световод общей хирургии.

Рисунок 20 - Световолоконная приставка «Ариадна-10»
Световод приставки работает совместно с дымоотсосным устройством, что позволяет одновременно с проведением хирургических операций удалять продукты взаимодействия излучения с биотканями из операционного пространства.
Благодаря гибкости световода существенно расширяются возможности использования лазерных хирургических установок на CO2-лазерах.
Технические характеристики установки приведены в таблице 7.
Таблица 7 - Технические характеристики световолоконной приставки «Ариадна-10»
Схема приставки представлена на рисунке 20.

Рисунок 20 - Схема световолоконной приставки «Ариадна-10»
Список использованных источников
1. Захаров В.П., Шахматов Е.В. Лазерная техника: учеб. пособие. - Самара: Изд-во Самар. гос. аэрокосм. ун-та, 2006. - 278 с.
2. Справочник по лазерной технике. Пер. с немецкого. М., Энергоатомиздат, 1991. - 544 с.
3. Жуков Б.Н., Лысов Н.А., Бакуцкий В.Н., Анисимов В.И. Лекции по лазерной медицине: Учебное пособие. - Самара: СМИ, 1993. - 52 с.
4. Применение лазерной хирургической установки «Скальпель-1» для лечения стоматологических заболеваний. - М.: Министерство здравоохранения СССР, 1986. - 4 с.
5. Канюков В.Н., Терегулов Н.Г., Винярский В.Ф., Осипов В.В. Развитие научно-технических решений в медицине: Учебное пособие. - Оренбург: ОГУ, 2000. - 255 с.
13090 0
В основе лазерной хирургии лежит тепловое деструктивное воздействие лазерного излучения на биологические ткани. Разработка методов передачи такого излучения через просвет эндоскопа сделала возможным использование лазеров и в эндоскопической хирургии. Можно с уверенностью сказать, что именно появление высокоэнергетических медицинских лазеров способствовало быстрому развитию эндотрахеальных и эндобронхиальных оперативных вмешательств в последние два десятилетия. В настоящее время в эндоскопической хирургии трахеи и бронхов используют несколько типов лазерных источников, которые различаются длиной волны, мощностью и режимами излучения. Для того чтобы сознательно выбрать нужный ему лазер, хирург-эндоскопист должен понимать основы устройства лазеров, а также знать преимущества и недостатки различных их типов.
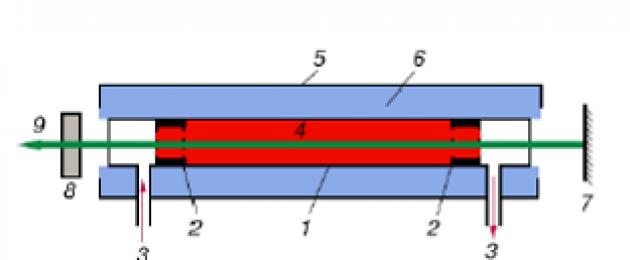
Общие принципы устройства медицинских лазеров. Термин «лазер» (laser) составлен из начальных букв пяти английских слов: Light Amplification by Stimulated Emission of Radiation, что означает усиление света с помощью стимулированной эмиссии излучения.
Лазер состоит из активной среды и точно расположенных относительно друг друга зеркал, образующих резонатор. Одно из зеркал является полностью отражающим, другое — частично пропускающим. Световое лазерное излучение формируется при многократном прохождении света через активную среду (в которой оно усиливается) между зеркалами. Генерируемое излучение выходит из резонатора через частично пропускающее зеркало. Условия для возможности усиления лазерного излучения создаются за счет процесса накачки. Накачка в лазерах различного типа осуществляется разными способами: в лазерах на кристаллах (рубин, гранат с различными активаторами, александрит и т. д.) — оптическим излучением лампы накачки или лазерных диодов, в газовых лазерах — тлеющим (гелий-неоновые и углекислотные лазеры) или дуговым разрядом. К сожалению, большинство видов накачки (исключение составляет электрическая накачка полупроводниковых — диодных — лазеров и накачка монохроматичным оптическим излучением, например лазерными диодами) имеет низкий коэффициент полезного действия: в лазерное излучение переходит в лучшем случае около 10 % от мощности накачки.
Поскольку в лазере генерируется только излучение, перпендикулярное зеркалам резонатора, оно является высоконаправленным, т. е. обладает малым углом расходимости, обозначаемым греческой буквой (р. И чем меньше этот угол, тем в меньшую по размеру область может быть сконцентрировано лазерное излучение. Величина угла расходимости лазерного излучения определяется физическими и техническими причинами, подробно рассматриваемыми в технической литературе. Здесь же мы отметим одно свойство светового (и любого электромагнитного) излучения: чем тоньше лазерный луч (чем меньше диаметр апертуры лазерного излучения), тем больше минимально достижимый угол его расходимости.
Излучение, для которого произведение диаметра луча и его расходимости равно физическому пределу, называют одномодовым.
Если зеркала наклонены друг относительно друга (разъюстированы), излучение выходит из резонатора, не получив существенной мощности. Разъюстировка может происходить в результате механических воздействий на лазер. В такой конструкции возникает еще одна проблема: пыль и влага, попадающие внутрь лазерного резонатора, поглощают лазерное излучение. Это в лучшем случае приводит к снижению уровня выходной мощности, а в худшем — к выходу из строя (прогоранию) элементов, образующих лазер.
Чтобы лазер стал лазерным скальпелем, необходимо подвести лазерное излучение к месту воздействия. В этом случае лазерное излучение поглощается в биологической ткани, в ограниченном объеме выделяется большое количество энергии, ткань нагревается. Основной характеристикой, определяющей скорость нагрева ткани, является плотность мощности излучения, т. е. мощность, приходящаяся на единицу площади. Чтобы сфокусировать лазерное излучение на ткани, проще всего поставить на выходе лазера линзу так, чтобы излучение концентрировалось на зоне воздействия. Это происходит при соединении лазера с операционным микроскопом. Однако такой способ наведения лазерного излучения не всегда удобен.
Часто бывает затруднительно расположить рядом громоздкий излучатель и оперируемого. В этом случае транспортировку лазерного луча осуществляют внутри системы полых трубок, которые сопряжены и оптически согласованы между собой с помощью зеркально-шарнирных сочленений. Лазерный луч проходит внутри трубок, не касаясь их стенок. На дистальном конце такого манипулятора размещается оптическая линза, которая фокусирует лазерное излучение в пятно с малым диаметром (обычно 0,1—0,2 мм), что обеспечивает высокие плотности мощности света на объекте. Более удобной является транспортировка лазерного излучения по гибким волоконным световодам.
Оптический световод состоит из сердцевины и отражающей оболочки, выполненной из материала с более низким показателем преломления, чем у сердцевины. В обычных световодах для хирургических лазеров в качестве сердцевины используется высококачественный чистый кварц, отражающая оболочка может быть выполнена из легированного кварца или полимера. При использовании световодов с некоторыми видами лазерного излучения, которые сильно поглощаются в кварце, приходится применять для сердцевины специальные материалы, например сапфир, что резко увеличивает стоимость световодов. Сверху отражающей оболочки наносят защитную оболочку из полимера. В некоторых случаях в качестве световодов используют тонкие полые трубочки со стенками из отражающего материала.
Такое волокно может быть использовано для доставки излучения к месту воздействия. Для этого необходимо с применением линзы ввести излучение во входной торец гибкого волоконного световода, с помощью которого излучение подводят к зоне воздействия.
Общие пришиты воздействия лазерного излучения на биологические ткани. Эффективность лазерной хирургии определяется преобразованием энергии лазерного излучения в тепло на поверхности или в глубине ткани. Характер этого преобразования зависит не столько от физических параметров лазерного пучка, сколько (и прежде всего) от физических и морфологических свойств ткани. Именно взаимодействие свет — ткань является ключевым моментом в понимании основ лазерной медицины, в частности лазерной хирургии. Соотношение характеристик ткани и параметров лазера определяет выбор типа лазера и достигаемый тепловой, а следовательно, и хирургический эффект. При этом параметры ткани в таком выборе являются определяющими.
Многообразие структур биологических тканей определяет разный характер прохождения света через них, но основные закономерности сохраняются. Большинство тканей является для света рассеивающей средой с сильным поглощением. Такие среды часто называют мутными. При прохождении лазерного излучения через ткань наблюдается ослабление его интенсивности, которое определяется коэффициентом экстинкции (от лат. extinctio — гашение) \х. В свою очередь щ = ца + \x, где ца и- ц5 — коэффициенты поглощения (абсорбции) и рассеивания. «Поглотителями» света в мягких тканях являются природные эндохромофоры, а «рассеивателями» — клетки ткани и их структурные (морфологические) особенности.
Действительно, преобразование света в тепло осуществляется прежде всего на природных эндохромофорах — веществах, которые находятся в тканях. Количество типов хромофоров достаточно велико. Однако хромофоры, которые играют важную роль в лазерной хирургии, хорошо известны. Это вода, компоненты крови, меланин и, реже, протеин, который имеет большое значение в лазерной офтальмологической хирургии. При поглощении света на хромофорах происходит преобразование света, за счет чего ослабляется проходящее излучение. Хромофоры определяют глубину проникновения света в ткани и, что особенно важно, объем, в котором выделяется энергия.
Следует отметить, что на характер воздействия лазерного излучения на биологические ткани влияет длина волны, на которой лазер работает. Это происходит потому, что от длины волны сильно зависит поглощение излучения в различных компонентах тканей. Длина волны излучения является, таким образом, важным его параметром. В медицине используют лазерные аппараты, генерирующие излучение от ультрафиолетового (длина волны около 0,2 мкм) до дальнего инфракрасного (более 10 мкм), включая видимую часть спектра с длиной волны излучения (от 0,45 до 0,7 мкм).
Для иллюстрации на рис. 1.39 приведены зависимости поглощения лазерного излучения в воде и цельной крови от длины волны. Представлены длины волн излучения лазеров, на основе опыта работы с которыми написана настоящая глава. Для зеленого излучения (0,53 мкм) поглощение возрастает в цельной крови и уменьшается в воде. Тот из хромофоров, который для этой длины волны ослабляет (поглощает) лазерный свет сильнее, и будет определять объем нагреваемой ткани (объем тепловыделения).
Поэтому такой хромофор называют доминирующим хромофором. Например, для С02-лазера (10,6 мкм) доминирующим хромофором является вода. Коэффициент поглощения ца составляет около 830 см1, что соответствует глубине проникновения света в ткани около 50 мкм (около 0,05 мм), т. е. нескольким (10—15) слоям клеток. Благодаря этому можно локализовать выделение энергии в очень маленьком объеме ткани и достичь начала абляции (эвапорации) ткани при малых уровнях мощности. Это хорошо согласуется с результатами экспериментов.
Для других важных для эндоскопической хирургии лазеров измеренные глубины поглощения света составляют: для лазера на иттрий-алюминиевом гранате (ИАГ), активированном неодимом (неодимовый ИАГ-лазер с длиной волны 1,06 мкм), — от 6 до 8 мм, для лазера на ИАГ, активированном гольмием (гольмиевый ИАГ-лазер с длиной волны 2,09 мкм), — 0,5 мм, для неодимового ИАГ-лазера с удвоением частоты (0,53 мкм, зеленый свет) — 0,4 мм, для диодных лазеров с длиной волны 0,81 мкм — от 4 до 6 мм, с длиной волны 0,97 мкм — от 1 до 2 мм.
Из приведенных сведений следует несколько важных для эндоскопической хирургии выводов:
Если необходимо нагреть (например, скоагулировать) большой объем ткани, то предпочтение следует отдать неодимовому ИАГ-лазеру (1,06 мкм) или диодному лазеру (0,81 мкм), поскольку объем нагреваемой ткани будет во много раз больше, чем при использовании С02-лазеров.
Если необходимо осуществить точную (прецизионную) резку тканей, то предпочтительно использовать С02-лазер. При применении такого лазера меньше термическая травма окружающих разрез тканей и, следовательно, в дальнейшем выше скорость заживления раны и меньше выраженность рубцевания тканей в зоне разреза.
Поскольку лазерная коагуляция имеет в основном тепловой характер (термическая коагуляция), больший объем нагреваемых лазером тканей обеспечивает возможность коагуляции более крупных сосудов. Таким образом, лазерное излучение, более глубоко приникающее в ткани, имеет более выраженный гемостатический потенциал. Например, неодимо-вый ИАГ-лазер может коагулировать кровеносные сосуды диаметром до 3—4 мм, в то время как С02-лазер надежно коагулирует сосуды диаметром не более 0,5 мм. Диодные лазеры (0,97 мкм), гольмиевые ИАГ-лазеры (2,09 мкм) и не-одимовый ИАГ-лазер с удвоением частоты (0,532 мкм) занимают промежуточное положение между неодимовым ИАГ-лазером (1,06 мкм) и С02-лазером (10,6 мкм) по возможностям коагуляции и резки тканей. Эти лазеры не имеют ярко выраженного доминирующего хромофора. Точнее, они имеют по 2 хромофора, близких по поглощению для их длин волн генерации. Для диодных лазеров и гольмиевых ИАГ-лазеров хромофорами являются вода и кровь, а для неодимовых ИАГ-лазеров с удвоением частоты (зеленый лазер) — кровь и меланин. Какой из хромофоров будет доминирующим, часто определяется конкретной операционной ситуацией и зависит от степени крове- и водонаполнения, морфологической структуры, степени окраски тканей, неравномерности распределения молекул хромофора в среде и степени насыщенности ткани кислородом.
Для получения одинакового термического эффекта (например, эвапорации или коагуляции тканей) требуются примерно одинаковые затраты энергии на единицу объема тканей. Поэтому при использовании излучения, более глубоко проникающего в ткани, необходимы и большие абсолютные затраты энергии. Кроме того, возрастает опасность нежелательного воздействия на органы, находящиеся за зоной воздействия. При выборе типа лазера и его энергетических параметров (мощность, энергия) следует исходить из описанных выше особенностей. Именно поэтому лазерные хирургические системы с большим коагуляционным потенциалом всегда обладают большей мощностью. Так, уровни мощности хирургических систем с неодимовым ИАГ-лазером составляют 100 Вт и выше, в то время как с С02-лазером — около 20 Вт. Отметим также, что с учетом «эксплуатационного запаса» обычно выбирают еще более мощные системы, поскольку чем больше мощность (энергия) лазера, тем вышепроизводительность операционного процесса (скорость резки, коагуляции, эвапорации).
Рис. 1.39. Зависимость поглощения лазерного излучения в воде (сплошные линии) и цельной крови (звездочки) от длины волны (а — от 0,6 до 10,6 мкм, б —от 0,7 до 1,1 мкм).
По осям абсцисс — длина волны, мкм; по осям ординат — коэффициенты: поглощения, см"1 (для воды), мм-1 (для крови).
Очень важно понимать, что повышение температуры собственно и определяет достигаемый термический, а следовательно, и хирургический (медицинский) эффект. Термические эффекты в биологических тканях соответствуют следующим диапазонам температур (в °С):
отсутствие необратимых изменений — 37—45
разделение слоев ткани (отек) — 45—48
сваривание ткани, денатурация белка — 45—60
коагуляция, некроз, обезвоживание — 60—100
испарение тканевой воды — 100
обугливание (выгорание водорода из углеводородов ткани) — 150—300
горение и эвапорация ткани — >300
Повышение температуры в локальном (ограниченном глубиной поглощения света) объеме при выполнении некоторых энергетических и временных условий приводит к безожоговому абляционному разрушению тканей. Например, для С02-лазеров плотность энергии должна быть более 4— 5 Дж/см2, а время воздействия — менее 1 мс. В таких условиях воздействие лазера вызывает кипение перегретой жидкости (вода) в ограниченном объеме, образование высокого давления пара (превышает атмосферное давление в несколько раз) и выброс фрагментов ткани из зоны лазерного воздействия за счет перепада давления. Резка (абляция) ткани лазером, таким образом, представляет последовательную термическую деструкцию ткани при перемещении пучка света (с необходимыми параметрами) от одной точки ткани к другой.
Особенности различных лазеров, применяемых в эндоскопической хирургии
Выбор оптимального лазера для эндоскопических операций — задача непростая. Каждый тип лазера имеет свои преимущества и недостатки, которые были выявлены нами в процессе многолетней работы.Аппараты на основе С02-лазеров. Первыми (еще в конце 60-х годов прошлого столетия) рутинными инструментами для хирургов стали С02-лазеры (лазеры на углекислом газе). Излучение С02-лазеров с длиной волны 10,6 мкм поглощается в тонком (40—60 мкм) слое ткани. Основным поглощающим компонентом является вода. Энергия выделяется в малом объеме, режущий эффект проявляется при мощностях в несколько ватт, невелико повреждение подлежащих тканей проникающим излучением. Дополнительный щадящий подлежащие ткани эффект получают за счет использования импульсно-периодического режима работы. К недостаткам следует отнести слабый коагулирующий эффект, высокую стоимость и недостаточную эффективность существующих оптических волокон для передачи (именно для таких лазеров используются полые световоды), из-за чего приходится использовать зеркально-линзовые световоды, ограничивающие возможности хирурга.
С начала 1998 г. мы выполняем бронхоскопические операции с использованием С02-ла-зерной медицинской системы «Sharplan 1080S» производства «Sharplan Lasers, inc.», обеспечивающей мощность от 5 до 80 Вт на длине волны 10,6 мкм. Внешний вид аппарата представлен на рис. 1.40. Отечественные аппараты «Ланцет-1», «Ланцет-2» (20 Вт), «Ланцет-4» уступают «Sharplan 1080S» по удобству работы и возможностям, хотя и существенно дешевле последнего. Как уже говорилось, с С02-лазером невозможно использовать гибкие световоды, и работать с длиной волны излучения 10,6 мкм можно только с помощью специальных жестких бронхоскопов.
Более того, нельзя использовать и стандартную бронхоскопическую оптику, а единственным улучшающим видимость оптическим приспособлением является лупа на проксимальном конце тубуса, которую по эффективности невозможно сравнивать с оптическим телескопом. Бронхоскопических операционных микроскопов, подобных используемым в оториноларингологии, к сожалению, до сих пор нет, поэтому визуальный контроль при работе с С02-лазером существенно хуже, чем при использовании, например, неодимового ИАГ-лазера. Кроме того, дым от сгорающих тканей, заполняя тубус, резко ухудшает видимость, и его не всегда удается быстро удалить даже с помощью аспиратора.
Еще одной особенностью С02-лазера является то, что его излучение, проходя через тубус эндоскопа, практически не расширяется, как это наблюдается при выходе лазерного излучения из световодов. Это следует учитывать, включая излучение и перемещая его по цели: если луч С02-лазера «промахнется», например пройдет мимо опухоли и попадет на стенку трахеи или бронха даже значительно дистальнее желаемой зоны воздействия, в этом месте произойдет ожог интактной слизистой оболочки.
Вместе с тем возможность работы без гибких световодов делает С02-лазер более надежным инструментом в руках хирурга и не требует применение дорогостоящих и быстро выходящих из строя расходных материалов — световодов. Излучение С02-лазера обладает, по нашим наблюдениям, слабовыраженными гемостатическими свойствами, но в связи с высоким коэффициентом поглощения тканями способно даже при относительно небольшой мощности (20—40 Вт) хорошо рассекать и эвапори-ровать опухолевую и рубцовую ткань; по нашему мнению, оно более эффективно для этого, чем излучение других лазеров.

Рис. 1.40. С02-лазер 1080S («Sharplan Lasers, inc.») с длиной волны 10,6 мкм.
Не следует лишь использовать его при резекции сильно васкуляризованных опухолей, поскольку пересечение более или менее крупного (более 0,5—0,8 мм) сосуда может привести к сильному кровотечению. Альтернативой могут быть первоначальная коагуляция тканей с последующей их послойной резкой или применение специальных зажимов для пережатия места разреза. Приводим основные преимущества и недостатки С02-лазе-ров с точки зрения эндоскопической хирургии.
Преимущества
Отсутствие необходимости в световодах и их охлаждения воздухом или газом. Более поверхностный эффект коагуляции и возможность более прецизионного выполнения операции, например на гортани. Высокоэффективная абляция при относительно низкой мощности излучения (от 10 до 40 Вт, в среднем 30 Вт). Хорошо выраженные режущие свойства.
Возможность гибкой регулировки энергетических параметров лазерного пучка (различные виды непрерывного, импульсного и комбинированного режимов). Возможность гибкой регулировки энергетических параметров лазерного пучка за счет использования фокусирующих и расфокусирующих внешних оптических аксессуаров, работающих по принципу «фокус-дефокус» и позволяющих управлять плотностью мощности на операционном поле.
Недостатки
Невозможность передачи излучения по гибкому световоду и использования с фиброоптическими эндоскопами. Необходимость наличия специального бронхоскопического инструментария и невозможность применения стандартной оптики для контроля за абляцией тканей во время операции. Повышенная задымленность операционного поля. Трудности удаления и тем более коагуляции больших объемов тканей.
Слабо выраженные гемостатические свойства.
Аппараты на основе твердотельных лазеров с ламповой накачкой
В начале 70-х годов XX в. появились хирургические аппараты с высокоэффективными неодимовыми ИАГ-лазерами, генерирующие инфракрасное излучение с длиной волны 1,06 мкм в непрерывном, импульсном и импульсно-периодическом режимах. Эти лазеры стали вторым типом лазеров, широко применяемых в качестве скальпеля.Главным преимуществом неодимовых ИАГ-лазеров является возможность передачи излучения большой мощности (100 Вт и более) по гибкому кварцевому световоду, что сделало их идеальными инструментами для малоинвазивных эндоскопических операций. При выполнении операций волоконный инструмент может подводиться к операционной зоне по инструментальному каналу эндоскопа. Это позволяет использовать их при работе с бронхофиброскопами, а также подводить излучение непосредственно в операционную зону к тканям и контролировать процесс их коагуляции и абляции (эвапорации) с помощью оптики. Используя различные приспособления на выходном (дистальном) конце рабочего волокна, можно менять пространственные характеристики выходного излучения.
При использовании оптического волокна с плоским торцом, перпендикулярным оси волокна, излучение выходит вдоль волокна в виде расходящегося конусообразного луча с углом при вершине конуса, соответствующим числовой апертуре волокна (для кварц-кварцевых световодов около 25°). Естественно, что плотность мощности излучения уменьшается с удалением выходного торца волокна от объекта воздействия. Кроме того, при дистанционном воздействии часть излучения отражается от ткани и может служить причиной нежелательного облучения хирурга, особенно его глаз.
Возможно контактное воздействие волоконным световодом на ткани, для чего дистальный конец рабочего кварцевого волокна на расстоянии примерно 5 мм очищают от защитной пластиковой оболочки и вводят в соприкосновение с тканью. Наличие физического контакта позволяет точно локализовать воздействие. Контакт с тканью исключает отражение излучения в окружающее пространство. При достаточной мощности излучения в месте контакта происходят загрязнение световода продуктами горения ткани, повышенное выделение тепла и вызванный им разогрев конца световода. При этом на ткань осуществляется сочетанное воздействие лазерного излучения и раскаленного конца световода.
В некоторых случаях необходимо направить излучение перпендикулярно волокну. Для этого используют волоконный инструмент с боковым излучением (так называемый side-fiber), конец которого отполирован под углом, близким к 45°. Чтобы избежать повреждения торца волокна при соприкосновении с тканью, сверху на дистальный конец надевают защит - ный кварцевый колпачок. Чтобы можно было менять направление излучения, на волокно надевают специальный скользящий цанговый зажим, который зажимает волокно и позволяет вращать его вокруг оси.
На рис. 1.39, б видно, что излучение неодимовых ИАГ-лазеров приходится на локальный минимум поглощения в воде. Это излучение поглощается в тканях слабее, чем излучение С02-лазеров, и может проникать на глубину 6—8 мм, а значит, энергия лазерного излучения выделяется в большем объеме. Это позволяет подвергать разрушению относительно большие объемы опухолевой и рубцовой ткани.
Несомненным достоинством лазерных систем этого типа являются также ярко выраженные гемостатические свойства. Важно отметить, что гемостаз с помощью неодимового ИАГ-лазера достигается без значительной абсорбции излучения кровью, что наблюдается при использовании лазеров зеленого диапазона. Излучение неодимового ИАГ-лазера вызывает термическую денатурацию и агломерацию тканевых протеинов и сокращение коллагеновых волокон соединительной ткани. Эти факторы вызывают сжатие и обструкцию кровеносных сосудов.
Наряду с преимуществами неодимовые ИАГ-лазеры имеют и ряд недостатков, проявляющихся при хирургических вмешательствах. Это в первую очередь необходимость воздушного или газового охлаждения световодов (особенно при передаче излучения мощностью более 40 Вт), без которого последние быстро выходят из строя. Дело в том, что большинство используемых лазерных световодов предназначено для работы в режиме без контакта световода с тканью при рабочей дистанции между концом кварцевого световода и объектом операции, равной нескольким (1—3) миллиметрам. В процессе лазерной абляции в результате движения стенок трахеи при искусственной вентиляции или кашле (в случае выполнения операции под местной анестезией) конец световода нередко контактирует с тканями или на него попадают кровь и мокрота. В таких случаях может происходить подгорание конца световода, что требует его быстрой замены или ремонта.
К отрицательным особенностям неодимовых ИАГ-лазеров следует также отнести цветовую чувствительность к хромофорам, прежде всего к меланину. С помощью такого лазера невозможно выполнять быструю резку и эвапорацию незначительно пигментированных светлых тканей даже при максимально возможных удельных мощностях. Однако после того как возникают пиролиз и обугливание (выпадение частичек углерода) поверхностных слоев ткани в результате термического воздействия, лазерное излучение начинает хорошо абсорбироваться тканями, которые подвергаются быстрой эвапорации.
Поэтому процессы резки происходят сначала с некоторой задержкой по времени, а затем лавинообразно. Это связано с тем, что по мере нагревания тканей до более высокой температуры меняется характер поглощения света тканями (меняется доминирующий хромофор). Вместо воды роль доминирующего хромофора начинают выполнять обезвоженные структуры ткани и выпадающий в зоне лазерного воздействия углерод. Это явление мы называем наведенным поглощением. Основные преимущества и недостатки неодимовых ИАГ-лазеров приведены ниже.
Преимущества
Возможность передачи мощного теплового излучения по гибкому кварцевому световоду к месту операции и связанная с этим возможность его использования с фиброоптическими эндоскопами.
Возможность контроля абляции и коагуляции с помощью стандартной эндоскопической оптики.
Способность глубоко проникать в ткани и подвергать коагуляции и абляции относительно большие объемы ткани.
Хорошо выраженные гемостатические свойства и связанная с этим возможность коагуляции достаточно крупных (диаметром 3—5 мм) сосудов.
Возможность работы в непрерывном и импульсном режимах.
Недостатки
Опасность воспламенения световодов, особенно при повыше-, нии концентрации кислорода в дыхательных путях.
Частое подгорание дистального конца световода при контакте с коагулируемыми тканями.
Трудность осуществления поверхностных прецизионных воздействий (например, в гортани).
Затрудненная абляция («тепловая экранировка») при наличии крови в области операционного поля.
Необходимость воздушного или газового охлаждения световодов при транспортировке мощного (более 40 Вт) излучения.
Разная цветовая чувствительность для тканей с неоднородным (негомогенным) содержанием меланина.
В течение первого периода нашей работы (1992—1998 гг.) лазерные операции на трахее в клинике производили с помощью лазерной установки, выполненной на базе силового блока технического лазера СПИК-1 и излучателя от серийной модели отечественного неодимового ИАГ-лазера «Радуга-1». При анонсированной мощности 100 Вт эта установка реально давала на конце световода мощность не более 40 Вт, что является минимальным порогом, необходимым для эффективной абляции (эвапорации) тканей. За этот период нами была также проведена клиническая апробация отечественного неодимового ИАГ-лазера ЛАСКА производства ТОО «Эколаб».
С начала 1998 г. мы работаем с уникальной установкой на основе неодимового ИАГ-лазера «COMBO 1064/532 XJ» (рис. 1.41) производства «Sharplan Lasers, inc.». Она позволяет работать в двух спектральных диапазонах: с длиной волны 1,06 мкм, мощностью 100 Вт (ближний инфракрасный) и 0,53 мкм (видимый зеленый) при использовании преобразования излучения неодимового ИАГ-лазера с помощью нелинейного кристалла KTR. При работе с ИАГ-лазерами использовали гибкие кварцевые световоды с диаметром сердцевины 400 и 600 мкм и металлической муфтой на дистальном конце. Их охлаждение осуществляли подачей двуокиси углерода из баллона или окружающего воздуха с помощью компрессора. Уникальность этой системы связана с тем, что это единственная в мире модель медицинской установки, позволяющая создавать в одном аппарате мощности на дистальном конце световода более 100 Вт в инфракрасном диапазоне и около 40 Вт (!) в зеленом диапазоне.

Рис. 1.41. Неодимовый ИАГ-лазер «COMBO 1064/532 XJ» («Sharplan Lasers, inc.») с длиной волны 1,064 и 0,532 мкм.
Наш опыт работы с зеленым (0,53 мкм) излучением неодимового ИАГ-лазера с удвоением частоты относительно невелик, однако мы можем отметить более поверхностное действие этого излучения на ткани, достаточно высокие режущие и хорошие коагуляционные и гемостатические свойства, обусловленные особенностями взаимодействия зеленого света с тканями. Как отмечалось выше, доминирующими хромофорами в зеленой области спектра являются компоненты крови, но и коэффициент рассеяния света тканями в этом спектральном диапазоне велик. Так, коэффициент поглощения составляет около 15 см~", а коэффициент рассеяния — около 500 см-1. Поэтому глубина выделения энергии света в тканях составляет около 0,5 мм (в зависимости от степени васкуляризации тканей), что затрудняет удаление больших объемов ткани, но позволяет выполнять абляцию более прецизионно (с меньшей зоной термонекроза) и, следовательно, более щадяще, что немаловажно при проведении операций на гортани или в подскладочном пространстве трахеи.
Отметим также, что из-за небольшой глубины проникновения зеленого излучения в ткани мощность около 40 Вт на дистальном конце световода становится даже избыточной для тех типов эндоскопических операций, которые мы выполняли. К недостаткам мы относим очень яркий зеленый цвет излучения, требующий применения специальных защитных светофильтров, резко изменяющих окраску операционного поля и затрудняющих ориентировку на тканях и выполнение операции в целом. Приводим особенности работы с лазерным излучением зеленого диапазона (0,53 мкм):
Возможность передачи излучения по гибкому световоду и использования с фиброоптическими эндоскопами. Высокоэффективная абляция при относительно малой мощности излучения (от 2 до 40 Вт).
Высокие коэффициент абсорбции тканями (особенно содержащими гемоглобин) и коэффициент рассеяния света и связанное с этим хорошее гемостатическое действие. Более поверхностное действие на ткани и возможность более прецизионного выполнения операции (например, на гортани) с небольшой зоной термонекроза, большей, чем при применении С02-лазера, но значительно меньшей, чем при использовании неодимового ИАГ-лазера. Возможность работы в постоянном, импульсном и импульсно-периодических режимах.
Необходимость работы в защитных очках с фильтрами, сильно искажающими цветопередачу.
Потребность в изменении характера взаимодействия лазерного излучения с биологическими тканями для решения насущных медицинских задач привела к тому, что появились аппараты с лазерами на других кристаллических средах. Так, нами была проведена клиническая апробация хирургического лазера СТН-10 (гольмиевый ИАГ-лазер с длиной волны 2,09 мкм) производства АО «Хоре» (ныне ЗАО «МедОптоТех»), работающего в импульсно-периодическом режиме.
Лазерное излучение с длиной волны 2,09 мкм попадает на локальный максимум поглощения в воде (см. рис. 1.39, а), поэтому дает хороший режущий эффект, поглощение излучения оказывается близким к показателю для излучения с длиной волны 10,6 мкм, однако в отличие от последнего хорошо передается по световодам из «осушенного» кварца.
Импульсный режим работы и высокая пиковая мощность (более 4 кВт), малая длительность импульсов излучения (около 250 мкс) и достаточно высокая частота их повторения (около 20 Гц) обеспечивают хорошие режущие свойства лазера. Следует отметить хорошее поглощение излучения тканями и относительно небольшую глубину его проникновения (0,5 мм) по сравнению с таковыми при использовании неодимового ИАГ-лазера, обусловливающие более поверхностное действие и меньшее поражение окружающих тканей, что сопровождается отсутствием грубого рубца при заживлении лазерной раны, но не позволяет одновременно коагулировать и удалять большие объемы тканей.
Гемостаз также достаточно эффективный и возникает не за счет термической коагуляции крови, а в результате скручивания капилляров и их сдавления, благодаря чему уменьшается вероятность образования и отрыва крупных тромбов. Гольмиевый ИАГ-лазер, по нашему мнению, лучше использовать при Рубцовых изменениях гортани, чем при массивных стенозах трахеи. Ниже приведены основные преимущества и недостатки гольмиевых ИАГ-лазеров.
Преимущества
Достаточно высокое поглощение света в тканях и эффективная абляция и коагуляция ткани при относительно небольшой средней мощности излучения.
Хорошая передача излучения по гибкому кварцевому световоду с самоочищением дистального конца световода под воздействием импульсно-периодического излучения (эффект самоочищения).
Возможность более поверхностного, а следовательно, более прецизионного воздействия, чем при работе с неодимовым ИАГ-лазером.
Недостатки
Отсутствие непрерывного режима работы (возможен только импульсный режим).
Необходимость охлаждения световодов и реальная опасность их воспламенения при повышении концентрации кислорода в дыхательных путях.
Часто недостаточная глубина абляции ткани и затруднения при удалении больших объемов ткани.
Избыточное обугливание коагулируемых тканей при использовании лазеров с малыми импульсными и средними мощностями (менее 20 Вт).
Необходимость использования специальных световодов из «осушенного» кварца.
Аппараты на основе полупроводниковых лазеров
Еще в 1962 г. были созданы первые полупроводниковые лазеры (лазерные диоды), которые обладали высокой эффективностью и малыми размерами. К сожалению, в течение длительного времени оставалось проблемой получение с их помощью достаточных для хирургии уровней выходной мощности и приемлемого ресурса работы. Только к последнему десятилетию XX в. появились мощные полупроводниковые лазеры, начался быстрый прогресс в увеличении коэффициента полезного действия, надежности и реализуемых уровней выходной мощности при снижении себестоимости. В настоящее время на их основе в России серийно выпускают большое количество аппаратов, существенно превосходящих по своим эксплуатационным характеристикам (низкая стоимость, малые энергопотребление, масса и габариты, высокие надежность и ресурс, отсутствие высоких напряжений) аппараты на основе газовых лазеров и твердотельных лазеров с ламповой накачкой.Наибольшее распространение получили полупроводниковые лазерные аппараты с длинами волн 0,81 и 0,97 мкм. Пер: вые имеют свойства, близкие к таковым неодимовых ИАГ-лазеров. Вторые благодаря глубине поглощения 1—2 мм сочетают хорошие режущие и коагулирующие свойства. Вместе с тем для таких аппаратов существует принципиальное ограничение, препятствующее улучшению их характеристик. Большая расходимость излучения, генерируемого мощными лазерными диодами, не позволяет ввести это излучение в тонкие световоды, а следовательно, создать на выходе световода высокую плотность мощности.
На сегодняшний день предельное значение: около 30 Вт непрерывного излучения в световоде диаметром 0,4 мм и с числовой апертурой 0,2. Не следует считать, что это малая величина: таких характеристик достаточно для перфорации кости при лечении остеомиелита, а по эффективности резания такие лазеры не уступают неодимовым ИАГ-лазерам с выходной мощностью около 60 Вт. Нами проведена клиническая апробация лазерного скальпеля ЛС-0,97 («ИРЭ-Полюс», Россия) с выходной мощностью до 20 Вт, входящего в разрешенное к серийному производству семейство аппаратов, выпускаемых под уточненным названием ЛСП «ИРЭ-Полюс» (рис. 1.42). Показана перспективность применения такого типа лазеров в эндоскопической хирургии, но его мощность иногда была недостаточной. С повышением выходной мощности излучения такие аппараты стали серьезным конкурентом неодимовых ИАГ-лазеров.

Рис. 1.42. Портативный полупроводниковый лазер ЛСП «ИРЭ-Полюс» (Россия).
Приводим выявленные в процессе эндоскопических операций особенности полупроводникового лазера с длиной волны 0,97 мкм (лазеры с длиной волны 0,81 мкм имеют практически такие же особенности, как и с длиной волны 1,06 мкм):
- Возможность передачи излучения по гибкому световоду и использования с фиброоптическими эндоскопами.
- Сочетание хороших режущих и коагулирующих свойств.
- Возможность работы в непрерывном, импульсном и импульсно-периодических режимах.
- Высокая надежность, простота управления, сравнительно низкая стоимость, отсутствие необходимости в мощном питании. Малые габариты позволяют легко интегрировать аппарат в эндоскопическую стойку.
В настоящее время достигнут необходимый уровень понимания характера воздействия лазерного излучения с разной длиной волны на различные биологические ткани. Сформулированы основные медико-технические требования к лазерному эндохирургическому оборудованию, на клиническом уровне показаны достоинства и недостатки лазеров разного типа, значительно улучшены эксплуатационные и эргономические характеристики лазерных систем, наработаны эффективные методики использования лазерного оборудования в клинической практике, широко проводится апробация перспективных лазеров и т.д.
Учитывая реалии отечественного здравоохранения, не будем останавливаться на дорогостоящих вариантах, таких как лазеры на свободных электронах, и рассмотрим более доступные лазеры. До появления эффективных световодов отложим рассуждения о С02-лазерах и СО-лазерах, тем более что появились аппараты на основе волоконных лазеров — лазеров на волокне, активированном тулием, с рабочей длиной волны
1,9 мкм. Это излучение приходится на локальный максимум поглощения в воде, характер воздействия на ткани аналогичен действию излучения с длиной волны 10,6 мкм и при этом может передаваться по волокну из «осушенного» кварца.
Кроме того, разработаны и разрешены к применению волоконные лазеры, работающие на длине волны 1,56 мкм (волокно, активированное эрбием) и 1,06 мкм (волокно, активированное итербием). О потенциальных возможностях этих лазеров свидетельствует то, что в промышленных версиях в одномодовом непрерывном режиме достигнуты мощности более 600 и 150 Вт соответственно. При этом такие лазеры значительно эффективнее и надежнее и имеют меньшие габариты по сравнению с лазерами на кристаллах. Более того, развитие волоконных технологий позволило создать медицинские аппараты, в которых используется два независимо регулируемых излучения с разной длиной волны, причем вывод излучений может осуществляться как по раздельным волокнам, так и по одному рабочему волокну. Такие аппараты позволяют хирургу менять характер воздействия на ткани в зависимости от текущей задачи операционного вмешательства (и это не сложнее, чем выбор температуры воды из крана).
Анализ применения различных лазерных систем в общей хирургии, а также опыт использования неодимового и гольмиевого ИАГ-лазеров, ИАГ-лазеров с удвоением частоты и С02-лазера в практической эндотрахеальной хирургии, накопленный более чем за 10 лет, позволяет нам с оптимизмом смотреть в будущее лазерной хирургии.
А.М. Шулутко, А.А.Овчинников, О.О.Ясногородский, И.Я.Могус
С момента создания Майманом (Maiman) первого лазера в 1960 году лазерные системы стали широко применяться в разных областях науки, в том числе и в повседневной медицинской практике. Слово лазер (laser) представляет собой акроним, состовленное из начальных букв слов, указывающих принцип его работы: L ight A mplification by S timulated E mission of R adiation-усиление света вынужденным излучением . В последние годы значительно увеличилось количество разных лазеров, однако все лазерные устройства состоят из трех основных компонентов: источника энергии, активной среды и лазерного резонатора. Лазерный пучок, получаемый при вынужденном излучении в результате многократного отражения света между зеркалами лазерного резонатора, обладает следующими тремя специфическими свойствами :
- когерентностью - все волны лазерного пучка имеют одинаковую фазу;
- коллимированностью (направленностью) - очень малым расхождением лучей лазерного пучка даже на больших дистанциях, т.е. почти параллельные лучи;
- монохроматичностью - все волны имеют одинаковую длину и частоту (экстремально узкая спектральная полоса излучения).
Механизм селективной фотокоагуляции заключается в избирательном поглощении различными компонентами биологических тканей лазерной энергии определённой длины волны, что приводит к их избирательному разрушению без нанесения ущерба окружающей ткани . При лечении патологии сосудистого генеза основное применение нашли высокоэнергетические диодные лазеры, генерирующие луч в диапазоне пиков абсорбции гемоглобина и карбоксигемоглобина (810-980 нм). В нашей практике комплексного лечения сосудистых заболевании мы применяем диодный лазер «Medilas D Skin Puls S» (фирмы «Dornier», Германия) с длиной волны 940 нм (Рис.1).
Рисунок 1. Диодный лазер «Medilas D Skin Puls S»
Диодный лазер применяется при следующих потологиях:
Сосудистые дисплазии:
- винные пятна
- венозные и артерио-венозные дисплазии
- лимфангиоматозные, смешанные дисплазии
Гемангиомы
- капилярные
- кавернозные
Телеангиэктазии на лице
Сосудистые звёздочки
Ангиомы губ рта:
- маленькие
- большие
Старческие гемангиомы
Варикозное расширение вен нижных конечностей:
- система большой подкожной вены (БПВ)
- система малой подкожной вены (МПВ)
- смешанные формы
Тромбофлебит варикозно расширенных вен:
- участки основных стволов (БПВ и/или МПВ)
- ветви основных стволов
- смешанные формы
Варикозная болезнь вен нижних конечностей (ВБВНК), будучи одним из самых распростроненных заболеваний, сопровождается широким спектром проявлении функционального и органического характера, эстетических дефектов, существенно ухудшая качество жизни пациентов. Высокая травматичность традиционных операции при ВБВНК, длительный период послеоперационной нетрудоспособности, помножение количество ежегодно оперируемых, определяют медицинскую и социальную значимость этой проблемы. Ликвидация высокого вено-венозного сброса и магистрального варикоза в системе боьшой подкожной вены (БПВ) является основной задачей лечения у подавляющего большинства пациентов ВБВНК. В повседневной практике для ее решения обычно используют операцию Бебкока в классическом виде или в более современных модификациях (инверсионная флебэктомия, PIN-стриппинг, криофлебэктомия и др.). Однако зондовые методы удаления вены травматичны, нередко страдают венозные притоки, обрываются коммуникантные вены, повреждаются лимфатические коллекторы и нервные стволы, обширные гематомы в канале БПВ и подкожно-жировой клетчатке бедра вызывают длительный послеоперационный болевой синдром и замедляют темпы медико-социальной реабилитации пациентов .
Вот почему, с учетом современных тенденции развития флебологии, большую актуальность приобретает разработка и внедрение принципиально новых технологии лечения магистрального варикоза. Эндовенозная лазерная коагуляция (ЭВЛК) варикозно измененных вен высокоэнергетическим диодным 940 нм лазером Dorier Medilas D Skin Pulse S является альтернативой традиционным зондовным методам хирургического лечения. По данным разных авторов, ЭВЛК приводит к окклюзии сосуда в 95% , что является относительно хорошим результатом по сравнению с кклассической хирургией. Процедуры могут проводится амбулаторно или в стационаре, под местной инфилтрационной, проводниковой или внутривенной анестезией. При классическом варианте, по методике, описанной Proebstle с соавт., у медиальной лодыжки или в верхней трети голени по медиальной поверхности под визуальным и пальпаторным контролем или под контолем УЗИ пунктируется ствол БПВ толстой пункционной иглой (16-18G), через иглу вводится гибкий металлический J-проводник, затем обычный ангиографическийн катетр 5-6F (Cook, Cordis). Проводник удаляется и через катетр вводится гибкий световод, типа «AngioSpot», с наружным диаметром 1мм, подсоединенный к диодному лазеру. В условиях напряженной инфильтрации паравазальных тканей проводится лазерная коагуляция в импульсном режиме, при этом катетр со световодом извлекается с шагом 3-5мм в секунду (на один импульс) (Рис.2). Продолжительность самой манипуляции ЭВЛК не превышает 3,5-4,5 мин., общая длительность процедуры в среднем состовляет 60мин .

Рисунок 2. Этап ЭВЛК ствола БПВ на н/3 голени.
Механизм ЭВЛК на экспериментальной модели изучил Proebstle с соавт. (2003г.) из университетской клиники Майнца (Германия). Это исследование показало перфорацию стенок вен в зоне прямого лазерного воздействия и теплового поражения смежных участков стенок вен. Автор полагает, что эффект теплового поражения (и как результат-тромботическая окклюзия вены) обусловлен образованием пузырков пара в ходе лазерного воздействия. При этом кровь является хромофором, поглощяющим энергию лазерного излучения . Результаты морфологического исследования свидетельствуют о возникновении локального коагуляционного некроза эндотелия, являющегося в свою очередь основой формирования окклюзивного тромбоза коагулированной вены. Такой патогенез тромбоза теоретически не требует освобождения вены от крови и не лимитирует диаметр коагулируемой вены .
В нашей практике ЭВЛК мы применяем не как изолированный метод, а в комбинации с традиционной кроссэктомией и минифлебэктомией. Такая комбинация повышает радикальность операции и уменьшает процент возможных рецидивов, а также дает возможность применить метод при тромбофлебите основных венозных стволов и варикозных вен .
После завершения операции проводится эластическое бинтование конечности до суток. В далнейшем применяется компрессионный трикотаж на период до 1мес и более в зависимости от выраженности патологических изменении вен. В раннем послеоперационном периоде с целью обезболивания назначаются нестероидные противовосполительные препараты (диклофенак, кетонал), а также с целью профилактики тромбофлебита низкомолекулярные гепарины (фраксипарин, клексан) в профилактических дозах на срок до 5 дней. С первых суток послеоперационного наблюдения отмечается незначительная гиперемия по ходу коагулированной вены, пальпаторно определяется умеренно болезненный плотный тяж, в ряде случаев субфебрилитет в вечернее время. Операции выполняются в рамках «стационара одного дня» и 85% больных готовы покинуть клинику до 24ч после операции, что позволяет говорить о значительном снижении травматичности вмешательства .
Серезных осложнении от применения ЭВЛК не наблюдаются. В редких случаях, по ходу коагулированных вен отмечаются фрагментарные тромбофлебиты, преходящие парестезии по медиальной поверхности голени и стопы, гиперпигментация по ходу вены в течении 2-3мес, которые легко устраняются обычными консервативными методами .
Таким образом:
- Метод ЭВЛК является малоинвазивной альтернативой традиционной флебэктомии.
- ЭВЛК применима при всех стадиях ВБВНК для коагуляции БПВ и МПВ, их притоков, а также для вен большого диаметра. Применима также и при наличии тромбофлебита с обязательной, предварительной кроссэктомией.
- Применение ЭВЛК значительно снижает операционную травму, определяет низкий процент послеоперационных осложнении и сокращает продолжительность пребывания больного в стационаре.
Одним из частых проявлении хронической венозной недостаточности является развитие телеангиэктазии - сосудистых «звездочек», «сеточек», «паучков», видимых на коже невооруженным глазом. Диаметр нормальных сосудов, находящихся в коже - около 20 микрон. Расширенные сосуды, диаметром 100 микрон (0,1мм) и больше, образуют телеангиэктазии. Термин телеангиэктазия произошел от трех латинских слов: tel, angio, ectasia, обозначающих расширенный кончик сосуда . Около 80% людей, страдающих от варикозного расширения вен, имеют так называемые «паукообразные вены». Зачастую они располагаются не только на ногах, но и на шее и лице. Сосудистые звездочки, сеточки и паучки чаще всего встречаются у женшин, которые наиболее чувствительны к такого рода косметическим дефектам. В этой связи вопросы лечения приобретают особое значени . В настоящее время наиболее эффективными методами лечения подобных состоянии являются компрессионная склеротерапия и чрескожанная лазерная коагуляция (ЧЛК) с применеием диодного лазера «Medilas D Skin Pulse S». Доставка лазерной энергии при ЧЛК осуществляется ручной фокусирующей насадкой со сменными оптическими элементамы типа «AngioSpot», обеспечивающими размер фокусного пятна 0,5; 1,0; 1,5мм (Рис.3) .

Рисунок 3. Чрескожанная лазерная коагуляция телеангиэктазии на голени.
Размер фокусного пятна при проведении лечения необходимо выбирать в соответствии с показаниями. Лечение больших сосудов выполняется гораздо быстрее при использовании пятна большого диаметра, в то время как для лечения небольших и малых сосудов чаще применяется малое фокусное пятно, позволяющее проводить прецизионную обработку. В таблицах 1 и 2 приведены типичные параметры для лечения тлеангиэктазии в зависимости от их размеров и расположении :
Таблица 1: Типичные параметры для лечения поражении поверхностно расположенных сосудов (лицевые телеангиэктазии)
|
Диаметр сосуда (мм) |
Диаметр пятна (мм) |
Длительность импульса (мс) |
Плотность энергии (Дж/см2) |
|
0,1-0,3 |
30-40 |
||
|
0,3-0,6 |
40-50 |
||
|
>0,6 |
60-70 |
Таблица 2: Типичные параметры для лечения поражении сосудов глубокой локализации (телеангиэктазии нижних конечностей)
|
Диаметр сосуда (мм) |
Диаметр пятна (мм) |
Длительность импульса (мс) |
Плотность энергии (Дж/см2) |
|
<0,3 |
30-40 |
500-800 |
|
|
0,3-0,6 |
50-60 |
300-360 |
|
|
>0,6 |
60-70 |
При проведении процедуры может отмечатся умеренное болезненность, которая практически не требует анестезии, в редких случаях может быть предложена местная анестезия кремом «Эмла», в нашей практике мы применяем местное охлаждение с помощью льда . Процесс лечения начинается с подбора оптимальной плотности энергии, при которой обработка визуально сопровождается исчезнованием или резким побледнением сосуда. Сосуды обработываются от периферии к центру с шагом 1-2мм за 1-2 перехода. Примерно через 5мин после окончания процедуры на коже появляется покраснение, исчезающее через 3-6ч . Эластическая компрессия после ЧЛК не применяется. Американские автори провели оценку эффективности компресии после ЧЛК телеангиэктазии нижих конечностей и не выявили статистически достоверных различий в результатах лечения с использованием компрессии и без нее . В результате лечения степень очищения 75-100% для локализации на нижних конечностях отмечается около 95% пациентов. Большая часть сосудов исчезает после первого сеанса лечения, однако для удаления большинства сосудов может потребоватся 2, 3 и даже 4 сеанса. Полное или почти полное исчезновение телеангиэктазии лица наблюдается у 90% пациентов. Без проблем лечатся расширенные сосуды щек, наиболее сложно лечить телеангиэктазии, локализованные на крыльях носа .
При правильно подобранных параметрах побочные эффекты носят умеренный и обратимый характер :
- Жжение в области проведения процедуры в течении 1-2ч.
- Гиперемия и умеренный отек кожи в течении суток.
- Гипопигментация в течение нескольких недель.
- Образование точечных корочек, которые исчезают в течени 7 дней.
В случае сосудов с диаметром более 1,5мм наиболее эффективным методом остается склеротерапия. Умелое сочетание этих двух методов дает хороший и устойчивый косметический результат .
Диодный лазер с большим успехом использовается и при лечении врожденных заболеваний сосудов (CVD - congenital vascular disorders), таких как например наиболее часто встречающихся патологии из этой группы - ""винных пятен"" и капилярных гемангиом. Этими сосудистыми патологиями страдают от 1 до 3% населения, помимо риска развития осложнений, эти патологии сильно уродуют больного, являются постоянным источником психологического дискомфорта, особенно у детей и подростков . Лечение основано на концепции селективного фототермолиза аномальных сосудов, образующих «винные пятна» и гемангиомы, без повреждения самой кожи. Лазерная коагуляция выполняется методом «точка за точкой». Может потребоваться несколько сеансов с интервалом 2-3 месяца между ними. После операции обработанные места осветляются, на третий день покрываются корочкой, через неделю корочки отходят и остается розовое или красное пятно, которое держится полторы-две недели, потом пятно становится коричневатым и остается таким еще полторы-две недели. Через 2-3 месяца обработанная область приобретает цвет, свойственный коже пациента .
Таким образом можно констатировать, что лазерные технологии нашли стойкое применение в медицине, в том числе и в сосудистой и эстетической хирургии. Однако для вынесения окончательного суждения об истинных возможностях лазеров и показаниях к этому методу необходимо дальнейшее накопление клинического материала и изучение отдаленных результатов вмешательств.
Список литературы:
- Шевченко Ю.Л., Стойко Ю.М., Лыткина М.И.. Основы клиниеческой флебологии. 2005г, с.158-164, с.278-282.
- Шулутко А.М., Османов Э.Г., Чакеватзе Н.Г. Инновационные технологии на основе эндовазальной лазерной коагуляции при лечении острого варикотромбофлебита. Грудная и сердечно-сосудистая хирургия, N3, 2006, стр.28-31.
- Кириенко А.И., Богачев В.Ю., Золотухин И.А., Брюшков А.Ю., Журавлева О.В. Эндовенозная лазерная облитерация большой подкожной вены при варикозной болезни. Журнал «Ангиология и сосудистая хирургия», N1-2004г.
- Лядов К.В., Стойко Ю.М., Соколов А.Л., Баранник М.И., Белянина Е.О., Лавренко С.В. Лазерная облитерация подкожных вен в лечении варикозной болезни. Реф.-2004г.
- Суханов С.Г., Ронзин А.В., Власов П.Г. Комбинация компрессионной склереотерапии и лазеротерапии в лечении варикозной болезни и телеангиэктазии нижных конечностей. «Ангиология и сосудистая хирургия», том 5, 4-1999г.
- Богачев В.Ю. Обзор материалов международного флебологического конгресса (Сан Диего, США, 27-31.08.2003г.). «Ангиологиа и сосудистая хирургиа», том10, N2-2004г.
- Куликов С.В., Поспелов Н.В., Пономарев И.В., Пономарева О.Ю. Возможности лечения сосудистых патологии кожи лазером. «Лечащий врач». 2000г, N5-6, 79:80.
- Султанян Т.Л., Камалян Т.А., Аветисян А.А. Лазерная облитерация подкожных вен при лечении варикозной болезни. Материалы первого конгресса армянской асоциации флебологов и ангиологов с международным участием, Ереван, 4-6 окт. 2007г., с. 48-49.
- Геворкян Н.С., Камалян Т.А. Оценка эффективности эндовенозной лазерной коагуляции варикозных вен хижных конечностей методом дуплексного сканирования. Материалы первого конгресса армянской асоциации флебологов и ангиологов с международным участием, Ереван, 4-6 окт. 2007г., с. 50-51.
- Терапевтическое руководство по применению диодного лазера серии Дорнье Медилаз Д (940 нм), Берлин, 2000г. Laser-und Medizin-Technologie GmbH.
- Proebstle T.M. et al. Endovenous treatment of the greater saphenous vein with a 940-nm diode laser: Thrombotic occlusion after endoluminal thermal damage by laser-generated steam bubbles. Journal of Vascular Surgery, January 2002; 35:729-36.
- Proebstle T.M., Sandhover M., Kargl A. et al. Thermal damage of inner vein wall during endovenous laser treatment: key role of energy absorbtion by intravascular blood. Dermatol. Surg. 2002; 28(7):596-600.
- Proebstle T.M. et al. Consensus on the endovenous laser treatment of varicose veins. German Journal: “Phlebologie” 3/2004.
- Navarro L., Min R., Bone C. Endovenous laser: a new minimally invasive methods of treatment of varicose veins - preliminary observations using an 810nm diode laser. Dermatol. Surg. 2001; 27: 117-22.
- Min R.J., Zimmet S.E., Isaacs M.N., Forrestal. Endovenous laser treatment of the incompetent greater saphenous vein. J.Vasc.Surg. 2000;32:941-953.
- Merchant R.F., De Palma R.G., Kabnick L.S. Endovascular obliteration of saphenous reflux: A multicenter study. Journal of vascular surgery, 2002, N-6, p.1190-1196.
- Chandler J.G., Pichot O., Sissa C., Schneider-Petrovic S. et al. Treatment of primary venous insufficiency by endovenous saphenous vein obliteration. J. Vasc. Surg. 2000; 34: 201-14.
- Sadick N.S., Sorhaindo L. An evaluation of post-scleroterapy laser compression and its efficacy in the treatment of leg telangiectasias. Phlebology, 200
Введение
Свет использовался для лечения разнообразных болезней испокон веков. Древние греки и римляне часто «принимали солнце» в качестве лекарства. И список болезней, которые приписывалось лечить светом, был достаточно велик.
Настоящий рассвет фототерапии пришелся на 19 век – с изобретением электрических ламп появились новые возможности. В конце XIX столетия красным светом пытались лечить оспу и корь, помещая пациента в специальную камеру с красными излучателями. Также различные «цветовые ванны» (то есть свет различных цветов) успешно применялись для лечения психических заболеваний. Причём лидирующую позицию в области светолечения к началу двадцатого столетия занимала Российская Империя.
Но использование лазерных лучей в акупунктуре не ограничивается детьми, есть многочисленные взрослые, у которых есть страх перед иглой, хотя приложение абсолютно безболезненно. Связи древней традиции китайской медицины с современной технологией дополняют мировой опыт.
Цель использования электроники в акупунктуре заключается в том, чтобы усилить и, прежде всего, ускорить обезболивающий эффект, столь необходимый в случаях сильной боли, когда пациент нуждается в немедленном облегчении его болей. Стоит вспомнить, что акупунктура предназначена не только для прекращения боли, а иглоукалывание решает причину зла. Использование электронной иглоукалывания произошло так, что мы можем быстрее воздействовать на сильную боль.
В начале шестидесятых годов появились первые лазерные медицинские устройства. Сегодня лазерные технологии применяются практически при любых заболеваниях.
1. Физические основы применения лазерной техники в медицине
1.1 Принцип действия лазера
Основой лазеров служит явление индуцированного излучения, существование которого было постулировано А. Эйнштейном в 1916 г. В квантовых системах, обладающих дискретными уровнями энергии, существуют три типа переходов между энергетическими состояниями: индуцированные переходы, спонтанные переходы и безызлучательные релаксационные переходы. Свойства индуцированного излучения определяют когерентность излучения и усиления в квантовой электронике. Спонтанное излучение обусловливает наличие шумов, служит затравочным толчком в процессе усиления и возбуждения колебаний и вместе с безызлучательными релаксационными переходами играет важную роль при получении и удержании термодинамически неравновесного излучающего состояния.
Устройства, которые мы используем для электронной акупунктуры, имеют настройки интенсивности, частоты и электронного волнового типа, чтобы мы могли адаптировать электронный ток к желаемому эффекту в каждом случае. Открытие лазерного луча связано с теодором Майманом, физиком Калифорнии.
Первым ученым, изучающим эту технологию, был Альберт Эйнштейн. Позже Шавлоу и Таунс удостоились Нобелевской премии за исследования природы атомов и молекул, сначала сформулировали принципы Лазера. Есть новые вещества, которые изучаются. В то время хирурги были в восторге от многих возможностей, которые предлагал инструмент.
При индуцированных переходах квантовая система может переводиться из одного энергетического состояния в другое как с поглощением энергии электромагнитного поля (переход с нижнего энергетического уровня на верхний), так и с излучением электромагнитной энергии (переход с верхнего уровня на нижний).
Свет распространяется в виде электромагнитной волны, в то время как энергия при испускании излучения и поглощении сконцентрирована в световых квантах, при этом при взаимодействии электромагнитного излучения с веществом, как было показано Эйнштейном в 1917 г., наряду с поглощением и спонтанным излучением возникает вынужденное (индуцированное) излучение, которое образует основу для разработки лазеров.
Развитие лазерного оборудования было огромным, и инструменты считаются передовыми технологиями. Он был в городе, посещая семинар, и, пока он ждал, когда будет подан кофе, он сел на одну из скамей на площади Франклина, продиктовав проблему, которая его долго беспокоила: как добиться эмиссии ультракоротких волн частоты выше, чем радиолокаторы.
Он полагал, что это излучение будет иметь исключительную ценность для измерения и физико-химического анализа. Молодой учитель был Чарльз Хард Таунс, родившийся в Гринвилле, штат Южная Каролина, 28 июля. Он окончил Университет Дьюка на своей родине и получил докторскую степень в Калифорнийском технологическом институте.
Усиление электромагнитных волн за счет вынужденного излучения или инициирование самовозбуждающихся колебаний электромагнитного излучения в диапазоне сантиметровых волн и тем самым создание прибора, названного мазером (microwave amplification by stimulated emission of radiation), было реализовано в 1954 г. По предложению (1958 г.) распространить этот принцип усиления на значительно более короткие световые волны в 1960 г. был разработан первый лазер (light amplification by stimulated emission of radiation).
Создатель Теории Относительности опубликовал в этом году исследование усиляющего эффекта, который можно было бы получить при стимулированном излучении излучения. До тех пор все выбросы, которые мог производить человек, были радиоволнами - слишком широкими для экспериментов?
Таунс предположил, что можно было бы преобразовать вибрации молекул, заключенных в резонансную коробку, или что-то подобное в излучение, и что такое стимулированное излучение может быть усилено. Но когда он приехал в семинарию и изложил идеи, которые он поднял этим утром на площади, он заслужил мало внимания.
Лазер является источником света, с помощью которого может быть получено когерентное электромагнитное излучение, которое известно нам из радиотехники и техники сверхвысоких частот, а также в коротковолновой, в особенности инфракрасной и видимой, областях спектра.
1.2 Типы лазеров
Существующие типы лазеров можно классифицировать по нескольким признакам. Прежде всего по агрегатному состоянию активной среды: газовые, жидкостные, твердотельные. Каждый из этих больших классов разбивается на более мелкие: по характерным особенностям активной среды, типу накачки, способу создания инверсии и т.д. Например, из твердотельных довольно четко выделяется обширный класс полупроводниковых лазеров, в которых наиболее широко используется инжекционная накачка. Среди газовых выделяют атомарные, ионные и молекулярные лазеры. Особое место среди всех прочих лазеров занимает лазер на свободных электронах, в основе работы которого лежит классический эффект генерации света релятивистскими заряженными частицами в вакууме.
Молодой ученый, не считая разочарования, столкнулся с проблемой, обсуждаемой со своими учениками в Колумбийском университете, и начал тестирование с использованием различных источников радиационной молекулы. Через три года у него были первые результаты с газом аммиака, молекулы которого колебались 24 миллиарда раз в секунду, что сделало их восприимчивыми к превращению в волны длиной 2 мм в половину длины.
Обращаясь к молекулам к соответствующему электромагнитному стимулу, Таунс следовал за лавиной электронов, которая значительно увеличилась и оригинала. Как сказал сам Таунс, именно из дискуссий со своими учениками в Колумбии вышел новый новый словарь. Мы выбрали, - говорит он, - имя мазера для микроволнового усиления путем имитации излучения.
1.3 Характеристики лазерного излучения
Излучение лазера отличается от излучения обычных источников света следующими характеристиками:
Высокой спектральной плотностью энергии;
Монохроматичностью;
Высокой временной и пространственной когерентностью;
Высокой стабильностью интенсивности лазерного излучения в стационарном режиме;
Мы также предложили даже для шутки, инара, инфракрасного усиления, лазера усиления света путем вынужденного излучения и рентгеновского излучения. Только мазер и лазер преуспели. Мазер постепенно раскрыл свою удивительную полезность, превзошел лучшие радиоусилители и позволил себе астрономическую связь и обнаружение увольнений звездных радиостанций.
В те же годы, когда Таус основывался на принципах мазера, советские физики Александро Михайлович Прохоров и Николай Геннадиевич Басов прибыли с аналогичными результатами в Москве. Путь поиска теперь открыт для всех. Текст вызвал большой интерес к созданию инструмента, который будет известен как лазер.
Возможностью генерации очень коротких световых импульсов.
Эти особые свойства излучения лазера обеспечивают ему разнообразнейшие применения. Они определяются главным образом принципиально отличным от обычных источников света процессом генерации излучения за счет вынужденного излучения.
Основными характеристиками лазера являются: длина волны, мощность и режим работы, который бывает непрерывным либо импульсным.
Вместо газа, такого как аммиак, Майман доставил синтетический рубиновый цилиндр, к которому он добавил хромовые примеси. Концы цилиндра были тщательно отполированы, чтобы действовать как зеркала. Пучок света окружил рубиновый цилиндр, и когда он был освещен, он вызвал стимул: рубин выпустил короткий, очень интенсивный лазерный луч.
С тех пор название лазера приобрело необычайный и общественный резонанс, связанный в популярном воображении с приключениями научной фантастики. Строго говоря, это мощный инструмент. Подобно рычагу, шкив, наклонная плоскость, которая использует силу силы тяжести и инерции для усиления силы мышц, лазер использует силу двух атомов и молекул для усиления мощности излучения.
Лазеры находят широкое применение в медицинской практике и прежде всего в хирургии, онкологии, офтальмологии, дерматологии, стоматологии и других областях. Механизм взаимодействия лазерного излучения с биологическим объектом ещё изучен не до конца, но можно отметить, что имеют место либо тепловые воздействия, либо резонансные взаимодействия с клетками тканей.
По крайней мере в этом столетии свет был основной темой исследования физики. Вокруг него была построена одна из самых сложных и смелых теорий? квантовой механики. Он подтверждает очевидный парадокс в том, что свет - это одновременно и вещь, и процесс. Эта двойная роль света - вот что сделало лазер возможным? на самом деле, материализация и теория квантов.
Лазер сделал не что иное, как когерентный, скоординированный, волнообразный характер света. Зонды, которые производятся в воде, когда мы снимаем объект, вызывают обратные волны, когда они попадают на берега озера или танка, где мы делаем опыт. Если две волны являются когерентными, то есть они достигают своей высшей точки одновременно, они усиливаются. Это то, что делает лазер с помощью световых волн.
Лазерное лечение безопасно, оно очень актуально для людей с аллергией на медицинские препараты.
2. Механизм взаимодействия лазерного излучения с биотканями
2.1 Виды взаимодействия
Важное для хирургии свойство лазерного излучения - способность коагулировать кровенасыщенную (васкуляризованную) биоткань.
Квантовая природа света заключается в том, что атомы не испускают и энергию в непрерывной форме, а в небольших блоках - квантах. Когда атом бомбардируется энергией и внешним, один из его электронов поглощает фотон, и благодаря ему он прыгает на верхнюю орбиту; наоборот, когда атом теряет энергию и энергия, электрон испускает фотон и опускается на нижнюю орбиту.
Лазер стимулирует движение ряда электронов на верхнюю орбиту; когда он опускается, они излучают свет на той же частоте и точно, что затем отражается в кристаллических зеркалах аппарата. Это замечательное свойство позволило, например, измерить расстояние между Землей и Луной с погрешностью всего в 2 сантиметра. Еще одним большим преимуществом лазера является его чистый и монохроматический цвет.
В основном, коагуляция происходит за счет поглощения кровью лазерного излучения, ее сильного нагрева до вскипания и образования тромбов. Таким образом, поглощающей мишенью при коагуляции могут быть гемоглобин или водная составляющая крови. Это означает, что хорошо коагулировать биоткань будет излучение лазеров в области оранжево-зеленого спектра (КТР-лазер, на парах меди) и инфракрасных лазеров (неодимовый, гольмиевый, эрбиевый в стекле, СО2-лазер).
Его очень узкий пучок имеет исключительный параллелизм. Благодаря своим уникальным особенностям лазер совершенствует существующие технологии и открывает широкий спектр применений, которые еще не представляются человеком. Он уже стал незаменимым инструментом в телекоммуникациях, медицине, промышленности, искусстве? занимает все больше места в музыкальных, танцевальных и театральных постановках? и практически в любой области человеческой деятельности, где необходимо сверлить, сваривать, осветлять, точно или откалибровать.
Лучи - это специальные световые пучки, иногда очень интенсивные, способные путешествовать на большие расстояния без распространения. Название - это аббревиатура, полученная из английского термина «Усиление света» за счет стимулированного излучения. В нем описывается основное явление, используемое в аппарате для генерации лазерных лучей. Это же явление также используется в устройствах, излучающих СВЧ-лучи или инфракрасное излучение.
Однако, при очень высоком поглощении в биоткани, как, например, у эрбиевого гранатового лазера с длиной волны 2,94 мкм, лазерное излучение поглощается на глубине 5 - 10 мкм и может вообще не достигнуть объекта воздействия – капилляра.
Хирургические лазеры делятся на две большие группы: абляционные (от лат. ablatio – «отнятие»; в медицине – хирургическое удаление, ампутация) и неабляционные лазеры. Абляционные лазеры ближе к скальпелю. Необляционные лазеры действуют по другому принципу: после обработки какого-то объекта, например, бородавки, папилломы или гемангиомы, таким лазером, этот объект остаётся на месте, но через какое-то время в нём проходит серия биологических эффектов и он отмирает. На практике это выглядит так: новообразование мумифицируется, засыхает и отпадает.
Слово «излучение»? аббревиатуры не имеет ничего общего с радиацией. Относится к электромагнитному излучению, таким как: свет, радиоволны, инфракрасное излучение и рентгеновское излучение, т.е. волны, которые отличаются только их длиной волны. Такая длина соответствует расстоянию между последовательными максимальными точками в форме волны. Его значение варьируется от 10 км до 1 метра в случае радиоволн и от 1 до 1 мм в микроволновой печи.
За этим следует свет, ультрафиолетовое излучение, рентгеновское излучение и гамма-излучение. Набор этих волн представляет собой электромагнитный спектр. Любой атом можно считать сформированным ядром, вокруг которого движутся мелкие частицы, электроды. Электронное движение не действует никоим образом; допускаются только определенные классы движения, и каждый из них связан с определенным количеством энергии.
В хирургии применяются CO2-лазеры непрерывного действия. Принцип основан на тепловом воздействии. Преимущества лазерной хирургии состоят в том, что она является бесконтактной, практически бескровной, стерильной, локальной, даёт гладкое заживление рассечённой ткани, а отсюда хорошие косметические результаты.
В онкологии было замечено, что лазерный луч оказывает разрушающее действие на опухолевые клетки. Механизм разрушения основан на термическом эффекте, вследствие которого возникает разность температур между поверхностными и внутренними частями объекта, приводящая к сильным динамическим эффектам и разрушению опухолевых клеток.
Чем ближе электроды к ядру, тем меньше энергия атома. Говорят, что атом находится в основном состоянии, когда он имеет наименьшую возможную энергию. Если ваша энергия увеличивается, она переходит в одно из его различных возбужденных состояний, что соответствует более высоким уровням энергии.
Атом обычно находится в основном состоянии, но может входить в возбужденное состояние, если он поглощает энергию. Существует несколько способов создания возбуждения: при прохождении электрического разряда в материал, поглощении света, ударами между атомами, возникающими при высоких температурах.
Сегодня также очень перспективно такое направление, как фотодинамическая терапия. Появляется множество статей о клиническом применении данного метода. Суть его состоит в том, что в организм пациента вводят специальное вещество – фотосенсибилизатор . Это вещество избирательно накапливается раковой опухолью. После облучения опухоли специальным лазером происходит серия фотохимических реакций с выделением кислорода, который убивает раковые клетки.
Атом всегда стремится вернуться в более низкое энергетическое состояние. Когда он переходит от возбужденного уровня к основному состоянию, разность энергий должна быть высвобождена. Затем происходит излучение света или другого электромагнитного излучения.
Согласно квантовой теории, это излучение, испускаемое атомом в концентрированной форме? как своего рода частица, фотон. Фотоны чистого света с одной длиной волны равны между собой: все они несут одну и ту же энергию. Цвет света отражает энергию фотонов, которая обратно пропорциональна длине волны. Таким образом, фотоны синего света имеют больше энергии, чем энергия красного света.
Одним из способов воздействия лазерным излучением на организм является внутривенное лазерное облучение крови (ВЛОК), которое в настоящее время успешно используется в кардиологии, пульмонологии, эндокринологии, гастроэнтерологии, гинекологии, урологии, анестезиологии, дерматологии и других областях медицины. Глубокая научная проработка вопроса и прогнозируемость результатов способствуют применению ВЛОК как самостоятельно, так и в комплексе с другими методами лечения.
Для ВЛОК
обычно используют
лазерное излучение
в красной области
спектра
(0,63 мкм)
мощностью 1,5–2
мВт. Лечение
проводят ежедневно
или через день;
на курс от 3 до
10 сеансов. Время
воздействия
при большинстве
заболеваний
15–20 мин за сеанс
для взрослых
и 5–7 мин для детей.
Внутривенная
лазерная терапия
может быть
осуществлена
практически
в любом стационаре
или поликлинике.
Преимуществом
амбулаторной
лазеротерапии
является уменьшение
возможности
развития
внутрибольничной
инфекции, создается
хороший психоэмоциональный
фон, позволяя
больному на
протяжении
длительного
времени сохранять
работоспособность,
проводя при
этом процедуры
и получая полноценное
лечение.
В офтальмологии лазеры применяют как для лечения, так и для диагностики. С помощью лазера производят приварку сетчатки глаза, сварку сосудов глазной сосудистой оболочки. Для микрохирургии по лечению глаукомы служат аргоновые лазеры, излучающие в сине-зелёной области спектра. Для коррекции зрения давно и успешно используются эксимерные лазеры.
В дерматологии с помощью лазерного излучения лечат многие тяжёлые и хронические заболевания кожи, а также выводят татуировки. При облучении лазером активируется регенеративный процесс, происходит активация обмена клеточных элементов.
Основной принцип применения лазеров в косметологии заключается в том, что свет воздействует только на тот объект или вещество, которое поглощает его. В коже свет поглощается особыми веществами - хромофорами. Каждый хромофор поглощает в определенном диапазоне длин волн, например, для оранжевого и зеленого спектра это гемоглобин крови, для красного спектра - меланин волос, а для инфракрасного спектра - клеточная вода.
При поглощении излучения происходит преобразование энергии лазерного луча в тепло на том участке кожи, который содержит хромофор. При достаточной мощности лазерного луча это приводит к тепловому разрушению мишени. Таким образом, с помощью лазера можно селективно воздействовать, например, на корни волос, пигментные пятна и другие дефекты кожи.
Однако вследствие переноса тепла происходит нагревание и соседних областей, даже если они содержат мало светопоглощающих хромофоров. Процессы поглощения и переноса тепла зависят от физических свойств мишени, глубины залегания и ее размера. Поэтому в лазерной косметологии важно тщательно подбирать не только длину волны, но и энергию, и длительность лазерных импульсов.
В стоматологии лазерное излучение является наиболее эффективным физиотерапевтическим средством лечения пародонтоза и заболеваний слизистой оболочки полости рта.
Лазерный луч применяется вместо иглоукалывания. Преимущества применения лазерного луча состоит в том, что отсутствует контакт с биологическим объектом, а, следовательно, процесс протекает стерильно и безболезненно при большой эффективности.
Световодные инструменты и катетеры для лазерной хирургии предназначены для доставки мощного лазерного излучения к месту проведения оперативного вмешательства при открытых, эндоскопических и лапароскопических операциях в урологии, гинекологии, гастроэнтерологии, общей хирургии, артроскопии, дерматологии. Позволяют осуществлять резание, иссечение, абляцию, вапоризацию и коагуляцию тканей при проведении хирургических операций в контакте с биотканью или в бесконтактном режиме применения (при удалении торца волокна от биоткани). Вывод излучения может осуществляться как с торца волокна, так и через окошко на боковой поверхности волокна. Могут использоваться как в воздушной (газовой), так и водной (жидкой) среде. По отдельному заказу для удобства пользования катетеры комплектуются легкосъёмной ручкой – держателем световода.
В диагностике лазеры применяются для обнаружения различных неоднородностей (опухолей, гематом) и измерения параметров живого организма. Основы диагностических операций сводятся к пропусканию через тело пациента (либо один из его органов) лазерного луча и по спектру или амплитуде прошедшего или отражённого излучения выводят диагноз. Известны методы по обнаружению раковых опухолей в онкологии, гематом в травматологии, а также по измерению параметров крови (практически любых, от артериального давления до содержания сахара и кислорода).
2.2 Особенности лазерного взаимодействия при различных параметрах излучения
Для целей хирургии луч лазера должен быть достаточно мощным, чтобы нагревать биоткань выше 50 - 70 °С, что приводит к ее коагуляции, резанию или испарению. Поэтому в лазерной хирургии, говоря о мощности лазерного излучения того или иного аппарата, оперируют цифрами, обозначающими единицы, десятки и сотни Вт.
Хирургические лазеры бывают как непрерывные, так и импульсные, в зависимости от типа активной среды. Условно их можно разделить на три группы по уровню мощности.
1. Коагулирующие: 1 - 5 Вт.
2. Испаряющие и неглубоко режущие: 5 - 20 Вт.
3. Глубоко режущие: 20 - 100 Вт.
Каждый тип лазера в первую очередь характеризуется длиной волны излучения. Длина волны определяет степень поглощения лазерного излучения биотканью, а, значит, и глубину проникновения, и степень нагрева как области хирургического вмешательства, так и окружающей ткани.
Учитывая, что вода содержится практически во всех типах биоткани, можно сказать, что для хирургии предпочтительно использовать такой тип лазера, излучение которого имеет коэффициент поглощения в воде более 10 см-1 или, что то же самое, глубина проникновения которого не превышает 1 мм.
Другие важные
характеристики
хирургических
лазеров,
определяющие
их применение
в медицине:
мощность излучения;
непрерывный или импульсный режим работы;
способность коагулировать кровенасыщенную биоткань;
возможность передачи излучения по оптическому волокну.
При воздействии лазерного излучения на биоткань сначала происходит ее нагрев, а затем уже испарение. Для эффективного разрезания биоткани нужно быстрое испарение в месте разреза с одной стороны, и минимальный сопутствующий нагрев окружающих тканей с другой стороны.
При одинаковой средней мощности излучения короткий импульс нагревает ткань быстрее, чем непрерывное излучение, и при этом распространение тепла к окружающим тканям минимально. Но, если импульсы имеют низкую частоту повторения (менее 5 Гц), то непрерывный разрез провести сложно, это больше похоже на перфорацию. Следовательно, лазер предпочтительно должен иметь импульсный режим работы с частотой повторения импульсов более 10 Гц, а длительность импульса - минимально возможную для получения высокой пиковой мощности.
На практике оптимальная выходная мощность для хирургии находится в диапазоне от 15 до 60 Вт в зависимости от длины волны лазерного излучения и области применения.
3. Перспективные лазерные методы в медицине и биологии
Развитие лазерной медицины идет по трем основным ветвям: лазерная хирургия, лазерная терапия и лазерная диагностика. Уникальные свойства лазерного луча позволяют выполнять ранее невозможные операции новыми эффективными и минимально инвазивными методами.
Растет интерес к немедикаментозным методам лечения, включая физиотерапию. Нередко возникают ситуации, когда необходимо проводить не одну физиопроцедуру, а несколько, и тогда пациенту приходиться переходить из одной кабины в другую, несколько раз одеваться и раздеваться, что создает дополнительные проблемы и потерю времени.
Многообразие методик терапевтического воздействия требует применения лазеров с различными параметрами излучения. Для этих целей служат различные излучающие головки, которые содержат один или несколько лазеров и электронное устройство сопряжения сигналов управления от базового блока с лазером.
Излучающие головки подразделяются на универсальные, позволяющие использовать их как наружно, (с использованием зеркальных и магнитных насадок), так и внутриполостно с использованием специальных оптических насадок; матричные, имеющие большую площадь излучения и применяющиеся поверхностно, а также специализированные. Различные оптические насадки позволяют доставлять излучение к требуемой зоне воздействия.
Блочный принцип позволяет применять широкий спектр лазерных и светодиодных головок, обладающих различными спектральными, пространственно-временными и энергетическими характеристиками, что, в свою очередь, поднимает на качественно новый уровень эффективность лечения за счет сочетанной реализации различных методик лазерной терапии. Эффективность лечения определяется прежде всего эффективными методиками и аппаратурой, которая обеспечивает их реализацию. Современные методики требуют возможность выбора различных параметров воздействия (режим излучения, длина волны, мощность) в широком диапазоне. Аппарат лазерной терапии (АЛТ) должен обеспечивать эти параметры, их достоверный контроль и отображение и вместе с тем быть простым и удобным в управлении.
4. Лазеры, применяемые в медицинской технике
4.1 CO2-лазеры
CO 2 -лазер , т.е. лазер, излучающей составляющей активной среды которого является углекислый газ CO2, занимает особое место среди всего многообразия существующих лазеров. Этот уникальный лазер отличается прежде всего тем, что для него характерны и большой энергосъем, и высокий КПД. В непрерывном режиме получены огромные мощности – в несколько десятков киловатт, импульсная мощность достигла уровня в несколько гигаватт, энергия импульса измеряется в килоджоулях. КПД CO2-лазера (порядка 30%) превосходит КПД всех лазеров. Частота следования в импульсно-периодическом режиме может составить несколько килогерц. Длины волн излучения CO2-лазера находятся в диапазоне 9-10 мкм (ИК-диапазон) и попадают в окно прозрачности атмосферы. Поэтому излучение CO2-лазера удобно для интенсивного воздействия на вещество. Кроме того, в диапазон длин излучения CO2-лазера попадают резонансные частоты поглощения многих молекул.
На рисунке 1 показаны нижние колебательные уровни основного электронного состояния вместе с условным представлением формы колебаний молекулы CO2.
Рисунок 20 – Нижние уровни молекулы CO2
Цикл лазерной накачки CO2-лазера в стационарных условиях выглядит следующим образом. Электроны плазмы тлеющего разряда возбуждают молекулы азота, которые передают энергию возбуждения несимметричному валентному колебанию молекул CO2, обладающему большим временем жизни и являющемуся верхним лазерным уровнем. Нижним лазерным уровнем обычно является первый возбужденный уровень симметричного валентного колебания, сильно связанный резонансом Ферми с деформационным колебанием и поэтому быстро релаксирующий вместе с этим колебанием в столкновениях с гелием. Очевидно, что тот же канал релаксации эффективен в том случае, когда нижним лазерным уровнем является второй возбужденный уровень деформационной моды. Таким образом, CO2-лазер – это лазер на смеси углекислого газа, азота и гелия, где CO2 обеспечивает излучение, N2 – накачку верхнего уровня, а He – опустошение нижнего уровня.
CO2-лазеры средней мощности (десятки – сотни ватт) конструируются отдельно в виде относительно длинных труб с продольным разрядом и продольной прокачкой газа. Типичная конструкция такого лазера показана на рисунке 2. Здесь 1 – разрядная трубка, 2 – кольцевые электроды, 3 – медленное обновление среды, 4 – разрядная плазма, 5 – внешняя трубка, 6 – охлаждающая проточная вода, 7,8 – резонатор.
Рисунок 20 – Схема CO2-лазера с диффузионным охлаждением
Продольная прокачка служит для удаления продуктов диссоциации газовой смеси в разряде. Охлаждение рабочего газа в таких системах происходит за счет диффузии на охлаждаемую снаружи стенку разрядной трубки. Существенной является теплопроводность материала стенки. С этой точки зрения целесообразно применение труб из корундовой (Al2O3) или бериллиевой (BeO) керамик.
Электроды делают кольцевыми, не загораживающими путь к излучению. Джоулево тепло выносится теплопроводностью к стенкам трубки, т.е. используется диффузионное охлаждение. Глухое зеркало делают металлическим, полупрозрачное – из NaCl, KCl, ZnSe, AsGa.
Альтернативой диффузионному служит конвекционное охлаждение. Рабочий газ с большой скоростью продувают через область разряда, и джоулево тепло выносится разрядом. Применение быстрой прокачки позволяет поднять плотности энерговыделения и энергосъема.
CO2-лазер в медицине применяется почти исключительно как «оптический скальпель» для резания и испарения во всех хирургических операциях. Режущее действие сфокусированного лазерного пучка основано на взрывном испарении внутри- и внеклеточной воды в области фокусировки, благодаря чему разрушается структура материала. Разрушение ткани приводит к характерной форме краев раны. В узко ограниченной области взаимодействия температура 100 °С превышается лишь тогда, когда достигнуто обезвоживание (испарительное охлаждение). Дальнейшее повышение температуры приводит к удалению материала путем обугливания или испарения ткани. Непосредственно в краевых зонах образуется из-за плохой в общем случае теплопроводности тонкое некротическое утолщение толщиной 3040 мкм. На расстоянии 300600 мкм уже не образуется повреждение ткани. В зоне коагуляции кровеносные сосуды диаметром до 0,51 мм спонтанно закрываются.
Хирургические устройства на основе CO2-лазера в настоящее время предлагаются в достаточно широком ассортименте. Наведение лазерного луча в большинстве случаев осуществляется с помощью системы шарнирно установленных зеркал (манипулятора), оканчивающейся инструментом со встроенной фокусирующей оптикой, которым хирург манипулирует в оперируемой области.
4.2 Гелий-неоновые лазеры
В гелий-неоновом лазере рабочим веществом являются нейтральные атомы неона. Возбуждение осуществляется электрическим разрядом. В чистом неоне создать инверсию в непрерывном режиме трудно. Эта трудность, носящая достаточно общий для многих случаев характер, обходится введением в разряд дополнительного газа – гелия, выполняющего функцию донора энергии возбуждения. Энергии двух первых возбужденных метастабильных уровней гелия (рисунок 3) довольно точно совпадают с энергиями уровней 3s и 2s неона. Поэтому хорошо реализуются условия резонансной передачи возбуждения по схеме
![]()
Рисунок 20 – Схема уровней He-Ne лазера
При правильно выбранных давлениях неона и гелия, удовлетворяющих условию
можно добиться заселения одного или обоих уровней 3s и 2s неона, значительно превышающего таковое в случае чистого неона, и получить инверсию населенностей.
Опустошение нижних лазерных уровней происходит в столкновительных процессах, в том числе и в соударениях со стенками газоразрядной трубки.
Возбуждение атомов гелия (и неона) происходит в слаботочном тлеющем разряде (рисунок 4). В лазерах непрерывного действия на нейтральных атомах или молекулах для создания активной среды чаще всего используется слабоионизированная плазма положительного столба тлеющего разряда. Плотность тока тлеющего разряда составляет 100-200 мА/см2. Напряженность продольного электрического поля такова, что число возникающих на единичном отрезке разрядного промежутка электронов и ионов компенсирует потери заряженных частиц при их диффузии к стенкам газоразрядной трубки. Тогда положительных столб разряда стационарен и однороден. Электронная температура определяется произведением давления газа на внутренний диаметр трубки (0,63282 мкм) соответствует оптимальное Тор·мм.
![]()
Рисунок 20 – Конструктивная диаграмма He-Ne лазера
Характерными значениями мощности излучения гелий-неоновых лазеров следует считать десятки милливатт в областях 0,63 и 1,15 мкм и сотни в области 3,39 мкм. Срок службы лазеров ограничивается процессами в разряде и исчисляется годами. С течением времени в разряде происходит нарушение состава газа. Из-за сорбции атомов в стенках и электродах происходит процесс «жестчения», падает давление, меняется отношение парциальных давлений He и Ne.
Наибольшая кратковременная стабильность, простота и надежность конструкции гелий-неонового лазера достигаются при установке зеркал резонатора внутрь разрядной трубки. Однако при таком расположении зеркала сравнительно быстро выходят из строя за счет бомбардировки заряженными частицами плазмы разряда. Поэтому наибольшее распространение получила конструкция, в которой газоразрядная трубка помещается внутрь резонатора (рисунок 5), а ее торцы снабжаются окнами, расположенными под углом Брюстера к оптической оси, обеспечивая тем самым линейную поляризацию излучения. Такое расположение имеет целый ряд преимуществ – упрощается юстировка зеркал резонатора, увеличивается срок службы газоразрядной трубки и зеркал, облегчается их смена, появляется возможность управления резонатором и применения дисперсионного резонатора, выделения мод и т.п.
![]()
Рисунок 20 – Резонатор He-Ne лазера
Переключение между полосами генерации (рисунок 6) в перестраиваемом гелий-неоновом лазере обычно обеспечивается за счет введения призмы, а для тонкой перестройкой линии генерации обычно используется дифракционная решетка.
![]()
Рисунок 20 – Использование призмы Литроу
4.3 ИАГ-лазеры
Трехвалентный ион неодима легко активирует многие матрицы. Из них самыми перспективными оказались кристаллы иттрий-алюминиевого граната Y3Al5O12 (ИАГ) и стекла. Накачка переводит ионы Nd3+ из основного состояния 4I9/2 в несколько относительно узких полос, играющих роль верхнего уровня. Эти полосы образованы рядом перекрывающихся возбужденных состояний, их положения и ширины несколько меняются от матрицы к матрице. Из полос накачки быстрая передача энергии возбуждения на метастабильный уровень 4F3/2 (рисунок 7).
![]()
Рисунок 20 – Энергетические уровни трехвалентных редкоземельных ионов
Чем ближе к уровню 4F3/2 расположены полосы поглощения, тем выше КПД генерации. Достоинством кристаллов ИАГ является наличие интенсивной красной линии поглощения.
Технология роста кристаллов основана на методе Чохральского, когда ИАГ и присадка плавятся в иридиевом тигле при температуре около 2000 °С с последующим выделением части расплава из тигля с помощью затравки. Температура затравки несколько ниже температуры расплава, и при вытягивании расплав постепенно кристаллизуется на поверхности затравки. Кристаллографическая ориентировка закристаллизовавшегося расплава воспроизводит ориентировку затравки. Выращивание кристалла осуществляется в инертной среде (аргон или азот) при нормальном давлении с малой добавкой кислорода (1-2%). Как только кристалл достигает нужной длины его медленно остужают для предотвращения разрушения из-за термических напряжений. Процесс роста занимает от 4 до 6 недель и проходит под компьютерным управлением.
Неодимовые лазеры работают в широком диапазоне режимов генерации, от непрерывного до существенно импульсного с длительностью, достигающей фемтосекунд. Последняя достигается методом синхронизации мод в широкой линии усиления, характерной для лазерных стекол.
При создании неодимовых, как, впрочем, и рубиновых, лазеров реализованы все характерные методы управления параметрами лазерного излучения, разработанные квантовой электроникой. В дополнение к так называемой свободной генерации, продолжающейся в течение практически всего времени существования импульса накачки, широкое распространение получили режимы включаемой (модулированной) добротности и синхронизации (самосинхронизации) мод.
В режиме свободной генерации длительность импульсов излучения составляет 0,1…10 мс, энергия излучения в схемах усиления мощности составляет около 10 пс при использовании для модуляции добротности электрооптических устройств. Дальнейшее укорочение импульсов генерации достигается применением просветляющихся фильтров как для модуляции добротности (0,1…10 пс), так и для синхронизации мод (1…10 пс).
При воздействии интенсивного излучения Nd-ИАГ-лазера на биологическую ткань образуются достаточно глубокие некрозы (коагуляционный очаг). Эффект удаления ткани и тем самым режущее действие, незначительны по сравнению с действием CO2-лазера. Поэтому Nd-ИАГ-лазер применяется преимущественно для коагуляции кровотечения и для некротизирования патологически измененных областей ткани почти во всех областях хирургии. Поскольку к тому же передача излучения возможна через гибкие оптические кабели, то открываются перспективы применения Nd-ИАГ-лазера в полостях тела.
4.4 Полупроводниковые лазеры
Полупроводниковые лазеры испускают в УФ-, видимом или ИК-диапазонах (0,32…32 мкм) когерентное излучение; в качестве активной среды применяются полупроводниковые кристаллы.
В настоящее время известно свыше 40 пригодных для лазеров различных полупроводниковых материалов. Накачка активной среды может осуществляться электронными пучками или оптическим излучением (0,32…16 мкм), в pn-переходе полупроводникового материала электрическим током от приложенного внешнего напряжения (инжекция носителей заряда, 0,57…32 мкм).
Инжекционные лазеры отличаются от всех других типов лазеров следующими характеристиками:
Высоким КПД по мощности (выше 10%);
Простотой возбуждения (непосредственное преобразование электрической энергии в когерентное излучение – как в непрерывном, так и в импульсном режимах работы);
Возможностью прямой модуляции электрическим током до 1010 Гц;
Крайне незначительными размерами (длина менее 0,5 мм; ширина не более 0,4 мм; высота не более 0,1 мм);
Низким напряжением накачки;
Механической надежностью;
Большим сроком службы (до 107 ч).
4.5 Эксимерные лазеры
Эксимерные лазеры , представляющие собой новый класс лазерных систем, открывают для квантовой электроники УФ диапазон. Принцип действия эксимерных лазеров удобно пояснить на примере лазера на ксеноне (нм). Основное состояние молекулы Xe2 неустойчиво. Невозбужденный газ состоит в основном из атомов. Заселение верхнего лазерного состояния, т.е. создание возбужденной устойчивости молекулы происходит под действием пучка быстрых электронов в сложной последовательности столкновительных процессов. Среди этих процессов существенную роль играют ионизация и возбуждение ксенона электронами.
Большой интерес представляют эксимеры галоидов инертных газов (моногалогенидов благородных газов), главным образом потому, что в отличие от случая димеров благородных газов соответствующие лазеры работают не только при электронно-пучковом, но и при газоразрядном возбуждении. Механизм образования верхних термов лазерных переходов в этих эксимерах во многом неясен. Качественные соображения свидетельствуют о большей легкости их образования по сравнению со случаем димеров благородных газов. Существует глубокая аналогия между возбужденными молекулами, составленными из атомов щелочного материала и галогена. Атом инертного газа в возбужденном электронном состоянии похож на атом щелочного металла и галогена. Атом инертного газа в возбужденном электронном состоянии похож на атом щелочного металла, следующий за ним в таблице Менделеева. Этот атом легко ионизуется, так как энергия связи возбужденного электрона мала. В силу высокого сродства к электрону галогена этот электрон легко отрывается и при столкновении соответствующих атомов охотно перепрыгивает на новую орбиту, объединяющую атомы, осуществляя тем самым так называемую гарпунную реакцию.
Ларингоскопия, микроларингоскопия, эзофагоскопия и бронхоскопия - виды эндоскопического вмешательства. Предоперационный и интраоперационный периоды. Особенности анестезии при эндоскопических лазерных вмешательствах. Меры безопасности от возгораний.
Процесс лазерного излучения. Исследования в области лазеров в диапазоне рентгеновских волн. Медицинское применение CO2–лазеров и лазеров на ионах аргона и криптона. Генерация лазерного излучения. Коэффициент полезного действия лазеров различных типов.
Лазерная терапия. Физико-химические основы действия НИЛИ на биообъекты. Лечебное применение волн оптического диапазона. Воздействие ИК излучения на биоткани. Хромотерапия и фотодинамическая терапия. Лечебный эффект. Лечение онкологических заболеваний.
Определение фотоэффекта. Виды фотоэффектов. Уравнение Эйнштейна. Применение фотоэффекта в медицине. Фотоэффект - это явление, связанное с освобождением электронов твердого тела (или жидкости) под действием электромагнитного излучения.
Физические основы лучевой терапии. Основные виды и свойства ионизирующих излучений. Корпускулярные и фотонные ионизирующие излучения (ИИ). Биологические основы лучевой терапии. Изменения химической структуры атомов и молекул, биологическое действие ИИ.
В медицине лазеры нашли свое применение в виде лазерного скальпеля. Его использование для проведения хирургических операций определяют следующие свойства:
Он производит относительно бескровный разрез, так как одновременно с рассечением тканей он коагулирует края раны “заваривая” не слишком крупные кровеносные сосуды;
Лазерный скальпель отличается постоянством режущих свойств. Попадание на твердый предмет (например, кость) не выводит скальпель из строя. Для механического скальпеля такая ситуация стала бы фатальной;
Лазерный луч в силу своей прозрачности позволяет хирургу видеть оперируемый участок. Лезвие же обычного скальпеля, равно как и лезвие электроножа, всегда в какой-то степени загораживает от хирурга рабочее поле;
Лазерный луч рассекает ткань на расстоянии, не оказывая никакого механического воздействия на ткань;
Лазерный скальпель обеспечивает абсолютную стерильность, ведь с тканью взаимодействует только излучение;
Луч лазера действует строго локально, испарение ткани происходит только в точке фокуса. Прилегающие участки ткани повреждаются значительно меньше, чем при использовании механического скальпеля;
Как показала клиническая практика, рана от лазерного скальпеля почти не болит и быстрее заживляется.
Практическое применение лазеров в хирургии началось в СССР в 1966 году в институте имени А. В. Вишневского. Лазерный скальпель был применен в операциях на внутренних органах грудной и брюшной полостей. В настоящее время лазерным лучом делают кожно-пластические операции, операции пищевода, желудка, кишечника, почек, печени, селезенки и других органов. Очень заманчиво проведение операций с использованием лазера на органах, содержащих большое количество кровеносных сосудов, например, на сердце, печени.
Особенно широкое применение нашли лазерные инструменты в хирургии глаза. Глаз, как известно, представляет орган, обладающий очень тонкой структурой. В хирургии глаза особенно важны точность и быстрота манипуляций. Кроме того выяснилось, что при правильном подборе частоты излучения лазера оно свободно проходит через прозрачные ткани глаза, не оказывая на них никакого действия. Это позволяет делать операции на хрусталике глаза и глазном дне, не делая никаких разрезов вообще. В настоящее время успешно проводятся операции по удалению хрусталика путём испарения его очень коротким и мощным импульсом. При этом не происходит повреждение окружающих тканей, что ускоряет процесс заживления, составляющий буквально несколько часов. В свою очередь, это значительно облегчает последующую имплантацию искусственного хрусталика. Другая успешно освоенная операция – приваривание отслоившейся сетчатки.
Лазеры довольно успешно применяются и в лечении таких распространённых сейчас заболеваний глаза как близорукость и дальнозоркость. Одной из причин этих заболеваний является изменение в силу каких-либо причин конфигурации роговицы глаза. С помощью очень точно дозированных облучений роговицы лазерным излучением можно исправить её изъяны, восстановив нормальное зрение.
Трудно переоценить значение применения лазерной терапии при лечении многочисленных онкологических заболеваний, вызванных неконтролируемым делением видоизменённых клеток. Точно фокусируя луч лазера на скоплении раковых клеток, можно полностью уничтожить эти скопления, не повреждая здоровые клетки.
Разнообразные лазерные зонды широко используются при диагностике заболеваний различных внутренних органов, особенно в тех случаях, когда применение других методов невозможно или сильно затруднено.
В лечебных целях применяется низкоэнергетическое лазерное излучение. В основе лазеротерапии лежит сочетание воздействия на организм импульсного широкополосного излучения ближнего инфракрасного диапазона совместно с постоянным магнитным полем . В основе терапевтического (лечебного) эффекта лазерного излучения с живым организмом лежат фотофизические и фотохимические реакции. На клеточном уровне в ответ на действие лазерного излучения изменяется энергетическая активность клеточных мембран, происходит активизация ядерного аппарата клеток системы ДНК – РНК – белка, а, следовательно, увеличение биоэнергетического потенциала клеток. Реакция на уровне организма в целом выражается в клинических проявлениях. Это обезболивающий, противовоспалительный и противоотечный эффекты, улучшение микроциркуляции не только в облучаемых, но и в окружающих тканях, ускорение заживления поврежденной ткани, стимуляция общих и местных факторов иммунозащиты, снижение в крови холецистита, бактериостатический эффект.