Врастание плаценты в рубец на матке – патология, которая часто встречается в гинекологии. Причинами могут стать возраст будущей мамы, воспалительные процессы в организме. Современная медицина нашла способ помочь беременным женщинам и избавить от неприятного явления.
Рубец – это нарушение целостности ткани, которое чаще всего зашивается хирургическим путем. В случае легких повреждений рана затягивается самостоятельно. Рубец можно увидеть на гинекологическом УЗИ. Перед беременностью и родами врач определяет его размер и толщину.
Причинами появления рубца могут стать:
- кесарево-сечение;
- разрыв матки в процессе естественных родов;
- операции на половых органах;
- аборт, выскабливание.
При нормальном течении вынашивания ребенка плацента прикрепляется к децидуальной оболочке. У некоторых женщин состояние здоровья провоцирует патологию и происходит приращение плаценты к рубцу на матке.
Почему прирастает послед:
- из-за оперативных вмешательств до беременности;
- при воспалительных процессах половых органов;
- возможно структурное нарушение плацентарных ворсинок;
- если предыдущие роды были сложными;
- низкое прикрепление и предлежание плаценты.
Самой распространенной причиной врастания плаценты считается проведенное ранее кесарево сечение. Операция может быть, как плановой, так и экстренной. Поперечный или продольный разрез после заживления оставляет рубец, который находится в области формирования и расположения плаценты.

Что влияет на врастание плаценты в рубец на матке:
- количество предыдущих родов;
- состояние органа;
- сильный токсикоз;
- образ жизни будущей матери;
- курение;
- возраст мамы.
Большая вероятность развития патологии наблюдается у женщин после 35 лет. Чаще всего это связано с предыдущими родами, абортами или выкидышами, после которых образуются шрамы. Плацентарная ткань локализуется в нижней части матки, поэтому вероятность врастания повышается в несколько раз.
Симптомы и виды
Зачастую отклонение от нормы определяется только во время родов, так как патология не оказывает на состояние женщины никакого влияния. Вращение плаценты в рубец на матке делится на несколько видов, в зависимости от глубины прорастания. Любая степень прикрепления не является нормальной и требует врачебного вмешательства.
Виды врастания плацентарной ткани к рубцу на матке:
- приращение – плацента находится в базальном слое эндометрии;
- врастание – ворсины в мышечной оболочке матки;
- прорастание – плацентарная ткань проникает во всю толщину стенки.
Приращение может быть, как полным, так и частичным. В первом случае не возникают кровотечения, так как ворсинки полностью заполняют все пространство. При частичном приращении главным симптомом является сильное кровотечение.
Определить, что плацента вросла в матку возможно чаще всего только во время родовой деятельности. После рождения младенца выход последа должен происходить самостоятельно при потуге. Если «детское место» не появилось через 30 минут, это является симптомом приросшего последа.
Чем опасна приросшая плацента в рубец матки:
- возможны преждевременные роды;
- ребенок может отставать в развитии;
- во время родов большая вероятность кровотечений, приводящих к удалению органа.
Если плацента прикрепилась к рубцу матки после рождения последа тщательно проверяют его состояние. В некоторых случаях его отправляют на исследования. Ребенок при такой патологии может родится с маленьким ростом и весом, так как к нему не поступало достаточное количество питательных веществ.
Согласно статистике родов, приращение плаценты к рубцу на матке происходит у одной из 2500 рожениц. В большинстве случаев эта ситуация связана с проведенной ранее операцией кесарево сечения. У некоторых женщин причиной стали воспалительные процессы и патологии половых органов.
Диагностика и профилактика
Диагностировать такую патологию, как вросшая плацента в рубец матки, можно во время родов. Ситуация может быть опасной для женского здоровья и требует своевременной медицинской помощи.
Существуют признаки определения врастания плацентарной ткани:
- при надавливании над уровнем матки пуповина втягивается обратно;
- после при потугах не выходит;
- матка уплотняется, меняется ее форма;
- происходит сильное кровотечение.
При полном приращении, мамы, у кого эмбрион прикрепился к рубцу матки, теряют много крови во время родов. Это связано с тем, что часть плаценты отделяется, и кровь выходит через сосуды. Ситуация представляет большую опасность, возникают осложнения в виде геморрагического шока. При относительном приращении плацентарной ткани кровотечение отсутствует полностью.
Для женщин, которые входят в группу риска по возрасту, в течение беременности рекомендуется проходить УЗИ. Регулярное обследование позволит увидеть прикрепление ворсин плаценты к стенкам матки. На поздних сроках скрининг покажет вид приращения, и акушеры смогут вовремя назначить операцию кесарево сечения.
Признаки, определяемые на УЗИ:
- расстояние между стенкой матки и плацентой менее 1 см;
- большое количество кист.
Для постановки точного диагноза будущие мамы делают анализ кровотока или МРТ. Исследования позволяют определить глубину врастания ворсин. Чтобы плацента не врастала в рубец, акушеры рекомендуют кесарево сечение только в крайнем случае. Шов на матке после оперативного вмешательства неблагоприятно сказывается на последующих родах.
Акушеры применяют для профилактики во время родов с врастанием плаценты внутривенное введение 5 ЕД окситоцина в 500 мл 5 % раствора глюкозы. Каждую минуту вводится около 12 капель раствора для того, чтобы матка сохраняла необходимую величину и размер.
Если через полчаса после рождения младенца не вышел послед, его отделяют вручную. При этом окситоцин вводят еще в течение часа. Лекарство поддержит орган в нормальном состоянии.
Лечение
Практикуется ручное отделение плаценты от матки и выделение последа. При сильном кровотечении, когда плацента полностью приросла, назначается ампутация или экстирпация органа.
Как проводят ручное отделение последа:
- операция выполняется в стерильных условиях под общим наркозом;
- у пациентки опорожняют мочевой пузырь;
- правую руку вводят во влагалище вдоль пуповины до уровня матки;
- ребром ладони, как ножом, отделяют плаценту;
- свободной рукой тянут за пуповину, чтобы послед вышел по родовым путям;
- тщательно проверяют полость матки, в ней не должно остаться плацентарной ткани и кровяных сгустков;
- вводят внутривенно лекарственные препараты, направленные на сокращение матки.
При обильной кровопотере роженице делают переливание крови. Наркоз во время операции не только обезболивает, но и снимает спазмы. Это позволяет легко ввести руку во влагалище и провести манипуляции.
Полное приращение всегда заканчивается обильным кровотечением. В этом случае роженицу готовят к операции по удалению органа. Это даст возможность сохранить женщине жизнь и остановить потерю крови.
В случае, если полное приращение было диагностировано во время беременности, рекомендовано плановое кесарево сечение с 38 недели. После извлечения младенца проводят удаление органа с сохранением придатков.
Проведенная операция не дает женщине зачать ребенка. Возможно появление таких симптомов, как зуд во влагалище, головокружения и учащение сердцебиения. Врачи называют это искусственным климаксом. После удаления полового органа, проводится поддерживающая терапия и психологическая реабилитация.
Врастание плаценты в рубец на матке все чаще диагностируется во время беременности и при родах. Это связано с увеличением возраста рожающих женщин, а также количеством операций кесарева сечения. Роженицам, которые хотят сохранить здоровье, рекомендуются естественные роды.
Плотное прикрепление - прикрепление плаценты в базальном слое слизистой оболочки матки. Приращение плаценты - врастание плаценты в мышечный слой матки.
Нарушение отделения плаценты возможно в следующих случаях:
· патологическое прикрепление плаценты;
· гипотония матки;
· аномалии, особенности строения и прикрепления плаценты к стенке матки.
К патологическому прикреплению плаценты относят:
· плотное прикрепление плаценты (placenta adhaerens);
· приращение плаценты к мышечному слою (placenta accreta);
· врастание плаценты в мышечный слой (placenta increta);
· прорастание плаценты (placenta percreta).
Патологическое прикрепление плаценты может наблюдаться на всём протяжении (полное) или в одном месте(неполное).
СИНОНИМЫ
В зарубежной литературе термин «placenta adhaerens» не используют. Термин «placenta accreta» объединяет в себе«placenta increta et percreta».
КОД ПО МКБ-10
О72 Послеродовое кровотечение.
О72.0 Кровотечение в третьем периоде родов. Кровотечение, связанное с задержкой, приращением или ущемлениемплаценты.
О73.0 Задержка плаценты без кровотечения (приращение плаценты без кровотечения).
ЭПИДЕМИОЛОГИЯ
Частота кровотечений в последовом и раннем послеродовом периоде составляет 5–8%.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
В норме плацента формируется в функциональном слое слизистой оболочки, который трансформируется вдецидуальный. Отделение плаценты от стенки матки в третьем периоде родов происходит на уровне губчатого слоядецидуальной оболочки.
При воспалительных заболеваниях или дистрофических изменениях эндометрия губчатый слой подвергаетсярубцовому перерождению, вследствие чего самостоятельное отделение ткани вместе с плацентой в третьем периодеродов невозможно. Указанное состояние называют плотным прикреплением. При атрофии функционального ибазального слоя слизистой оболочки (слой Нитабух - зона эмбриональной дегенерации) один или несколькокотиледонов формирующейся плаценты доходят до мышечного слоя или прорастают в него (истинное врастание).
К патологическому прикреплению плаценты приводят либо изменения слизистой матки, либо особенности хориона. Кизменениям слизистой матки, способствующим нарушению формирования трофобласта, приводят следующиезаболевания:
· неспецифические и специфические воспалительные поражения эндометрия (хламидиоз, гонорея, туберкулёз и т.д.);
· чрезмерное выскабливание во время удаления плодного яйца или диагностических манипуляций;
· послеоперационные рубцы на матке (КС и миомэктомия).
Нарушению прикрепления или врастания трофобласта способствует также повышение протеолитической активностиворсин хориона.
Одна из причин нарушения отделения плаценты и выделения последа - гипотония матки. При гипотонии маткипоследовые схватки слабые или отсутствуют длительное время после рождения плода. Происходит нарушениеотделения плаценты от стенки матки и выделения последа, затяжное течение последового периода.
Аномалии, особенности строения и прикрепления плаценты к стенке матки часто способствуют нарушению отделенияи выделения последа. Для отделения плаценты имеет значение площадь соприкосновения с поверхностью матки. Прибольшой площади прикрепления, относительно тонкой или кожистой плаценте (placenta membranacea),незначительная толщина последа препятствует физиологическому отделению от стенок матки. Плаценты, имеющиеформу лопастей, состоящие из двух долей, имеющие добавочные дольки, отделяются от стенок матки сзатруднениями, особенно при гипотонии матки.
Нарушение отделения плаценты и выделения последа может быть обусловлено местом прикрепления плаценты: внижнем маточном сегменте (при низком расположении и предлежании), в углу или на боковых стенках матки, наперегородке, над миоматозным узлом. В указанных местах мускулатура неполноценна и не может развить силысокращений, необходимой для отделения плаценты.
КЛИНИЧЕСКАЯ КАРТИНА (СИМПТОМЫ)
Клиническая картина нарушения отделения плаценты и выделения последа зависит от наличия участковотделившейся плаценты. Если плацента не отделяется на всём протяжении (полное патологическое прикрепление),клинически определяют отсутствие признаков отделения плаценты и отсутствие кровотечения.
Чаще наблюдают частичное отделение плаценты (неполное прикрепление), когда тот или иной участок отделяется отстенки, а остальная часть остаётся прикреплённой к матке. В указанной ситуации сокращение мышц на уровнеотделившейся плаценты недостаточно для того, чтобы пережать сосуды и остановить кровотечение из плацентарнойплощадки. Основные симптомы при частичном отделении плаценты - отсутствие признаков отделения плаценты икровотечение.
Кровотечение из плацентарной площадки возникает через несколько минут после рождения ребёнка. Кровь жидкая, спримесью сгустков различной величины, вытекает толчками, неравномерно. Задержка крови в матке и во влагалищенередко создаёт ложное представление об отсутствии кровотечения, вследствие чего мероприятия, направленные надиагностику кровотечения, могут запаздывать. Иногда кровь скапливается в полости матки и во влагалище, а затемвыделяется сгустками после наружного определения признаков отделения плаценты. При наружном исследованиипризнаки отделения последа отсутствуют. Дно матки находится на уровне пупка или выше, отклонено вправо. Общеесостояние роженицы зависит от степени кровопотери и быстро меняется. При отсутствии своевременной помощивозникает геморрагический шок.
Клиническая картина нарушения выделения последа такая же, как при нарушении отделения плаценты от стенкиматки (кровотечение).
ДИАГНОСТИКА
Точно определить вариант патологического прикрепления плаценты можно при целенаправленном УЗИ и ручномотделении плаценты. При УЗИ для врастания плаценты характерно следующее:
· расстояние между серозной оболочкой матки и ретроплацентарными сосудами менее 1 см;
· наличие большого количества интраплацентарных гиперэхогенных включений или кист;
Наиболее достоверные данные можно получить при использовании трёхмерного ДЦК.
При ручном отделении плаценты при плотном её прикреплении (placenta adhaerens), как правило, можно рукойудалить все доли плаценты. При истинном врастании ворсин хориона невозможно отделить плаценту от стенки безнарушения её целостности.
Нередко истинное врастание плаценты устанавливают только при гистологическом исследовании матки, удалённой всвязи с предполагаемой гипотонией и массивным кровотечением в послеродовом периоде.
СКРИНИНГ
УЗИ пациенток с отягощённым акушерским анамнезом.
ПРОФИЛАКТИКА
Профилактика патологического прикрепления плаценты состоит в снижении частоты абортов, воспалительныхзаболеваний, приводящих к дистрофическим изменениям слизистой матки.
Классификация зависит от степени проникновения ворсин хориона в слои стенки матки. Различают:
Плотное прикрепление плаценты.
Истинное приращение (или вращение) плаценты.
Плотное прикрепление (относительное приращение) плаценты - такая патология, при которой ворсы хориона не выходят за пределы компактного слоя отпадающей оболочки, но плотно соединены с ним.
Истинное приращение плаценты - тяжелая патология, при которой ворсины хориона проникают в мышечный слой, прорастая его, доходят до серозной оболочки матки. Истинное приращение плаценты может быть полным и неполным. При полном приращении плаценты вся материнская поверхность плаценты прочно соединена со стенкой матки, при частичном же - только поверхность отдельных долек. Эта патология является очень тяжелой и встречается относительно редко: один раз на 10000-20000 родов.
Клиника
Клиника приращения плаценты чаще всего проявляется симптомом кровотечения. При полном приращении плаценты симптом кровотечения отсутствует, как отсутствуют и признаки отделения плаценты. При относительном приращении плаценты, когда одна часть ее плотно прикреплена к стенке матки, а другая отслоилась, симптом обильного кровотечения является обязательным.
Диагностика
Диагноз относительного или истинного приращения плаценты можно поставить только после ручного отделения плаценты. При относительном прикреплении плаценты (наличии симптома кровотечения и отсутствия признаков отделения плаценты) лечение заключается в проведении операции ручного отделения плаценты и выделения последа. Если нет симптома кровотечения и консервативные мероприятия неэффективны, выжидают 30 минут, после чего следует произвести ручное отделение плаценты. При попытке отделить плаценту от матки при ее полном истинном приращении сразу же возникает обильное кровотечение. В такой ситуации необходима немедленная операция: чревосечение, надвлагалищная ампутация или экстирпация матки.
При частичном истинном приращении последа попытка отделения рукой последа еще более усиливает кровотечение, надо прекратить отделение и немедленно начать чревосечение и удаление матки. Одновременно проводят мероприятия по борьбе с анемией и шоком.
Аномалии прикрепления плаценты
Одним из видов патологии, которая проявляется в последовом периоде и является причиной кровотечения, может быть аномалия прикрепления последа, а именно плотное прикрепление, приращение и даже вращение плаценты. Этиология. Причиной плотного прикрепления или внедрения плаценты в матку могут быть: патология матки, наличие дистрофических или Рубцовых изменений, которые могут возникнуть вследствие частых и множественных абортов, воспалительных осложнений после них. Проникновение хориона в более глубокие слои возникает вследствие неполноценности децидуальной ткани. Это усугубляется при гормональной недостаточности и аномалиях расположения плаценты; повышенная активность хориона, обусловленная повышенной выработкой хориального гонадотропина, повышенной активностью гиалуроновой системы. Патогенез. Ворсины хориона, не встречая сопротивления со стороны децидуальной оболочки, проникают в более глубокие слои матки. Виды аномалий прикрепления классифицируют по степени проникновения в глубь матки и по площади приращения. Плотное, или ложное, прикрепление (placenta adhaerens) - наиболее распространенный вид аномалий прикрепления плаценты, когда ворсины хориона проникают в более глубокие слои децидуальной оболочки (в базальный слой). Истинное приращение, или вращение, плаценты. В этом случае ворсины хориона проникают глубже децидуальной оболочки, проникая в мышечный слой. Глубина вращения может быть минимальная (placenta acreta) или более выраженная (placenta increta). Ворсины могут проникать во все слои матки, включая серозную оболочку (placenta percreta). Площадь приращения или плотного прикрепления может быть различной: от небольшой до полной. Наиболее тяжелые виды аномалий возникают в случаях более выраженных изменений со стороны матки. Диагностика. Пренатальная диагностика (то есть до родов) возможна при помощи ультразвукового исследования. В родах подозрение на приращение плаценты возникает при отрицательных признаках отделения плаценты и задержке последа, диагноз уточняется во время операции ручного отделения плаценты. Клиника. Клинические признаки проявляются в III периоде родов. Если плацента прикреплена на всей площади, кровотечения нет, признаков отделения плаценты нет. При частичном прикреплении плаценты после отделения нормально прикрепленной части появляются слабовыраженные признаки отделения плаценты и кровоотделение. Осложнения. При неадекватной помощи могут быть кровотечение, геморрагический шок, ДВС-синдром. Акушерская тактика. Показано ручное отделение плаценты. Стерильная рука в длинной перчатке в позиции «рука акушера» вводится в матку (пальцы максимально сведены и вытянуты, большой палец приведен к ладонной поверхности). Достигается край плаценты, осторожно отделяют плаценту от стенки матки. В случае если она легко отделяется, удалить ее из матки после отделения (попросить ассистента потянуть за пуповину, чтобы не нужно было выводить руку), затем произвести обследование полости матки. Последовательно обходят изнутри все стенки матки, удаляя задержавшуюся ткань плаценты, пристеночные сгустки, оболочки, собирают все вместе и с рукой удаляют из матки. При плохом сокращении матки провести массаж матки на кулаке (правая рука раздражает рецепторы матки изнутри, а левая через брюшную стенку проводит массаж матки), ввести в шейку матки сокращающие средства (например, окситоцин). Операция проводится в асептических условиях под общим наркозом (внутривенным, если есть анестезиолог, или ингаляционным, если врача нет). Акушерка обязана подготовить женщину, приготовить набор инструментов для осмотра родовых путей, перчатки и халат для врача. Стерильная обработка рук проводится экспресс-методом. В сельской местности в отсутствие врача акушерка обязана выполнить операцию отделения и выделения плаценты и всего последа, а также ручное обследование полости матки. Если имеется глубокое вращение ворсин плаценты в толщу матки, показано удаление матки, которое может сделать только врач в условиях операционной. Послеродовая реабилитация. После обычного ручного обследования матки назначаются обычный режим и питание (после прекращения последствия наркоза), проводится антибактериальная терапия и назначаются сокращающие средства. Для контроля за маткой проводится УЗИ или бимануальное исследование, в случае кровотечения - восполнение кровопотери, в послеродовом периоде при необходимости - гемостимулирующая терапия. При полостной операции удаления матки проводится послеоперационный уход и психокоррекция в связи с утратой репродуктивной функции. Профилактика. Наиболее эффективными мерами профилактики приращения и вращения плаценты являются: сокращение числа абортов, особенно криминальных вмешательств; лечение воспалительных гинекологических заболеваний. Другими причинами кровотечений в последовом периоде могут быть: нарушения сократительной активности матки; родовой травматизм; преждевременная отслойка плаценты в родах. Профилактическими мероприятиями по борьбе с нарушениями сократительной активности матки в последовом периоде является введение в момент прорезывания головки плода окситоцина (5 ME на 10 мл физиологического раствора) или метилэргометрина (1 мл 0,02% раствора на 10 мл физиологического раствора). Эту профилактику можно проводить в каждых родах, но особенно это необходимо женщинам из группы риска (при перерастянутой матке, после аномалий родовой деятельности, в случае отягощенного акушерского и гинекологического анамнеза, у много рожавших женщин, после многих абортов и т. д.). При подозрении на преждевременную отслойку плаценты или вероятность разрыва матки или родовых путей необходимо срочно завершить роды ручным отделением и выделением плаценты и ручным обследованием полости матки для выяснения ситуации. Если при отсутствии признаков отделения последа наблюдается кровопотеря 300 мл и продолжается, в любом случае - полагается выполнить ручное отделение и выделение плаценты, ручное обследование матки с последующими мероприятиями по борьбе с кровотечением и родовым травматизмом. При нарушении сократительной деятельности матки в последовом периоде могут быть следующие варианты отклонений: плацента может отделиться лишь частично даже при нормальном ее прикреплении. В этом случае признаки отделения плаценты будут отрицательны, кровоотделение продолжается, необходимо провести ручное отделение и удаление плаценты; плацента может отделиться, но из-за недостатка контрактильных веществ остаться в матке. Признаки отделения плаценты должны быть положительны. Необходимо предложить женщине потужиться и при отрицательном результате применить наружные приемы отделения последа (методы Абуладзе, Гентера и Креде-Лазаревича). Таким образом, при задержке последа в асептических условиях под общим обезболиванием выполняется операция ручного отделения плаценты и выделения последа. Показанием к операции ручного отделения плаценты и удаления последа являются следующие обстоятельства: задержка последа при отсутствии признаков отделения в течение 30 мин даже без кровотечения; отсутствие признаков отделения последа при кровопотере 300 мл и более; отсутствие признаков отделения последа при необходимости срочного завершения родов и выполнения ручного обследования полости матки (например, когда было подозрение на угрозу разрыва матки, преждевременную отслойку плаценты и т. п.). При наличии кровопотери операция выполняется экстренно (в отсутствие срочности на подготовку может быть затрачено больше времени). Операция выполняется в условиях родильной палаты или малой операционной под общим обезболиванием. Подготовка женщины: объяснить женщине необходимость операции и получить ее согласие, установить контакт с веной, начать введение раствора, провести обработку наружных половых органов дезинфицирующим раствором, на ноги роженицы надеть стерильные бахилы, подложить под таз стерильную подкладную и накрыть стерильной подкладной живот. Подготовка врача (или акушерки) к операции: надеть маску, шапочку (очки или забрало), резиновый или пластиковый фартук для защиты одежды от крови. Стерильная обработка рук, стерильные халат и перчатки. После операции переходят к осмотру родовых путей.
34. Назовите этапы кесарево сечение. Основные методики кесарева сечения.
Кесарево сечение (КС) – это такая родоразрешающая операция, при которой плод и послед извлекают через искусственно сделанный разрез на матке . Существуют следующие разновидности КС: 1. Абдоминальное КС (sectio caesarea abdominalis), включающее в себя методы: интраперитонеального КС со вскрытием брюшной полости: классическое; корпоральное in sitи; КС в нижнем маточном сегменте поперечным разрезом в модификации В.И. Ельцова-Стрелкова, Штарка; истмикокорпоральное; абдоминального КС с временным отграничением брюшной полости; абдоминального КС без вскрытия брюшной полости (экстраперитонеальное). 2. Влагалищное КС по Дюрсену. Основные этапы выполнения классического КС следующие : I – вскрытие брюшной полости: по средней линии живота производят разрез длиной 20 см на одинаковое расстояние вверх и вниз от пупка, огибая его слева; II – вскрытие матки: орган выводят из брюшной полости, разрезают по передней стенке (в теле) продольным разрезом по средней линии длиной 12 см; III – вскрытие плодных оболочек, извлечение плода за ножку и удаление последа общепринятыми приемами; IV – зашивание раны матки в три этажа узловатыми швами (мышечно-мышечным, мышечно-серозным, серозным), после чего ее опускают в брюшную полость и послойно наглухо зашивают переднюю стенку живота. К сожалению, у классического КС имеется ряд недостатков : большой разрез брюшной стенки способствует образованию спаек матки с петлями кишечника, передней брюшной стенкой, а также развитию послеоперационных грыж; разрез матки в ее теле сопровождается большой кровопотерей и является частой причиной несостоятельности шва в раннем послеоперационном периоде и разрыва матки по рубцу из-за его неполноценности при последующих беременностях; матка, выведенная из брюшной полости, легко инфицируется, что способствует развитию послеоперационного перитонита. При корпоральном КС разрез передней брюшной стенки производят между лоном и пупком, матку из брюшной полости не выводят. Разрез на матке зашивают трехэтажным швом – мышечно-мышечным, мышечно-серозным и серозным . При корпоральном, как и при классическом КС, разрезы на матке и передней брюшной стенке совпадают, что также ведет к спаечному процессу, а разрез на теле матки – к несостоятельному рубцу при последующих беременностях. Корпоральное КС в настоящее время применяют в случаях, когда сразу же после операции необходимо произвести надвлагалищную ампутацию или экстирпацию матки (множественная миома, матка Кувелера), а также для более легкого и бережного извлечения ребенка из ее полости. В настоящее время общепризнанным методом считается КС в нижнем маточном сегменте поперечным разрезом . Преимущества этого метода таковы: операцию производят в наиболее тонкой части стенки матки (нижний сегмент), благодаря чему в разрез попадает незначительное количество мышечных волокон. По мере инволюции и формирования нижнего сегмента и шейки операционная рана резко уменьшается, и на месте разреза образуется небольшой тонкий рубец; вся операция проходит при небольшой кровопотере, даже когда в разрез попадает плацентарная площадка. В этом случае кровоточащие расширенные сосуды могут быть изолированно лигированы; имеется возможность произвести идеальную перитонизацию зашитой раны матки за счет брюшины пузырно-маточной складки (plica vesicouterina); разрезы париетальной и висцеральной брюшины не совпадают, а поэтому вероятность образования спаек матки с передней брюшной стенкой невелика; опасность разрыва матки при последующих беременностях и вагинальных родах минимальна, поскольку в большинстве случаев образуется полноценный рубец. Современная техника абдоминального КС состоит в том, что разрез кожи и подкожной клетчатки производят по нижней складке живота в поперечном направлении (по Пфанненштилю) длиной до 15 см. В этом же направлении скальпелем, пересекая среднюю линию живота, вскрывают апоневроз длиной 2-3 см (по 1-1,5 см справа и слева от средней линии). Разрез апоневроза расширяют ножницами в обе стороны еще на 1-1,5 см и на верхний его край накладывают зажим Кохера, затем с помощью пальцев тупо отслаивают от прямых мышц живота. Соединительно-тканную перемычку, расположенную по средней линии, рассекают ножницами. Верхний край апоневроза поднимают зажимом кверху и производят его дальнейшее рассечение в виде клина, верхушка которого отходит от средней линии живота, а боковые поверхности – остро вверх. Клиновидное рассечение апоневроза расширяет рану, и по своей емкости разрез становится равным продольному разрезу от лона до пупка. Благодаря такому рассечению создаются условия для относительно свободного подхода к брюшной полости и более свободного выведения головки плода. После вскрытия апоневроза тупым путем разводят прямые мышцы живота в стороны. Двумя пинцетами захватывают брюшину, приподнимают и рассекают в продольном направлении, фиксируют ее к стерильным пеленкам. Описанный разрез передней брюшной стенки позволяет более активно вести послеоперационный период по сравнению с продольным (нижнесрединным) разрезом. Родильнице разрешают вставать с постели на вторые сутки после операции, что является профилактикой субинволюции матки, пареза кишечника, образования спаечного процесса. Кроме того, такой разрез обеспечивает лучший косметический эффект, однако требует большего времени для выполнения. После вскрытия брюшной полости брюшину пузырно-маточной складки приподнимают пинцетом и надсекают на границе перехода на матку, затем рассекают в поперечном направлении в обе стороны. Общая длина разреза составляет 12-13 см. Складку приподнимают, тупым путем отодвигают мочевой пузырь книзу и отгораживают заведенным под пузырно-маточную складку широким надлобковым зеркалом. В результате этого обнажается нижний сегмент матки. Такой доступ позволяет провести надежную перитонизацию шва на матке. Вскрытие ее полости производят осторожно (чтобы не повредить плод) через все слои миометрия в нижнем маточном сегменте небольшим поперечным разрезом (по Керру) на 1,5-2 см ниже уровня разреза пузырно-маточной складки. В рану вводят указательные пальцы обеих рук и бережно в поперечном направлении растягивают ее до 10-12 см (модификация Л.А. Гусакова). Также клиницистами применяется и другой способ вскрытия полости матки в модификации Дерфлера. При этом, как и при предыдущем методе, скальпелем производят разрез через все слои миометрия в нижнем маточном сегменте в поперечном направлении длиной 2-2,5 см. Далее вправо и влево от средней линии дугообразно вверх ножницами разрез удлиняют до нужной величины. После вскрытия полости матки вскрывают плодный пузырь. Извлечение плода производят следующим образом: при головном предлежании – по руке, введенной в матку, выводят головку плода, сдавливая дно матки через переднюю брюшную стенку. Во избежание травмы шейного отдела позвоночника плода рекомендуется после рождения головки извлекать его за подмышечные впадины подведенными под них пальцами; при тазовых предлежаниях – извлекают близлежащую ножку плода. В рану выводят тазовый конец, за который извлекают плод до плечевого пояса. Обе ножки захватывают и поднимают вверх родившееся туловище. Другой рукой, введенной в полость матки, освобождают ручки плода и снизу вверх выталкивают головку. Выведение головки потягиванием за туловище недопустимо, поскольку при этом растягивается шейный отдел позвоночника плода и травмируется спинной мозг. Такая техника извлечения плода, предложенная В.И. Ельцовым-Стрелковым, является более щадящей и предотвращает его родовую травму. При косых и поперечных положениях плода после выведения в рану головки или чаще тазового конца дальнейшая техника ничем не отличается от того или иного варианта, описанного выше. Весьма распространен метод зашивания раны матки двухэтажным швом по Ельцову-Стрелкову с применением рассасывающегося шовного материала. Первый этаж швов состоит из отдельных слизисто-мышечных швов, которые накладывают кетгутом на разрез матки. При этом слизистую оболочку захватывают на всю толщу, а мышечный слой – минимально (подхватываются лишь непосредственно граничащие со слизистой мышечные волокна). Важным моментом наложения этого ряда швов является то, что вкол иглы производят со стороны слизистой оболочки, поэтому узлы после завязывания и срезания лигатур оказываются со стороны полости матки. Зашивание необходимо начинать с углов и заканчивать в средней части раны; расстояние между швами должно быть не более 1 см. После зашивания разреза с одной стороны следует начинать зашивание с противоположного yглa разреза. По окончании зашивания (в центре разреза) последний узел кетгута погружают в полость матки пинцетом. Второй этаж швов – на разрез матки накладывают мышечно-мышечные швы, с помощью которых сопоставляется вся толща мышечного слоя матки. Узловые швы накладывают таким образом, чтобы они располагались между швами предыдущего ряда также на расстоянии 1 см. Узлы лигатур располагают на поверхности матки. При таком зашивании стенки матки, когда узлы первого этажа швов располагаются со стороны полости органа, а узлы второго этажа – на поверхности матки, создаются условия для плотного соприкосновения краев разреза и адаптации одноименных слоев, что является необходимым для заживления раны первичным натяжением. Перитонизацию шва на матке производят брюшиной пузырно-маточной складки, которую подшивают на 1,5-2 см выше разреза на матке непрерывным швом к висцеральной брюшине, покрывающей матку. По окончании перитонизации выполняют ревизию брюшной полости. Необходимо обратить внимание на состояние яичников, маточных труб, задней поверхности матки, червеобразного отростка и других органов брюшной полости, доступных для осмотра. Брюшную стенку зашивают послойно наглухо. КС по Штарку . За последние 10 лет в технике КС было предложено ряд нововведений. Предпосылкой этому стали несколько работ , четко доказывающих, что незашитая висцеральная и париетальная брюшина при выполнении гинекологических операций не влечет за собой никаких дополнительных послеоперационных осложнений и даже существенно снижает вероятность спайкообразования в брюшной полости. Другой предпосылкой явилось широкое применение в хирургической практике синтетического рассасывающегося шовного материала, в связи с чем при зашивании разреза на матке более часто используется однорядный непрерывный шов. Все вышеизложенное, а также традиционные стремления к уменьшению продолжительности операции стали основой для разработки в 1994 г. модификации КС – операции по Штарку. Сочетание нескольких известных приемов и исключение ряда необязательных этапов позволяют говорить об этой операции как о новой модификации, имеющей целый ряд преимуществ по сравнению с обычными методиками. К ним относятся быстрое извлечение плода; значительное сокращение продолжительности операции; уменьшение кровопотери; снижение потребности в послеоперационном применении обезболивающих средств; снижение частоты развития пареза кишечника и других послеоперационных осложнений; более ранняя выписка; существенная выгода за счет экономии шовного материала. Существуют исследования, доказывающие преимущества операции по Штарку перед другими видами КС. Продолжительность традиционного хирургического вмешательства, согласно исследованиям, составляет в среднем 43,4±2,6 мин, а в модификации Штарка – 22,1±1,3 мин (р<0,05) . Таким образом, время операции сократилось почти вдвое. Благодаря указанным преимуществам, а также простоте самого метода Штарка, эта операция быстро завоевывает популярность. При проведении данной операции также вдвое снизилось время от разреза кожи до извлечения плода и составило 2,4±0,6 мин против 5,8±16 мин при классическом способе КС; уменьшилось количество операционной кровопотери – 638,4±11,5 мл и 846,2±22,7 мл соответственно. У пациенток, оперированных традиционным методом, часто применялась гемотрансфузия (17% случаев), а оперированным по методу Штарка проведение гемотрансфузий не потребовалось. При оперативном родоразрешении по Штарку в 99,3% случаев новорожденные были извлечены с оценкой по шкале Апгар 8-9 баллов, без признаков наркозной депрессии. В этой группе детей отмечена быстрая устойчивая адаптация в первые минуты, что позволило в течение первых двух часов жизни приложить их к груди. У женщин, оперированных традиционным путем, только 59% новорожденных извлечены с оценкой 8-9 баллов, 23% – 7-8, 14% – 6-7 и четверо детей – 2-4 балла. У пяти детей наблюдалось угнетение дыхания, потребовавшее кратковременного проведения искусственной вентиляции легких. Профилактика септических послеоперационных осложнений в обеих группах проводилась во время операции после пережатия пуповины, путем однократного внутривенного введения цефалоспоринов 2-го поколения в дозе 1,0 г и 100 мл 0,5-процентного раствора метронидазола. В дальнейшем 30% женщин, оперированным традиционным методом, антибактериальные препараты вводили в первые сутки, а 6% пациенток – в течение 3 сут и более. В группе оперированных по Штарку дальнейшее применение антибиотиков не потребовалось. Инфузионную терапию во время операции проводили в обеих группах – у пациенток, оперированных по Штарку, ее применяли только в первые сутки послеоперационного периода, а в первой группе у 48% женщин – в течение 2-3 суток. В конце первых и начале вторых суток профилактическая стимуляция кишечника проводилась дистигмина бромидом и очистительной клизмой у пациенток обеих групп. Женщинам, оперированным традиционным путем, разрешалось вставать через 12 ч, а оперированным по Штарку – через 6-8 ч, что способствовало снижению риска тромбоза и процента осложнений. Уменьшение кровопотери в ходе КС, отсутствие септических осложнений позволило выписать 80% оперированных по Штарку родильниц на 7-е сутки, а остальных – на 8-9-е сутки, в то время как в группе пациенток, оперированных традиционными методами, только 36% были выписаны на 7-е сутки, остальные – на 9-10-е сутки. Следует отметить, что методика операции по Штарку в два раза уменьшает расход шовного и перевязочного материала, кислорода, закиси азота, а также медикаментозных препаратов и инфузионных сред как во время операции, так и в послеоперационном периоде. Таким образом, внедрение способа абдоминального родоразрешения по методу Штарка позволяет значительно сократить время операции, уменьшить кровопотерю, быстрее извлечь плод, снизить потребность в послеоперационном применении медикаментозных средств, снизить частоту послеоперационных осложнений. Ранняя выписка и экономическая выгода стоимости операции позволяет утверждать, что КС по методу Штарка может более широко использоваться благодаря указанным преимуществам, а также из-за простоты исполнения. Влагалищное КС – это операция, при которой матку вскрывают через влагалище, причем канал шейки расширяют за счет рассечения нижнего сегмента . Принимая во внимание сложность технического выполнения операции, частые осложнения во время ее проведения (ранение мочевого пузыря, гипотоническое кровотечение, разрыв шейки матки при извлечении плода), в настоящее время влагалищное КС не применяют. Экстраперитонеальное КС – это абдоминальное КС без вскрытия брюшины . В акушерской практике иногда возникают ситуации, когда в организме имеются потенциальные источники инфекции или появляются ее начальные признаки при жизнеспособном плоде, но при этом отсутствуют условия для быстрого родоразрешения через естественные родовые пути. Единственным методом, позволяющим получить живого ребенка и предотвратить развитие перитонита у матери, является проведение КС без вскрытия брюшины (экстраперитонеально). Для этого необходимо наличие живого и жизнеспособного плода; согласия женщины на операцию; опыта проведения экстраперитонеального КС у хирурга; оборудованной операционной и обученного медицинского персонала; анестезиологической службы. Операцию следует проводить при опорожненном мочевом пузыре. Противопоказаниями к экстраперитонеальному КС являются: разрыв матки или подозрение на него; преждевременная отслойка нормально расположенной плаценты; предлежание плаценты (особенно если часть ее расположена на передней стенке матки); несостоятельность рубца на матке или подозрение на нее; выраженное варикозное расширение вен нижнего сегмента, фибромиома матки; киста или опухоль яичников, аномалия развития матки; наличие «острого живота»; необходимость проведения стерилизации. До сих пор среди акушеров нет единого мнения о том, какая хирургическая техника в современных условиях является наиболее предпочтительной для обеспечения надежного сопоставления краев раны при зашивании матки. Многие акушеры-гинекологи используют двухрядный шов. В то же время имеется достаточное количество сообщений о более целесообразном зашивании матки отдельными однорядными швами или однорядным непрерывным швом. Таким образом, до настоящего времени нет единой точки зрения по поводу зашивания раны на матке при КС. Мнения клиницистов расходятся и в вопросе о том, нужно ли прокалывать слизистую оболочку при наложении швов: одни считают, что прокалывать ее необходимо , другие придерживаются противоположного мнения . Также нет единого мнения о том, какие швы следует накладывать на матку – непрерывный или отдельные швы . В последние годы прослеживается тенденция наложения однорядного непрерывного шва на матку с прокалыванием слизистой оболочки и применением рассасывающихся синтетических нитей (дексон, викрил и др.) . Недостатком двухрядного шва является скопление большого количества шовного материала в ране, а также стягивание и деформация тканей, что нарушает кровообращение и затрудняет репарацию . Непрерывный двухрядный шов целесообразно применять при выраженном варикозном расширении вен в области нижнего сегмента матки и при повышенной кровоточивости. Детали оперативной техники варьируют среди хирургов, а особенности оперативного вмешательства недостаточно изучены в контролируемых испытаниях. При поперечном кожном разрезе, в отличие от вертикального, среднее время операции удлиняется, возрастает частота переливаний крови и кровезаменителей. Однако при поперечном разрезе лихорадка встречается реже, и большинство женщин считает такой разрез более приемлемым с точки зрения косметики. Разрез матки необходимо производить скальпелем поперечно в нижнем сегменте, за исключением чрезвычайно редких ситуаций. Следует ли после этого ножницами или пальцами расширять разрез, и влияет ли шовный материал или применяемая техника сопоставления краев раны на послеоперационные исходы, должным образом еще не исследовано. Не продемонстрированы также преимущества использования гемостатических скобок при разрезе матки. Таким образом, на сегодняшний день существует много разновидностей КС, но до сих пор нет единого мнения о том, какая методика и в каких случаях является наиболее оптимальной. Следовательно, есть все основания утверждать, что вопрос о методиках проведения КС еще далеко не исчерпан, что обусловливает необходимость дальнейшего и более глубокого изучения данной проблемы.
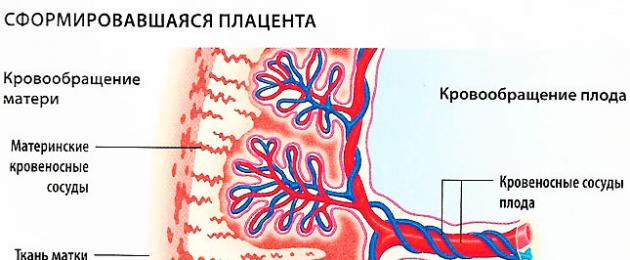
Плацента является эмбриональным органом, который дает возможность плоду во время беременности получать кислород и питание. При нормальном состоянии женщины и правильном течении беременности плацента прикрепляется вверху матки и остается там до самого времени родов. После появления на свет ребенка она отслаивается от стенки матки и выходит наружу.
К сожалению, не всегда все происходит по описанному сценарию. Часто случается и так, что плацента слишком глубоко врастает в мышечный слой. В таком случае роженице требуется срочная помощь и вмешательство врачей. Если вовремя не обратить внимания на проблему, то последствия могут быть крайне негативными и непоправимыми.
Какие причины нарушения
Слишком высокий уровень плотности между маточной стеной и телом плаценты встречается часто, это может быть обусловлено различными причинами:
- Проблемы могут возникнуть из-за кесарева сечения, которое проводилось при предыдущей беременности.
- Также причиной может выступать аборт с применением операционной чистки. Но не обязательно проращиванию плаценты предшествуют операционные вмешательства или воспаление. Среди причин такого нарушения могут быть аномалии развития при формировании плаценты.
- Кроме того, тяжело перенесенные заболевания могут оставлять последствия, которые проявляются именно во время беременности.
Во время вынашивания ребенка тоже могут наблюдаться разные факторы, которые негативно влияют на детское место и способны спровоцировать плотное прикрепление и приращение плаценты. Например, если женщина переносит сильные стрессы, находясь в положении, или переносит сильный токсикоз, что очень непросто для ее организма.

Возраст
Проблемы с плацентой могут носить и возрастной характер. Как правило, женщины, которые вынашивают ребенка в возрасте после 35 лет, имеют предрасположенность к серьезным аномалиям при беременности. Прежде чем планировать малыша в таком возрасте, будущей маме стоит тщательно обследоваться и проконсультироваться с врачом. И часто во время диагностики выявляются проблемы, которые не дают возможности женщине выносить здорового ребенка. В таком случае требуется предварительное интенсивное лечение.
Многоплодные роды
Многоплодная беременность также является фактором возникновения проблем с плацентой. В таком случае женщина, как правило, находится под более интенсивным наблюдением врачей, чем та, которая носит одного ребенка.
Лишний вес
Еще одной причиной, которая может провоцировать приращение плаценты, является лишний вес матери. При беременности и так слишком много факторов для возникновения проблем с гормональным уровнем, а лишний вес их лишь прибавляет.
Правда, стоит учитывать, что для каждого организма степень воздействия различных факторов разная. Все зависит от иммунной системы, защитных функций организма и других нюансов.

Как распознать?
Обнаружить слишком плотное приращение плаценты к матке очень непросто. Большая часть случаев обнаружения проблемы приходится на период родов. Узнать заранее получается только о сложных и тяжелых в переносимости формах заболевания, когда есть явные симптомы.
Одним из наиболее ярких проявлений является кровотечение. Оно говорит о частичном приращении плаценты, и, кроме того, такая проблема очень опасна для вынашивания плода. Когда же речь идет о полном приращении, то кровотечение не так вероятно, а значит, возможности узнать об опасности практически нет. В этом случае показать реальную картину может только глубокое обследование, но без первичных признаков, с нормальным течением беременности оно не назначается.
Как утверждают специалисты, каждая женщина, которая входит в группу риска, то есть в возрасте более 35 лет и при многоплодной беременности, во время беременности должна проходить УЗИ, способное показать полную картину состояния плаценты.

Боль как один из признаков патологии плаценты
Еще одним неоднозначным признаком плотного приращения плаценты служат боли, тянущие или ноющие. Но данный признак также не является явным показателем и редко становится причиной для назначения полноценного обследования плаценты. Поэтому женщинам, которые чувствуют такой дискомфорт, хорошо было бы проходить такое обследование хотя бы раз во время беременности самостоятельно. Сегодня в этом нет проблемы, так как любое обследование можно пройти платно.
Также одной из важных рекомендаций специалистов является ведение календаря беременности. Это делать нужно не только женщинам, у которых есть риск ее прерывания, но и с благополучной динамикой периода вынашивания плода. В такой календарь нужно записывать все изменения, которые происходят в названное время. Небольшие выделения, красные пятна на белье, небольшие боли - все это подробно стоит описывать. Такое доскональное наблюдение за своим организмом женщиной дает больше информации врачу при обследовании и позволяет вовремя выявить возможные проблемы, связанные с плацентой.

Последствия проблемы
Истинное приращение плаценты грозит сложностями с женским здоровьем, а также может являться опасностью для будущего малыша. Появляется риск преждевременного родоразрешения, что само по себе не нормально. Может наблюдаться отставание в развитии и росте малыша. А во время родов все это способно спровоцировать такие кровопотери, которые опасны для жизни.
При родах, когда понятно, что плацента очень плотная, ее чаще всего отправляют на исследование, та как она может быть переносчиком инфекции и даже источником размножения онкологических клеток. Именно поэтому так важно вовремя распознать приращение и принять меры. Для этого требуется постоянное и тщательное медицинское наблюдение во время беременности. О каждом подозрительном моменте беременной стоит сообщать своему врачу.

Важно, чтобы и сама процедура по рождению последа была правильной. От верных действий акушера зависит дальнейшее состояние здоровья женщины. Так, если была обнаружена отслойка, то важно, чтобы снаружи оказалась полностью вся плацента. Оставив даже небольшую часть, можно получить сильный воспалительный процесс.
К счастью, сегодня во многих роддомах у женщины есть возможность выбирать родильный персонал самостоятельно. Тем, кто особенно волнуется о своем здоровье, рекомендуется заранее навести справки и узнать о самых опытных врачах и акушерах постараться, чтобы именно они принимали роды. Конечно, это не дает полной гарантии, ведь присутствует и человеческий фактор. Но вероятность благополучного завершения процесса родов все-таки будет гораздо выше, чем в любом другом варианте. А самое главное, осознание, что все проходит под контролем опытных специалистов, значительно снизит уровень стрессовой ситуации для роженицы. Ей очень важно находиться в спокойном состоянии.
«У меня были такие же осложнения при беременности, как у Ким Кардашьян, но мне повезло гораздо меньше» - делится своей историей американка Алиша Келлер Берри, которой поставили диагноз «приращение плаценты».
Напомним, что во время первой беременности у американской звезды реалити-шоу . Приращение плаценты встречается крайне редко: 1 случай на 25 000 родов, и наблюдается в основном у повторнородящих. Одна из причин этого осложнения — предшествующее кесарево сечение.
Приращение плаценты - это когда плацента ведет себя, как опухоль
Погуглив дома информацию, я узнала, что прирпщение плаценты - это когда плацента ведет себя, как опухоль, прикрепляясь к стенке матки, а в некоторых случаях и прорастая сквозь нее, поражая другие органы. Это осложнение беременности очень опасно, оно может вызвать сильное кровотечение, а также привести к гистерэктомии и 7% летальных исходов среди матерей. Вероятнее всего плацента прикрепляется и врастает, если у вас существовали шрамы на тканях после операций на матке (последствия кесаревого сечения).
Мой первый ребенок появился благодаря кесареву сечению, так как в его случае было , а это, согласно Американской Ассоциации Акушерства и гинекологии, на 0,3 % увеличивало мои шансы на приращение плаценты.
"Никто меня не ставил в известность о такой статистике, когда предлагали делать кесарево сечение. Мне описали всевозможные риски в случае отказа, но не говорили об угрозах для моих последующих беременностей".
И вот, мне пришлось ждать еще 10 недель, чтобы узнать свою судьбу. Мне посоветовали соблюдать постельный режим, что было сложно с ребенком на руках. Также мне сказали весь оставшийся срок держать телефон при себе и не запирать входную дверь, если вдруг возникнет кровотечение и в дом нужно будет попасть специалистам скорой помощи. К слову, мне сказали, что кровотечение может убить меня за минуты. Мне нужно было подготовить семью ко всем возможным вариантам развития событий, что было нелегко. И пока другие беременные волновались о цвете детской и о ползунках, я думала о том, что случится, если моя плацента начнет поражать остальные органы, и выживу ли я вообще.
У меня была прорастающая плацента, самая опасная стадия
Послеродовой период: У меня было много осложнений после операции
Поскольку я находилась в отделении интенсивной терапии, я несколько дней не виделась со своей дочкой. Я была не в состоянии ее подержать еще последующие несколько дней. Она была прекрасна и определенно стоила всех страданий. Она 34 дня находилась в отделении интенсивной терапии для новорожденных, и выписали ее оттуда раньше, чем предполагалось.
А вот мое состояние еще долго было нестабильным. У меня было много осложнений после операции. В моем мочевом пузыре стоял катетер, я страдала кишечной непроходимостью, что вообще прекращает деятельность кишок. Мой мочевой пузырь никак не восстанавливался и через две недели меня выписали домой только для того, чтобы на следующий день определить в другую клинику из-за болей в груди, а потом снова отправили в Стенфорд для дальнейшего лечения.
Аспирация во время операции вызвала накопление жидкости в груди и потребовала множества процедур, в том числе помещение трубок в грудную клетку, чтобы выкачать ее. У меня также поднялась температура, так что меня направили еще и к инфекционисту.
Это была своеобразная карусель кошмаров, каждый круг ужаснее предыдущего. Мой муж все шутил, что это похоже на слова из одной песенки «Я делаю два шага вперед, два шага назад». Все выглядело настолько малообещающе, что врачи не раз говорили мне об операции на легких и возможной повторной операции по восстановлению мочевого пузыря. Это было просто выше моих сил. Я хотела только быть дома с семьей и жить нормальной жизнью. Но приблизительно через месяц сканирование показало, что мои легкие практически очистились, а мочевой пузырь заживает, и я могу отправиться домой.