Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах.
Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Необходимость операции на легких всегда вызывает обоснованный страх как у пациента, так и его родственников. С одной стороны, само вмешательство довольно травматично и рискованно, с другой – операции на органах дыхания показаны лицам с серьезной патологией, которая без лечения может привести к гибели больного.
Хирургическое лечение болезней легких предъявляет высокие требования к общему состоянию пациента, поскольку нередко сопровождается большой операционной травмой и длительным периодом реабилитации. К вмешательствам подобного рода следует относиться со всей серьезностью, должное внимание уделяя и дооперационной подготовке, и последующему восстановлению.
Легкие представляют собой парный орган, находящийся в грудных (плевральных) полостях. Жизнь без них невозможна, ведь основной функцией дыхательной системы является доставка кислорода ко всем тканям тела человека и выведение углекислого газа. Вместе с тем, лишившись части или даже целого легкого, организм может успешно приспособиться к новым условиям, а оставшаяся часть легочной паренхимы способна взять на себя функцию утраченной ткани.
Вид операции на легких зависит от характера заболевания и его распространенности. По возможности, хирурги сохраняют максимальный объем дыхательной паренхимы, если это не противоречит принципам радикальности лечения. В последние годы успешно применяются современные малоинвазивные методики, позволяющие удалить фрагменты легких через небольшие разрезы, что способствует быстрейшему выздоровлению и более короткому восстановительному периоду.
Когда операция на легких необходима
Операции на легких проводят при наличии серьезного для этого повода. К числу показаний относят:
Наиболее частой причиной операций на легких считаются опухоли и некоторые формы туберкулеза. При раке легких операция включает в себя не только удаление части или целого органа, но и иссечение путей лимфооттока – внутригрудных лимфоузлов. При обширных опухолях может потребоваться резекция ребер, участков перикарда.

виды операций при хирургическом лечении рака легкого
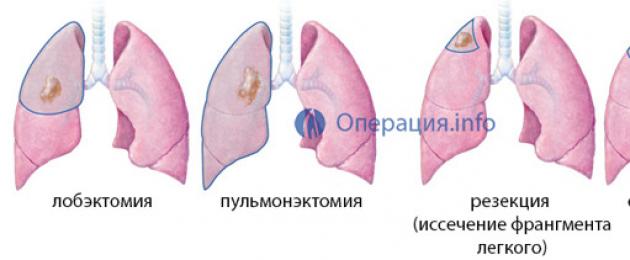
Разновидности вмешательств на легких зависят от объема удаляемой ткани. Так, возможна пульмонэктомия – удаление целого органа, или резекция – иссечение фрагмента легкого (доли, сегмента). При распространенном характере поражения, массивном раке, диссеминированных формах туберкулеза невозможно избавить пациента от патологии, удалив лишь фрагмент органа, поэтому показано радикальное лечение – пульмонэктомия. Если заболевание ограничено долей или сегментом легкого, то достаточно бывает иссечь только их.
Традиционные открытые операции проводятся в случаях, когда хирург вынужден удалять большой объем органа. В последнее время они уступают место малоинвазивным вмешательствам, позволяющим через небольшие разрезы иссечь пораженную ткань – торакоскопия. Среди современных малоинвазивных методик хирургического лечения популярность приобретают использование лазера, электроножа, замораживание.
Особенности проведения операций
При вмешательствах на легком используют доступы, обеспечивающие наиболее короткий путь к патологическому очагу:
- Передне-боковой;
- Боковой;
- Задне-боковой.
Передне-боковой доступ означает дугообразный разрез между 3-им и четвертым ребрами, начинающийся немного латеральнее от окологрудинной линии, протяженностью до задней подмышечной. Задне-боковой ведут от середины третьего-четвертого грудных позвонков, по околопозвоночной линии до угла лопатки, затем по шестому ребру до передней подмышечной линии. Боковой разрез проводится, когда пациент лежит на здоровой стороне, от среднеключичной линии до околопозвоночной, на уровне пятого-шестого ребра.

Иногда, чтобы достичь патологический очаг, приходится удалять участки ребер. Сегодня иссечь не только сегмент, но и целую долю стало возможно торакоскопическим путем, когда хирург делает три небольших разреза около 2 см и один до 10 см, через которые в плевральную полость вводят инструменты.
Пульмонэктомия
Пульмонэктомией называют операцию по удалению легкого, которая применяется в случаях поражения всех его долей при распространенных формах туберкулеза, раке, гнойных процессах. Это самая значительная по объему операция, ведь пациент лишается сразу целого органа.
 Правое легкое удаляют из передне-бокового или заднего доступа.
Попав в грудную полость, хирург первым делом перевязывает по отдельности элементы корня легкого: сначала артерию, затем вену, самым последним перевязывается бронх. Важно, чтобы культя бронха не была слишком длинной, ведь при этом создается риск застоя в нем содержимого, инфицирования и нагноения, что может стать причиной несостоятельности швов и воспаления в плевральной полости. Бронх сшивается шелком или накладываются швы с помощью специального аппарата – бронхосшивателя. После перевязки элементов корня легкого пораженный орган извлекается из грудной полости.
Правое легкое удаляют из передне-бокового или заднего доступа.
Попав в грудную полость, хирург первым делом перевязывает по отдельности элементы корня легкого: сначала артерию, затем вену, самым последним перевязывается бронх. Важно, чтобы культя бронха не была слишком длинной, ведь при этом создается риск застоя в нем содержимого, инфицирования и нагноения, что может стать причиной несостоятельности швов и воспаления в плевральной полости. Бронх сшивается шелком или накладываются швы с помощью специального аппарата – бронхосшивателя. После перевязки элементов корня легкого пораженный орган извлекается из грудной полости.
Когда культя бронха ушита, необходимо проверить герметичность наложенных швов, что достигается путем нагнетания в легкие воздуха. Если все в порядке, то область сосудистого пучка укрывается плеврой, а плевральная полость ушивается с оставлением в ней дренажей.
Левое легкое обычно удаляется из передне-бокового доступа. Левый главный бронх длиннее правого, поэтому врач должен быть внимателен, чтобы его культя не получилась длинной. Сосуды и бронх обрабатываются так же, как и с правой стороны.
Пульмонэктомия (пневмонэктомия) проводится не только взрослым, но и детям, но решающего значения в выборе хирургической техники возраст не играет, а тип операции определяется заболеванием (бронхоэктазы, поликистоз легкого, ателектаз). При тяжелой патологии дыхательной системы, требующей хирургической коррекции, выжидательная тактика не всегда оправдана, поскольку многие процессы способны нарушить рост и развитие ребенка при несвоевременном лечении.
Удаление легкого производится под общим наркозом, обязательно введение миорелаксантов и интубация трахеи для вентиляции паренхимы органа. При отсутствии явного воспалительного процесса дренажи могут не оставляться, а необходимость в них возникает при появлении плеврита или другого выпота в грудной полости.
Лобэктомия
Лобэктомия – это удаление одной доли легкого, а если удаляют сразу две, то операцию назовут билобэктомия. Это самый частый тип операции на легких. Показаниями к лобэктомии являются опухоли, ограниченные долей, кисты, некоторые формы туберкулеза, единичные бронхоэктазы. Лобэктомия проводится и при онкопатологии, когда опухоль носит локальный характер и не распространяется на окружающие ткани.

лобэктомия
Правое легкое включает три доли, левое – две. Верхнюю и среднюю доли правого и верхнюю долю левого извлекают из передне-бокового доступа, удаление нижней доли легкого производят из задне-бокового.
После раскрытия грудной полости хирург находит сосуды и бронх, перевязывая их по отдельности самым малотравматичным образом. Сначала обрабатываются сосуды, затем – бронх, который прошивается нитью или бронхосшивателем. После этих манипуляций бронх укрывается плеврой, и хирург производит удаление доли легкого.
После лобэктомии важно расправить оставшиеся доли еще во время операции. Для этого в легкие нагнетают кислород под повышенным давлением. После операции больной должен будет самостоятельно расправлять паренхиму легких путем выполнения специальных упражнений.
После лобэктомии в плевральной полости оставляют дренажи. При верхней лобэктомии их устанавливают через третье и восьмое межреберье, а при удалении нижних долей достаточно одного дренажа, введенного в восьмой межреберный промежуток.
Сегментэктомия
Сегментэктомия – это операция по удалению части легкого, называемой сегментом . Каждая из долей органа состоит из нескольких сегментов, имеющих свою артерию, вену и сегментарный бронх. Это самостоятельная легочная единица, которую можно иссечь безопасно для остальной части органа. Для удаления такого фрагмента используют любой из доступов, обеспечивающих минимально короткий путь к пораженному участку легочной ткани.
Показаниями для сегментэктомии считают опухоли легкого небольших размеров, не выходящие за пределы сегмента, кисту легкого, небольшие сегментарные абсцессы и туберкулезные каверны.
После рассечения грудной стенки хирург выделяет и перевязывает сегментарную артерию, вену, в последнюю очередь – сегментарный бронх. Выделение сегмента из окружающей ткани следует производить от центра к периферии. По окончании операции в плевральную полость устанавливают дренажи соответственно пораженной области, а легкое раздувают с помощью воздуха. Если выделяется большое количество пузырьков газа, то легочную ткань ушивают. Обязателен рентгенологический контроль до закрытия операционной раны.
Пневмолиз и пневмотомия
Часть операций на легких направлены на ликвидацию патологических изменений, но не сопровождаются удалением его частей. Таковыми считают пневмолиз и пневмотомию.

Пневмолиз – это операция по рассечению спаек, мешающих легкому расправляться, наполняясь воздухом. Сильный спаечный процесс сопровождает опухоли, туберкулез, нагноительные процессы в плевральных полостях, фибринозный плеврит при патологии почек, внелегочных новообразованиях. Наиболее часто этот тип операции проводится при туберкулезе, когда образуются обильные плотные сращения, но размер каверны при этом не должен превышать 3 см, то есть заболевание должно носить ограниченный характер. В противном случае может потребовать более радикальное вмешательство – лобэктомия, сегментэктомия.
Рассечение спаек проводят экстраплеврально, интраплеврально или экстрапериостально. При экстраплевральном пневмолизе хирург отслаивает париетальный плевральный листок (наружный) и вводит в грудную полость воздух или вазелиновое масло, чтобы препятствовать раздуванию легкого и образованию новых сращений. Интраплевральное рассечение спаек производят посредством проникновения под париетальную плевру. Экстрапериостальный способ травматичен и не нашел широкого применения. Он заключается в отслаивании мышечного лоскута от ребер и введении в полученное пространство полимерных шариков.
Спайки рассекаются с помощью раскаленной петли. Инструменты вводят в тот участок грудной полости, где отсутствуют сращения (под контролем рентгена). Для доступа к серозной оболочке хирург резецирует участки ребер (четвертого при верхнедолевом поражении, восьмого – при нижнедолевом), отслаивает плевру и ушивает мягкие ткани. Весь процесс лечения занимает до полутора-двух месяцев.

абсцесс легкого
Пневмотомия – другой вид паллиативных операций, который показан пациентам с очаговыми гнойными процессами – абсцессы. Абсцесс представляет собой полость, наполненную гноем, который можно эвакуировать наружу через вскрытие стенки грудной клетки.
Пневмотомия показана также больным с туберкулезом, опухолями и другими процессами, требующими радикального лечения, но которое невозможно по причине тяжелого состояния. Пневмотомия в этом случае призвана облегчить самочувствие больного, но не поможет избавить полностью от патологии.
Перед проведением пневмотомии хирург обязательно проводит торакоскопию, чтобы найти наиболее короткий путь к патологическому очагу. Затем резецируются фрагменты ребер. Когда доступ к плевральной полости получен и при условии отсутствия в ней плотных спаек, последняя тампонируется (первый этап операции). Примерно через неделю легкое рассекают, а края абсцесса фиксируют к париетальной плевре, что обеспечивает наилучший отток патологического содержимого. Абсцесс обрабатывают антисептиками, оставляя в нем тампоны, смоченные дезинфицирующим средством. Если в плевральной полости есть плотные сращения, то пневмотомия проводится в один этап.
До и после операции
Операции на легких травматичны, а состояние пациентов с легочной патологией часто тяжелое, поэтому очень важна правильная подготовка к предстоящему лечению. Помимо стандартных процедур, включающих общий анализ крови и мочи, биохимическое исследование крови, коагулограмму, рентгенографию легких, может потребоваться проведение КТ, МРТ, рентгеноскопии, ультразвукового исследования органов грудной полости.

При гнойных процессах, туберкулезе или опухолях к моменту операции больной уже принимает антибиотики, противотуберкулезные препараты, цитостатики и т. д. Важным моментом подготовки к операции на легких является дыхательная гимнастика. Ни в коем случае ей нельзя пренебрегать, поскольку она не только способствует эвакуации содержимого из легких еще до вмешательства, но и направлена на расправление легких и восстановление функции дыхания после лечения.
В предоперационном периоде выполнять упражнения помогает методист ЛФК. Больному с абсцессами, кавернами, бронхоэктазами следует делать повороты и наклоны туловища с одновременным поднятием руки. Когда мокрота достигнет бронха и вызовет кашлевой рефлекс, пациент наклоняется вперед и вниз, облегчая ее выведение с кашлем. Ослабленные и лежачие больные могут выполнять упражнения лежа в постели, при этом головной конец кровати немного опускается.
 Послеоперационная реабилитация занимает в среднем около двух недель, но может растянуться и на больший промежуток времени, в зависимости от патологии.
Она включает в себя обработку послеоперационной раны, смену повязок, тампонов при пневмотомии и т. д., соблюдение режима и ЛФК.
Послеоперационная реабилитация занимает в среднем около двух недель, но может растянуться и на больший промежуток времени, в зависимости от патологии.
Она включает в себя обработку послеоперационной раны, смену повязок, тампонов при пневмотомии и т. д., соблюдение режима и ЛФК.
Последствиями перенесенного лечения может стать дыхательная недостаточность, вторичные гнойные процессы, кровотечения, несостоятельность швов и эмпиема плевры. Для их профилактики назначаются антибиотики, обезболивающие средства, проводится контроль отделяемого из раны. Обязательна дыхательная гимнастика, которую пациент продолжит выполнять и дома. Упражнения выполняются с помощью инструктора, и приступать к ним следует уже через пару часов с момента выхода из наркоза.
Продолжительность жизни после оперативного лечения болезней легких зависит от типа вмешательства и характера патологии. Так, при удалении единичных кист, небольших туберкулезных очагов, доброкачественных опухолей пациенты живут столько же, сколько и остальные люди. В случае рака, тяжелого гнойного процесса, гангрены легкого смерть может наступить от септических осложнений, кровотечения, дыхательной и сердечной недостаточности в любой срок после вмешательства, если оно не способствовало достижению стабильного состояния.
При успешно проведенной операции, отсутствии осложнений и прогрессирования болезни прогноз в целом неплохой. Конечно, больному нужно будет следить за своей дыхательной системой, не может быть речи о курении, нужна будет дыхательная гимнастика, но при правильном подходе здоровые доли легких обеспечат организм необходимым кислородом.
Инвалидность после операций на легких достигает 50% и более и показана пациентам после пневмонэктомии, в некоторых случаях – после лобэктомии, когда нарушается трудоспособность. Группа присваивается в соответствии с состоянием больного и периодически пересматривается. После длительного периода реабилитации большинство прооперированных восстанавливают и здоровье, и трудоспособность. Если пациент поправился и готов вернуться на работу, то инвалидность может быть снята.
Операции на легких обычно производят бесплатно, ведь этого требует тяжесть патологии, а не желание пациента. Лечение доступно в отделениях торакальной хирургии, а многие операции производят по системе ОМС. Однако больной может пройти и платное лечение как в государственных, так и в частных клиниках, оплатив и саму операцию, и комфортные условия в стационаре. Стоимость разнится, но она не может быть низкой, ведь хирургия легких сложна и требует участия высококвалифицированных специалистов. Пневмонэктомия в среднем стоит около 45-50 тысяч, при иссечении средостенных лимфоузлов – до 200-300 тысяч рублей. Удаление доли или сегмента обойдется от 20 тысяч рублей в государственной больнице и до 100 тысяч в частной клинике.
При операциях на органах грудной клетки принципиально важно применение такого вида анестезии, который позволил бы предупредить патофизиологические изменения в организме, связанные со специфическими особенностями внутригрудных операций (открытый пневмоторакс, коллапс легкого, парадоксальное дыхание, флотация средостения, нарушение вентиляционно-перфузионного соотношения, уменьшение венозного возврата крови, сердечного выброса, патологические рефлексы при раздражении обширных шокогенных зон, кровопотеря). Этим требованиям отвечает комбинированная (многокомпонентная) анестезия.
У больных с заболеваниями легких еще до операции имеются нарушения газообмена, гемодинамики, функции печени, почек, обмена веществ, обусловленные воспалительным, туберкулезным или опухолевым процессом и выключением части легочной ткани из акта дыхания. Из специальных методов исследования в хирургии легких особое место занимают общее и раздельное определение легочных функций (показатели легочных объемов, вентиляционной, механической функций, диффузионной способности, вентиляционно-перфузионного соотношения, газового состава крови, КЩС).
Предварительная подготовка направлена на устранение обострения воспалительного процесса, перифокального воспаления, уменьшение гнойной интоксикации, улучшение функций дыхания, кровообращения, печени, почек, коррекцию нарушений обмена (белкового, электролитного, витаминного), КЩС, волемических сдвигов. У больных с избыточной легочно-бронхиальной секрецией, выделением большого количества мокроты, бронхоспастическими реакциями большое значение имеет восстановление проходимости дыхательных путей: постуральный дренаж, лечебная бронхоскопия, предусматривающие удаление содержимого бронхиального дерева и последующее введение антибиотиков, протеолитических ферментов, бронхолитических средств. «Осушение» трахеобронхиального дерева имеет большое значение в профилактике осложнений как во время операции (асфиксия, ателектаз), так и в послеоперационном периоде (пневмония).
Премедикания включает транквилизаторы, анальгетики, ваголитические и антигистаминные препараты, создающие оптимальный фон для анестезии. Обычно на ночь назначают снотворное из группы барбитуратов и транквилизатор. В день операции, за 2 ч до ее начала, больному назначают транквилизатор (седуксен, элениум, триоксазин, мепробамат). За 40 - 50 мин до анестезии в/м или п/к (в экстренных ситуациях в/в на операционном столе) вводят 10 - 20 мг промедола, 0,5-1 мг атропина, 5 - 10 мг седуксена или атропин в сочетании с препаратами для НЛА (0,05 - 0,1 мг фентанила, 2,5 - 5 мг дропери-дола), назначают антигистаминные препараты. Седуксен и дроперидол уменьшают сопротивление в сосудах малого круга кровообращения, и поэтому рекомендуются больным с легочной гипертензией. У больных с заболеваниями легких следует избегать выраженного нейровегетативного торможения, чтобы предупредить длительное угнетение кашлевого рефлекса и замедленное восстановление самостоятельного дыхания в конце операции. Показания к применению препаратов для введения в анестезию при операциях на легких существенно не отличаются от общих положений. При операциях на легких широко распространены для введения в анестезию производные барбитуровой кислоты. Преимущество имеет гексенал, не содержащий серы и поэтому менее способный вызывать спастические реакции (ларингоспазм, бронхоспазм). Для уменьшения дозы барбитуратов, быстрого угнетения кашлевого рефлекса, бронхоспастических реакций применяют также комбинированное введение в наркоз путем сочетания препаратов для внутривенного наркоза с ингаляцией фторотаном, закисью азота и др.
Интубация - один из наиболее ответственных этапов комбинированной анестезии при операциях на легких. При выборе метода интубации важно учитывать, чтобы он обеспечил: оптимальные условия для поддержания адекватного газообмена при различных операциях, в том числе и сопровождающихся нарушением герметичности дыхательных путей; надежную защиту здоровых отделов легких от попадания в них патологического содержимого из пораженных частей; аспирацию содержимого бронхиального дерева одного легкого без прекращения вентиляции другого; полное или частичное выключение оперируемого легкого из вентиляции, быструю смену вида вентиляции (однолегочная, двулегочная); оптимальные условия для технического выполнения операции (неподвижное, малоподвижное легкое), безопасность и техническую легкость выполнения.
В зависимости от индивидуальных особенностей больного, характера основного патологического процесса, сопутствующих заболеваний, объема и вида операции применяют следующие способы интубации: эндотрахеальную интубацию (иногда в сочетании с положением для постурального дренажа); эндотрахеальную интубацию в сочетании с тампонадой бронхов пораженных отделов легкого или блокадой их специальными блокаторами; эндобронхиальную интубацию здорового легкого; раздельную интубацию главных бронхов обоих легких. Эндотрахеальная интубация имеет ряд серьезных недостатков в хирургии легких: не изолирует пораженное легкое от интактного, не создает условий для адекватной ИВЛ при нарушении герметичности дыхательных путей, для полного или частичного выключения пораженного легкого из вентиляции. Поэтому показания к ней ограничены и включают: малотравматичные операции, не сопровождающиеся нарушением герметичности дыхательных путей и выделением большого количества мокроты (удаление поверхностно расположенных опухолей, кист легкого, краевая резекция); изменения анатомии и топографии верхних дыхательных путей из-за патологического процесса (сужение голосовой щели, искривление, смещение трахеи и т. д.), затрудняющие выполнение других видов интубации или блокады бронхов; резкое снижение функциональных резервов внешнего дыхания больного, когда даже небольшое повышение сопротивления в дыхательных путях (напртмер, в случае применения двухпросветной трубки) резко ухудшает условия вентиляции легких.
Тампонада и блокада бронхов при эндотрахеальной интубации применяется для защиты здоровых отделов легкого при операциях, сопровождающихся выделением большого количества мокроты, и при операциях, выполняемых на высоте легочного кровотечения и при наличии бронхиальных свищей. При правильном выполнении тампонада и блокада бронхов защищают здоровые отделы легких от попадания в них патологического содержимого во время операции и создают условия для адекватной ИВЛ при меньшем сопротивлении в дыхательных путях по сравнению с некоторыми другими способами (интубация двухпросветными трубками).
Для выполнения тампонады или блокады бронхов необходимо иметь, кроме обычных принадлежностей для интубации, дыхательный бронхоскоп, набор различных бронхоблокаторов, проводников, вакуум-аппарат с катетерами. Тампонаду бронхов осуществляют с помощью марлевых тампонов из узких полосок различной длины. Тампон вводят через бронхоскоп с помощью металлического проводника, имеющего вид стержня или полой трубочки. П. А. Куприянов, М. С. Григорьев, М. Н. Аничков (1948, 1949) сконструировали специальный бронхоскоп с боковой прорезью, облегчающей выполнение тампонады как главных, так и долевых бронхов.
Для выполнения блокады бронхов предложены различные блокаторы, большинство из которых представляет собой модификациюблокатора Мэгилла. Од имеет вид длинной резиновой трубки с раздувной манжеткой на дистальном конце. Блокатором Мэгилла можно блокировать как главные, так и долевые бронхи. Более надежны, так как они прочнее фиксируются в бронхе, комбинированные бронхиальные блокаторы - соединение бронхоблокатора и эндотрахеальной трубки (бронхоблокатор Штюрцбехера). Для блокады правого верхнедолевого бронха предложена специальная трубка Вехтакота (1954), для блокады левого бронха применяется бронхоблокатор Макинтоша - Литердела. Выгодно отличается от ранее предложенных двухпросветный обтуратор В. И. Сипченко. Металлическая трубка, идушая внутри обтуратора, позволяет им управлять и облегчает выполнение блокады. Кроме того, через внутренний просвет обтуратора можно постоянно отсасывать секрет бронхов, накапливающийся дистальнее манжетки.
Методы тампонады и блокады бронхов имеют недостатки, из-за которых их применение ограничено: выключение из вентиляции легкого или доли сопровождается нарушением вентиляционно-перфузионного соотношения, развитием эффекта шунта - сброса неоксигенированной крови из системы легочной артерии в большой круг кровообращения; при тампонаде и блокаде бронхов трудно создать необходимую степень коллабирвания легкого или доли, что затрудняет техническое выполнение отдельных этапов операции; из-за отсутствия надежных методов фиксации бронхоблокаторов возникает опасность их смещения, инфицирования здоровых отделов легких, затруднения адекватной ИВЛ.
Смещение блокаторов может произойти в момент укладывания больного в операционное положение, при манипуляциях хирурга. Оно чаще наблюдается при блокаде правого главного бронха из-за небольшой его длины. Выполнение тампонады и блокады бронхов, особенно долевых, требует определенных технических навыков и нередко бронхоскопического и рентгенологического контроля. Для профилактики осложнений необходимы постоянный контроль положения тампона и блокатора, тщательная аспирация содержимого трахеобронхиального дерева.
Эндобронхиальная интубация здорового легкого - менее сложный метод по сравнению с тампонадой и блокадой бронхов. Однако однолегочная вентиляция сопровождается ателектазом легкого на стороне операции и эффектом шунта, приводящим к гипоксемии. При интубации главного бронха существует опасность перекрытия устья верхнедолевого бронха, особенно справа. При удалении доли легкого в остающейся легочной ткани вследствие длительного ателектаза возникают глубокие патоморфологические изменения вплоть до спленизации, неблагоприятно влияющие на течение послеоперационного периода. В культе главного бронха удаляемого легкого при однолегочной интубации скапливается содержимое (кровь, гной), которое при экстубации может попасть в главный бронх здорового легкого и даже вызвать асфиксию. Во избежание этого осложнения необходима тщательная санация бронха через интубационную трубку, иногда прибегают к открытой обработке культи бронха с предварительным отсасыванием бронхиального содержимого. Показания к эндобронхиальной интубации здорового легкого ограничены и включают: пульмонэктомию при тотальном поражении удаляемого легкого с полным выключением его функции до операции; операции, сопровождающиеся нарушением герметизма в дыхательных путях (операции по поводу бронхиальных свищей, реконструктивные операции на трахее и бронхах).
Для интубации правого бронха наиболее широко применяется трубка Гордона - Грина (можно использовать и обычную интубационную трубку небольшого диаметра со срезом справа во избежание перекрытия верхнедолевого бронха), для интубации левого бронха - трубка Макинтоша - Литердела (1955). В 1957 г. во ВНИИР была создана трубка для правого бронха, позволяющая осуществлять вентиляцию правого легкого при одновременном выключении левого.
При однолегочной вентиляции особое внимание следует уделять установлению и фиксации трубки в правильном положении, чтобы предотвратить осложнения, связанные со смещением и перегибами трубки.
Раздельная интубация главных бронхов в последние годы получила наиболее широкое распространение, так как по сравнению с другими имеет ряд преимуществ: наиболее полно отвечает требованиям, предъявляемым к интубации в хирургии легких. Показания к применению интубации двухпросветными трубками: необходимость защиты здорового легкого от попадания инфицированного материала при патологических процессах с выделением большого количества мокроты; операции на высоте легочного кровотечения; необходимость герметизации дыхательных путей при бронхиальных свищах; реконструктивные операции на трахее и бронхах; профилактика имплантационных метастазов при операциях по поводу рака; создание максимальных удобств для выполнения операции.
Для проведения анестезии с раздельной интубацией главных бронхов необходим набор специальных двухпросветных трубок и соединительных элементов к наркозному аппарату. В клинической практике получили наибольшее распространение трубки Гебауэра и Карленса. Успех раздельной интубации бронхов определяется правильным выбором гипа и размера трубки в зависимости от индивидуальных особенностей больного, патологического процесса, вида и объема операции. Большая трубка затрудняет интубацию и делает ее травматичной, а маленькая трубка трудно фиксируется и может далеко проходить в бронх. При узкой трубке затрудняется поддержание адекватной ИВЛ, что приводит к гипоксии и гиперкапнии. Сопротивление каждого канала трубки может достигать 4 - 7 см вод. ст., что важно учитывать при выборе режима ИВЛ. К недостаткам метода раздельной интубации бронхов относится возможность попадания инфицированного материала в здоровые отделы оперируемого легкого, например при лобэктомии. Временное коллабирование легкого и тщательная аспирация бронхиального содержимого способствуют защите здоровых отделов.
Контроль за положением двухпросветных трубок осуществляют визуально (экскурсии грудной клетки), аускультативно (с попеременным выключением легкого) и при необходимости рентгенологически. Для соединения двухпросветных трубок с наркозным аппаратом применяют специальные коннекторы, позволяющие проводить раздельную вентиляцию легких, аспирировать секрет из бронха одного легкого, не прекращая вентиляции другого, создавать «управляемый» коллапс легкого.
Выбор общего анестетика для поддержания анестезии при операциях на легких осуществляется с учетом следующих требований: препарат должен быть малотоксичным, легко управляемым, невзрывоопасным, обеспечивать необходимую глубину наркоза при достаточном содержании кислорода в газонаркотической смеси и не влиять отрицательно на органы дыхания. Наиболее часто применяют закись азота в смеси с фторотаном или в сочетании с препаратами для НЛА, метоксифлуран, а в последние годы - этран. Для достижения миоплегии используют релаксанты как деполяризующего, так и недеполяризующего типа.
Для коррекции гиповолемии целесообразно использовать метод гемодилюций (для предотвращения «сладж-синдрома»). Важно избегать глубокого уровня общей анестезии (не более III2 стадии) для раннего пробуждения больного и восстановления кашлевого рефлекса.
Премедикация, введение и поддержание анестезии принципиально не отличаются от таковых при операциях на легких. Особые трудности возникают при выборе метода интубации для поддержания адекватного газообмена при операциях, предусматривающих резекцию главных бронхов и трахеи (пластические операции). Для проведения ИВЛ при реконструктивных операциях на трахее и бронхах разработаны различные способы ИВЛ по типу шунт-дыхание в зависимости от характера патологического процесса, операционного доступа, особенностей методики операции.
При резекции шейного отдела трахеи применяют двухэтапную интубацию - вначале трубку проводят через голосовую щель в подсвязочное пространство трахеи, а затем, после трахеотомии,- в нижний отдел и через нее осуществляют ИВЛ. При резекции грудного отдела трахеи после интубации подсвязочного пространства (в первый этап операции) осуществляют интубацию нижнего отрезка трахеи через операционную рану после ее вскрытия или пересечения при трансстернальном доступе. Интубационную трубку выбирают достаточной длины с таким расчетом, чтобы при необходимости ее можно было продвинуть ниже уровня резекции. При трансплевральном доступе применяют этот же способ или интубируют левый главный бронх через разрез в правом бронхе. При операциях на бифуркации трахеи рекомендуется интубировать один из пересеченных бронхов со стороны переднего средостения или правой плевральной полости [Петровский Б. В. и др., 1976]. В качестве методов обеспечения газообмена при операциях на трахее и ее бифуркации используют также искусственное кровообращение, гипербарическую оксигенацию, гипотермию, инжекционную вентиляцию. Для профилактики нарушений газообмена в связи с длительным выключением одного легкого прибегают к периодической вентиляции его через вторую трубку, введенную в пересеченный бронх. ИВЛ проводят в режиме гипервентиляции, параллельно корригируют сдвиги КЩС.
При операциях на легких, трахее и бронхах важно сохранять проходимость трахеобронхиального дерева (постоянная или периодическая аспирация содержимого через интубационную трубку, проверка герметичности швов), умеренно и постепенно повышать давление на вдохе до 20 - 30 мм вод. ст., тщательно расправлять оставшиеся отделы легочной ткани, создавать отрицательное давление в плевральной полости перед зашиванием грудной стенки.
Бронхоскопические оперативные вмешательства - это настоящие хирургические операции, чреватые осложнениями и неблагоприятными последствиями.
Кровотечение в просвет дыхательных путей - одно из наиболее реальных и опасных осложнений. Кровотечение чаще возникает при удалении сильно васкуляризованных доброкачественных и злокачественных опухолей трахеи и бронхов.
Причиной, как правило, бывает механическое повреждение сосудов опухоли тубусом бронхоскопа или инструментом. Но и при использовании электрокоагуляционной петли и лазерного излучения недостаточная коагуляция сосудов может осложниться кровотечением. Наиболее опасно кровотечение при выполнении операции под местной анестезией с применением бронхофиброскопа или видеоскопа. Кровь мгновенно закрывает объектив, и видимость полностью исчезает, а через узкий инструментальный канал невозможно удалить интенсивно изливающуюся кровь и образующиеся сгустки. Больной при этом может быстро потерять сознание и задохнуться, «утонув» в собственной крови. Это обстоятельство заставляет большинство бронхологов критически относиться к местной анестезии и гибким эндоскопам при выполнении эндоскопических вмешательств на бронхах и применять их лишь в редких случаях, по очень узким показаниям и при наличии веских противопоказаний к общему обезболиванию. Но и при выполнении бронхоскопической операции под общей анестезией начавшееся кровотечение даже средней интенсивности значительно затрудняет продолжение вмешательства, ухудшая видимость и делая практически невозможным использование лазера. Профилактикой кровотечения является тщательная коагуляция поверхности опухоли или области стеноза перед началом резекции.
К сожалению, заранее предсказать риск развития кровотечения можно далеко не во всех случаях, поэтому к нему нужно быть готовым всегда: иметь мощный электроотсос, запас тупферов для прижатия места кровотечения, ленту из гемостатической марли для тампонирования бронха, гемостатические растворы (е-аминокапроновая кислота, трансамча, дицинон).
При состоявшемся кровотечении , с которым удалось справиться, не следует забывать о важности тщательной аспирации из мелких бронхов, излившейся в них крови, для чего перед экстубацией необходимо выполнить санационную бронхо-фиброскопию и промывание бронхов.
Перфорация стенки трахеи или бронха.
Возникновение этого осложнения наиболее реально во время лазерной реканализации трахеи при ее рубцовом или опухолевом стенозе, а также при эвапорации опухоли с преимущественно эндофитным ростом, не имеющей четких границ. Стенку трахеи или бронха можно прожечь , если отклониться от оси просвета дыхательной трубки и углубиться в ткань рубца или опухоли в неверном направлении. Наиболее опасна перфорация стенки в тех зонах, где непосредственно к трахее или бронху примыкает пищевод или крупный кровеносный сосуд. Сквозное ранение в этом месте может осложниться развитием трахеопищеводного свища или фатальным кровотечением. Поэтому не рекомендуется производить глубокую эвапорацию опухолевой ткани в области мембранозной стенки трахеи или крупного бронха или захватывать в коагуляционную петлю мембранозную стенку трахеи при удалении исходящей из нее опухоль». Нужно быть также предельно внимательным при лазерной резекции опухолей, растущих из латеральной стенки левого главного бронха или расположенных в области шпоры правого главного бронха.
Неукоснительное соблюдение основных правил применения лазерной или электрохирургической техники является залогом безопасного выполнения эндоскопических операций.
Повредить мембранозную стенку трахеи или главного бронха можно и при попытке бужирования рубцового стеноза тубусом жесткого бронхоскопа без предварительного рассечения его лазером, так как именно мембранозная стенка трахеи является ее самым слабым местом. Даже небольшой разрыв стенки крупного бронха может осложниться развитием медиастинальной эмфиземы или пневмоторакса, нередко напряженного.
Этому способствуют инжекционная ИВЛ и кашель во время пробуждения больного и в послеоперационном периоде. Как правило, при этом в области шеи и передней грудной стенки возникает подкожная эмфизема, выявляемая по характерной крепитации.
Сквозные ранения трахеи и пищевода , а также повреждения стенок дыхательных путей, сопровождающиеся нарастающей эмфиземой средостения, требуют экстренной торакотомии и ушивания дефекта. Наряду с этим ограниченные дефекты стенки трахеи без повреждения пищевода могут зажить самостоятельно, если на время закрыть их эндотрахеальным стентом и назначить большие дозы антибиотиков, в чем мы неоднократно имели возможность убедиться.
Воспламенение световода в просвете дыхательных путей может иметь очень тяжелые последствия. Это может произойти, если использовать световоды без воздушного или газового охлаждения.
Во время бронхоскопии под общим обезболиванием с ИВЛ в просвете трахеи и бронхов создается повышенная концентрация кислорода. В насыщенной кислородом атмосфере синтетическая оболочка световода может воспламениться, что обусловливает тяжелый ожог слизистой оболочки дыхательных путей. Это также может случиться, если луч лазера попадет на введенный в трахею предмет, изготовленный из горючего материала: интубационную трубку, трахеотомическую канюлю, эндотрахеальный стент, катетер для инжекционной ИВЛ, инородное тело органического происхождения.
Приводим наблюдение.
Больной Г., 26 лет, житель Северной Осетии, во время застолья поперхнулся куском мяса и стал задыхаться. Кто-то из друзей попытался протолкнуть застрявший в гортаноглотке кусок в пищевод с помощью первой попавшейся под руку деревянной щепки. Больному удалось проглотить мясо, однако после этого у него возник постоянный кашель, а через 2 нед присоединилось стридорозное дыхание.
При ларингоскопии в подскладочном пространстве обнаружены утолщение стенки и сужение просвета трахеи, в связи с чем больной был направлен во Всероссийский онкологический научный центр (ВОНЦ) им. Н. Н. Блохина РАМН. Патология была расценена как опухоль трахеи, и было решено выполнить ее лазерную резекцию. Во время эвапорации «опухоли», производимой под общим обезболиванием с ИВЛ кислородом, произошло воспламенение фрагмента деревянной щепки, вонзившейся в стенку трахеи непосредственно под связками и вызвавшей выраженную пролиферативную реакцию, принятую за опухоль. Последовал тяжелый ожог слизистой оболочки трахеи, вызвавший развитие нескольких рубцовых стенозов на протяжении всей трахеи, наиболее значительный из которых, протяженностью около 5 см, локализовался в нижней половине грудной части трахеи.
Для дальнейшего лечения в ноябре 1997 г. больной переведен в нашу клинику с выраженным стридорозным дыханием и дыхательной недостаточностью. Выполнена лазерная реканализация трахеи, в области нижней стриктуры установлен эндотрахеальный стент Дюмона длиной 6 см, после чего больной в удовлетворительном состоянии был выписан. Циркулярная трахеальная резекция была расценена как невыполнимая в связи со множественным характером стриктур и обширностью поражения трахеи. В последующие 3 года больной был трижды госпитализирован для замены эндопротеза и удаления грануляций (рис. 1). Протяженность стенозов с каждым разом увеличивалась. Обсуждалась возможность установления бифуркационного динамического стента Фрайтага. В сентябре 2000 г. в связи с очередным ухудшением дыхания и экспекторации больной намеревался приехать в клинику, однако в начале октября у него внезапно развился приступ удушья, приведший к смерти.
Профилактикой подобных осложнений является обязательное охлаждение конца световода воздухом или сжатым инертным газом. Мы используем для этого обычный компрессор, а в последние годы - углекислый газ, баллон с которым установлен в кабинете бронхоскопии. Газ под давлением 1 - 1,5 нагнетается в пластиковый чехол световода у его проксимального конца. Благодаря этому, выполнив большое число лазерных операций в условиях общего обезболивания с инжекционной ИВЛ кислородом, мы избежали воспламенения световода в просвете дыхательных путей. Единственный случай произошел при апробации гольмиевого ИАГ-лазера, световоды которого не были оборудованы системой газового охлаждения. Поэтому, как показывает наш опыт, при адекватной продувке оболочки световода опасность ее воспламенения невелика даже при выполнении операции под общим обезболиванием с ИВЛ.

Рис. 1. Бронхоскопия больного Г., 26 лет, с Рубцовым стенозом трахеи после ее термического ожога. Грануляции у проксимального конца эндотрахеального стента.
Тем не менее, мы считаем целесообразным включать лазерное излучение только на фоне апноэ, что уменьшает концентрацию кислорода в просвете дыхательных путей в момент эвапорации и к тому же делает объект неподвижным. Кроме того, мы категорически не рекомендуем применять лазерное излучение при наличии в просвете дыхательных путей трубок, стентов, катетеров и т. д., например удалять лазером грануляции у концов стента.
Газ или воздух, проходящий внутри оболочки световода, сдувает дым и частички обугленной ткани с его конца. При этом улучшается видимость во время операции и меньше подгорают концы световодов. Следует заметить, что использование углекислого газа для охлаждения световодов при выполнении бронхофиброскопии под местной анестезией вызывает у больных неудержимый кашель. В таких случаях единственно возможной является продувка световодов атмосферным воздухом с помощью компрессора.
Еще одно осложнение связано с использованием бронхо-фиброскопа в качестве проводника для лазерного световода. При значительном изгибе дистального конца бронхофиброскопа вместе с проведенным по его каналу световодом во время лазерной эвапорации опухоли верхнедолевого бронха внезапно прогорела оболочка световода в области максимального изгиба и был так сильно поврежден тубус бронхофиброскопа, что потребовалась его полная замена. С тех пор мы стараемся как можно реже использовать бронхофиброскопы при лазерных операциях и тщательно контролируем степень изгиба световода.
Анестезиологические осложнения, возникающие во время бронхоскопических оперативных вмешательств, мало чем отличаются от таковых при диагностических и лечебных бронхоскопиях и подробно описаны нами ранее.
Необходимо еще раз отметить, что эндоскопические операции на трахее, как правило, сопровождаются более значительной травмой и требуют добавления местной анестезии в оперируемой области. Без этого возрастает частота ларингоспазма и мучительного кашля в момент пробуждения больного и в послеоперационном периоде.