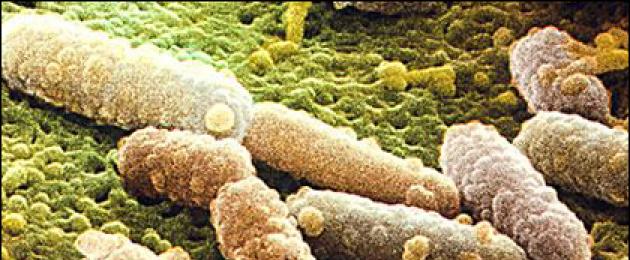
Кирилл Стасевич, биолог
То, что антибиотики неэффективны против вирусов, уже давно стало азбучной истиной. Однако, как показывают опросы, 46% наших соотечественников полагают, что вирусы можно убить антибиотиками. Причина заблуждения, вероятно, кроется в том, что антибиотики прописывают при инфекционных заболеваниях, а инфекции привычно ассоциируются с бактериями или вирусами. Хотя стоит заметить, что одними лишь бактериями и вирусами набор инфекционных агентов не ограничивается. Вообще, антибиотиков великое множество, классифицировать их можно по разным медицинским и биологическим критериям: химическому строению, эффективности, способности действовать на разные виды бактерий или только на какую-то узкую группу (например, антибиотики, нацеленные на возбудителя туберкулёза). Но главное объединяющее их свойство - способность подавлять рост микроорганизмов и вызывать их гибель. Чтобы понять, почему антибиотики не действуют на вирусы, надо разобраться, как они работают.
На клеточную стенку действуют бета-лактамные антибиотики, к которым относятся пенициллины, цефалоспорины и другие; полимиксины нарушают целостность мембраны бактериальной клетки.
Клеточная стенка бактерий состоит из гетерополимерных нитей, сшитых между собой короткими пептидными мостиками.
Действие пенициллина на кишечную палочку: из-за пенициллина растущая бактериальная клетка не может достраивать клеточную стенку, которая перестаёт покрывать клетку целиком, в результате чего клеточная мембрана начинает выпячиваться и рваться.
У многих вирусов кроме генома в виде ДНК или РНК и белкового капсида есть ещё дополнительная оболочка, или суперкапсид, которая состоит из фрагментов хозяйских клеточных мембран (фосфолипидов и белков) и удерживает на себе вирусные гликопротеины.
Какие слабые места антибиотики находят у бактерий?
Во-первых, клеточная стенка. Любой клетке нужна какая-то граница между ней и внешней средой - без этого и клетки-то никакой не будет. Обычно границей служит плазматическая мембрана - двойной слой липидов с белками, которые плавают в этой полужидкой поверхности. Но бактерии пошли дальше: они кроме клеточной мембраны создали так называемую клеточную стенку - довольно мощное сооружение и к тому же весьма сложное по химическому строению. Для формирования клеточной стенки бактерии используют ряд ферментов, и если этот процесс нарушить, бактерия с большой вероятностью погибнет. (Клеточная стенка есть также у грибов, водорослей и высших растений, но у них она создаётся на другой химической основе.)
Во-вторых, бактериям, как и всем живым существам, надо размножаться, а для этого нужно озаботиться второй копией
наследственной молекулы ДНК, которую можно было бы отдать клетке-потомку. Над этой второй копией работают специальные белки, отвечающие за репликацию, то есть за удвоение ДНК. Для синтеза ДНК нужен «стройматериал», то есть азотистые основания, из которых ДНК состоит и которые складываются в ней в «слова» генетического кода. Синтезом оснований-кирпичиков опять же занимаются специализированные белки.
Третья мишень антибиотиков - это трансляция, или биосинтез белка. Известно, что ДНК хорошо подходит для хранения наследственной информации, но вот считывать с неё информацию для синтеза белка не очень удобно. Поэтому между ДНК и белками существует посредник - матричная РНК. Сначала с ДНК снимается РНК-копия, - этот процесс называется транскрипцией, а потом на РНК происходит синтез белка. Выполняют его рибосомы, представляющие собой сложные и большие комплексы из белков и специальных молекул РНК, а также ряд белков, помогающих рибосомам справляться с их задачей.
Большинство антибиотиков в борьбе с бактериями «атакуют» одну из этих трёх главных мишеней - клеточную стенку, синтез ДНК и синтез белка в бактериях.
Например, клеточная стенка бактерий - мишень для хорошо известного антибиотика пенициллина: он блокирует ферменты, с помощью которых бактерия осуществляет строительство своей внешней оболочки. Если применить эритромицин, гентамицин или тетрациклин, то бактерии перестанут синтезировать белки. Эти антибиотики связываются с рибосомами так, что трансляция прекращается (хотя конкретные способы подействовать на рибосому и синтез белка у эритромицина, гентамицина и тетрациклина разные). Хинолоны подавляют работу бактериальных белков, которые нужны для распутывания нитей ДНК; без этого ДНК невозможно правильно копировать (или реплицировать), а ошибки копирования ведут к гибели бактерий. Сульфаниламидные препараты нарушают синтез веществ, необходимых для производства нуклеотидов, из которых состоит ДНК, так что бактерии опять-таки лишаются возможности воспроизводить свой геном.
Почему же антибиотики не действуют на вирусы?
Во-первых, вспомним, что вирус - это, грубо говоря, белковая капсула с нуклеиновой кислотой внутри. Она несёт в себе наследственную информацию в виде нескольких генов, которые защищены от внешней среды белками вирусной оболочки. Во-вторых, для размножения вирусы выбрали особенную стратегию. Каждый из них стремится создать как можно больше новых вирусных частиц, которые будут снабжены копиями генетической молекулы «родительской» частицы. Словосочетание «генетическая молекула» использовано не случайно, так как среди молекул-хранительниц генетического материала у вирусов можно найти не только ДНК, но и РНК, причём и та и другая могут быть у них как одно-, так и двухцепочечными. Но так или иначе вирусам, как и бактериям, как и вообще всем живым существам, для начала нужно свою генетическую молекулу размножить. Вот для этого вирус пробирается в клетку.
Что он там делает? Заставляет молекулярную машину клетки обслуживать его, вируса, генетический материал. То есть клеточные молекулы и надмолекулярные комплексы, все эти рибосомы, ферменты синтеза нуклеиновых кислот и т. д. начинают копировать вирусный геном и синтезировать вирусные белки. Не будем вдаваться в подробности, как именно разные вирусы проникают в клетку, что за процессы происходят с их ДНК или РНК и как идёт сборка вирусных частиц. Важно, что вирусы зависят от клеточных молекулярных машин и особенно - от белоксинтезирующего «конвейера». Бактерии, даже если проникают в клетку, свои белки и нуклеиновые кислоты синтезируют себе сами.
Что произойдёт, если к клеткам с вирусной инфекцией добавить, например, антибиотик, прерывающий процесс образования клеточной стенки? Никакой клеточной стенки у вирусов нет. И потому антибиотик, который действует на синтез клеточной стенки, ничего вирусу не сделает. Ну а если добавить антибиотик, который подавляет процесс биосинтеза белка? Всё равно не подействует, потому что антибиотик будет искать бактериальную рибосому, а в животной клетке (в том числе человеческой) такой нет, у неё рибосома другая. В том, что белки и белковые комплексы, которые выполняют одни и те же функции, у разных организмов различаются по структуре, ничего необычного нет. Живые организмы должны синтезировать белок, синтезировать РНК, реплицировать свою ДНК, избавляться от мутаций. Эти процессы идут у всех трёх доменов жизни: у архей, у бактерий и у эукариот (к которым относятся и животные, и растения, и грибы), - и задействованы в них схожие молекулы и надмолекулярные комплексы. Схожие - но не одинаковые. Например, рибосомы бактерий отличаются по структуре от рибосом эукариот из-за того, что рибосомная РНК немного по-разному выглядит у тех и других. Такая непохожесть и мешает антибактериальным антибиотикам влиять на молекулярные механизмы эукариот. Это можно сравнить с разными моделями автомобилей: любой из них довезёт вас до места, но конструкция двигателя может у них отличаться и запчасти к ним нужны разные. В случае с рибосомами таких различий достаточно, чтобы антибиотики смогли подействовать только на бактерию.
До какой степени может проявляться специализация антибиотиков? Вообще, антибиотики изначально - это вовсе не искусственные вещества, созданные химиками. Антибиотики - это химическое оружие, которое грибы и бактерии издавна используют друг против друга, чтобы избавляться от конкурентов, претендующих на те же ресурсы окружающей среды. Лишь потом к ним добавились соединения вроде вышеупомянутых сульфаниламидов и хинолонов. Знаменитый пенициллин получили когда-то из грибов рода пенициллиум, а бактерии стрептомицеты синтезируют целый спектр антибиотиков как против бактерий, так и против других грибов. Причём стрептомицеты до сих пор служат источником новых лекарств: не так давно исследователи из Северо-Восточного университета (США) сообщили о новой группе антибиотиков, которые были получены из бактерий Streptomyces hawaiensi, - эти новые средства действуют даже на те бактериальные клетки, которые находятся в состоянии покоя и потому не чувствуют действия обычных лекарств. Грибам и бактериям приходится воевать с каким-то определённым противником, кроме того, необходимо, чтобы их химическое оружие было безопасно для того, кто его использует. Потому-то среди антибиотиков одни обладают самой широкой антимикробной активностью, а другие срабатывают лишь против отдельных групп микроорганизмов, пусть и довольно обширных (как, например, полимиксины, действующие только на грамотрицательные бактерии).
Более того, существуют антибиотики, которые вредят именно эукариотическим клеткам, но совершенно безвредны для бактерий. Например, стрептомицеты синтезируют циклогексимид, который подавляет работу исключительно эукариотических рибосом, и они же производят антибиотики, подавляющие рост раковых клеток. Механизм действия этих противораковых средств может быть разным: они могут встраиваться в клеточную ДНК и мешать синтезировать РНК и новые молекулы ДНК, могут ингибировать работу ферментов, работающих с ДНК, и т. д., - но эффект от них один: раковая клетка перестаёт делиться и погибает.
Возникает вопрос: если вирусы пользуются клеточными молекулярными машинами, то нельзя ли избавиться от вирусов, подействовав на молекулярные процессы в заражённых ими клетках? Но тогда нужно быть уверенными в том, что лекарство попадёт именно в заражённую клетку и минует здоровую. А эта задача весьма нетривиальна: надо научить лекарство отличать заражённые клетки от незаражённых. Похожую проблему пытаются решить (и небезуспешно) в отношении опухолевых клеток: хитроумные технологии, в том числе и с приставкой нано-, разрабатываются для того, чтобы обеспечить адресную доставку лекарств именно в опухоль.
Что же до вирусов, то с ними лучше бороться, используя специфические особенности их биологии. Вирусу можно помешать собраться в частицу, или, например, помешать выйти наружу и тем самым предотвратить заражение соседних клеток (таков механизм работы противовирусного средства занамивира), или, наоборот, помешать ему высвободить свой генетический материал в клеточную цитоплазму (так работает римантадин), или вообще запретить ему взаимодействовать с клеткой.
Вирусы не во всём полагаются на клеточные ферменты. Для синтеза ДНК или РНК они используют собственные белки-полимеразы, которые отличаются от клеточных белков и которые зашифрованы в вирусном геноме. Кроме того, такие вирусные белки могут входить в состав готовой вирусной частицы. И антивирусное вещество может действовать как раз на такие сугубо вирусные белки: например, ацикловир подавляет работу ДНК-полимеразы вируса герпеса. Этот фермент строит молекулу ДНК из молекул-мономеров нуклеотидов, и без него вирус не может умножить свою ДНК. Ацикловир так модифицирует молекулы-мономеры, что они выводят из строя ДНК-полимеразу. Многие РНК-вирусы, в том числе и вирус СПИДа, приходят в клетку со своей РНК и первым делом синтезируют на данной РНК молекулу ДНК, для чего опять же нужен особый белок, называемый обратной транскриптазой. И ряд противовирусных препаратов помогают ослабить вирусную инфекцию, действуя именно на этот специфический белок. На клеточные же молекулы такие противовирусные лекарства не действуют. Ну и наконец, избавить организм от вируса можно, просто активировав иммунитет, который достаточно эффективно опознаёт вирусы и заражённые вирусами клетки.
Итак, антибактериальные антибиотики не помогут нам против вирусов просто потому, что вирусы организованы в принципе иначе, чем бактерии. Мы не можем подействовать ни на вирусную клеточную стенку, ни на рибосомы, потому что у вирусов ни того, ни другого нет. Мы можем лишь подавить работу некоторых вирусных белков и прервать специфические процессы в жизненном цикле вирусов, однако для этого нужны особые вещества, действующие иначе, нежели антибактериальные антибиотики.
Очевидно, различия между бактериальными и эукариотическими молекулами и молекулярными комплексами, участвующими в одних и тех же процессах, для ряда антибиотиков не так уж велики и они могут действовать как на те, так и на другие. Однако это вовсе не значит, что такие вещества могут быть эффективны против вирусов. Тут важно понять, что в случае с вирусами складываются воедино сразу несколько особенностей их биологии и антибиотик против такой суммы обстоятельств оказывается бессилен.
И второе уточнение, вытекающее из первого: может ли такая «неразборчивость» или, лучше сказать, широкая специализация антибиотиков лежать в основе побочных эффектов от них? На самом деле такие эффекты возникают не столько оттого, что антибиотики действуют на человека так же, как на бактерии, сколько оттого, что у антибиотиков обнаруживаются новые, неожиданные свойства, с их основной работой никак не связанные. Например, пенициллин и некоторые другие бета-лактамные антибиотики плохо действует на нейроны - а всё потому, что они похожи на молекулу ГАМК (гамма-аминомасляной кислоты), одного из основных нейромедиаторов. Нейромедиа-торы нужны для связи между нейронами, и добавка антибиотиков может привести к нежелательным эффектам, как если бы в нервной системе образовался избыток этих самых нейромедиаторов. В частности, некоторые из антибиотиков, как считается, могут провоцировать эпилептические припадки. Вообще, очень многие антибиотики взаимодействуют с нервными клетками, и часто такое взаимодействие приводит к негативному эффекту. И одними лишь нервными клетками дело не ограничивается: антибиотик неомицин, например, если попадает в кровь, сильно вредит почкам (к счастью, он почти не всасывается из желудочно-кишечного тракта, так что при приёме перорально, то есть через рот, не наносит никакого ущерба, кроме как кишечным бактериям).
Впрочем, главный побочный эффект от антибиотиков связан как раз с тем, что они вредят мирной желудочно-кишечной микрофлоре. Антибиотики обычно не различают, кто перед ними, мирный симбионт или патогенная бактерия, и убивают всех, кто попадётся на пути. А ведь роль кишечных бактерий трудно переоценить: без них мы бы с трудом переваривали пищу, они поддерживают здоровый обмен веществ, помогают в настройке иммунитета и делают много чего ещё, - функции кишечной микрофлоры исследователи изучают до сих пор. Можно себе представить, как чувствует себя организм, лишённый компаньонов-сожителей из-за лекарственной атаки. Поэтому часто, прописывая сильный антибиотик или интенсивный антибиотический курс, врачи заодно рекомендуют принимать препараты, которые поддерживают нормальную микрофлору в пищеварительном тракте пациента.
Несмотря на очевидные ассоциации с японской военщиной, проект сингапурских биоинженеров во главе с Чу Лу По (Chueh Loo Poh), по их словам, был «вдохновлен самой природой». Впрочем, ученые говорят о известной способности микроорганизмов «ощущать» количество присутствующих поблизости представителей своего и других видов и действовать в соответствии с ним — о так называемом « чувстве кворума ».
Например, когда патогенная синегнойная палочка (Pseudomonas aeruginosa ) обнаруживает, что какие-то другие бактерии занимают «их» место и потребляют «их» питательные вещества, они начинают активно взаимодействовать друг с другом посредством химических сигналов, и в итоге коллективно вырабатывают и выбрасывают токсин пиоцин , выводящий соперников из игры. При этом сами палочки формируют плотную пленку, которая у людей приводит к инфекции дыхательных путей.
Чу Лу По и его коллеги решили развернуть это опасное оружие синегнойной палочки против нее самой — а в качестве его носителя избрали любимый объект генетиков, кишечную палочку (Escherichia coli ). Для этого исследователи выделили из P. aeruginosa
гены, ответственные за обнаружение других представителей своего вида, и внесли из в геном E. coli . Кроме того, E. coli была вооружена геном, производящим модифицированную версию пиоцина, токсичного для самой P. aeruginosa . Объединив эти гены в единую систему, ученые получили настоящего камикадзе: кишечная палочка, обнаружившая присутствие поблизости синегнойной палочки, приступает к массовому производству модифицированного пиоцина, превращаясь в живую бомбу замедленного действия. Вскоре в действие вступает еще один искусственно добавленный компонент, «ген самоубийства». Бактерия самоуничтожается, ее клеточные оболочки разрушаются — и в окружающую среду поступает смертельный для синегнойной палочки токсин.
Испытав своих генетических камикадзе, авторы показали, что такая E. coli при совместном культивировании с P. aeruginosa успешно уничтожает до 99% ее представителей. Заметим, что из этих цифр некоторые специалисты делают пессимистичные выводы: даже оставшийся процент синегнойной палочки вполне способен вызвать серьезную болезнь. В любом случае, прежде чем дело дойдет до практического использования этой элегантной схемы для лечения больных, требуется еще огромная работа. Прежде всего, стоит заменить условно-патогенную кишечную палочку на другой, более безопасный носитель, а также показать, насколько эффективным будет модифицированный пиоцин в борьбе с синегнойной палочкой, уже успевшей сформировать стойкую к воздействиям слизистую пленку — и насколько безопасен он для человеческого организма.
Несмотря на то, что медики с каждым годом совершенствуют лекарства и методики лечения, микробам удается выжить. На каждый препарат они отвечают новыми штаммами и, как кажется, готовы жить вечно. При этом некоторые из них особенно преуспели в борьбе с медицинской наукой и представляют серьезную опасность для жизни людей.
В ходе эволюции человек приобрел только одну возможность адаптироваться к опасной окружающей среде – изменять ее, делая пригодной для комфортного проживания. Однако у нас на планете есть соседи, которые избрали другой, не менее эффективный способ – изменять себя, чтобы выжить в любых, даже самых сложных условиях. Речь идет о бактериях, простейших организмах, состоящих всего из одной клетки.
Трудно поверить, но даже среди невероятных достижений человеческих технологий бактерии нашли возможность не только выжить, но и стать сильнее, опередив наши самые передовые научные разработки.
С открытием в 1928 году пенициллина люди утвердились во мнении, что бактерии как причина различных заболеваний в скором времени окончательно исчезнут. Антибиотики получили широкое распространение и действительно творили чудеса, безжалостно уничтожая патогены, внедрившиеся в человеческий организм. Однако совсем скоро бактерии доказали, что они не случайно в течение миллионов лет выживали на планете Земля.
 Рис. 1. Стафилококк уютно живет на продуктах питания.
Рис. 1. Стафилококк уютно живет на продуктах питания.
В настоящее время фармацевты и врачи всего мира участвуют в гонке «щита и меча», пытаясь разработать препараты, убивающие патогенные микробы, а те, в свою очередь, отвечают все новыми штаммами, невосприимчивыми к антибиотикам. Сегодня существует несколько видов бактерий, которые в наибольшей степени преуспели в «борьбе за выживание» и по этой причине несут серьезную угрозу жизни и здоровью человека.
Эволюционные плюсы
Возьмем, к примеру, стафилококк: неподвижная грамположительная бактерия с клеткой диаметром 0,6–1,2 мкм. Колонии этих микроорганизмов живут повсеместно, а их любимое место в организме человека – носоглотка и кожные покровы. Стафилококки могут жить в суровых условиях: выдерживать нагрев до 60 o С в течение часа, жить на бинтах до полугода, а в воспалительных процессах почти до 4 лет.
Патогенные стафилококки вырабатывают специфичные токсины , разрушающие соединительную ткань организма и препятствующие заживлению ран.
Бактериальная клетка отличается от клеток человеческого организма прочной защитной мембраной – оболочкой на основе уникальных соединений – пептидогликанов . Тысячи лет стафилококк безнаказанно проживал в человеке, пока не появился пенициллин. Он нарушает формирование клеточной стенки бактерии, блокируя образование пептидных мостиков, с помощью которых пептидогликаны объединяются в оболочку бактерии.
К сожалению, человек не первым использовал антибиотики для борьбы с бактериями: природа уже изобрела эти вещества, и некоторые микроорганизмы пользуются ими, чтобы оградить себя от конкурентов. В связи с этим у стафилококка имеется особая защита, фермент транспептидаза , который способен связываться с пенициллином и блокировать его действие.
Широкое применение препаратов на основе пенициллина активизировало и усилило действие этого защитного механизма бактерий, и они стали практически неуязвимы для безопасных (для организма человека) доз антибиотиков. Точно неизвестно, как именно бактерии передали друг другу это полезное для них качество: скорее всего, с помощью подвижных участков генов (плазмид и транспозонов) . Естественно, что бактерии, обладающие столь ценным конкурентным преимуществом, быстро распространились по всему миру.
 Рис. 2. Бактерии модифицируют ферменты бета-лактамазы, чтобы эффективно простивостоять антибиотикам различных типов.
Рис. 2. Бактерии модифицируют ферменты бета-лактамазы, чтобы эффективно простивостоять антибиотикам различных типов.
Таким образом, можно заключить, что в результате стафилококк усовершенствовал свою оборону и на основе транспептидаза создал более мощные средства борьбы с антибиотиками – бета-лактамазы . Эти ферменты эффективно связываются с пенициллином и многими другими антибиотиками и существенно осложняют лечение инфекций.
Надо отметить, что на протяжении 20 лет цефалоспориновые антибиотики, нарушающие работу бета-лактамаз, являются основным «оружием» медиков. Однако в последние годы все большее распространение имеют штаммы бактерий, которые имеют плазмидные бета-лактамазы расширенного спектра (БЛРС), эффективно борющиеся с цефалоспоринами. Кроме того, в основном из-за лечения тяжелых случаев пневмонии и бактериемии появились штаммы с гиперпродукцией бета-лактамазы, что требует опасного для здоровья пациента повышения доз антибиотиков. Надо отметить, что распространенность бактерий с БЛРС зависит от географического региона. Согласно исследованию, которое 10 лет назад проводилось в рамках программы MYSTIC, наибольшее в Европе распространение микробы с БРЛС имеют в России и Польше. В некоторых лечебных учреждениях процент штаммов устойчивых к цефалоспоринам превышает 90%.
MRSA
К сожалению, перед бактериями пасует даже самая богатая и современная медицина. Появившийся в 1990-х годах метициллинрезистентный стафилококк (MRSA), устойчивый к бета-лактамным антибиотикам, до сих пор убивает в год почти 20 тыс. пациентов в американских и почти 40 тыс. европейских больницах. Из-за MRSA сотни тысяч людей переживают серьезные заболевания (поражение клапанов и тканей сердца, тяжелые некротические пневмонии) и страдают осложнениями, инфекция к тому же в 2 раза увеличивает среднее время пребывания в больнице.
 Рис. 3. Сегодня MRSA – это самая распространенная причина кожных инфекций у детей и взрослых.
Рис. 3. Сегодня MRSA – это самая распространенная причина кожных инфекций у детей и взрослых.
Сегодня MRSA – это самая распространенная причина кожных инфекций у детей и взрослых . Ситуация усугубляется тем, что MRSA особенно комфортно чувствует себя в больницах, где находится множество людей с ослабленным иммунитетом. Медучреждения вынуждены закрываться на периодическую дезинфекцию, но бактерия выживает и во внешнем мире, а затем снова возвращается, быстро заполняя своими колониями чистые палаты и даже операционные. Наблюдается увеличение количества случаев инфицирования штаммом MRSA свиней, крупного рогатого скота и птицы, что требует от животноводов особого санитарного контроля.
Метициллинрезистентный стафилококк может бессимптомно жить в организме человека, переживая периодические курсы даже самых сильных антибиотиков. Заболевание может проявиться в случае ослабления иммунитета, а у людей с ВИЧ или прошедших курс химиотерапии и другие процедуры, подавляющие иммунитет, MRSA может вызвать серьезные осложнения, вплоть до сепсиса (заражения крови) с летальным исходом.
NDM-1
В мае 2011 года канадские врачи обнаружили у двух пожилых людей бактерию с NDM-1 – особой разновидностью гена бета-лактамазы , способной эффективно расщеплять разнообразные антибиотики. Бактерии с этим геном были впервые обнаружены в 2009 году в Индии и их часто называют «супербактериями», поскольку они справляются со всеми современными антибиотиками: цефалоспоринами , пенициллинами , карбапенемами . Кроме высокой устойчивости к лекарственным препаратам, NDM-1 выделяется тем, что переносится грамотрицательными бактериями, для борьбы с которыми в арсенале врача и так немного средств.
В настоящее время случаи распространения гена NDM-1 зафиксированы в Великобритании, Германии, Австралии, США, Нидерландах, Бельгии. Уже есть и первые умершие от этой инфекции. С сожалением приходится констатировать, что карантинные меры не помогли и опасный ген распространяется по всему миру. Существует большой риск, что NDM-1 создаст множество суперштаммов опаснейших бактерий, которых будет практически невозможно уничтожить даже самыми сильными антибиотиками. Так, бактерия MRSA с геном NDM-1 станет практически неуязвимой даже для комбинации различных антибиотиков.
Гонка вооружений
Устойчивость к антибиотикам не единственный «сюрприз», который преподносят бактерии. Обычная грамотрицательная палочковидная бактерия Escherichia coli, кишечная палочка, живущая в кишечнике любого человека, вдруг стала в Германии причиной смерти почти 40 человек, а тысячи людей попали в больницу с серьезным расстройством здоровья. Бактерия, вызывающая легкое отравление, вдруг стала причиной тяжелейшего энтерогеморрагического синдрома, приводящего к отказу почек. При этом бактерия сопротивляется воздействию антибиотиков, а источник появления инфекции определить очень сложно.
 Рис. 4. Бактерия EHEC стала причиной эпидемии в Германии и смерти десятков людей
Рис. 4. Бактерия EHEC стала причиной эпидемии в Германии и смерти десятков людей
Энтерогеморрагическая E. coli (EHEC) производит веротоксины , которые поражают эндотелиальные клетки (выстилающие кровеносные сосуды) . По оценкам врачей, у 10% инфицированных EHEC могут возникать тяжелые осложнения, которые в 3–5% случаев приводят к смерти.
Таким образом, эволюция бактерий и передача полезных для них и опасных для человека генов представляет серьезную угрозу появления суперштаммов, не поддающихся лечению. Казалось бы, навсегда решенная проблема патогенных микроорганизмов вновь встает со всей остротой и превращается в одну из самых серьезных угроз, наряду с вирусными эпидемиями.
В поисках выхода
Как же навсегда избавится от бактериальных инфекций? Прививки и бактериофаги в этом плане малоэффективны – слишком много штаммов, слишком мало времени на их изучение. Однако, несмотря на приспособляемость патогенных бактерий, против них есть эффективное оружие – дезинфекция. Подавляющее большинство бактерий не выдерживают термической обработки и начинают гибнуть уже при 70 0С. Нужно стараться при возможности кипятить воду и избегать употребления в пищу сырых продуктов. Для предотвращения эпидемий сегодня используется широчайший спектр высокотехнологичных средств: от ультрафиолетовых ламп и химических веществ, до плазменных струй. Важную роль в борьбе с микробами играет широкое распространение материалов на основе серебра, в том числе и наночастиц этого металла. От него у бактерий защиты нет, однако надо помнить, что серебро может значительно снижать естественный иммунитет человека, открывая дверь другим инфекциям – вирусным.
В любом случае создать идеально стерильную окружающую среду не получится, а значит нужно искать новые антибиотики или экзотические методики, вроде генетически запрограммированных вирусов, убивающих бактерии.
 Рис. 5. Наночастицы серебра эффективно убивают бактерий, но и сами не очень полезны для иммунитета человека.
Рис. 5. Наночастицы серебра эффективно убивают бактерий, но и сами не очень полезны для иммунитета человека.
Существенную помощь в борьбе с суперштаммами могли бы оказать и простые граждане – перестав бессистемно и бесконтрольно употреблять самые сильные препараты по поводу и без. Надо помнить, что самостоятельно назначая себе сильнейший антибиотик при обычном насморке, вы, возможно, создаете очередной смертоносный штамм, который станет причиной массовой эпидемии.
В мае этого года в работе "Mitochondria-targeted antioxidants as highly effective antibiotics", опубликованной в журнале Scientific Reports, коллектив авторов из МГУ впервые показал принципиально новый гибридный антибиотик: его действие направлено против мембранного потенциала бактерий, который обеспечивает болезнетворные клетки энергией.
Победа! — но только временная
В середине прошлого столетия человечество находилось в состоянии эйфории, связанной с невероятными успехами в лечении инфекционных заболеваний бактериальной природы. Многие бактериальные инфекции, вызывавшие ужасающие по количеству жертв эпидемии в средние века, превратились в карантинные инфекции, которые легко и эффективно вылечивались.
Этот успех стал возможен после открытия в 1920-х годах британским бактериологом Александром Флемингом первого антибиотика — пенициллина; он обнаружился в плесневых грибах Penicillium notatum . Спустя десятилетие британские ученые Говард Флори и Эрнст Чейн предложили способ промышленного производства чистого пенициллина. Все трое в 1945 году были удостоены Нобелевской премии в области физиологии и медицины.
Массовое производство пенициллина было налажено во время Второй мировой войны, что вызвало резкое уменьшение смертности среди солдат, обычно умиравших от раневых инфекций. Это позволило французским газетам накануне визита Флеминга в Париж писать, что для разгрома фашизма и освобождения Франции он сделал больше целых дивизий.
Углубление знаний о бактериях привело к появлению большого числа антибиотиков, разнообразных по механизму, широте спектра действия и химическим свойствам. Почти все бактериальные заболевания либо полностью вылечивались, либо серьезно подавлялись антибиотиками. Люди полагали, что человек победил бактериальные инфекции.
Мелкие очаги сопротивления — и поражение
Одновременно с успехами появились и первые признаки грядущей глобальной проблемы: случаи бактериального сопротивления антибиотикам. Прежде безропотно чувствительные к ним микроорганизмы вдруг становились индифферентны. Человечество ответило бурным развитием исследований и новыми антибиотиками, это привело лишь к увеличению числа препаратов и новой резистентности бактерий.
В мае 2015 года Всемирная организация здравоохранения признала кризисом бактериальное сопротивление антибиотикам и выдвинула Глобальный план борьбы с устойчивостью к противомикробным препаратам. Его следовало выполнить безотлагательно, свои действия должны были координировать многочисленные международные организации вроде защитников окружающей среды, и отрасли экономики — не только человеческая медицина, но и ветеринария, и промышленное животноводство, и финансовые институты, и общества защиты прав потребителей.
План, должно быть, так или иначе выполняется, но к несчастью, несмотря на это уже в сентябре 2016 года одна американская пациентка умерла от сепсиса. Такое бывает, и даже чаще, чем хотелось бы, но ее погубила так называемая супербактерия — Klebsiella pneumoniae , но не обычная, а устойчивая ко всем разрешенным в США 26 антибиотикам, в том числе к антибиотику "последнего резерва" колистину.
Итак, ученым стало очевидно, что бактериальные инфекции побеждают человечество, и современная медицина может быть отброшена во времена, предшествовавшие открытию антибиотиков. Одним из главных вопросов, поднятых на международной конференции ASM Microbe , проводившейся в Новом Орлеане в июне 2017 года Американским обществом микробиологов, был такой: "Может ли человечество выиграть войну с микробами?". На той же конференции, кстати, отдельного внимания удостоилось движение antimicrobial stewardship, или управление антибиотикотерапией, которое имеет своей целью максимально разумно и достаточно, в соответствии с рекомендациями доказательной медицины, назначать антибиотики. Пока что законом такое обращение с антибиотиками стало только в одном месте в мире — в штате Калифорния, США.
Стало очевидным, что бактериальные инфекции побеждают человечество, и современная медицина может быть отброшена на уровень, предшествующий открытию антибиотиков
Как работает помпа
Действие помпы можно проиллюстрировать на примере основной помпы множественной лекарственной устойчивости кишечной палочки — AcrAB-TolC . Эта помпа состоит из трех основных компонентов: (1) белка внутренней клеточной мембраны AcrB , который за счет мембранного потенциала может перемещать вещества через внутреннюю мембрану (2) адаптерного белка AcrA , связывающего транспортер AcrB с (3) каналом на внешней мембране TolC . Точный механизм работы помпы остается недостаточно изученным, однако известно, что вещество, которое помпа должна выбросить за пределы клетки, попадает на внутреннюю мембрану, где его ждет транспортер AcrB , связывается с активным центром помпы и затем за счет энергии встречного движения протона выкачивается за пределы наружной мембраны бактерии.
Антиоксиданты направляются в митохондрию
Но решение, обходящее резистентность бактерий, можно считать, найдено — российскими учеными. В мае этого года в работе "Mitochondria-targeted antioxidants as highly effective antibiotics ", опубликованной в журнале Scientific Reports, коллектив авторов из МГУ впервые показал принципиально новый гибридный антибиотик широкого спектра действия — митохондриально направленный антиоксидант.
Митохондриально направленные антиоксиданты (МНА) получили широкое распространение не только как инструмент исследований роли митохондрий в разных физиологических процессах, но и как терапевтические средства. Это конъюгаты, то есть соединения, состоящие из какого-либо хорошо известного антиоксиданта (пластохинона, убихинона, витамина Е, ресвератрола) и проникающего, то есть способного преодолеть мембрану клетки или митохондрии, катиона (трифенилфосфония, родамина и др.).
Механизм действия МНА доподлинно не известен. Известно лишь, что в митохондрии они частично разобщают окислительное фосфорилирование, метаболический путь синтеза универсального клеточного горючего — аденозинтрифосфата, АТФ, что стимулирует клеточное дыхание и снижает мембранный потенциал и может приводить к защитному эффекту при окислительном стрессе.
Предположительно это выглядит так. МНА из-за своей липофильности (тяги к липидам или сродства с ними) связываются с мембраной митохондрии и постепенно мигрируют внутрь митохондрии, где, видимо, соединяются с отрицательно заряженным остатком жирной кислоты; составив комплекс, они теряют заряд и вновь оказываются снаружи мембраны митохондрии. Там остаток жирной кислоты захватывает протон, из-за чего комплекс распадается. Захватившая протон жирная кислота переносится в обратном направлении — и внутри митохондрии теряет протон, то есть, проще говоря, переносит его в митохондрию, отчего как раз и снижается мембранный потенциал.
Один из первых МНА был создан на основе трифенилфосфония в Оксфорде — английским биологом Майклом Мерфи; это был конъюгат с убихиноном (или коферментом Q , принимающим участие в окислительном фосфорилировании). Под названием MitoQ этот антиоксидант получил значительную известность как перспективный препарат для замедления старения кожи, а также как возможное средство защиты печени при гепатитах и жировом ее перерождении.
Позднее тем же путем пошла группа академика Владимира Скулачева из МГУ: на основе конъюгата трифенилфосфония с антиоксидантом пластохиноном (участвует в фотосинтезе) был создан эффективный SkQ1 .
В соответствии с симбиотической теорией происхождения митохондрий, выдвинутой членом-корреспондентом АН СССР Борисом Михайловичем Козо-Полянским в 1920-х годах и американским биологом Линн Маргулис в 1960-х годах, между митохондриями и бактериями — много общего, и можно ожидать, что МНА будут воздействовать на бактерии. Однако несмотря на очевидную схожесть бактерий и митохондрий и десятилетний опыт работы с МНА во всем мире никакие попытки обнаружить антимикробное действие МНА не приводили к положительным результатам.
Последний рубеж пал
Колистин считается антибиотиком последнего резерва — это старый препарат из класса полимиксинов, вышедший из употребления из-за своего токсического воздействия на почки. Когда обнаружились супербактерии, которые, кроме того что сами сопротивлялись известным антибиотикам, еще и обзавелись способностью передавать друг другу генную информацию, позволяющую сопротивляться антибиотикам, выяснилось, что во-первых, колистин губителен для всех этих бактерий, а во-вторых, бактерии не могут обмениваться генами резистентности к колистину, если вдруг таковая все-таки возникнет.
Увы, но в мае 2016 года в американское Хранилище мультирезистентных микроорганизмов, которое находится в структуре Исследовательского института имени Уолтера Рида (это структура армии США), поступила-таки бактерия, которая не просто была индифферентна к колистину, но еще и оказалась способна передавать генную информацию с этой резистентностью другим бактериям. Первый такой микроорганизм еще в 2015 году был зафиксирован в Китае, долгое время была надежда, что это единичный случай, но она не оправдалась. Особенно печально, что в США этим микроорганизмом оказалась всем хорошо знакомая кишечная палочка.
Загадка двух палочек
Прорыв случился в 2015 году: впервые антибактериальное действие МНА на примере SkQ1 было показано в работе "Разобщающее и токсическое действие алкил-трифенилфосфониевых катионов на митохондрии и бактерии Bacillus subtilis в зависимости от длины алкильного фрагмента" — ее опубликовал журнал "Биохимия" в декабре 2015 года. Но то было описанием феномена: эффект наблюдался при работе с сенной палочкой (Bacillus subtilis ) и не наблюдался при работе с палочкой кишечной (Escherichia coli ).
Но дальнейшие исследования, которые легли в основу новейшей работы, опубликованной в журнале Scientific Reports , показали, что МНА SkQ1 — высокоэффективный антибактериальный агент в отношении широкого спектра грамположительных бактерий. SkQ1 эффективно подавляет рост таких надоедливых бактерий, как золотистый стафилококк (Staphylococcus aureus ) — один из четырех наиболее частых видов микроорганизмов, вызывающих внутрибольничные инфекции. Так же эффективно SkQ1 подавляет рост микобактерий, в том числе палочки Коха (Mycobacterium tuberculosis ). Более того, МНА SkQ1 оказался высокоэффективным средством против грамотрицательных бактерий, таких как Photobacterium phosphoreum и Rhodobacter sphaeroides .
И только в отношении кишечной палочки он был крайне неэффективен, а ведь именно Escherichia coli — та бактерия, которую микробиологи используют как модельный организм, что и было, по-видимому, причиной неудачных попыток ранее обнаружить антимикробное действие МНА.
Естественно, исключительная резистентность кишечной палочки вызвала весьма сильный интерес исследователей. К счастью, современная микробиология сделала большой шаг вперед в методологическом аспекте, и у ученых созданы целые коллекции микроорганизмов с делециями (отсутствием) некоторых генов, не вызывающими их гибель. Одна из таких коллекций — делеционных мутантов кишечной палочки — находится в распоряжении МГУ.
Исследователи высказали предположение, что резистентность может быть обусловлена работой какой-либо из помп множественной лекарственной устойчивости, имеющихся у кишечной палочки. Любая помпа плоха для инфицированного человека тем, что просто выбрасывает из бактериальной клетки антибиотик, он на нее не успевает подействовать.
Генов, отвечающих за действие помп множественной лекарственной устойчивости, у кишечной палочки много, и было решено начать анализ с продуктов генов, входящих в состав сразу нескольких помп,— а именно белка TolC .
Белок TolC — канал на внешней мембране грамотрицательных бактерий, он служит внешней частью для нескольких помп множественной лекарственной устойчивости.
Анализ делеционного мутанта (то есть палочки без белка TolC ) показал, что его резистентность снизилась на два порядка и стала неотличима от резистентности грамположительных бактерий и нерезистентных грамотрицательных бактерий. Таким образом, можно было заключить, что выдающаяся резистентность кишечной палочки — результат работы одной из помп множественной лекарственной устойчивости, имеющих в составе белок TolC . А дальнейший анализ делеционных мутантов по белкам — компонентам помп множественной лекарственной устойчивости показал, что только помпа AcrAB-TolC участвует в откачке SkQ1 .
Резистентность, вызванная наличием помпы AcrAB-TolC, не выглядит непреодолимой преградой: антиоксидантный конъюгат SkQ1 — также уникальное для этой помпы вещество, очевидно, можно будет найти для нее ингибитор.
В мае 2015 года Всемирная организация здравоохранения (ВОЗ) выдвинула Глобальный план действий по борьбе с устойчивостью к противомикробным препаратам, признав бактериальное сопротивление антибиотикотерапии кризисом
Бессмертие Генриетты Лакс
Линия "бессмертных" клеток HeLa получила свое название по имени негритянки Генриетты Лакс (Henrietta Lacs). Клетки были получены из раковой опухоли ее шейки матки, без ее ведома и тем более согласия в феврале 1951 года Джорджем Гаем, врачом-исследователем питтсбургской университетской больницы имени Джона Хопкинса. Генриетта Лакс умерла в октябре того же года, а доктор Гай выделил одну конкретную клетку из эндотелия ее матки и начал с нее клеточную линию. Вскоре он обнаружил, что это уникально живучая культура, и начал делиться ею с исследователями по всему миру. Клетки, произошедшие от Генриетты Лакс, помогли человечеству при создании вакцины от полиомиелита, при определении числа хромосом в человеческой клетке (46), при первом клонировании человеческой клетки, наконец, при экспериментах с экстракорпоральным оплодотворением.
Надо сказать, что происхождение клеток Джордж Гай держал в тайне — оно стало известно только после его смерти.
Не только лечить, но и чинить
Но чтобы называться антибиотиком, SkQ1 необходимо соответствовать множеству критериев, таких как (1) способность подавлять жизненные процессы микроорганизмов в малых концентрациях и (2) мало повреждать или вовсе не повреждать клетки человека и животных. Сравнение SkQ1 c известными антибиотиками — канамицином, хлорамфениколом, ампициллином, ципрофлоксацином, ванкомицином и пр.— показало, что SkQ1 действует на бактерии в таких же, как они, или даже более низких концентрациях. Более того, при сравнительном исследовании действия SkQ1 на культуру клеток человека линии HeLa выяснилось, что в минимальной бактерицидной концентрации SkQ1 не оказывает практически никакого воздействия на клетки человека — а замечают клетки SkQ1 , когда концентрация антиоксидантного конъюгата становится более чем на порядок выше необходимой для бактерицидного действия.
Механизм действия SkQ1 на бактерии оказался подобен действию МНА на митохондрии, однако общее действие на прокариотическую и эукариотическую клетку различалось. Одна из главных причин — пространственное разделение процессов генерации энергии (исключая субстратное фосфорилирование) и процессов транспорта веществ внутрь клетки, что, по-видимому, представляет собой существенное эволюционное преимущество, которое часто обходят вниманием при рассмотрении выгод от сожительства протомитохондрии и протоэукариота. Так как у бактерий генерация энергии и транспорт локализованы на клеточной мембране, то падение потенциала вызывает, по-видимому, остановку сразу обоих процессов, что приводит к смерти микроорганизма. В эукариотической клетке процессы транспорта веществ внутрь клетки локализованы на клеточной мембране, а генерация энергии происходит в митохондриях, что позволяет эукариотической клетке выживать при летальных для бактерий концентрациях МНА. Кроме того, разность потенциала на мембране бактерии и эукариотической клетки различается в пользу бактерий — и это тот самый дополнительный фактор, аккумулирующий МНА на мембране бактерий.
Рассматривая механизм действия SkQ1 на бактерии, нельзя пройти мимо другого уникального свойства этого МНА — способности лечения поврежденных бактериями эукариотических клеток за счет антиоксидантных свойств. SkQ1 , действуя как антиоксидант, снижает уровень вредных активных форм кислорода, образующихся при воспалении, вызванном бактериальной инфекцией.
Таким образом, SkQ1 может быть признан уникальным гибридным антибиотиком широчайшего спектра действия. Дальнейшая разработка антибиотиков на его основе может позволить переломить ход войны человечества против все более совершенных микробов.
Павел Назаров, кандидат биологических наук, НИИ Физико-химической биологии им. А.Н. Белозерского МГУ
Народный антибиотик – эхинацея – особенно эффективен при воспалении горла и в самом начале простуды
Народные средства на протяжении тысячелетий выполняли роль антибиотиков. При многих заболеваниях, причиной которых является рост бактерий, даже сейчас эффективны именно травы. Ведь за последние десятилетия возникло множество устойчивых к антибиотикам бактерий (возникли резистентные штаммы). Антибиотик уничтожает большинство бактерий, но не все. Оставшиеся имеющие более сильное сопротивление бактерии начинают сильно размножаться, постепенно создаются более сильные и устойчивые к антибиотикам колонии.
Бактериям трудно приспособиться к народным антибиотикам
Знаете ли вы, что больницы в Австралии используют эфирное масло эвкалипта в качестве дезинфицирующего средства? Оказывается, это народное средство является эффективным антибиотиком в отношении метициллин-резистентного
золотистого стафилококка. Вы когда-нибудь задумывались, почему народные средства, которые существуют на протяжении сотен тысяч лет, все еще способны функционируют как антибиотики? Почему они не потеряли свою эффективность, в то время как созданные человеком антибиотики перестали быть активными в отношении многих бактерий? Дело в том, что народные антибиотики состоят из сотен различных молекул в разных пропорциях. Бактериям гораздо проще приспосабливаться к синтетическому антибиотику, чем к экстракту целого растения.
Народные антибиотики долго использовали народные целители для лечения простуды и гриппа, очищения ран от инфекции и ускорения заживления ран. В наше время стало понятно, что для устойчивых к синтетическим антибиотикам бактерий нужна альтернатива – народные антибиотики.
Чем отличается народный антибиотик от синтетического?
Антибиотик – это препарат, который используется для лечения инфекций, вызванных бактериями и другими микроорганизмами. Первоначально антибиотик был веществом, действующим на один микроорганизм, который избирательно подавлял рост другого. Синтетические антибиотики обычно химически связаны с народными антибиотиками.
Травы в своем составе имеют антибиотики, которые защищают их корневые системы. Многие народные средства и травы действуют как антибиотики: мед, акация, алоэ, чеснок, лук, корень солодки, имбирь, шалфей, эхинацея, эвкалипт, желтокорень канадский, экстракт семян грейпфрута, можжевельник, полынь, лишайник уснея и многие другие.
Большинство синтетических антибиотиков представляет собой отдельное изолированное химическое вещество (пенициллин, тетрациклин и т.д.). Поэтому бактериям проще приспособиться к антибиотикам. В противоположность, народные антибиотики являются намного более сложными. К примеру, чеснок содержит более 33 соединений серы, 17 аминокислот и 10 других соединений; тысячелистник – более 120 соединений. Различные соединения в травах работают сообща, поэтому результат борьбы с бактериями гораздо лучше.
Алоэ – народный антибиотик против стафилококка и вирусов герпеса
Листья алоэ активны в отношении золотистого стафилококка, синегнойной палочки, вируса простого герпеса 1 и 2 типов. Наружное применение алоэ и меда самое эффективное для лечения ожогов, ускорения заживления ран и профилактики инфекции. Народный антибиотик алоэ применяется просто: нарежьте листья свежего растения, чтобы получить сок, а затем наносите гель алоэ на рану или ожог до полного выздоровления.
Чеснок – антибиотик против молочницы
Чеснок активен против туберкулеза, шигеллы дизентерии, золотистого стафилококка, синегнойной палочки, молочницы, кишечной палочки, стрептококка, сальмонеллы, возбудителя кампилобактериоза, протея (Protues merbilis), простого герпеса, гриппа B, ВИЧ и др. Чеснок рекомендуется применять в свежем виде, в капсулах, как настойку или добавлять в блюда. Начинать нужно с малых доз и постепенно увеличивать. Сырой чеснок может вызвать расстройство желудка и даже рвоту, поэтому нужно соблюдать осторожность. Небольшие, частые дозы этого народного антибиотика «работают» лучше, чем большие дозы (1/4 ч.л. сока чеснока при необходимости). Капсулы также могут лучше переноситься и их легче принимать. Совместное применение чеснока с разжижающими кровь препаратами усиливает действие последних.
Эхинацея – народный антибиотик против стафилококка и туберкулеза
Эхинацея активна в отношении золотистого стафилококка, стрептококка, микобактерии туберкулеза, аномальных клеток. Этот народный антибиотик особенно активен для Пап мазков, при воспалении горла и в самом начале простуды. Для лечения горла и простуды рекомендуется использовать настойку эхинацеи, по 30 капель с водой каждый час. Также вкусен и полезен чай с эхинацеей.
Солодка – народный антибиотик против стрептококка и стафилококка
Солодка активна против малярии, туберкулеза, сенной палочки, золотистого стафилококка, стрептококка, сальмонеллы, кишечной палочки, молочницы, вибриона холеры, дерматофита (Trichophyton mentagrophytes), возбудителя руброфитии, токсокароза. Солодка является мощным стимулятором иммунной системы и антибиотиком. Этот народный антибиотик хорошо работает с другими травами. Побочными эффектами солодки могут быть: высокое давление крови и задержка воды в организме. Полезен такой чай с солодкой: 1/2 ч.л. заварить 1 стаканом кипятка в течение 15 минут, принимать до трех раз в день.
В некоторых случаях народные антибиотики оказываются более эффективными, чем промышленные. В то время как к последним бактерии развивают резистентность, народные средства и травы остаются по-прежнему эффективными. Природа создала все необходимое для лечения человека. Важно пополнять знания о народных антибиотиках, разрабатывать схемы лечения.