Инфекционный эндокардит (ИЭ) - внутрисосудистая микробная инфекция на эндокарде сердечно-сосудистых структур и внутрисердечных инородных материалах на пути тока крови, остается тяжелым, прогностически мало предсказуемым заболеванием. Растет число нозокомиальных эндокардитов, эндокардитов оперированного сердца, чаще стали наблюдаться ИЭ наркоманов и первичный ИЭ у людей старшего возраста.
Основными возбудителями ИЭ являются зеленящий стрептококк, золотистый и коагулазанегативные стафилококки, энтерококки.
Диагноз ИЭ базируется на клинических проявлениях болезни (лихорадка, шум в сердце, спленомегалия, периферический васкулит), подтверждается положительной гемокультурой с определением возбудителя и данными ЭхоКГ (признаки деструкции клапана, вегетации на клапанах и подклапанных структурах). Результатом клапанной инфекции является формирование порока сердца при первичном ИЭ (эндокардит на интактном сердце) и изменение формы порока у больных с фоновыми заболеваниями сердца (вторичный ИЭ). По клиническому течению традиционно выделяют острый и подострый эндокардит. Основными осложнениями ИЭ являются прогрессирующая сердечная недостаточность и тромбоэмболии. У части больных развиваются системные иммунокомплексные синдромы (гломерулонефрит, васкулит, миокардит, серозит). В лечении ИЭ главную роль играет применение бактерицидных антибиотиков длительными курсами (4-6 недель), обычно в комбинации из 2 или 3 препаратов, и хирургическое лечение (протезирование клапанов).
Ключевые слова: инфекционный эндокардит, возбудители болезни, ультразвуковая диагностика, антибактериальная терапия, хирургическое лечение.
ВВЕДЕНИЕ
В отечественной литературе первые описания и исследования ИЭ принадлежат В.И. Ильинскому и М.Шах-Паронианцу (1864), А.П. Ланговому (1884), в зарубежной - В. Ослеру (1885), Е. Либману и Г. Шотмюллеру (1910). В 1941 г. Б.А. Черногубов выдвинул концепцию самостоятельности так называемого «затяжного» септического эндокардита по отношению к ревматическим порокам сердца, как его предшественникам.
ИЭ относительно редкое заболевание, заболеваемость составляет от 16 до 116 случаев на 1 млн населения в год в разных регионах. Заболевание возможно в любом возрасте, в настоящее время существенно выросла доля пациентов пожилого и старческого возраста (около 50%), чаще болеют мужчины.
Диагностика и лечение ИЭ является одной из сложнейших проблем современной кардиологии. Растущая рефрактерность микрофлоры, деструктивный процесс на клапанном аппарате, прогрессирующая сердечная недостаточность на фоне разрушения клапанов сердца, тромбоэмболии с клапанных вегетаций определяют серьезный прогноз заболевания (внутрибольничная летальность составляет 16-27%).
Особую сложность в ведении больных ИЭ составляют группы пациентов с иммунодефицитными синдромами: ВИЧ-инфицированные, больные СПИД. Имеют значение и другие причины нарушения иммунитета, социальная дезадаптация, наркомания, алкоголизм, прием иммуносупрессоров.
ОПРЕДЕЛЕНИЕ И КЛАССИФИКАЦИЯ ИЭ
ИЭ - внутрисосудистая микробная инфекция, локализующаяся на эндокарде сердечно-сосудистых структур и внутрисердечных инородных материалах, располагающихся на пути тока крови.
Заболевание обычно характеризуется локализацией инфекции на клапанном, реже - пристеночном эндокарде или эндотелии крупных сосудов; сопровождается формированием пороков сердца (клапанной регургитации) и прогрессирующей сердечной недостаточностью. У значительной части больных наблюдаются тромбоэмболии и иммунокомплексные поражения: васкулиты, гломерулонефрит, серозиты.
ИЭ приводит к разрушению клапана и формированию порока сердца.
Рабочая классификация ИЭ выделяет:
По течению - острый ИЭ и подострый ИЭ.
Подострое течение ИЭ является наиболее распространенным (около 90% всех случаев ИЭ). Порок сердца развивается обычно в течение 1 месяца, длительность заболевания от 1,5 до 3-4 месяцев. В клинической практике врач-кардиолог чаще всего встречается с подострым течением, поэтому этот вариант будет подробно изложен в разделе «клиническая картина болезни». В отечественной и европейской литературе выделяют также затяжное течение ИЭ (маломанифестная форма подострого ИЭ). Эта форма заболевания может вызываться маловирулентными микроорганизмами (стрептококк, пневмококк), отличается относительно доброкачественным течением и часто представляет значительные затруднения при дифференциальном диагнозе с другими воспалительными заболеваниями сердца. Затяжной ИЭ без ярких признаков заболевания, с субфеб-
рильной температурой может наблюдаться у ослабленных больных с выраженной сердечной недостаточностью, тяжелым гепатитом или нефритом с почечной недостаточностью, у больных старческого возраста.
Острый ИЭ имеет длительность течения до 1,5 месяцев. Это сепсис с клапанной локализаций инфекции. Деструкция клапана может развиваться очень быстро - за 7-10 дней от появления первых признаков болезни, что требует немедленного хирургического лечения - протезирования пораженного клапана. Заболевание вызывается обычно высоковирулентной флорой (золотистый стафилококк, микроорганизмы НАСЕК, синегнойная палочка, патогенные грибы и др.), протекает тяжело, быстро развивается сердечная недостаточность. Прогноз очень серьезен, далеко не всегда помогают максимальные дозы современных бактерицидных антибиотиков, а также хирургическое лечение, часто наблюдаются абсцессы миокарды, генерализация процесса и развитие сепсиса. Подобная форма ИЭ встречается редко (менее 10%).
При раннем назначении антибактериальной терапии различия в течении острого и подострого ИЭ зачастую размыты, поэтому эксперты Европейского общества кардиологов (2004) не рекомендуют дифференцировать острые и подострые формы в диагнозе ИЭ.
ИЭ с подострым течением является наиболее распространенным.
По предшествующему состоянию пораженных структур сердца выделяется ИЭ на естественных клапанах, в том числе первичный (на интактных клапанах) и вторичный (на ранее поврежденных клапанах сердца), и ИЭ протеза клапанов, который делят на ранний (до 1 года после операции на сердце) и поздний. В настоящее время преобладает первичный ИЭ (около 60-80% всех случаев заболевания). Первичный ИЭ обычно вызывается более вирулентными микроорганизмами (золотистый стафилококк, микроорганизмы НАСЕК, энтерококк и др.) и протекает тяжелее, чем вторичный. Вторичный ИЭ развивается на фоне уже имеющегося заболевания сердца: пороков сердца (ревматических, дегенеративных кальцинирующих у пожилых, травматических, врожденных), кардиомиопатии. Вторичные ИЭ чаще вызываются стрептококковой инфекцией и протекают легче, чем первичные.
Преобладающей формой ИЭ является процесс на ранее не измененном клапане (первичный ИЭ).
Выделяют особые варианты ИЭ:
ИЭ наркоманов;
Пристеночный ИЭ;
ИЭ при хроническом гемодиализе;
ИЭ при кардиомиопатиях (гипертрофической, застойной, рестриктивной);
Нозокомиальный ИЭ (возникший позднее 72 часов после госпитализации или непосредственно связанный с инвазивными процедурами в стационаре, перенесенными в течение предшествовавших 6 месяцев);
Наличие или отсутствие ИЭ в прошлом
ИЭ впервые возникший,
Повторный ИЭ или рецидив ИЭ (новый эпизод ИЭ после излечения инфекции при предшествующем эпизоде ИЭ);
Активность процесса
Активный ИЭ характеризуется лихорадкой в сочетании с выявлением микроорганизмов в крови или материале, полученном во время операции,
Перенесенный (излеченный) ИЭ;
Диагностический статус
Достоверный ИЭ (в соответствии с модифицированными диагностическими критериями ИЭ Duke, 2000),
Возможный ИЭ (имеются серьезные клинические основания подозревать ИЭ, но поражение эндокарда еще не доказано или потенциальный диагноз ИЭ рассматривается при дифференциальной диагностике у лихорадящего больного, не исключенный ИЭ);
Локализацию ИЭ
ИЭ с поражением митрального клапана,
ИЭ с поражением аортального клапана,
ИЭ с поражением трикуспидального клапана,
ИЭ с поражением клапана легочной артерии,
Пристеночный ИЭ,
Микробиологическую характеристику ИЭ
Вид возбудителя (стрептококковый ИЭ, стафилококковый ИЭ и т.д.).
ИЭ с негативной гемокультурой.
Серологически негативный ИЭ.
ПЦР-негативный ИЭ.
Группа зеленящего стрептококка (S.sanguis, S.oralis, S.salivaris, S.mutans, S.milleri, Gemella morbillorum) была выделена Г. Шотмюллером в качестве основного возбудителя ИЭ еще в начала ХХ века. Возбудитель сохраняет значение и в настоящее время и часто вызывает ИЭ после различных манипуляций в полости рта - по поводу парадонтоза, экстракции зуба, тонзиллэктомии и др. Такой ИЭ обычно хорошо поддается лечению пенициллинами, цефалоспоринами, однако, в последние годы обнаруживаются и устойчивые формы.
Стафилококки, золотистый и коагулаза-негативные (S.epidermidis и другие), в настоящее время преобладают среди возбудителей ИЭ. Как правило это тяжелые формы заболевания, подбор необходимых антибиотиков труден, так как наблюдается растущая встречаемость стафилококков, резистентных к оксациллину/метициллину, часто необходимо хирургическое лечение - протезирование клапана. Стафилококки - обычные возбудители ИЭ наркоманов.
Увеличилось значение в этиологии заболевания граммотрицательных микроорганизмов: кишечной палочки, синегнойной палочки, энтеробактерий, сальмонеллы и др. Микроорганизмы НАСЕК (Haemophilus aprophilus, Actinobacillus actinomycetemcomitans, Cardiobacterium hominis, Eikenella corrodens, Kingella kingae), обычные обитатели верхних дыхательных путей человека, в настоящее время также достаточно часто бывают возбудителями ИЭ. Изредка, как правило при ИЭ наркоманов наблюдается полимикробная ассоциация.
Наиболее частыми возбудителями ИЭ являются стафилококки (золотистый и коагулаза-негативные) и стрептококки.
Микробиологические исследования при ИЭ
Многообразие возбудителей современного ИЭ делает задачу выделения их из крови достаточно сложной, качественное определение возбудителя требует наличия специальных навыков у медицинского персонала, оснащенной микробиологической лаборатории с накопительными питательными средами, набора сред для разных микроорганизмов. При подозрении на инфекционный эндокардит очевидна необходимость проведения посевов крови как можно быстрее до назначения антибиотиков - в течение первых 24-48 часов в соответствии с современными рекомендациями (Американская
Таблица 5.2
Наиболее вероятные возбудители в группах больных ИЭ в зависимости от эпидемиологических ситуаций
(Американская кардиологическая ассоциация, 2005)
Эпидемиологический признак | Типичные возбудители ИЭ |
Больные, перенесшие операцию протезирования клапанов сердца менее года назад (ранний ИЭ протеза клапанов) | Коагулаза-негативные стафилококки, S.aureus, аэробные грамм-отрицательные палочки, грибы, Corynebacterium |
Больные, перенесшие операцию протезирования клапанов сердца более года назад (поздний ИЭ протеза клапанов) | S.aureus, стрептококки зеленящей группы, энтерококки, грибы, НАСЕК-группа |
Наркоманы (внутривенное введение наркотиков), госпитализированные пациенты с внутривенными катетерами и другими внутрисосудистыми устройствами | S.aureus, включая оксациллин-резистентные штаммы; коагулаза-негативные стафилококки, Я-гемолитические стрептококки, грибы, аэробные граммотрицательные бактерии, включая Pseudomonas aeruginosa, полимикробная ассоциация |
Больные с постоянными внутрисердечными устройствами | S.aureus, коагулаза-негативные стафилококки, грибы, аэробные грам-отрицательные бактерии, Corynebacterium |
Пациенты с заболеваниями и инфекциями мочеполовой системы, после вмешательств на мочеполовых путях, родов, аборта | Enterococcus, стрептококки группы В (S.agalactiae), Listeria monocytogenes, аэробные грамм-отрицательные бактерии, Neisseria gonorrhoeae |
Больные хроническими заболеваниями кожи, включая инфекции | S.aureus, Я-гемолитические стрептококки |
Пациенты с плохим состоянием зубов, после стоматологических лечебных процедур | Стрептококки зеленящей группы, Abiotrophia defective, Granulicatella, Gemella, НАСЕК-группа |
Окончание табл. 5.2
Пациенты с заболеваниями кишечника | S.bovis, Enterococcus, Closnridium septicum |
Больные алкоголизмом, циррозом печени | Bartonella, Aeromonas, Listeria, S.pneumonia, Я- гемолитические стрептококки |
Больные с ожогами | S.aureus, грибы, аэробные грамм-отрицательные бактерии, включая P.aeruginosa |
Больные сахарным диабетом | S.aureus, Я-гемолитический стрептококк, S.pneumonia |
После укусов собак и кошек | Bartonella, Pasteurella, Capnocytophaga |
Контакт с зараженным молоком и инфицированными животными на фермах | Brucella, Coxiella burnetii, Erysipelothrix |
Больные с иммуносупрессивными состояниями (ВИЧ-инфекция, солидные опухоли, трансплантация органов, длительный прием глюкокортикоидов, цитостатиков) | S.aureus, Salmonella, S.pneumonia, Aspergillus, Candida, Enterococcus |
Больные пневмонией, менингитом | S.pneumonia |
кардиологическая ассоциация, 2006). Отсутствие роста часто связано с посевом крови больного получавшего антибиотики. Если ранее больной уже получал антибиотики, посевы следует брать через три дня после прекращения кратковременного приема антибиотиков или через 6-7 дней после отмены длительного лечения антибиотиками, если позволяет состояние больного.
Посев крови. Для выявления бактериемии рекомендовано как минимум трижды производить раздельный забор венозной крови в количестве 5-10 мл с интервалом 1 ч независимо от температуры тела. При выявлении возбудителя необходимо определить его чувствительность к антибиотикам. Так как не каждый высеянный микроорганизм может быть признан возбудителем ИЭ, считается, что в течение 3 дней больному должно быть проведено 10-12 посевов, и если в 2-3 из них выделен один и тот же микроб, то его можно признать истинным возбудителем. Единичные же высевы могут быть связаны с загрязнением среды, рук персонала, ошибками бактериологической техники и т.п.
Серологические методики и ПЦР-исследования эффективны при диагностике ИЭ, вызванного трудно культивируемыми Bartonella, Legionella, Chlamydia, Coxiella burnetti и Tropheryma.
Выполнение рекомендуемых правил посева крови и применение при отрицательных результатах посева современных серологических или молекулярных методов выявления микроорганизмов позволяет определить этиологию инфекционного эндокардита у 80-90% больных.
Тем не менее у 5-20% больных гемокультура не выделяется. К редким возбудителям ИЭ, не растущим на обычных средах или требующим серологической диагностики, относятся: Bartonella, Chlamydia, Coxiella burnetii, Brucella, Legionella, Tropheryma whippleii, Nocardia, не- Candida грибы (Aspergillus). При негативной гемокультуре заболевание может протекать более тяжело, и прогноз его значительно хуже, чем у больных с известной культурой.
ПАТОГЕНЕЗ
ИЭ следует рассматривать как самостоятельное заболевание, а не как частное проявление сепсиса. В свете теории «септического каскада» (Х.С. Уоррен, 1999) заболевание начинается как клапанная
инфекция с последующим включением системного воспаления и с генерализацией в сепсис при острых формах. Основной причиной острого течения ИЭ является большое количество и вирулентность бактерий. В то же время при остром и подостром ИЭ иммунокомпромитация может служить фоном, на котором легче развивается инфекционное заболевание (больные хроническим алкоголизмом, наркоманы, ВИЧ-инфицированные, больные циррозом печени и другие).
Первоначальное инфицирование эндокарда происходит из тока крови при бактериемии. Поступлению микроорганизмов в кровоток способствуют: плохое состояние зубов, травмы и инфекции кожи, нагноительные процессы, ожоги, очаговые инфекции, хронические воспалительные заболевания или опухоли кишечника, органов мочеполовой системы, наркомания (внутривенное введение наркотиков). Ятрогенная бактериемия наблюдается при стоматологических и других инвазивных медицинских процедурах, особенно таких, как открытые операции на сердце, внутривенные катетеры и внутрисердечные устройства, гемодиализ. Нередко ИЭ, особенно подострый, вызванный грам-позитивной флорой, развивается вследствие транзиторной бактериемии без видимых «ворот» инфекции.
Начальной колонизации эндокарда при бактериемии предположительно способствуют два условия: 1) механические микроповреждения эндотелия, приводящие к прямому контакту крови с субэндотелиальными структурами и вызывающие отложение в местах повреждения мельчайших сгустков крови, к которым прикрепляются бактерии, в частности стрептококки; бактерии, фиксированные к фибрину, привлекают моноциты и индуцируют продукцию ими тканевого фактора и цитокинов, эти медиаторы активируют тромбоциты, каскад коагуляции и продукцию прилежащими эндотелиальными клетками цитокинов, интегрина и тканевого фактора, вызывая рост инфицированных тромботических вегетаций. 2) местное воспаление, способствующее экспрессии эндотелиальными клетками Ы-интегринов, которые связывают фибронектин плазмы и облегчают фиксацию на эндотелии патогенов, имеющих на поверхности фибронектин-связывающие белки, как золотистый стафилококк. В ответ на бактериальную инвазию эндотелиальные клетки продуцируют тканевой фактор и цитокины, включают свертывание крови, распространение воспаления и формирование инфицированных вегетаций; бактерии, секретируя мембраноактивные белки, лизи-
руют эндотелиальные клетки. Неинфекционный тромбоэндокардит - микротромбы на эндокарде - чаще образуются в местах гемодинамической микротравматизации, связанной с определенными нарушениями гемодинамики при пороках сердца. ИЭ может возникнуть при отсутствии какой-либо предшествующей патологии сердца, но риск присоединения ИЭ значительно выше среди больных с пороками сердца, перенесенным ИЭ, клапанными протезами и перенесенными реконструктивными операциями на сердце, пролапсом митрального клапана, гипертрофической кардиомиопатией.
В случаях первичного ИЭ рассматриваются следующие возможности развития неинфекционного тромбоэндокардита. У больных пожилого и старческого возраста важную роль играют дегенеративные кальцинирующие изменения митрального и аортального клапанов и возрастные нарушения реологического гомеостаза. Для молодых больных рассматриваются экспериментально воспроизведенные условия, в которых из-за гиперкоагуляции возможно тромбообразование в различных участках сердечно-сосудистой системы и, в частности, на клапанном эндокарде; такими условиями являются стрессы (физические усилия, холодовые, психо-эмоциональные), социальная дезадаптация, включающая наряду с нарушениями норм питания, гигиены и вышеупомянутые стрессовые состояния).
Свойства микроорганизмов, определяющие их способность прилипать к микротромбам, а также их резистентность к бактерицидной активности сыворотки - одна из причин преобладания отдельных микроорганизмов в этиологической структуре ИЭ.
Поражение сердца при ИЭ характеризуется:
Образованием на поверхности эндокарда «вегетации», содержащих тромбоциты, фибрин, эритроциты, воспалительные клетки и колонии микроорганизмов. Размножение микроорганизмов в вегетациях, вызывающее дальнейшее разрастание вегетаций, по не уточненным причинам выходит из-под контроля противоинфекционных защитных механизмов организма, и без лечения антибиотиками или хирургического лечения эндокардит прогрессирует, приводя к смерти больного.
При прогрессировании ИЭ наблюдаются изъязвления, разрывы, разрушение клапанов, а также распространение инфекции на другие структуры сердца: абсцессы прилежащих участков миокарда и фиброзного клапанного кольца, аневризма синуса Вальсальвы, образование внутрисердечных фистул.
Эти патологические изменения приводят к клапанной регургитации (острой или подострой), развитию сердечной недостаточности у большинства больных в разные периоды заболевания и появлению новых нарушений проводимости при вовлечении проводящих путей.
Скорость развития и степень деструктивных процессов при ИЭ не имеют аналогов. При остром ИЭ структуры клапана разрушаются за несколько дней, причем настолько, что требуется немедленное хирургическое лечение, иначе больной погибнет от тяжелой сердечной недостаточности. При подостром ИЭ процесс формирования клапанной недостаточности (с высокой степенью регургитации) медленнее - месяц и более. Морфологически ИЭ описывается как полипозно-язвенный (рис. 5.1, см. на вклейке). По мере стихания воспалительно-деструктивного процесса микробные вегетации подвергаются фиброзу и кальцинозу, но и на этой стадии возможны тромбоэмболические осложнения или эмболии фрагментами кальцинированных вегетаций.
Внесердечные проявления ИЭ
Течение болезни характеризуется системным воспалением и септической интоксикацией, нередко сопровождается внесердечными мультиорганными поражениями, которые носят вторичный характер и связаны с развитием иммунокомплексной патологии или тромбоэмболическими осложнениями, а также метастатической инфекцией и септицемией.
Возвращаясь к теории «септического каскада», необходимо уточнить, что его триггерами считаются эндотоксины грам-негативных микроорганизмов и клеточные липополисахариды грам-позитивных бактерий и грибов. Они стимулируют выделение медиаторов воспаления, таких как фактор некроза опухоли, интерлейкины, кинины. Эти медиаторы повреждают эндотелий, способствуют стазу крови на уровне капилляров, действуют как вазоконстрикторы или вазодилататоры, способствуя формированию синдрома системного воспаления.
Широкий спектр экстракардиальных поражений при ИЭ обусловлен иммунопатогенетическими механизмами. Массивное поступление бактериальных антигенов в кровь при ИЭ приводит к поликлинальной активации (стимуляции) В-лимфоцитов. В гиперплазированной селезенке происходит активное формирование зародышевых центров, что соответствует процессам пролиферации и
дифференцировки В-лимфоцитов в ходе развития тимусзависимого гуморального ответа. Об активации В-звена свидетельствует и повышение количества плазматических клеток в крови и костном мозге. Активирован и синтез иммуноглобулинов, особенно М. Антитела к возбудителю составляют около 15% образующихся антител (Миллер Н., 1978). Среди прочих выявляется ревматоидный фактор, криоглобулемия смешанного типа наблюдается у 90% больных ИЭ. Важным следствием активной продукции антител является образование циркулирующих иммунных комплексов (ЦИК), которые выявляются по различным данным у 50-100% больных ИЭ. Такие экстракардиальные проявления ИЭ, как серозиты, кожные васкулиты, гломерулонефрит, составляют классическую триаду иммунокомплексной патологии. При ИЭ существуют также предпосылки к возникновению как системной гиперкоагуляции (активация свертывающей системы бактериальными эндотоксинами, ЦИК и при повреждении клапанных структур), так и геморрагических проявлений.
Бактериемия + изменения эндотелия (сердца и сосудов) - обязательные условия для возникновения ИЭ.
КЛИНИЧЕСКАЯ КАРТИНА
Кардиологи чаще встречаются с подострым первичным ИЭ, клиника которого будет изложена более подробно.
Подострый ИЭ - полиморфное заболевание, что крайне затрудняет диагностику. Клинические проявления ИЭ представляют разные сочетания симптомов:
Бактериемии и системного воспаления;
Признаков эндокардита;
Периферических эмболий;
Иммунокомплексных сосудистых и органных поражений. Заболевание может развиться на фоне бактериемии после или во
время экстрации зуба, ангины, респираторного заболевания, фурункулеза, панариция, тонзилэктомии, цистоскопии, гинекологических вмешательств или без видимых причин среди полного здоровья.
Характерна лихорадка неправильного типа, продолжающаяся неделями, даже на фоне лечения умеренными дозами антибиотиков, сопровождается ознобами от потрясающих до простого ощущения
холода, мурашек на спине. При подозрении на ИЭ рекомендуется термометрия каждые 3 часа в течение дня, так как могут наблюдаться кратковременные «свечки» температуры. У некоторых больных ИЭ температура может быть субфебрильной и даже нормальной (больные с выраженной недостаточностью кровообращения, хроническим гломерулонефритом, с почечной недостаточностью, у пациентов пожилого и старческого возраста).
При осмотре: бледность кожи, петехиальные геморрагические высыпания на коже, подногтевые кровоизлияния. У длительно не леченых больных наблюдается симптом «барабанных пальцев», значительно чаще - так называемые «часовые стекла» - выпуклость ногтевых пластинок на руках. Весьма характеры для ИЭ кровоизлияния на передней складке конъюнктивы - пятна Лукина - почти патогномоничный для ИЭ или генерализованного сепсиса синдром. Редко обнаруживаются обширные кровоизлияния в подкожной жировой клетчатке - пятна Жаневье, при офтальмоскопии на глазном дне - пятна Рота. Под кожей, особенно часто на ладонной поверхности кистей рук, плотные багровые и болезненные на ощупь узелки Ослера. Поражение суставов чаще встречается в виде артралгий или редко - быстро проходящих артритов средних и мелких суставов конечностей.
При активном течении ИЭ отмечают быстрое похудение больных, иногда на 4-6 кг в неделю (при отсутствии адекватного лечения).
Перечисленные «периферические» симптомы ИЭ в последние годы встречаются довольно редко, что связано с ранним началом лечения антибиотиками при различных лихорадочных состояниях, в том числе и при ИЭ. Однако их следует настойчиво искать, так как большинство из них имеют большое диагностическое значение при «лихорадках неясного генеза».
Поражение эндокарда является ведущим в клинической картине ИЭ. При первичном подостром течении заболевания признаки порока сердца, чаще всего аортальной недостаточности, проявляются уже на 3-й неделе заболевания. Начинает выслушиваться протодиастолический шум над аортой и в точке Боткина, который за короткий промежуток времени становится более грубым. Шум усиливается при наклоне больного вперед, при поднятых вверх руках. Обычно появляется также и систолический шум, который связывают с наличием крупных вегетаций на клапанах. При формировании аортального порока шумы могут появляться внезапно при перфорации клапанов.
Появление «аортального» АД (высокое систолическое и низкое диастолическое) может совпадать с быстроразвивающейся левожелудочковой недостаточностью (сердечная астма, отек легких) при поражении ИЭ аортального клапана. Значительно раньше, чем при ревматических пороках появляются другие сосудистые признаки аортальной недостаточности: «пляска каротид», двойной тон Траубе, шум Виноградова-Дюрозье, шум Флинта. Все эти симптомы как правило сопутствуют выраженному разрушению клапана аорты.
При поражении митрального клапана возникает новый шум митральной регургитации. При относительно больших вегетациях на митральном клапане может наблюдаться сужение митрального отверстия, особенно при вторичных эндокардитах, где уже имело место ревматическое стенозирование. Шум регургитации может стать особенно грубым при отрыве створки или разрыве хорд на любом пораженном клапане сердца.
Формирование порока с «новым» шумом клапанной регургитации является ведущим в клинике ИЭ.
При вторичном ИЭ на фоне имеющегося ревматического порока сердца обращают внимание на быстрое прогрессирование порока сердца на фоне высокой лихорадки.
Особенно трудна диагностика пристеночного ИЭ, абсцессов клапанов, гнойных фистул миокарда. Наиболее часто пристеночный эндокардит встречается на фоне марантического у стариков, при злокачественных новообразованиях с метастазами, на фоне генерализованного сепсиса. Диагностика пристеночного эндокардита и абсцессов клапанов значительно улучшилась с введением в клиническую практику чреспищеводной ЭхоКГ.
Поражение миокарда в той или иной степени обнаруживается морфологически во всех случаях ИЭ, но развернутая клиническая картина миокардита наблюдается не часто, обычно при так называемом «иммунологическом» варианте болезни. При раннем развитии миокардита происходит быстрое расширение полостей сердца. Признаки недостаточности кровообращения (сердцебиение, одышка, отеки ног, приступы удушья) при относительно сохранном клапанном аппарате могут быть связаны с миокардитом. Наблюдается глухость тонов сердца, удлинение PQ вплоть до полной A-V блокады, экстрасистолы,
редко - мерцательная аритмия. В крови обнаруживается высокий уровень ЛДГ-1, КФК, МБ-КФК, миоглобина.
Поражения перикарда с выраженной клинической картиной при ИЭ встречаются редко, хотя при ЭхоКГ-исследовании небольшие экссудативные перикардиты (300-400 мл жидкости) обнаруживаются у многих больных и исчезают быстро на фоне антибактериальной терапии. Иногда над грудиной удается выслушивать шум трения перикардита. При абсцессах миокарда возможно развитие гнойного экссудативного перикардита, что резко утяжеляет течение болезни и может потребовать срочного хирургического лечения.
Частым признаком ИЭ, даже в дебюте болезни, являются тромбоэмболии (почки, селезенка, сосуды конечностей и мезентериальные), сопровождающиеся тяжелыми, иногда фатальными осложнениями. Тромбоэмболии коронарных артерий редки, что связано с особенностями заполнения коронарных артерий в диастолу, но эмболические инфаркты миокарда при ИЭ встречаются.
Тромбоэмболии являются частым признаком ИЭ даже в начале болезни.
Сосудистые поражения весьма характерны для ИЭ. Это кожные васкулиты, а также узелки Ослера (васкулит с аневризмой сосуда, микробной вегетацией в нем, последующим развитием сосудистой микроаневризмы, ее разрыв). Узелки Ослера чаще локализуются на ладонной поверхности кистей рук, голеней. Особенно опасны микотические аневризмы артерий в сосудах мозга с возможным разрывом аневризмы и развитием инсульта с клиникой внезапных параличей и мозговой комы со смертельным исходом до проходящих порезов, параличей, кратковременных нарушений речи и т.п.
Неврологические осложнения (эмболические инсульты, субарахноидальные кровоизлияния, абсцесс мозга и др.) наблюдаются в 5-19% случаев ИЭ. Редко встречаются гнойные менингиты, энцефалиты, тромбоэмболии центральной артерии сетчатки с внезапной слепотой.
При ИЭ на трехстворчатом клапане (чаще «эндокардит наркоманов») наблюдаются эмболии легочной артерии, инфарктные пневмонии с кровохарканьем, множественные абсцессы легкого, «септические» пневмонии (рис. 5.2, см. на вклейке).
Нередко поражается печень при подостром ИЭ: инфаркты печени с выраженным болевым синдромом и желтухой или без выраженных
клинических проявлений, гепатит токсического или иммунологического генеза. Печень при этом обычно увеличена, плотноватая, болезненная. Повышены фракции биллирубина, трансаминазы, щелочная фосфатаза, изменены белковые фракции. Поражение печени может зависеть от терапии антибиотиками (цефалоспорины, ванкомицин). В этом случае отмена антибиотиков приводит к быстрой нормализации функции печени, но решение об отмене на фоне текущего эндокардита всегда представляет терапевтическую проблему.
Увеличение селезенки - один из важнейших симптомов ИЭ, но встречаются больные без увеличения селезенки. В ткани селезенки часто обнаруживаются эмболические инфаркты и тогда больные жалуются на резкую боль в левом подреберье, иногда при инфаркте селезенки развивается левосторонний плеврит, возможен спонтанный разрыв селезенки.
Поражение селезенки и печени - частые проявления ИЭ.
Иммунокомплексный гломерулонефрит считался классическим для ИЭ. В настоящее время он встречается реже и протекает доброкачественно. Как правило с излечением ИЭ наблюдается излечение или многолетняя ремиссия гломерулонефрита. Неблагоприятное прогностическое значение имеет изредка наблюдающийся при ИЭ (по нашим данным, у 2,3% больных) подострый (экстракапиллярный пролиферативный) гломерулонефрит с необратимой быстро прогрессирующей почечной недостаточностью. Аминоидоз почек также развивается редко.
Почти у половины больных ИЭ развиваются системные иммунокомплексные синдромы (серозиты, гломерулонефрит, артрит, миокардит)
При отсутствии ранней адекватной терапии ИЭ обычно наступает генерализация процесса с поражением многих органов и систем.
ОСОБЫЕ ФОРМЫ ИЭ
В последнее десятилетие получили распространение «новые» формы ИЭ. Это «эндокардит наркоманов», вызываемый стафилококками либо грамотрицательной микрофлорой. Протекает тяжело, поражает чаще всего трехстворчатый клапан (хотя возможно
поражение и других клапанов), осложняется легочными тромбоэмболиями, абсцессами легких, часто имеет рецидивирующее течение.
Таблица 5.3
Клинические ситуации,позволяющие заподозрить инфекционный эндокардит
Основные ситуации, позволяющие заподозрить ИЭ: |
Необъяснимая лихорадка более 1 недели + шум регургитации (особенно вновь появившийся). Необъяснимая лихорадка более 1 недели + впервые развившиеся симптомы сердечной недостаточности. Необъяснимая лихорадка более 1 недели + типичные проявления на коже (узелки Ослера, пятна Жаневье) и конъюнктиве (пятна Лукина). Необъяснимая лихорадка + положительная гемокультура (с характерным для ИЭ возбудителем). Необъяснимая лихорадка более 1 недели у больных, относящихся к группе риска ИЭ (пороки сердца, протезы клапанов или других внутрисердечных структур, инъекционные наркоманы). Необъяснимая лихорадка более 1 недели, связанная с недавно выполненными процедурами, способными вызвать бактериемию (интервал между процедурой и появлением лихорадки составляет менее 2 нед.). Сепсис неясного происхождения |
Особые ситуации, вызывающие подозрение на ИЭ: |
Тромбоэмболии из неустановленного источника. Необъяснимые инсульты или субарахноидальное кровоизлияние у молодых. Множественные абсцессы легких у наркоманов. Периферические абсцессы не ясной этиологии (абсцессы почек, селезенки, тел позвонков, эндогенный эндофтальмит). Необъяснимая лихорадка более 1 недели + впервые развившиеся нарушения атриовентрикулярной и желудочковой проводимости. Протез клапана + новая дисфункция протеза |
Ситуации, требующие рассмотрения ИЭ в дифференциальном диагнозе |
Острый или быстро прогрессирующий гломерулонефрит. Необъяснимая лихорадка более 1 недели + боль в нижней части спины. Гематурия + боль в спине, подозрение на инфаркт почки. Геморрагический васкулит |
Выявилась большая группа «нозокомиальных» эндокардитов, связанных с медицинской деятельностью: эндокардиты протезов клапанов, при плохом уходе за внутривенными канюлями при капельных вливаниях, при хроническом гемодиализе, при постановке искусственного водителя ритма, после аорто-коронарного шунтирования и др. Вся эта группа ИЭ как правило вызывается нестрептококковой флорой, протекает тяжело, плохо поддается лечению антибиотиками. С развитием ЭхоКГ чаще стал выявляться эндокардит при гипертрофической кардиомиопатии и пристеночный ИЭ.
Значительно увеличилось число больных ИЭ в пожилом и старческом возрасте. ИЭ в этой возрастной группе может отчасти носить нозокомиальный характер.
Клиника ИЭ пожилого и старческого возраста имеет ряд особенностей. Очень рано, иногда в первые недели болезни прогрессирует сердечная недостаточность, чаще наблюдается кардиотоксический эффект антибиотиков. Диагностика ИЭ затруднительна, так как в данном возрасте встречается ряд заболеваний, протекающих с высокой лихорадкой и интоксикацией. Нередки сочетания ИЭ и этих заболеваний (эндокардит и опухоли толстой кишки, поджелудочной железы, эндокардит и пиелонефрит, эндокардит и полипозноязвенный колит, ИЭ и миэломная болезнь, ИЭ и лимфопролиферативные заболевания). В этой группе больных чаще наблюдаются тромбоэмболические осложнения (сосудов головного мозга), разрывы микотических аневризм, психотические состояния.
Особые формы ИЭ: у наркоманов (трехстворчатый клапан), на клапанах-протезах, при хроническом гемодиализе, в старческом возрасте.
ЛАБОРАТОРНАЯ ДИАГНОСТИКА
Бактериологическая диагностика подробно изложена в разделе «Этиология ИЭ». Следует подчеркнуть, что не выявленная гемокультура не исключает диагноз ИЭ.
В крови количество лейкоцитов чаще повышено, но может быть нормальным. В лейкоцитарной формуле наблюдается палочкоядерный сдвиг до миэлоцитов. Характерно и имеет прогностическое значение снижение содержания гемоглобина и эритроцитов.
СОЭ обычно увеличена до 50-70 мм/час, хотя у больных с врожденными пороками сердца «синего» типа при тяжелой застойной сердечной недостаточности иногда при гломерулонефрите с выраженной почечной недостаточностью СОЭ может быть нормальной или низкой. Возможны тромбоцитопения или тромбоцитоз. Положителен С-реактивный белок, уровень которого отражает активность ИЭ. Повышен уровень α2 и γ-глобулинов. Может быть ложноположительной реакция Вассермана, и это создает определенные диагностические трудности.
Определяется высокий уровень IgM и IgG, снижены фракции комплемента С3 и С4. Обычно повышен уровень ЦИК, но при благоприятных результатах лечения наблюдается его снижение.
В анализах мочи при высокой лихорадке - альбуминурия, при инфарктах почек - гематурия. При развитии диффузного гломерулонефрита - стойкая альбуминурия, цилиндры гиалиновые и зернистые, эритроцитурия свежими и измененными эритроцитами. Возможно снижение клубочковой фильтрации, повышение содержания мочевины и креатинина в крови.
Отрицательная гемокультура не исключает диагноз ИЭ.
ЭХОКАРДИОГРАФИЧЕСКАЯ ДИАГНОСТИКА
Основным инструментальным методом диагностики ИЭ является транторакальное или чреспищеводное эхокардиографическое исследование. Роль эхокардиографии заключается в поиске вегетаций, которые обычно представляют собой дополнительные эхопозитивные образования различной формы, размеров и плотности, прикрепляющиеся к клапанам, хордам или другим участкам эндокарда, которые обычно флотируют по ходу тока и характеризуются высокой скоростью и хаотичностью движения (рис. 5.3 (см. на вклейке), рис. 5.4), оценке клапанной дисфункции, выявлении распространения инфекции за пределы клапанного аппарата.
Трансторакальная ЭхоКГ (ТТЭ) рекомендована всем пациентам с подозрением на ИЭ. Диагностическое значение имеет выявление вегетаций, связанных с клапанным или пристеночным эндокардом, особенно при локализации в типичных местах (по траектории потока регургитации) или связанных с имплантированным протезным материалом без другого анатомического
Рис. 5.4. Трансторакальная ЭхоКГ у больного, перенесшего ИЭ. Множественные кальцинированные вегетации (указаны стрелками) на всех створках аортального клапана
объяснения; внутрисердечных абсцессов или фистул; новой клапанной регургитации; нового дефекта клапанного протеза. При ИЭ чаще поражаются митральный и аортальный клапаны, однако у наркоманов - трехстворчатый, и изредка клапан легочной артерии.
Чреспищеводное ЭхоКГ-исследование (ЧПЭ) имеет большую чувствительность для выявления вегетаций и абсцессов и показано при ИЭ протезированных клапанов, при негативном результате ТТЭ у больных с высокой клинической вероятностью ИЭ и осложнениях ИЭ.
ТТЭ и ЧПЭ могут давать ложноотрицательные результаты, если вегетации маленькие или произошел отрыв вегетации с эмболией. Возможности ЭхоКГ для предсказания тромбоэмболий ограничены. Наибольший риск возникает при больших (более 10 мм) подвижных вегетациях на передней митральной створке.
Показания к повторным ЭхоКГ исследованиям:
ЧПЭ после позитивной ТТЭ у больных с высоким риском осложнений;
ЧПЭ через 7-10 дней после первой ЧПЭ, если остается подозрение на ИЭ, или при тревожном клиническом течении во время раннего лечения ИЭ. В некоторых случаях вегетации к этому времени увеличиваются и становятся видимыми, или абсцессы или фистулы могут стать очевидны. Увеличение размеров вегетаций при повторной регистрации, несмотря на соответствующую антибактериальную терапию ассоциировано с повышением риска осложнений и необходимостью хирургии;
Необъяснимое ухудшение симптомов сердечной недостаточности, изменение шумов в сердце, новый атриовентрикулярный блок или аритмия;
Динамическое эхокардиографическое исследование (с периодичностью в 10-14 дней) позволяет отслеживать размеры и акустическую плотность вегетации, диагностировать осложнения. На фоне проводимого лечения размер вегетации может уменьшиться вплоть до исчезновения вегетации, а акустическая плотность может увеличиваться по мере их организации.
Эхокардиография является основным методом выявления вегетации на клапанах сердца и разрушительных последствий ИЭ (перфорации створок, разрывы хорд, фистулы и абсцессы).
КРИТЕРИИ ДИАГНОЗА
Диагностика острого ИЭ основывается на выявлении симптомов сепсиса и признаков поражения клапана сердца. Клиника сепсиса является яркой и демонстративной, темпы клапанной деструкции при остром ИЭ высокие - 7-10 дней, поэтому больших диагностических проблем обычно не возникает. Тем более что «ворота» инфекции в большинстве случаев при остром ИЭ известны.
Основные симптомы и признаки сепсиса: гектическая или постоянная лихорадка (39-40 °С) и выше, сопровождающаяся ознобами и профузными потами; тяжелое общее состояние больного, обусловленное интоксикацией; частое развитие ДВС-синдрома; спленомегалия; септикопиэмия; положительная гемокультура, нередко уже на фоне начатой антибактериальной терапии; сосудистая недостаточность; наличие «ворот» инфекции. В анализах крови: анемия, резко увеличенная СОЭ, лейкоцитоз с резким сдвигом влево (до миэлоцитов), токсогенная зернистость, тромбоцитопения. Также может опре-
деляться иммунодефицитное состояние, вторичное в большинстве случаев, со снижением иммуноглобулинов, депрессией Т-системы, нарушением фагоцитоза. При ЭхоКГ-исследовании выявляется быстро прогрессирующая деструкция пораженного клапана, высокая степень регургитации при допплер-ЭхоКГ. Процесс может не ограничиваться клапанами, возможно развитие гнойного перикардита, абсцессов и гнойных фистул в миокарде. Течение болезни яркое, манифестное, и даже при отсутствии периферических иммунокомплексных синдромов (они реже наблюдаются при острых формах ИЭ) диагноз ставится достаточно быстро. Обращение к диагностическим критериям в случаях острого ИЭ опытному врачу необязательно.
Диагностика острого ИЭ строится на выявлении симптомов сепсиса и поражения клапанов сердца.
Напротив, диагностика подострого ИЭ - чрезвычайно сложная задача. Заболевание в этом варианте полиморфно клинически, ЭхоКГ-признаки (микробные вегетации, регургитация, клапанная деструкция и др.) могут отсутствовать в первые 4-6 недель болезни. Источник инфекции не всегда очевиден, или его трудно ассоциировать с клинической картиной. Различные синдромы подострого ИЭ могут выходить на первый план и влиять негативным образом на направление диагностического поиска. Например, симптомы гломерулонефрита могут служить почечной «маской» ИЭ.
Ниже приводятся критерии ИЭ DUKE (Duke Endocarditic Service, USA, 1994), принятые в англоязычных странах, их модификация, предложенная В.П.Тюриным в 2001 г., а также критерии диагноза подострого ИЭ, разработанные на кафедре факультетской терапии РГМУ в 1992г.
Диагноз подострого ИЭ предлагается считать: "достоверным - при сочетании 2 основных клинических критериев с 1 дополнительным и не менее чем с 2 параклиническими; "вероятным - при сочетании 2 основных критериев, один из которых - шум регургитации, с 1 дополнительным даже при отсутствии параклинического подтверждения; "возможным - при сочетании основных и дополнительных клинических и параклинических критериев, но без шума регургитации и наличии эхокардиографических критериев, при этом не исключаются другие направления диагностического поиска.
Таблица 5.4
Диагностические критерии ИЭ Duke (в модификации J. Li, одобренные Американской кардиологической ассоциацией в 2005 г.)
Патологические изменения: вегетации или внутрисердечные абсцессы, подтвержденные гистологическим исследованием, выявившим активный эндокардит.
Б. Клинические критерии:
БОЛЬШИЕ КРИТЕРИИ
или НАСЕКгруппа или Staphylococcus aureus,
Достоверный инфекционный эндокардит |
А. Патоморфологические признаки: Микроорганизмы выявленные при бактериологическом или гистологическом исследовании вегетаций, эмболов или образцов из внутрисердечных абсцессов, Патологические изменения: вегетации или внутрисердечные абсцессы, подтвержденные гистологическим исследованием, выявившим активный эндокардит. Для диагноза достаточно выявления одного из вышеприведенных критериев. Б. Клинические критерии: два больших критерия или один большой и три малых критерия, или пять малых критериев |
Возможный инфекционный эндокардит |
Один большой и один малый критерий или три малых критерия |
Исключенный инфекционный эндокардит |
Несомненный альтернативный диагноз, объясняющий симптомы болезни, Исчезновение симптомов инфекционного эндокардита на фоне лечения антибиотиками, менее чем за 4 дня, Отсутствие патологических подтверждений инфекционного эндокардита при операции или аутопсии при терапии антибиотиками менее 4 дней, Недостаточное количество критериев вероятного инфекционного эндокардита, перечисленных выше |
Клинические критерии инфекционного эндокардита |
БОЛЬШИЕ КРИТЕРИИ |
1. Положительная гемокультура: Типичные для ИЭ возбудители, выделенные из двух раздельно взятых проб крови: Viridans streptococci, Streptococcus bovis, или НАСЕКгруппа (Haemophilus spp., Actinobacillus actinomycetemcomitans, Cardiobacterium hominis, Eirenella spp., Kingella kingae), или Staphylococcus aureus, или внебольничные энтерококки при отсутствии первичного очага, |
Окончание табл. 5.4
согласующиеся с ИЭ возбудители, выделенные из гемокультуры при соблюдении следующих условий: как минимум два положительных результата исследования проб крови, взятых с интервалом не менее 12 ч, или три положительных результата из трех, или большинство положительных результатов из четырех проб крови и более (интервал между взятием первой и последней пробы должен составлять как минимум 1 ч), Однократное выявление Coxiella burnetii или титра IgG к этому микроорганизму >1:800. 2. Доказательства поражения эндокарда: Положительные данные трансторакальной эхокардиографии (трансэзофагеальной при наличии протезированных клапанов у пациентов с возможным ИЭ по клиническим критериям или выявлении осложнений в виде околоклапанного абцесса): свежие вегетации на клапане или поддерживающие его структуры или имплантированном материале, или абсцесс, или новая дисфункция клапанного протеза, Вновь сформированная клапанная регургитация (нарастание или изменение имевшегося сердечного шума не учитывается) |
МАЛЫЕ КРИТЕРИИ |
Предрасположенность: предрасполагающие сердечные состояния или частые внутривенные инъекции (в том числе наркомания и токсикомания). Температура тела 38 °С и выше. Сосудистые феномены: эмболии крупных артерий, септические инфаркты легкого, микотические аневризмы, внутримозговые кровоизлияния, геморрагии на переходной складке конъюнктивы и повреждения Жаневье. Иммунологические феномены: гломерулонефрит, узелки Ослера, пятна Рота и ревматоидный фактор. Микробиологические данные: положительная гемокультура, которая не соответствует большому критерию (исключая однократные позитивные культуры коагулазаотрицательных стафилококков, обычно эпидермального стафилококка и микроорганизмов, не являющихся причиной ИЭ) или серологическое подтверждение активной инфекции, обусловленной потенциальным возбудителем ИЭ (Coxiella burnetii, бруцеллы, хламидии, легионеллы) |
Таблица 5.5
Критерии диагноза подострого ИЭ, разработанные на кафедре факультетской терапии РГМУ (1992)
Таблица 5.6
Диагностические критерии Duke в модификации В.П. Тюрина, 2001 г.
Большие критерии |
1. Положительная гемокультура из не менее 2 раздельных проб крови вне зависимости от вида возбудителя. 2. ЭхоКГ-признаки ИЭ: вегетации на клапанах сердца или подклапанных структурах, абсцесс или дисфункция протезированного клапана, впервые выявленная клапанная недостаточность |
Малые критерии |
1. Предшествующее поражение клапанов или внутривенная наркомания. 2. Лихорадка выше 38 °С. 3. Сосудистые симптомы: артериальные эмболии, инфаркты легких, микотические аневризмы, интракраниальные кровоизлияния, симптом Лукина. 4. Иммунные проявления: гломерулонефрит, узелки Ослера, пятна Рота, ревматоидный фактор. 5. Увеличение селезенки. 6. Анемия. |
ИЭ считается достоверным, если представлены: 2 больших критерия или 1 большой и 3 малых критерия или 5 малых критериев.
Подострый ИЭ отличается клиническим многообразием, что существенно затрудняет диагноз. Использование диагностических критериев систематизирует диагностический поиск.
С нашей точки зрения, так называемый «вероятный» ИЭ позволяет начинать антибактериальную терапию. При этом надо помнить, что сочетание таких симптомов, как лихорадка, васкулит, спленомогалия характерно и для СКВ, системных васкулитов, лимфопролиферативных заболеваний, и до тех пор пока не выявляется собственно клапанное поражение (эндокардит) с шумом регургитации, диагностический поиск должен продолжаться.
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Дифференциальная диагностика острого ИЭ не представляет большой сложности из-за четких признаков заболевания.
1. В клинической картине доминирует собственно сепсис - гектическая или монотонно-высокая лихорадка, тяжелая интоксикация, септико-пиэмия, ДВС-синдром, симптоматика токсического шока.
2. На этом фоне проявляется клиника прогрессирующей клапанной деструкции с развитием регургитации большого объема и тяжелой сердечной недостаточности.
3. Как правило, присутствуют очевидные «ворота инфекции», повторно высевается позитивная гемокультура, даже при начале антибактериальной терапии.
4. Характерны изменения крови - тяжелая анемия, резкое увеличение СОЭ, лейкоцитоз со сдвигом влево, токсогенная зернистость нейтрофилов, тромбоцитопения. Также может определяться иммунодеффицитное состояние: снижение иммуноглобулинов, депрессия Т-системы, фагоцитоза.
В сочетании с ЭхоКГ-признаками ИЭ, которые появляются в течение 1-2 недель болезни, диагноз острого ИЭ становится вполне достоверным на ранних этапах болезни, что не исключает его тяжелого прогноза.
Острый ИЭ - это сепсис («ворота инфекции», гемокультура) с быстрым разрушением клапана и развитием сердечной недостаточности.
Подострый ИЭ, как заболевание с полиморфной клинической картиной, напротив, весьма сложен для ранней диагностики. Основные заболевания, требующие дифференциации с подострым ИЭ, приведены ниже.
1. В связи с высокой распространенностью лимфопролиферативных заболеваний дифференциация их с подострым ИЭ выходит на первое место.
2. У больных с ревматическими пороками сердца появление немотивированной лихорадки нередко является поводом к гипердиагностике ИЭ. С другой стороны, прогрессирующая сердечная недостаточность, повышение температуры после ОРЗ, появление положительных т.н. «ревмопроб», многие годы способствовали гипердиагностике ревматической лихорадки у больных с совершенно иной причиной развивающихся симптомов - вторичного ИЭ, в том числе маломанифестного (затяжного), тромбоэмболии мелких ветвей легочной артерии и др.
3. Наиболее сложен дифференциальный диагноз ИЭ с иммунными феноменами (нефрит, серозит, васкулит, миокардит) и СКВ подострого или хронического течения с развитием вальвулита - эндокардита Либмана-Сакса. Параклинические симптомы, за исключением убедительных ЭхоКГ признаков ИЭ, могут быть неинформативными. Наиболее убедительными и решающими в диагностике являются признаки быстро формирующегося порока сердца с большим объемом регургитации и деструкцией клапанных и подклапанных структур при ИЭ, что совершенно не свойственно эндокардиту при СКВ и других заболеваниях, обозначаемых как диффузные болезни соединительной ткани.
4. У стариков нередко возникает необходимость дифференциации лихорадочных и иных (серозит, васкулит) паранеопластических симптомов и подострого ИЭ. У данного контингента больных могут быть выявлены признаки клапанной патологии, наиболее часто - идиопатического кальциноза фиброзных и клапанных структур. Астенизация, анемия, ускорение СОЭ, потеря массы тела сопровождают различные заболевания. Лихорадка характерна для онкозаболеваний кишечника, почек, поджелудочной железы. Алгоритм диф-
ференциального обследования находится в плоскости углубленной диагностики онкологических процессов указанной локализации.
5. ИЭ подострого течения может развиваться на фоне иммунопатологии - лимфомы, парапротеинемии. Мы наблюдали присоединение ИЭ на фоне миэломной болезни, болезни Крона, лимфом. Возможно развитие марантического эндокардита при онкологических процессах различной локализации с последующим инфицированием.
Исходя из вышеуказанного, рекомендуемый алгоритм диагностического поиска при лихорадочном состоянии необъясненного происхождения у больных с признаками (или без них) клапанной патологии должен ориентироваться на клинические и ультразвуковые признаки ИЭ: вегетации, деструкция, шум регургитации, нарастание застойной сердечной недостаточности. Большое значение имеет наличие тромбоэмболического синдрома в соответствии с локализацией эндокардита. Нельзя исключить и назначение антибиотиков широкого спектра в диагностических целях при диагнозе «вероятного» ИЭ.
Подострый ИЭ следует отличать от других лихорадочных заболеваний (лимфом, опухолей, диффузных болезней соединительной ткани).
ЛЕЧЕНИЕ
Лечение ИЭ является трудным, и у каждого конкретного больного приходится решать задачу со многими неизвестными. Остановимся на общих принципах лечения ИЭ.
1. При лечении ИЭ применять антибиотики бактерицидного действия и, по возможности, внутривенно, т.к. вызывающие микроорганизмы плотно замурованы в фибрине вегетации, васкуляризация клапанов выражена слабо и подавляющий инфекцию эффект достигается только бактерицидными антибиотиками.
2. Необходимо раннее назначение антибиотиков, пока процесс локализуется только на клапане, а генерализация его не наступила. К сожалению, это положение требует ранней диагностики ИЭ, которая удается далеко не всегда.
3. Антибиотики не следует назначать до первичного взятия бактериологических посевов крови.
4. Выбор схемы лечения определяется выделенным возбудителем ИЭ. Если возбудитель при посеве крови не выявлен или необходимо неотложное начало терапии, то применяются режимы эмпирической терапии.
5. Дозы применяемых антибиотиков должны быть максимально переносимыми. Недопустимо уменьшение дозировок после получения первоначального эффекта в процессе лечения. Чаще всего такая тактика приводит к резистентности к терапии и ранним рецидивам.
6. Лечение ИЭ должно быть длительным, средний срок применения антибиотиков 4-6 недель от момента получения первоначального эффекта. Подсчет дней рекомендуемой продолжительности курса лечения антибиотиками должен начинаться с первого дня, когда культура крови станет негативной. При развитии резистентности к терапии может потребоваться замена препарата, удлинение курса лечения, перевод больного в кардиохирургическое учреждение.
7. Лечение антибиотиками больных с ИЭ естественных клапанов после операции с имплантацией искусственного клапана должно соответствовать режимам лечения ИЭ протеза клапанов. Если получен рост микроорганизмов с удаленных тканей, после операции рекомендуется полный курс антимикробной терапии; при отсутствии роста продолжительность лечения может быть уменьшена на число дней лечения ИЭ до операции.
Принципы подбора антибиотиков
Наиболее просто подобрать антибиотик для лечения ИЭ, если известен возбудитель и его чувствительность к антибиотикам. В реальных условиях быстро выделить истинную гемокультуру часто не удается, и не всякий выделенный микроорганизм может быть признан истинным возбудителем.
При стрептококковых возбудителях лучше применять пенициллин до 20 млн ед. и больше натриевой соли в сутки либо ампициллин 8-12 г, обычно в сочетании с каким-либо аминогликозидом (гентамицин - 240 мг в сутки, нетилмицин до 200 мг). При неэффективности подобной комбинации могут применяться цефалоспорины: цефт-
риаксон - 2 г в сутки, фортум - 4-5 г в сутки, препаратами резерва являются тиенам - 4 г в сутки, ванкомицин до 2 г в сутки. При ИЭ, вызванном резистентными к упомянутым выше антибиотикам энтерококками (актуальная терапевтическая проблема!) может применяться тейкопланин.
При ИЭ, вызванном стафилококками, золотистым и белым, наиболее часто применяются аугментин (амоксиклав) до 4-8 г в сутки, уназин, различные цефалоспорины, особенно цефтриаксон и фортум; рифампицин до 0,9-1,2 г в сутки, тиенам и ванкомицин.
Микроорганизмы НАСЕК: наиболее эффективны цефтриаксон и фортум, может применяться ванкомицин.
Бруцеллезные и хламидийные эндокардиты чувствительны к лечению доксациклином, эритромицином, аминогликозидами, клотримазолом.
ИЭ, вызываемый патогенными грибами протекает очень тяжело. Для лечения применяют амфотерицин Б, 5-флюроцитозин, затем обычно проводится протезирование клапана. Прогноз грибкового эндокардита обычно очень серьезен.
При неустановленной этиологии эндокардита - обычно начинают лечение с комбинации ампициллина (8-12 г в сутки) с аминогликозидами. Вместо ампициллина могут быть использованы уреидопенициллины (азлоциллин, пиперациллин до 20 г в сутки).
При неэффективности группы пенициллина применяют цефалоспорин (кефзол, фортум, цефтриаксон), тиенам, ципрофлоксацин, ванкомицин, тейкоплаксин.
Подбор терапии у больных ИЭ с отрицательной гемокультурой значительно труднее, а прогноз заболевания хуже, чем при ИЭ с известным возбудителем.
При выборе антибиотика учитывается известная гемокультура, при неустановленной этиологии ИЭ лечение начинают с комбинации ампициллина и аминогликозидов.
В комплексной терапии ИЭ значительную роль играет иммунозаместительная терапия - комплексы иммуноглобулинов, применяемые в виде болюса или в небольшой капельнице (100 мл) - октогам, эндобулин, позволяют преодолеть устойчивость микроорганизмов к антибиотикам. Применяется также плазмофарез как дополнительный фактор борьбы с бактериальными антигенами, токсинами и т.п.
Глюкокортикоиды редко применяются для лечения ИЭ, так как после непосредственного хорошего эффекта значительно чаще наблюдаются рецидивы эндокардита. Кроме того, глюкокортикоиды, снижая любую лихорадку, не позволяют объективно оценить эффект антибиотика. Однако при ИЭ могут возникать ситуации, требующие применения преднизолона: неотложные состояния - бактериальный шок, когда преднизолон или дексаметазон вводится внутривенно капельно, при аллергической непереносимости антибиотиков, а также при иммунологических синдромах (миокардит, нефрит, васкулит, артрит). В этом случае преднизолон назначают после получения первоначального эффекта антибактериальной терапии и отменяют также за 1-1,5 недели до окончания лечения антибиотиками.
Хирургические методы лечения
Показания к хирургическому лечению приведены ниже.
1. Протезирование инфицированного клапана при остром и подостром ИЭ, вызываемом высоковирулентной инфекцией, которая устойчива к антибактериальной терапии (персистирующая бактериемия с положительной гемокультурой через неделю после начала лечения антибиотиками). Это единственная возможность сохранить жизнь таким больным.
2. Прогрессирующая сердечная недостаточность, обусловленная быстро развивающейся клапанной деструкцией.
3. ИЭ, вызванный возбудителями, изначально устойчивыми к антимикробной терапии (патогенные грибы, синегнойная палочка и др).
4. Эндокардит протеза. У ряда больных эндокардит протеза может быть излечен антибиотиками без хирургической операции (О.М. Буткевич, В.П. Тюрин, Д. Кайс и др.).
5. Абсцессы миокарда, абсцессы клапанного кольца, гнойные фистулы миокарда.
6. Крупные (более 10 мм), рыхлые, подвижные вегетации на хордах, отрывы створок, угрожающие тромбоэмболиями в жизненно важные органы.
С точки зрения прогноза хирургического лечения рекомендуется перевести больного с помощью антибактериальной терапии в нестойкую ремиссию, а потом оперировать. Не следует также забывать о послеоперационном эндокардите клапаного протеза.
ПРОФИЛАКТИКА
Целесообразным представляется обязательное профилактическое использование антибиотиков короткими курсами у лиц с повышенным риском развития ИЭ при лечебных или диагностических вмешательствах, которые могут вызывать бактериемию (см. ниже). За 30 мин-1 час до манипуляций вводится 1.000.000 ед пенициллина или 2 г оксациллина (мапициллина) в течение 1-3 суток или используются другие схемы (табл. 5.3).
Риск развития ИЭ при кардинальной патологии представлен следующим образом.
Заболевания с высоким риском присоединения ИЭ:
Протезированные клапаны сердца (в том числе биологические трансплантаты);
Сложные врожденные пороки сердца «цианотического» типа (в том числе после хирургической коррекции);
Ранее перенесенный инфекционный эндокардит;
Сформированные хирургически системные или легочные сосуды. Заболевания со средним риском присоединения ИЭ:
Приобретенные клапанные пороки сердца;
Врожденные пороки сердца «нецианотического» типа, включая бикуспидальный аортальный клапан (исключается вторичный дефект межпредсердной перегородки);
Пролапс митрального клапана с выраженной регургитацией или значительным утолщением клапана (миксоматозная дегенерация);
Гипертрофическая кардиомиопатия. Заболевания с низким риском присоединения ИЭ:
Вторичный дефект межпредсердной перегородки;
После хирургических операций по поводу перевязки открытого артериального протока и пластики дефекта межпредсердной перегородки;
Пролапс митрального клапана без регургитации;
После операции аортокоронарного шунтирования;
После имплантации электрокардиостимулятора;
При функциональных шумах сердца.
Профилактику рекомендуют проводить у больных с высоким и умеренным риском развития ИЭ, при стоматологических вмешательствах на периодонте, профилактической очистке зубов или имплантантов, при тонзилили аденоидэктомии, бронхоскопии с жестким бронхоскопом, операциях на желчевыводящих путях или кишечнике, вмешательствах на предстательной железе, цистоскопии.
У лиц с повышенным риском развития ИЭ (пороки сердца, клапаны-протезы, перенесенный ИЭ) рекомендуется профилактическое применение антибиотиков при диагностических и лечебных манипуляциях, которые сопровождаются бактериемией (хирургические операции, цистоскопия и др.)
При медицинских процедурах в полости рта, дыхательных путях, пищеводе (антибактериальная профилактика направлена против, в первую очередь, стрептококков зеленящей группы и НАСЕК-группы): При отсутствии аллергии на пенициллин: амоксициллин 2 г (детям 50 мг/кг) внутрь за 1 ч до процедуры; амоксициллин или ампициллин 2 г (детям 50 мг/кг) внутривенно за 30-60 мин. до процедуры при невозможности приема препарата внутрь; При аллергии на пенициллин: клиндамицин 600 мг (детям 20 мг/кг) или азитромицин, или кларитромицин 500 мг (дети 15 мг/кг) за 1 ч до процедуры, или цефалексин 2 г (дети 50 мг/кг) внутрь за 1 ч до процедуры |
При медицинских процедурах на мочеполовых органах или желудочнокишечном тракте антибактериальная профилактика направлена на энтерококки, Streptococcus bovis, Enterobacteriaceae: При отсутствии аллергии на пенициллин: Больным группы высокого риска: амоксициллин или ампициллин 2 г внутривенно + гентамицин 1,5 мг/кг внутривенно за 30-60 мин. до процедуры, через 6 часов амоксициллин или ампициллин 1 г внутрь или ампициллин 1 г в/в или в/м; Больным группы среднего риска: амоксициллин или ампициллин 2 г (детям 50 мг/кг) в/м или в/в за 30-60 мин. до процедуры или амоксициллин 2 г (детям 50 мг/кг) внутрь за 1 ч до процедуры. При аллергии на пенициллин: Больным группы высокого риска: ванкомицин 1 г (детям 20 мг/кг) внутривенно за 1-2 ч до процедуры + гентамицин 1,5 мг/кг внутривенно или внутримышечно; Больным группы среднего риска: ванкомицин 1 г (детям 20 мг/кг) внутривенно за 1-2 ч до процедуры |
© Использование материалов сайта только по согласованию с администрацией.
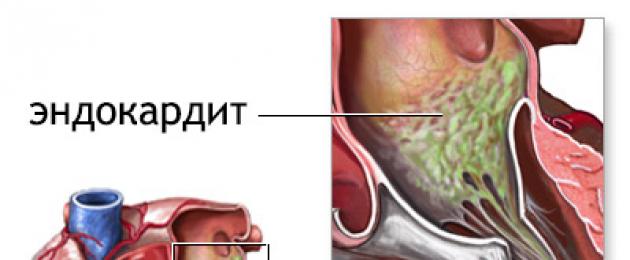
Эндокардит – заболевание, поражающее внутреннюю оболочку сердца, а также аортальные и сердечные клапаны . Это серьезная, угрожающая жизни патология, характеризуется стремительным развитием , опасностью эмболии кровеносных сосудов, внутренних жизненно важных органов и развитием иммунопатологических процессов.
Эндокардиты подразделяются на инфекционные (бактериальные) и неинфекционные. Хотя в подавляющем большинстве случаев эндокардиты носят инфекционный характер, встречаются патологии, развивающиеся, как реакция на метаболические изменения в рамках иммунопатологического процесса либо при механическом повреждении сердца.
К неинфекционным эндокардитам относятся:
- Атипичный бородавчатый эндокардит при ;
- Ревматический эндокардит;
- Эндокардиты при ревматоидном, реактивном артритах;
- Фибропластический эндокардит Леффера;
- Небактериальный тромботический эндокардит.
Практически всегда вышеперечисленные заболевания являются показателем, что риск развития инфекционного эндокардита (ИЭ) в этих случаях чрезвычайно высок, а именно он представляет наибольшую опасность для жизни больного.
Причины развития инфекционного эндокардита
 Заболевание встречается нечасто, но в последнее время наблюдается устойчивая тенденция к увеличению случаев развития ИЭ, что связано с ростом устойчивости (резистентности) бактериальной микрофлоры к антибиотикам в результате мутаций. Другая причина роста числа септического эндокардита – увеличение числа людей, принимающих внутривенно наркотические вещества.
Заболевание встречается нечасто, но в последнее время наблюдается устойчивая тенденция к увеличению случаев развития ИЭ, что связано с ростом устойчивости (резистентности) бактериальной микрофлоры к антибиотикам в результате мутаций. Другая причина роста числа септического эндокардита – увеличение числа людей, принимающих внутривенно наркотические вещества.
Чаще всего возбудителями этого заболевания оказываются патогенные грамположительные микроорганизмы: в большинстве случаев это стафилококковая, стрептококковая, энтерококковая инфекции. Значительно реже его развитие провоцируют другие микроорганизмы, среди которых могут оказаться грамотрицательные бактерии, редкие атипичные возбудители и грибковые инфекции.
Поражение сердечной оболочки при ИЭ возникает при бактериемии. Синонимом понятия «инфекционный эндокардит» служат такие определения, как септический или бактериальный эндокардит. Бактериемия (наличие бактерий в крови) способна развиться при благоприятных условиях даже после самых безобидных процедур.
Процедурами с высоким риском развития бактериемии являются:
- Стоматологические операции с повреждением слизистых оболочек полости рта и десен;
- Выполнение бронхоскопии при использовании жесткого инструментария;
- Цистоскопия, манипуляции и оперативные вмешательства на органах мочевыделительной системы, если присутствует инфекционная составляющая;
- Проводимая биопсия мочевыделительного канала или предстательной железы;
- Операция на предстательной железе;
- Аденоидэктемия, тонзиллэктомия (удаление миндалин и аденоидов);
- Операции, проводимые на желчевыводящих путях;
- Ранее проведенная литотрипсия (разрушение камней в почках, мочевом, желчном пузыре);
- Гинекологические операции.
Кардиологи выделяют группы риска, имеющие предпосылки воспаления эндокарда, для которых необходима антимикробная терапия для профилактики эндокардита.
В группу высокого риска входят:
- Больные, перенесшие ранее бактериальный эндокардит;
- Прооперированные по поводу протезирования сердечного клапана, если использовались механические или биологические материалы;
- Имеющие врожденные и приобретенные сложные с нарушениями, касающимися аорты, сердечных желудочков – так называемые «синие» пороки;
Умеренному риску подвергаются следующие категории больных:
- Больные с ;
- С гипертрофической ;
- Имеющие все прочие пороки сердца (врожденные и приобретенные), не попадающие в первую группу риска, без цианоза.
Меньше других опасности развития этого заболевания подвергается пациенты со следующими диагнозами:
- и сосудов;
- Дефект межпредсердной и межжелудочковой перегородки, в том числе и прооперированный, в период до шести месяцев после оперативного вмешательства;
- Имплантированные кардиостимуляторы и дефибрилляторы;
- без поражения клапанов.
Видео: Эндокардит. Почему так важно лечить зубы вовремя?
Каким образом происходит развитие ИЭ?
Период от проникновения инфекции до развития клиники ИЭ бывает разным – от нескольких дней до нескольких месяцев. Это зависит от вирулентности возбудителя, состояния иммунной системы больного и сердца.
Внутри полости сердца возбудитель оседает на створках клапана и начинает разрастаться, при этом образуются колонии микроорганизмов (вегетации). Помимо микроорганизмов в них присутствуют эритроциты, лейкоциты, тромбоциты, фибрин. По мере развития инфекции поверхность клапанов деформируется, образуя бугристую поверхность или язвы с тромботическим наложением.

Когда деформация достигает значительных размеров, клапаны сердца теряют способность плотно смыкаться , что ведет к развитию гемодинамических нарушений и возникновению острой сердечной недостаточности. Это состояние развивается стремительно и несет опасность для жизни больного. От разрушенного клапана могут отрываться разрушенные кусочки створок, обломки колоний микроорганизмов. С током крови они разносятся по малому и большому кругу кровообращения, могут вызывать ишемию важных органов и , что сопровождается различными неврологическими нарушениями, парезами и параличами и другими серьезными осложнениями.
Классификация эндокардита
При постановке диагноза врач должен сформулировать уточненный диагноз, характеризующий основные черты, присущие этому типу заболевания, что позволяет составить более точное и детальное представление о течении болезни.
- По активности патологического процесса выделяют активный, излеченный, рецидивирующий эндокардит;
- По вероятности и определенности диагноза (вероятный или определенный);
- По типу инфекционного возбудителя (определен или не установлен);
- По характеру пораженного клапана, если имеет место протезирование.

Также выделяется несколько типов течения и выраженности воспалительного процесса, с учетом изначальных характеристик поврежденных клапанов.
- Острый септический эндокардит способен развиться в течение считанных часов или дней, для него характерна выраженная гектическая лихорадка, быстрое развитие осложнений в сердечнососудистой системе. Отличается острый ИЭ и выраженной способностью проникновения в окружающие ткани, что обусловлено типом возбудителя с высоким уровнем вирулентности;
- Подострый инфекционный эндокардит развивается медленнее, от проникновения возбудителя в полость сердца до клинических проявлений проходит от нескольких недель до нескольких месяцев. Его течение более благоприятно, поскольку его возбудитель менее агрессивен и способен к проникновению в окружающие ткани.
Помимо этого, заболевание классифицируется на следующие типы:
- Первичный ИЭ – поражается изначально неповрежденный эндокард;
- Вторичный ИЭ – способен развиться на фоне имеющейся патологии сердца.
- Так называемый «протезный» ИЭ – развивается при инфицировании искусственного клапана сердца.
ИЭ у детей, симптомы
У детей младшего возраста, от периода новорожденности до 2-х лет, возможно развитие врожденного ИЭ . В качестве причины этого заболевания служат инфекционные заболевания матери или внутриутробная инфекция плода. Возможно развитие у детей приобретенного эндокардита, как осложнения менингококковой инфекции, сальмонеллеза, бруцеллеза, скарлатины, ВИЧ. Чаще у детей поражается аортальный клапан, воспаление приводит к деструктивным изменениям, перфорации, разрыву створок. Течение этого заболевания дети переносят тяжело, велик риск развития осложнений и летального исхода.
Признаки и методики диагностики ИЭ
Септический эндокардит начинается остро. Внезапно до 39-40 С поднимается температура тела, возникает сильный озноб, боль в мышцах и суставах. Слизистые оболочки и кожа бледнеют, на ней появляются мелкие высыпания (геморрагическая сыпь), присутствуют узелковые высыпания на подошвах стоп и ладонях малинового оттенка (узелки Оспера), исчезающие через несколько дней после начала заболевания. Если присоединяется инфекция, то высыпания нагнаиваются, а в дальнейшем происходит их рубцевание. К ногтевым фалангам утолщаются пальцы верхних и нижних конечностей, они принимают характерный вид, известный, как «барабанные палочки», а ногти – «часовые стекла». Могут быть кровоизлияния под ногтями в форме полосок красновато-коричневого цвета.
При выслушивании сердечных тонов четко определяются посторонние шумы, имеющие разные тона и громкость, в зависимости от степени поражения клапанов, часто одновременно диагностируется , сердечная недостаточность.
Если поражены правые отделы сердца и развился инфаркт легкого, может наблюдаться развитие плеврита, кровохарканье и отек легкого. Почти всегда у больных происходит поражение почек в форме нефритов, возникает опасность развития почечной недостаточности. Не менее часто развивается поражение селезенки, печени с развитием гепатита, абсцесса или инфаркта печени. В некоторых случаях происходит поражение глаз, способное привести к слепоте. Часто встречаются проявления артралгии, при развитии периостита, кровоизлияния и эмболии сосудов надкостницы больные предъявляют жалобы на боли в костях.
Это классические признаки эндокардита, но иногда они видоизменяются или частично отсутствуют. Для уточнения диагноза нужно выявить наличие в крови патогенного микроорганизма, для чего лабораторными методами исследуют артериальную кровь. Вегетации микроорганизмов на сердечном клапане можно обнаружить с помощью . Нередко на начальной стадии болезни эндокардит не удается распознать, поскольку такие или аналогичные симптомы могут сопровождать и другие острые инфекционные болезни.

рисунок: признаки и осложнения эндокардита
При подозрении на ИЭ врач должен оценивать все признаки болезни в совокупности. Если первый посев крови не дал положительный результат, его осуществляют повторно, неоднократно. Также при подозрении на это заболевание необходимо назначение ЭхоКГ, поскольку это является наиболее информативным методом, позволяющим обнаружить и визуализировать патологии сердечного клапана и разрастания микроорганизмов. В процессе проведения лечения с помощью ЭхоКГ проводят контроль эффективности проводимой терапии. В отдельных случаях по показаниям проводят диагностическую биопсию эндокарда для того, чтобы подтвердить диагноз.
- Биохимический и общий анализ крови подтверждают протекающий воспалительный процесс в организме;
- Рентгенография грудной клетки определяет изменения в легких при ;
- УЗИ сердца позволяет визуально определить наличие ИЭ и детально его описать.
Видео: инфекционный эндокардит на ЭхоКГ
В ролике: инфекционный эндокардит трикуспидального клапана, вегетация. Эхокардиография, верхушечный доступ.
Лечение при инфекционном и неспецифическом эндокардите
После подтверждения диагноза ИЭ врач назначает массивную антибактериальную терапию : больному вводятся антибиотики в больших дозах внутривенно. После определения возбудителя необходимо выбрать наиболее эффективный препарат, способного подавить патогенные микроорганизмы, для этого в лаборатории проводят посев возбудителя эндокардита в стерильной среде и воздействуют на него несколькими препаратами. Лечение при эндокардите проводится длительно, в течение 1,5-2 месяцев до полного уничтожения инфекции, что должно быть подтверждено неоднократным микробиологическим анализом крови, контролем над состоянием пациента, данными ЭхоКГ, УЗИ и прочими диагностическими методами.
 Тяжелее поддаются лечению эндокардиты грибкового происхождения. Чаще всего они выявляются у ослабленных пациентов с угнетенным иммунитетом, прежде получавших длительное безрезультатное антибактериальное лечение; у больных с хроническими системными заболеваниями: злокачественными опухолями, ВИЧ-инфекцией, . При сильно выраженной сердечной недостаточности может быть принято решение о проведении хирургического вмешательства на сердце и иссечению микробных разрастаний.
Тяжелее поддаются лечению эндокардиты грибкового происхождения. Чаще всего они выявляются у ослабленных пациентов с угнетенным иммунитетом, прежде получавших длительное безрезультатное антибактериальное лечение; у больных с хроническими системными заболеваниями: злокачественными опухолями, ВИЧ-инфекцией, . При сильно выраженной сердечной недостаточности может быть принято решение о проведении хирургического вмешательства на сердце и иссечению микробных разрастаний.
При назначении антибактериального лечения острые проявления болезни могут стихать, однако, если микроорганизмы оказываются устойчивы к воздействию антибиотиков, они способны покрываться защитной пленкой, под которой инфекция сохраняется. Этот период может продолжаться длительное время, при возникновении подходящих условий пленка разрушается, микроорганизмы вновь активизируются, что вызывает рецидив заболевания в течение 2-3 недель после окончания лечения.
Одновременно проводится симптоматическая терапия для поддержания сердечной деятельности у больного, снятия явлений интоксикации, профилактики образования тромбов. Все мероприятия должны проводиться при постоянном контроле состава крови, чтобы вовремя увидеть динамику заболевания.
При возникновении в процессе ИЭ порока клапанов, угрожающей жизни сердечной недостаточности, эмболии сосудов, возникновении очагов инфекции за пределами клапанного кольца, врачи могут принять решение о необходимости проведения хирургической операции при активной фазе болезни, чтобы спасти больному жизнь. Во время оперативного вмешательства хирурги исправляют дефект клапанов, ушивают разорванные створки. При полном разрушении клапанов может быть проведено их .

Фото: протезирование митрального клапана
При лечении неинфекционного эндокардита большое внимание должно уделяться лечению основного заболевания . Для устранения вегетаций назначаются антикоагулянтные препараты, способствующие их исчезновению.
Каков прогноз при эндокардите?
До недавнего времени, пока в практику не была введена терапия антибиотиками и химиопрепаратами, прогноз при этом заболевании был крайне неблагоприятным, отмечался высокий процент смертности среди больных, а случаи выздоровления были единичными. В настоящее время прогноз зависит от многих сопутствующих факторов.
При благоприятном стечении обстоятельств излечивается от 55 до 85% всех больных с этим диагнозом. В большей степени течение болезни и прогноз зависят от агрессивности и патогенности инфекционного агента и восприимчивости к инфекции самого больного.
Независимо от тяжести перенесенного заболевания, эндокардит в большинстве случаев оказывает влияние на всю дальнейшую жизнь человека, поскольку в дальнейшем постоянно будет иметь место риск развития порока сердечного клапана и сопутствующих осложнений. К ним относится развитие миокардита – воспаления среднего слоя сердечной мышцы, которое несет еще более тяжелые последствия, поскольку может вести к развитию кардиомиопатии, быстрому развитию сердечной недостаточности и нарушению ритма сердца. Это состояние может потребовать дополнительной симптоматической терапии. Большую опасность представляет почечная недостаточность и возникающая при этом интоксикация организма.
Профилактика заболевания
Для того, чтобы свести к минимуму риск развития этого грозного заболевания, следует придерживаться несложных правил и следить за своим здоровьем:
- Необходимо своевременно санировать очаги инфекций в организме, лечить кариес, заболевания носоглотки. Нужно внимательно относиться даже к самым обычным хроническим заболеваниям – тонзиллиту, синуситу, риниту; особого отношения и внимания требуют острые и хронические заболевания почек.
- После проведенных оперативных вмешательств у лиц, состоящих в группах риска, необходимо проведение антибактериальной терапии с профилактической целью. К операциям относятся и все стоматологические процедуры, включающие манипуляции на деснах с нарушением слизистой оболочке полости рта.
- Следует избегать стрессовых ситуаций, чрезмерных физических и психологических нагрузок, острых вирусных инфекций;
- После перенесенного инфекционного эндокардита больные должны находиться на постоянном диспансерном учете у врача-кардиолога, своевременно проходить курсы восстановительной терапии в санаториях;
- Нужно целенаправленно укреплять свой иммунитет, для этого необходимо полноценно питаться, вести здоровый образ жизни и регулярно принимать поливитамины;
- Большую пользу в профилактике развития осложнений приносит своевременная иммунизация против вирусов паротита, кори, краснухи;
Больные с перенесенным инфекционным эндокардитом должны в течение всей жизни тщательно следить за своим здоровьем, тогда они получат возможность вести полноценный, активный образ жизни без опасения развития рецидива заболевания.
Видео: лекция об инфекционном эндокардите
Инфекционный эндокардит (ИЭ) - инфекция эндокарда, чаще бактериальная (обычно стрептококковая и стафилококковая) либо грибковая. Речь идет обычно о бактериальных инфекциях эндокардиальных структур, как правило, с вовлечением сердечных клапанов, а также с участием внутрисердечных инородных тел (клапанов, зондов кардиостимулятора).
Частота составляет примерно 3-10/100000, летальность 20-30%.
Учитывая наличие различных возбудителей, для планирования терапии крайне важно различать следующие состояния:
- Эндокардит нативных клапанов и поздний эндокардит клапанов-протезов (>12 месяцев после операции): вызывается преимущественно чувствительными к метициллину штаммами Staphylococcus
aureus, различными видами стрептококков, а также Enterococcus faecalis и - Ранний эндокардит клапанов-протезов (< 12 месяцев после операции): вызывается преимущественно метициллин-резистентными штаммами Staphylococcus aureus, коагулазонегативными стафилококками и грамотрицательными возбудителями.
Факторы риска развития эндокардита:
- Наличие порока сердца
- Состояние после операции на сердце, замена клапанов
- Наличие кардиостимулятора
- Злоупотребление алкоголем, внутривенными наркотиками
- Ревматическая лихорадка
- Состояние после эндокардита
- Сахарный диабет, почечная недостаточность цирроз печени, иммуносупрессив-ная терапия, малигномы
- Состояние после операции или терапевтических интервенций (например, установки ЦБК), стоматологических вмешательств, травмы.
Для диагностики ИЗ требуется высев микроорганизмов из крови и проведение эхокардиографии. Лечение ИЭ - длительная антибактериальная терапия, иногда хирургическое лечение.
Эндокардит может возникнуть в любом возрасте. Внутривенные наркоманы и пациенты с иммунно-скомпроментированными состояниями имеют более высокий риск заболевания.
Наиболее существенные изменения в эпидемиологии инфекционного эндокардита произошли в последние 10-15 лет. Если ранее ИЭ часто поражал молодых людей, то в последний период отмечен четкий рост числа инфекционного эндокардита в старших возрастных группах. При этом абсолютное большинство из них не имели предшествующих поражений клапанов, но часто подвергались диагностическим инвазивным процедурам. Частота инфекционного эндокардита напрямую зависит от социальных условий. В развивающихся странах, где роль ревматизма остается высокой, ИЭ встречают чаще у молодых, чем у пожилых людей. В развитых странах встречаемость составляет 3-10 случаев на 100 000 пациентолет, причем среди молодых людей 1,5-2,5 случая, а в старших возрастных группах (70-80 лет) - 14,5 случая на 15 000 человек.
Смертность от инфекционного эндокардита составляет 11-27% в период стационарного лечения. В раннем постстационарном периоде смертность остается очень высокой, достигая 18-40%.
Мужчины болеют чаще женщин в 2 раза.
Частота . Инфекционный эндокардит встречается с частотой 0,03-0,3 %.
Классификация инфекционного эндокардита
Инфекционный эндокардит может иметь вялотекущее, подострое течение или более острое, молниеносное течение с высокой опасностью развития быстрой декомпенсации
Подострый бактериальный эндокардит (ПБЭ). Несмотря на агрессивность, обычно развивается незаметно и прогрессирует медленно (т.е от нескольких недель до месяцев). ПБЭ чаще всего вызывается стрептококком. Стрептококковый подострый эндокардит часто развивается на пораженных клапанах после асимптомной бактериемии, вследствие инфекций периодонта, гастроинтестинальных и урогенитальных инфекций.
Острый бактериальный эндокардит (ОБЭ) обычно развивается внезапно и прогрессирует быстро (т.е. в течение дней). Когда инфекция высоко вирулентна или бактериальное воздействие массивно, острый бактериальных эндокардит может поражать нормальные клапаны сердца.
Эндокардит протезированного клапана чаще развивается после замены аортального клапана, нежели митрального и в одинаковой степени поражает как механические,так и биологические протезы. Раннее начало инфекции вызвано главным образом инфицированием в ходе операции бактериями, резистентными к противомикробным препаратам (эпидермальный стафилококк, дифтероиды, колиформные бациллы, Candida, Aspergillus). Позднее начало инфекции вызвано главным образом инфицированием низковирулентными микроорганизмами в ходе операции или преходящей асимптомной бактериемией, чаще всего стрептококками; эпидермальным стафилоккоком, дифтероидами и требующими определенных сред для своего роста граммотрицательными бациллами, гемофильной палочкой, Actinobacillus actinomycetemcomitans (группа НАСЕК) и Cardiobacterium hominis.
Типы инфекционного эндокардита
Принято различать 4 принципа, положенных в основу определения типа инфекционного эндокардита:
- локализация процесса; тип клапана (искусственный, естественный);
- место возникновения заболевания (стационар, вне госпиталя, связь с введением наркотиков);
- активность процесса;
- возвратный инфекционный эндокардит или реинфекция.
Причины инфекционного эндокардита
Острый инфекционный эндокардит вызывают чаще всего бактерии: золотистый стафилококк, пиогенный стрептококк, грамотрицательные бактерии (протей, синегнойная палочка, группа НАСЕК).
Более чем за столетний период изучения диагностики и лечения инфекционного эндокардита установлено, что практически все бактерии могут вызвать болезнь. Однако особую важность приобретают лишь те бактерии, которые вызывают бактериемию: имеют способность долго сохраняться в кровотоке, обладают повышенной способностью к колонизации на эндокарде и образованию биопленки на искусственных поверхностях.
Такими способностями обладают, в первую очередь, стафилококки, стрептококки, энтерококки. Эти микроорганизмы упоминают в начале - середине XX в. и в последних работах начала XXI в. Установлено, что способность к колонизации на эндокарде регламентирована наличием белка адгезина на поверхности микроорганизма. Среди многих адгезинов наиболее важны коллаген-, фибрин- и фибронектинсвязыва-ющие адгезины.
Таким образом, начало колонизации может быть описано термином «прилипание», которое осуществляют адгезины, находящиеся на поверхности бактерии. Однако для осуществления «прилипания» необходимы микроорганизмы в крови. Источник бактериемии, непосредственно предшествующий ИЭ, практически выявить удается редко.
Источник бактериемии идентифицирован у 48% больных ИЭ естественных клапанов и у 41% больных ИЭ искусственных клапанов. У больных ИЭ естественных клапанов источник инфицирования - часто полость рта. Патология зубов стала источником болезни у 17% больных. Заболевания кожи, мочеполовой системы и желудочно-кишечного тракта привели к ИЭ у 8, 2 и 9% больных соответственно. У больных инфекционный эндокардитом искусственных клапанов наблюдали другую картину. Чаше источник бактериемии - медицинские вмешательства (14% больных). На втором месте оказались заболевания мочеполовой системы (11%), а заболевания полости рта - всего 3% . По-видимому, это связано с тем, что предоперационный период подразумевает санацию очагов инфекции.
Транзиторную бактериемию часто вызывает типичная микрофлора полости рта и кишечника. Частота бактериемии после стоматологических процедур колеблется от 10 до 100%. В повседневной жизни у абсолютного большинства здоровых людей при чистке зубов может возникнуть транзитная бактериемия. Экспертами Американской ассоциации кардиологов изучены клинико-бактериологические параллели, т.е. определена наиболее характерная микрофлора, приведшая к инфекционному эндокардиту у больных с различными клиническими состояниями и заболеваниями.
Этиология ИЭ у больных с искусственным клапаном зависит от сроков, прошедших с момента протезирования. Ранний ИЭ чаще всего вызывают коагулазонегативные стафилококки (30-41%), Staph, aureus (8-24%), грамотрицательные бактерии - 10-15%, энтерококки - 3,3-10%, грибы - до 10%, зеленящий стрептококк - меньше 1%.
Поздний инфекционный эндокардит вызывает спектр возбудителей, близкий к спектру естественных возбудителей.
Различия во флоре в раннем периоде болезни, по-видимому, обусловлены значительным числом медицинских вмешательств и частыми госпитализациями.
Современный взгляд на патогенез определяет этапы: 1-й этап - проникновение флоры из очага инфекции в кровоток и развитие стойкой бактериемии. Этот этап протекает при изменении иммунного статуса. 2-й этап - фиксация микроорганизма на поверхности клапана, эндокарда. На этом этапе большая роль принадлежит предшествующим изменениям клапана, как органического характера, так и возникших в результате повреждающего действия струи крови, вынужденной из-за порока клапана двигаться с другой скоростью и турбулентно, что создает все условия для внедрения бактерий в эндокард. Повреждение створок клапанов может возникнуть при механическом повреждении электродами кардиостимулятора, дегенеративных процессах, обусловленных возрастными изменениями. Дегенеративные изменения створок клапанов выявляют у 50% больных старше 60 лет без клинической картины инфекционного эндокардита. 3-й этап - начальные изменения клапана - локальные признаки воспаления: отечность, экссудация и т.д. 4-й этап - образование иммунных комплексов (выработка аутоантител на измененную структуру ткани), которые оседают в различных органах и обусловливают системный характер болезни: поражение сердца, почек, печени, сосудов.
У пожилых больных . В частности, изменения клапанов сердца, обусловленные отложением кальция, формирование тромбов на стенках сердца. Кроме того, у пожилых больных отмечается ослабление иммунной системы. Все это предрасполагает к развитию заболевания. Увеличение заболеваемости эндокардитом связано также с повышением количества операций на сердце.
Патогенез инфекционного эндокардита характеризуется следующими синдромами.
- Интоксикационный синдром. Начиная с 1-го этапа болезни бактерии в организме больного вызывают интоксикацию, проявляющуюся слабостью, лихорадкой, повышением СОЭ, лейкоцитозом и другими типичными проявлениями интоксикации.
- Увеличение бактериальной массы, с одной стороны, неуклонно поддерживает тяжесть интоксикации, а с другой стороны, способствует росту вегетаций на клапанах; рост вегетаций приводит к отрыву их фрагментов и эмболическому синдрому.
- Септические эмболы способствуют генерализации процесса и заносу инфекции практически во все органы. Эмбол вызывает механическую окклюзию сосуда, которая приводит к регионарному нарушению кровотока (острое нарушение мозгового кровообращения (ОНМК), эмболический инфаркт миокарда, инфаркт почки, эмболическое поражение сетчатки и т.д.).
- Аутоиммунный синдром. Циркулирующие иммунные комплексы приводят к васкулиту, полисерозиту, гломерулонефриту, капилляриту, гепатиту.
- Синдром полиорганной недостаточности. В первую очередь - терминальная почечная недостаточность и острая сердечная недостаточность - основные причины летальных исходов при ИЭ.
Симптомы и признаки инфекционного эндокардита
- Субфебрильные температуры или лихорадка
- Потеря веса, ночной пот, усталость/разбитость, слабость или утрата энергии, артралгии
- Сепсис с неизвестным очагом
- Признаки сердечной недостаточности (диспноэ, периферические отеки)
- Нарушения сердечного ритма
- Появившиеся новые сердечные шумы
- Явления эмболии: периферические ишемии, петехии, узелки Ослера, симптомы со стороны ЦНС (до 30% пациентов): неврологические выпадения (эмболический очаговый энцефалит), нарушения зрения (микроэмболии сетчатки)
- Нарушения функции печени (примерно у 30% пациентов описана острая почечная недостаточность); обычно многофакторные причины: васкулитный гломерулонефрит, почечные инфаркты, недостаточность перфузии при системной инфекции, токсичность антибиотиков, токсичность контрастных средств.
Проявления инфекционного эндокардита в дебюте болезни разнообразны и зависят как от предшествующих изменений клапанов, так и от типа микроорганизма, вызвавшего болезнь.
Инфекционный эндокардит дебютирует клинической картиной острого инфекционного заболевания, сопровождающегося лихорадкой, выраженной интоксикацией, полиорганным поражением, быстро наступающей недостаточностью кровообращения. В равной мере дебют болезни проявляется небольшой лихорадкой, невыраженной симптоматикой, что затрудняет диагностику болезни. В такой ситуации больной, предъявляющий жалобы на слабость потерю массы тела, совершает долгий путь по врачам разных специальностей, пока появление специфических изменений клапанов не становится очевидным. Более 90% больных отмечают лихорадку, слабость, снижение аппетита, потерю массы тела, потливость, миалгию У 85% пациентов на ранних этапах болезни появляется характерный шум митральной, аортальной или трикуспидальной недостаточности.
Типичные геморрагии, гломерулонефрит, гепатоспленомегалию отмечают примерно у 30% больных ИЭ. Примерно у трети больных развивается эмболический синдром различной степени тяжести. Сложность клинической картины дебюта болезни требует от врача предполагать возможный ИЭ при следующих ситуациях.
- Появление «новых» шумов в аускультативной картине сердца. Изменение аускультативной картины ранее существовавшего порока сердца.
- Появление эмболии при отсутствии очевидного источника эмболов.
- Появление лихорадки у больного с искусственным клапаном, установленным кардиостимулятором.
- Появление лихорадки у больного, ранее леченного по поводу инфекционному эндокардиту.
- Появление лихорадки у больного с врожденным пороком сердца.
- Появление лихорадки у больного с иммунодефицитом.
- Появление лихорадки после процедур, предрасполагающих к бактериемии.
- Появление лихорадки у больного, страдающего застойной сердечной недостаточностью.
- Появление лихорадки у больного с узелками Ослера, геморрагия-ми, эмболией.
- Появление лихорадки на фоне гепатолиенального синдрома.
Манифестация ИЭ проявляется рядом типичных симптомов; их выявление у пациентов позволяет оптимизировать диагностику.
Наиболее типичны для инфекционного эндокардита:
- синдром системного воспаления: лихорадка, ознобы, ночная потливость, лейкоцитоз со сдвигом влево, анемия, положительные результаты посевов крови;
- синдром интоксикации: слабость, потеря аппетита, миалгия, артрал-гия, потеря массы тела;
- гемодинамический синдром: формирование клапанного порока сердца при неизмененных ранее клапанах и формирование сочетанного порока клапанов;
- синдром аутоиммунного поражения: гломерулонефрит, миокардит, гепатит, васкулит;
- тромбоэмболический синдром: эмболия в мозг, кишечник, селезенку, почку, сетчатку глаза.
Манифестация болезни регламентируется типом возбудителя. Так, для стафилококкового ИЭ характерны значительная интоксикация, гек-тическая лихорадка, выраженная тяжесть состояния, быстрое появление «отсевов» - септическая эмболия; для грибкового инфекционного эндокардита характерна картина окклюзии крупных артерий. Типичная картина инфекционного эндокардита, описанная У. Ослером еще в начале XX в., характерна для зеленящего стрептококка.
Главный вывод анализа клинической картины дебюта болезни - широкая палитра симптомов и синдромов, которая не может быть алгоритмизирована и в начале XXI в. Ее интерпретация требует высокого профессионализма врача.
У пожилых людей инфекционный эндокардит протекает не так, как у людей более молодого возраста. Часто в начале заболевания симптомы выражены мало. Могут беспокоить головные боли, головокружение, слабость, недомогание. Больной бледный, вялый, аппетит снижен. На фоне повышения температуры беспокоят боли в сердце. Иногда на коже появляется мелкая сыпь, особенно на внутренних поверхностях рук.
Для точной постановки диагноза инфекционного эндокардита необходимо провести ряд исследований в условиях больницы: ЭКГ, анализ крови на обнаружение в ней микробов, вызвавших заболевание, общий анализ крови и др.
Прогностическое значение клинических симптомов дебюта болезни
Госпитальная смертность больных ИЭ варьирует от 9,6 до 26%. Крайне высокий уровень смертности даже в эру антибактериального лечения и раннего хирургического вмешательства требует внедрения в повседневную практику предварительной прогностической оценки симптомов дебюта болезни. Это позволит оптимизировать лечение болезни, например рассматривать хирургическое лечение как основное уже в дебюте болезни. Прогностическая оценка симптомов основана на 4 факторах: клинический портрет больного; внесердечные проявления болезни; характеристика возбудителя болезни; результаты ЭхоКГ. Прогноз всегда тяжелее при локализации инфекционного эндокардита на клапанах «левого» сердца, а больной с быстро прогрессирующей недостаточностью кровообращения, гломерулонефритом и верифицированной флорой S. aureus имеет высокий риск летального исхода и требует хирургического лечения на максимально ранних сроках болезни. Риск смерти у таких больных достигает 79%. Низкие показатели ФВ или быстрое снижение их за короткое время, сахарный диабет, нарушение мозгового кровообращения (возможна эмболия в другие органы) повышают риск смерти более чем на 50%. Таким образом, в современной тактике ведения больного четко сформирован принцип ранней прогностической оценки состояния больных для формирования группы больных, требующих максимально раннего хирургического лечения.
Достаточно наличие хотя бы одного из симптомов, чтобы оценить прогноз пациента как тяжелый.
Симптомы в последебютный период
Один из самых частых симптомов болезни - лихорадка. Степень повышения температуры тела различна. При остром начале болезни, как правило, лихорадка достигает высокого уровня, причем разность между максимальной и минимальной температурой тела может достигать 2-3 °С. При подостром начале болезни температура субфебрильная. У ослабленных пациентов лихорадка может отсутствовать. Отсутствие лихорадки рассматривают как прогностический показатель тяжелого течения болезни. В тяжелых случаях лихорадка сопровождается ознобами и профузными потами. Чаще все/о подъем температуры происходит в ночные часы, что приводит к «вымггыванию» пациента.
Вместе с лихорадкой появляются симптомы, характерные для недостаточности кровообращения, - одышка, тахикардия. В основе недостаточности кровообращения лежит не только нарушенная внутрисердечная гемодинамика, обусловленная разрушением клапанов, но и развивающийся миокардит. Сочетание миокардита и деструкции створок клапанов приводит к быстрому формированию ремоделирования камер сердца. В этот период врач, регулярно выслушивающий сердце, помимо характерных шумов определяет снижение громкости I тона в 1-й точке аускультации. Это относится к признакам тяжелого прогноза. В этот же период возможно изменение цвета кожи. С.П. Боткин, У. Ослер описывали этот цвет как цвет кофе с молоком и придавали ему большое значение. В современной клинике этот симптом потерял значение и даже не упоминается в руководствах как диагностически важный.
Каждый больной отмечает артралгию, миалгию. Боль носит системный характер и, как правило, симметрична. Локальная боль нетипична и требует исключения эмболии или дебюта остеомиелита.
У каждого третьего больного четко проявляются признаки быстрой потери массы тела. Это - важный симптом, отражающий степень интоксикации и тяжесть прогноза. Наблюдения за больными инфекционным эндокардитом показали, что избыток жировой ткани до болезни связан с количеством летальных исходов.
Каждый седьмой пациент отмечает головные боли и подъем АД. В основе его повышения лежит развивающийся гломерулонефрит, который сопровождается протеинурией, снижением скорости клубочковой фильтрации и ростом уровня креатинина. Контроль скорости клубочковой фильтрации обязателен для всех больных инфекционным эндокардитом, так как позволяет адекватно рассчитывать дозы вводимых антибиотиков. В период развернутой клинической картины врач традиционно ожидает обнаружить характерные проявления болезни на периферии - узелки Ослера, пятна Рота, геморрагии ногтевого ложа, пятна Джейнвея. Эти стигматы болезни имели большое значение в доантибактериальную эру, однако в современной клинике их встречают редко, их частота <5%.
С.П. Боткин придавал большое значение пальпции селезенки, выделяя несколько типов плотности ее края, что позволялет оценить тяжесть заболевания. В эру лечения ИЭ антибиотиками выраженную спленоме-галию удается отметить менее чем у 5% больных.
Таким образом, клиническая картина инфекционного эндокардита существенно изменилась. В клинике преобладает большая частота стертых форм, интоксикационный синдром, синдром аутоиммунных поражений и синдром гемодина-мических нарушений. Практически не встречают симптомы шока.
При адекватно выбранном антибактериальном препарате лихорадку удается купировать до 7-10-го дня. Сохранение лихорадки на длительный срок свидетельствует о наличии инфекционного агента S. aureus или о присоединении нозокомиальной (вторичной) инфекции или о наличии абсцесса.
Нормализация температуры не означает излеченность больного. Во многом клиническая картина постдебютного периода болезни складывается из осложнений заболевания. Типичные осложнения инфекционного эндокардита - недостаточность кровообращения, неконтролируемый инфекционный процесс (абсцесс, аневризма, фистула, рост вегетаций, сохранение температуры >7-10 дней), эмболия, неврологические проявления, острая почечная недостаточность. Одно осложнение наблюдают у 70% больных, одномоментно два осложнения - у 25% больных.
У наркоманов чаще всего поражается трехстворчатый клапан с развитием септических тромбоэмболий в сосуды малого круга (множественные двухсторонние инфаркт-пневмании с распадом).
Лечение инфекционного эндокардита
При инфекционном эндокардите или лишь при подозрении на него больного необходимо срочно госпитализировать! Лечение самостоятельно на дому опасно для жизни.
В условиях больницы лечение больного начинается с назначения антибиотиков. Первоначально назначают пенициллин. Он малотоксичен и применяется в больших дозировках (20 млн ЕД в сутки и более при необходимости). Но у пожилых людей все же применять его надо с осторожностью, так как в высоких дозировках он может усилить сердечную недостаточность и боли в сердце.
Обычно пенициллин комбинируют с каким-либо еще антибиотиком. Например, с гентамицином (в средней дозе 240-300 мг в сутки). В некоторых случаях используют ампиокс, оксациллин (6-10 мг в сутки), цефалоспорины (4-10 г в сутки).
Кроме того, используют также препараты из таких групп, как дезагреганты, антикоагулянты, глюкокортикоиды, иммуноглобулины, дезинтоксикационные средства.
При сильном разрушении клапанов сердца решается вопрос о проведении операции на сердце. У пожилых больных операция осуществляется в более ранние сроки (в первые 3-4 недели заболевания), иначе в дальнейшем быстро наступают тяжелые осложнения.
Средства народной медицины можно использовать только как вспомогательное лечение и только в период выздоровления!
- Требуется: цветки ландыша - 4 г.
- Приготовление. Приготовить настой из 4 г сырья и 200 мл кипятка.
- Применение. Принимать по 1 ст. л. каждые 2 ч.
- Лечебным свойством обладает мед.
Антимикробное лечение
Это лечение - основа лечения инфекционного эндокардита. Именно антибиотики перевели ИЭ из абсолютно неизлечимого смертельного заболевания в излечимое. В последние десятилетия произошли значимые события в изучении флоры, вызывающей ИЭ, что позволило сформулировать основные тенденции в современном антибактериальном лечении инфекционного эндокардита.
- Повсеместно отмечена растущая резистентность возбудителей к применяемым антибиотикам, рост числа штаммов оксациллинрезистентных стафилококков. Например, в РФ частота оксациллинрезистентного S. aureus составляет 33,5%. Этот же показатель в США за 5 лет вырос в 2 раза. За период с 2002 по 2007 г. частота ванкомицинрезистентных энтерококков выросла с 4,5 до 10,2%. Общая тенденция - повсеместная регистрация полирезистентных штаммов стафилококка, энтерококка, пневмококка и других микроорганизмов. Это привело к снижению эффективности традиционных схем антибактериального лечения инфекционного эндокардита.
- Доказан факт выживания микрофлоры после антибактериального лечения в вегетациях и в бактериальных пленках, покрывающих искусственный клапан. Бактерии в них практически защищены от антибактериальных препаратов. Эксперты видят решение этой проблемы в увеличении продолжительности лечения с 2 до 4-6 нед при ИЭ собственных клапанов и до 6 мес при ИЭ протезированных клапанов.
- Акцентировано раннее применение режима комбинации антибактериальных препаратов, который необходимо обсуждать во всех случаях сохранения лихорадки на фоне антибактериального лечения.
- Акцентирована повсеместная организация качественной микробиологической службы, которая позволяет в максимально ранние сроки болезни выбрать этиологически обоснованное антибактериальное лечение. Оно во много раз эффективнее, чем эмпирическое лечение антибиотиками ИЭ с неустановленным возбудителем.
- При тяжелом течении инфекционного эндокардита комбинация антибактериального и хирургического лечения с последующей за операцией коррекцией режима антибактериального лечения на основе ПЦР материала вегетаций и эмболов признана наиболее эффективной.
Лечение инфекционного эндокардита антибиотиками разделено на два принципиально разных подхода. А - лечение ИЭ с установленным возбудителем и Б - лечение ИЭ с неустановленным возбудителем.
Лечение инфекционного эндокардита с установленным возбудителем
Стрептококковый инфекционный эндокардит
Пенициллинчувствительные стрептококки
Тактика выбора режима применения антибиотика зависит от величины минимальной подавляющей концентрации (МПК). Если МПК <0,125 мг/л (в 90% случаев неосложненного течения инфекционного эндокардита), то двухнедельное лечение пенициллином в комбинации с цефтриаксоном или гентамицином (или нетимицином) оптимально. Назначая аминогликозиды (гентамицин, нетимицин), следует удостовериться, что функция почек сохранена. При умеренном снижении их функции или исходно нормальных показателях можно обсуждать режим использования гентамицина 1 раз в день. Больным с аллергией на?-лактамные антибиотики показан ванкомицин.
Широко обсуждавшийся антибиотик тейкопланин не имеет убедительных эффективных доказательств.
Пенициллинрезистентные стрептококки
Если МПК >0,125 мг/л, но <2,0 мг/л, то стрептококки относительно резистентны. Если МПК >2,0 мг/л, то такой их штамм признают абсолютно резистентным. В ряде рекомендаций абсолютно резистентными признают штаммы, если МПК >0,5 мг/л. В последнее время отмечают значительный рост штаммов абсолютно резистентных к пенициллинам, превышая уровень 30%. Клиническая картина такого инфекционного эндокардита характеризуется тяжестью течения, смертность составляет 17%. Несмотря на общие базовые антибиотики в лечении ИЭ пенициллинрезистентных и пени-циллинчувствительных штаммов, различают продолжительность лечения и комбинацию антибактериальных препаратов. Короткий режим лечения исключен. Продолжительность лечения возрастает с 2 нед при чувствительных к пенициллину штаммах до 4 нед при пенициллинрезистентности. При высокой МПК ванкомицин приобретает статус препарата выбора. Любая форма резистентности (относительная или абсолютная) подразумевает продолжительность лечения аминогликозидами до 4 нед вместе с базовыми препаратами.
Инфекционный эндокардит, обусловленный этими возбудителями, относительно редок в современной клинике. Учитывая высокую частоту менингитов (характерную для Strept. Pneumonia), важно определить, как лечить инфекционный эндокардит, если он сочетается или не сочетается с менингитом. В случаях, когда менингит отсутствует, тактику лечения определяют на уровне МПК (штамм чувствительный, относительно чувствительный, резистентный). При сочетании с менингитом пенициллин необходимо исключить из-за его низкой способности проникать в спинномозговую жидкость.
Препарат выбора в этой ситуации - цефтриаксон.
Р-гемолитические стрептококки имеют ряд особенностей:
- группа А характеризуется относительно легким течением болезни и, как правило, представлена штаммами, чувствительными к пенициллину;
- группу В стали выявлять у больных в последнее время;
- для микроорганизмов групп В, С и G характерна высокая частота развития абсцессов. В связи с этим вопрос о хирургическом лечении необходимо решать с первых дней болезни.
Для всех групп выбор стрептококков режима зависит от МПК. Режим короткого лечения противопоказан категорически.
Инфекционный эндокардит, вызванный стафилококком
Для инфекционного эндокардита, вызванного S. aureus, характерно тяжелое течение и быстрая деструкция клапана. Для ИЭ, вызванного коагулазонегативными штаммами, характерно формирование околоклапанного абсцесса, метастатических септических осложнений. Если стафилококковая флора верифицирована, то продолжительность лечения должна превышать 4 нед и достигать 6 нед.
При выявлении стафилококковой флоры важнейшим вопросом для клинициста становится вопрос о чувствительности флоры к мети-циллину. Метициллинрезистентная флора характеризуется тяжелым течением и высокой смертностью. Ведущий препарат, препарат выбора в лечении стафилококкового ИЭ - оксациллин. Доказана высокая эффективность оксациллина при левостороннем стафилококковом ИЭ собственных клапанов с неосложненным течением при продолжительности лечения 4 нед, при осложнениях инфекционного эндокардита продолжительности лечения 6 нед. Для стафилококкового инфекционного эндокардита клапанов правого сердца с неосложненным течением рекомендован 2-недельный курс лечения. В клинике нет убедительных доказательств клинической эффективности гентамицина при стафилококковом ИЭ, однако согласованная позиция экспертов позволяет присоединить гентамицин к лечению оксациллином на 3-5 дней при ИЭ естественных клапанов и до 2 нед при ИЭ протезированных клапанов.
Включение рифампицина в комбинированное антибактериальное лечение инфекционного эндокардита обусловлено тем, что рифампицин высокоэффективен против бактериальных пленок, покрывающих металлические поверхности кардиостимуляторов и искусственных клапанов. У пациентов с аллергической реакцией на пенициллин (не анафилактический тип реакции) возможны цефалоспорины 4-го поколения. При анафилактической реакции на пенициллин возможен только ванкомицин с гентамицином.
Особую нишу в лечении инфекционного эндокардита сформировали больные с метицил-линрезистентными и ванкомицинрезистентными стафилококками. Мониторинг флоры у больных ИЭ показывает, что в последние 3-5 лет уровень резистентности стремительно увеличивается. При резистентности к метициллину препарат выбора - ванкомицин. Назначение других групп (на практике в этих ситуациях назначают карбапенемы) ошибочно, т.к. MRSA резистентны к ним. Прогноз больного с ИЭ, вызванным штаммами, резистентными к ванкомицину, тяжелый. В этой ситуации возможно использование менезолида. Изучают роль нового антибиотика хинупристина дальфопристина (синерцит), нового циклического липопептида - даптомицина (6 мг/кг в день внутривенно). Во всех случаях резистентности к ванкомицину вести больного необходимо совместно с клиническим фармакологом.
При ИЭ протезированного клапана врачу необходимо точно установить дату операции. Если стафилококковый инфекционный эндокардит развился до 1 года, то его вызвал коагулазонегативный метициллинрезистентный стафилококк. В этой ситуации оптимальна комбинация ванкомицина с рифампицином и гентамицином в течение 6 нед. Если штамм резистентен к гентамицину или другим аминогликозидам, в комбинацию из трех антибиотиков вместо аминогликозида следует ввести фторхинолон.
Инфекционный эндокардит, вызванный энтерококками
Энтерококковый инфекционный эндокардит в 90% случаев вызывается Enterococcus faecalis и значительно реже Е. faecium. Оба штамма характеризует крайне низкая чувствительность к антибиотикам, что заведомо требует достойного лечения в течение до 6 нед и обязательной комбинации антибактериальных препаратов, основанной на синергизме бактерицидной активности пенициллинов, ванкомицина с аминогликозидами. Суть такой комбинации заключается в том, что пенициллины и ванкомицин повышают проницаемость мембраны энтерококка для аминогликозидов. Повышенная проницаемость приводит к созданию высокой концентрации препаратов в рибосомах внутри клетки, что приводит к выраженному бактерицидному эффекту. Рекомендации США (AHA) и европейские рекомендации различаются по выбору первого препарата в лечении энтерококкового инфекционного эндокардита. В США рекомендуют пенициллин в дозе до 30 млн ЕД/сут. В европейских рекомендациях препарат выбора - амоксициллин, 200 мг/кг в день, внутривенно, либо ампициллин в той же дозе. Второй препарат выбора для комбинированного лечения - гентамицин. При резистентности флоры к гентамицину его следует заменить на стрептомицин в дозе 15 мг/кг в сут внутривенно или внутримышечно каждые 12 ч, контроль функции почек обязателен. Ликвидация энтерококковой флоры эффективна только при комбинации пенициллинов и аминогликозидов.
У ряда больных отмечают резистентность к пенициллиновому ряду, в этих ситуациях препарат пенициллинового ряда меняют на ванкомицин. При полирезистентности штамма Enterococci, в том числе и к ванкомицину, целесообразно начать лечение минезолидом, 1200 мг/сут, внутривенно, в 2 дозах.
Для практики важны следующие положения:
- синергизмом действия с пенициллинами обладают только два аминогликозида - гентамицин и стрептомицин, другие аминогликозиды не обладают таким действием;
- если энтерококковый инфекционный эндокардит вызван E.faecalis, резистентным к пенициллину, ванкомицину и аминогликозидам, то длительность лечения должна превышать 8 нед;
- возможна комбинация двух?-лактамных антибиотиков - ампициллины с цефтриаксоном или карбопенем (глипенем) с ампициллином. Однако этот опыт мало изучен, класс доказательности 2С.
Инфекционный эндокардит, обусловленный НАСЕК-группой
Ряд грамотрицательных микроорганизмов объединен в группу НАСЕК. Суммарно эти микроорганизмы вызывают от 5 до 10% всех случаев инфекционного эндокардита естественных клапанов. Отличительная особенность НАСЕК - медленный рост, что затрудняет определение минимальной подавляющей концентрации. Ряд микроорганизмов из группы НАСЕК выделяют р-лактамазы, что затрудняет использование незащищенных пенициллинов в качестве препаратов 1-й линии. Доказана эффективность цефтриаксона в дозе 2 мг в день в течение 4 нед.
Для штаммов, не продуцирующих р-лактамазы, доказана эффективность ампициллина, 12 г в день, внутривенно 4-6 доз, плюс гентамицин, 3 мг/кг в день, в 2 или 3 дозах. Продолжительность лечения - 4 нед.
Эффективность действия на НАСЕК фторхинолона ципрофлоксацина, 400 мг, внутривенно 2 раза в день, меньше, чем у комбинации аминопенициллин + аминогликозид.
В 2007 г. Международная группа по изучению инфекционного эндокардита сообщила об ИЭ, вызванном грамотрицательной флорой не из группы НАСЕК. Такой ИЭ выявлен у 49 (8%) из 276 больных ИЭ, включенных в регистр. Тяжесть течения болезни позволяет исследователям рекомендовать хирургическое лечение в максимально ранний срок + лечение р-лактамными антибиотиками вместе с аминогликозидами.
Инфекционный эндокардит, вызванный редкими возбудителями
В абсолютном большинстве случаев редкие возбудители не выявляются обычными методами и больной попадает в разряд инфекционного эндокардита с неустановленным возбудителем. В последний год к таким возбудителям относят микроорганизмы. Несмотря на их редкость специальное бактериологическое исследование после отрицательных результатов посева крови обязательно.
Продолжительность инфекционного эндокардита, вызванных редкими формами микроорганизмов, не установлена. Бактериостатические препараты доксициклин, эритромицин применяют в лечении инфекционного эндокардита только в этой ситуации.
Эмпирическое лечение
Когда флору, вызвавшую инфекционный эндокардит, не удалось установить, или микробиологический анализ невозможен, или пациент находится в ожидании лабораторных результатов, врачу необходимо определить выбор антибактериального препарата. При принятии решения необходимо знать, есть ли протез клапанов, когда он установлен, получал ли больной ранее (когда) антибактериальное лечение (какое), существует ли непереносимость р-лактамных антибиотиков.
В этих ситуациях рекомендуют начать лечение с ампициллина - сульбактама, 12 г/сут, в сочетании с гентамицином. При непереносимости пенициллина назначают ванкомицин в сочетании с ципрофлоксацином и гентамицином. При ИЭ протезированного клапана эффективна комбинация ванкомицина с рифампицином и гентамицином. К этой к омбинации целесообразно добавить цефипим, если протезирование выполнено за 2 мес до болезни, и вероятность присоединения грамотрицательных аэробов высока.
Профилактика инфекционного эндокардита
В первую очередь профилактику инфекционного эндокардита необходимо проводить у больных с измененными клапанами, т.е с пороками сердца, вне зависимости от того, оперированы они или нет.
В качестве первоочередных мер санируют очаги инфекции любой локализации. При экстракции зуба, тонзиллэктомии, установки мочевого катетера и его изъятия, любой урологической операции, фиброгастроскопии, колоноскопии необходимо профилактически применять антибиотики короткими курсами. Если у больного определяют непереносимость препаратов пенициллинового ряда, используют амоксициллины, 2 г за 1 ч до вмешательства (возможен ампициллин). При непереносимости аминопенициллинов применяют макролиды.
При вмешательствах в урогенитальной зоне, фиброколоноскопии, гастроскопии у больных с высоким риском инфекционного эндокардита целесообразно профилактическое лечение комбинацией препаратов: ампициллин, 2,0 г внутривенно + гентамицин, 1,5 мг/кг внутривенно за час до манипуляции и через час после манипуляции, дать внутрь ампициллин, 2,0 г. У больных с умеренным риском можно ограничиться использованием этой комбинации только до вмешательства. При непереносимости аминопенициллинов больным с высоким и умеренным риском целесообразно г ее г и в схему лечения ванкомицин за 1-2 ч до вмешательства.
Выживаемость и смертность больных инфекционным эндокардитом
Выживаемость в течение 10 лет составляет 60-90%; 20-летний рубеж переживают 50% вылеченных больных. Выживаемость зависит от ряда факторов. Она выше при более раннем начале болезни, у больных, подвергшихся хирургическому лечению. Большая смертность в отдаленном периоде связана с НК.
ИНФЕКЦИОННЫЙ ЭНДОКАРДИТ ОСТРЫЙ И ПОДОСТРЫЙ - это заболевание, протекающее остро или подостро по типу сепсиса, характеризующееся воспалительными или деструктивными изменениями клапанного аппарата сердца, пристеночного эндокарда, эндотелия крупных сосудов, циркуляцией возбудителя в крови, токсическим поражением органов, развитием иммунопатологических реакций, наличием тромбоэмболических осложнений.
Причиной появления данного заболевания являются такие возбудители как стрептококки, стафилококки, энтерококки.
Для развития инфекционного эндокардита необходимо наличие бактериемии, травмы эндокарда, ослабление резистентности организма. Массивное поступление в кровоток возбудителя и его вирулентность являются необходимыми, но недостаточными условиями для развития инфекционного эндокардита. В нормальной ситуации микроорганизм в сосудистом русле не может фиксироваться на эндотелии, так как чаще поглощается фагоцитами. Но если возбудитель оказывается захваченным «в сети» пристеночного тромба, структуры которого защищают его от фагоцитов, то патогенный агент размножается в месте фиксации. Имплантация возбудителя чаще в местах с замедленным кровотоком, поврежденным эндотелием и эндокардом, где создаются благоприятные условия для закрепления в кровяном русле недоступной уничтожению колонии микроорганизмов.
Острый инфекционный эндокардит возникает как осложнение сепсиса, характеризуется быстрым развитием клапанной деструкции и продолжительностью не более А-5 недель. Подострое течение встречается чаще (продолжительностью более 6 недель). Характерным симптомом является лихорадка волнообразного течения, наблюдается высокий субфебрилитет, температурные свечи на фоне нормальной или субфебрильной температуры. Кожные покровы типа кофе с молоком. Поражение эндокарда проявляется развитием митрального и аортального порока. Поражение легких при инфекционном эндокардите проявляется одышкой, легочной гипертензией, кровохарканьем. Увеличение печени связано с реакцией мезенхимы органа на септический процесс. Поражение почек проявляется в виде гломерулонефрита, инфекционной токсической нефропатии, инфаркта почки, амилоидоза. Поражение центральной нервной системы связано с развитием менингита, менингоэнцефалита, паренхиматозных или субарахноидальных кровоизлияний. Поражение органов зрения проявляется внезапным развитием эмболии сосудов сетчатки с частичной или полной слепотой, развитием увеитов.
Диагностика
На основании жалоб, клиники, лабораторных данных. В общем анализе крови - анемия, лейкоцитоз или лейкопения, увеличение СОЭ, в биохимическом исследовании крови - снижение альбуминов, повышение глобулинов, увеличение C-реактивного белка, фибриногена. Положительная гемокультура на типичные для инфекционного эндокардита возбудители. Эхокардиография позволяет выявить морфологический признак инфекционного эндокардита - вегетации, оценить степень и динамику клапанной регургитации, диагностировать абсцессы клапанов и т. д.
Дифференциальный диагноз
С ревматизмом, диффузными болезнями соединительной ткани, лихорадкой неясного генеза.
Подострый инфекционный эндокардит
Подострый инфекционный эндокардит (ПИЭ) в большинстве случаев диагностируют в развернутой клинической картине. С момента появления первых клинических симптомов до установления диагноза нередко проходит 2-3 месяца. 25% всех случаев ПИЭ диагностируют во время оперативного вмешательства на сердце или вскрытии трупа.
Клиника ПИЭ. В классических случаях на первое место выходит лихорадка с ознобом и усиленным потоотделением. Повышение температуры тела от субфебрильной до гектической бывает у 68-100% больных. Нередко лихорадка имеет волнообразный характер, что связывают или с респираторной инфекцией, или с обострением хронической очаговой инфекции. Для стафилококкового ПИЭ свойственна лихорадка, озноб, которые продолжаются неделями, профузная потливость. У части больных ПИЭ температура тела повышается только в определенные часы суток. В то же время она бывает нормальной при сочетании ПИЭ с гломерулонефритом, почечной недостаточностью, тяжелой декомпенсацией сердца, особенно у людей пожилого возраста. В таких случаях целесообразно измерять температуру каждые 3 ч в течение 3-4 дней и не назначать антибиотики.
Потоотделение может быть как общим, так и локальным (голова, шея, передняя половина туловища и т.д.). Оно наступает при падении температуры и не приносит улучшение самочувствия. При стрептококковом сепсисе озноб наблюдается в 59% случаев. В большинстве случаев выявить входные ворота инфекции при ПИЭ невозможно. Таким образом, лихорадка, озноб, усиленное потоотделение – характерная триада подострого сепсиса.
Из явлений интоксикации отмечают потерю аппетита и работоспособности, общую слабость, похудание, головную боль, артралгии, миалгии. У части больных первым симптомом болезни бывает эмболия в сосуды большого круга кровообращения. Эмболию в сосуды головного мозга трактуют как атеросклеротическое поражение у лиц пожилого возраста, что затрудняет своевременную диагностику. Во время стационарного наблюдения у таких лиц находят повышение температуры, анемию, увеличение СОЭ до 40-60 мм/час. Такая клиника наблюдается при стрептококковом сепсисе.
В начале болезни довольно редко диагностируют такие симптомы, как одышка, тахикардия, аритмия, кардиалгии. Примерно у 70% больных ПИЭ кожа бледная, с желтоватым оттенком («кофе с молоком»). Находят петехии на боковых поверхностях туловища, руках, ногах. Довольно редко бывает положительный симптом Лукина-Либмана. Узелки Ослера размещены на ладонях в виде мелких болезненных узелков красного цвета. Геморрагические высыпания бывают при подостром стафилококковом сепсисе. Возможно развитие некроза при кровоизлияниях в кожу. Вышеупомянутые изменения со стороны кожи обусловлены иммунным васкулитом и периваскулитом. Моно- и олигоартрит крупных суставов, миалгии и артралгии диагностируют у 75% больных. За последние десятилетия клиника первичного ПИЭ изменилась, поражения кожи встречаются все реже.
Патогномоническим симптомом ПИЭ являются шумы со стороны сердца, которые возникают в связи с поражением клапанов с развитием аортальной регургитации. Диагностическое значение имеет диастолический шум, который лучше выслушивается в сидячем положении с наклоном туловища вперед или влево. При постепенном разрушении створок аортального клапана интенсивность диастолического шума по левому краю грудины нарастает, а второй тон над аортой становится слабее. Отмечается снижение диастолического АД до 50-60 мм рт. ст. со значительным перепадом пульсового давления. Пульс становится высоким, быстрым, сильным (altus, celer, magnus) – пульс Корриган. Границы сердца смещаются влево и вниз. Недостаточность аортального клапана может сформироваться в течение 1-2 мес.
Значительно реже при первичном ПИЭ поражается митральный или трикуспидальный клапан. О поражении митрального клапана свидетельствует наличие и нарастание интенсивности систолического шума на верхушке сердца с ослаблением первого тона. Вследствие митральной регургитации позже увеличивается полость левого желудочка (ЛЖ) и предсердия. Поражение трикуспидального клапана с недостаточностью диагностируют у наркоманов. Диагностическое значение имеет нарастание систолического шума над мечевидным отростком грудины, который усиливается на высоте вдоха, лучше на правой стороне (симптом Риверо-Корвало). Нередко трикуспидальная недостаточность сочетается с рецидивирующим течением тромбоэмболии мелких и средних ветвей легочной артерии. При вторичном ПИЭ бактериальное воспаление клапанов развивается на фоне ревматического или врожденного порока сердца. Поскольку при нарушении внутрисердечной гемодинамики имеют место деструктивные процессы, то при динамическом наблюдении нарастает интенсивность шумов или появляется новый клапанный шум. Иногда может выслушиваться своеобразный музыкальный шум – «птичий писк». Появление его обусловлено перфорацией створок клапана, при этом может развиться острая левожелудочковая сердечная недостаточность. Гнойно-метастатический процесс из клапанов может перейти на миокард и перикард с развитием миоперикардита. О поражении миокарда и перикарда свидетельствует нарастание хронической декомпенсации сердца, аритмии, блокады сердца, шум трения перикарда и т.д.
Важный синдром ПИЭ – тромбоэмболические и гнойно-метастатические осложнения. Гнойные метастазы попадают в селезенку (58,3%), головной мозг (23%), легкие (7,7%). Описаны случаи эмболии спинного мозга с параплегией, венечных сосудов сердца с развитием инфаркта миокарда, центральной артерии сетчатки со слепотой на один глаз. При эмболии селезенка умеренно увеличена в размерах, при пальпации в правой части мягкая, чувствительная. Резкая болезненность отмечается при перисплените или инфаркте селезенки. Увеличение и поражение селезенки диагностируют с помощью таких методов, как компьютерная томография, ультразвуковое обследование, сканирование.
На втором месте после поражения селезенки – поражение почек. Макрогематурия с протеинурией и резкой болью в пояснице характерные для тромбоэмболии и микроинфаркта почки. В отдельных случаях первичный ИЭ начинается как диффузный гломерулонефрит («почечная маска ПИЭ»). Для него свойственна микрогематурия, протеинурия, повышение артериального давления. Большое значение при гломерулонефрите принадлежит иммунокомплексному воспалению с отложением иммунных депозитов на базальной мембране. Поражение почек при ПИЭ ухудшает прогноз из-за риска развития хронической почечной недостаточности.
Изменения со стороны крови зависят от остроты септического процесса. Для острого ИЭ характерна быстропрогрессирующая гипохромная анемия с повывышением СОЭ до 50-70 мм/ч, которая развивается в течение 1-2 недель. Гипо- или нормохромную анемию диагностируют у половины больных ПИЭ, при этом снижение уровня гемоглобина наступает в течение нескольких месяцев. При декомпенсации сердца не бывает повышения СОЭ. Количество лейкоцитов колеблется от лейкопении к лейкоцитозу. Значительный лейкоцитоз свидетельствует о наличии гнойных осложнений (абсцедирующая пневмония, инфаркты, эмболии). При остром ИЭ лейкоцитоз достигает 20-10 в девятой степени/л со сдвигом влево (до 20-30 палочкоядерных нейтрофилов).
Из вспомогательных методов диагностики определенное значение имеет исследование мочи, в которой находят протеинурию, цилиндрурия, гематурию. В крови бывает диспротеинемия со снижением уровня альбуминов, повышением альфа-2 и гамма глобулинов до 30-40%. Для ПИЭ характерно гиперсвертывание крови с увеличением уровня фибриногена и С-протеина. При электрокардиографии выявляют экстрасистолическую аритмию, мерцание и трепетание предсердий, различные нарушения проводимости у лиц с миоперикардитом.
Другие новости
Эндокардит

Общие сведения
Эндокардит – воспаление соединительнотканной (внутренней) оболочки сердца, выстилающей его полости и клапаны, чаще инфекционного характера. Проявляется высокой температурой тела, слабостью, ознобом, одышкой, кашлем, болью в грудной клетке, утолщением ногтевых фаланг по типу «барабанных палочек». Нередко приводит к поражению клапанов сердца (чаще аортального или митрального), развитию пороков сердца и сердечной недостаточности. Возможны рецидивы, летальность при эндокардитах достигает 30%.
Инфекционный эндокардит возникает при наличии следующих условий: транзиторной бактериемии, повреждения эндокарда и эндотелия сосудов, изменения гемостаза и гемодинамики, нарушения иммунитета. Бактериемия может развиваться при имеющихся очагах хронической инфекции или проведении инвазивных медицинских манипуляций.
Ведущая роль в развитии подострого инфекционного эндокардита принадлежит зеленящему стрептококку , в острых случаях (например, после операций на открытом сердце) – золотистому стафилококку, реже энтерококку , пневмококку, кишечной палочке. За последние годы изменился состав инфекционных возбудителей эндокардита: возросло число первичных эндокардитов острого течения, имеющих стафилококковую природу. При бактериемии золотистым стафилококком инфекционный эндокардит развивается почти в 100% случаев.
Эндокардиты, вызванные грамотрицательными и анаэробными микроорганизмами и грибковой инфекцией , имеют тяжелое течение и плохо поддаются антибактериальной терапии. Грибковые эндокардиты возникают чаще при длительном лечении антибиотиками в послеоперационном периоде, при долго стоящих венозных катетерах.
Адгезии (прилипанию) микроорганизмов к эндокарду способствуют определенные общие и местные факторы. В число общих факторов входят выраженные нарушения иммунитета, наблюдающиеся у пациентов при иммунносупрессивном лечении, у алкоголиков, наркоманов, людей пожилого возраста. К местным относятся врожденные и приобретенные анатомические повреждения клапанов сердца, внутрисердечные гемодинамические нарушения, возникающие при пороках сердца .
Большинство подострых инфекционных эндокардитов развивается при врожденных пороках сердца или при ревматических поражениях сердечных клапанов. Гемодинамические нарушения, вызванные пороками сердца, способствуют микротравме клапанов (преимущественно митрального и аортального), изменению эндокарда. На клапанах сердца развиваются характерные язвенно-бородавчатые изменения, имеющие вид цветной капусты (полипозные наложения тромботических масс на поверхности язв). Микробные колонии способствуют быстрому разрушению клапанов, может происходить их склерозирование, деформация и разрыв. Поврежденный клапан не может функционировать нормально - развивается сердечная недостаточность , которая очень быстро прогрессирует. Отмечается иммунное поражение эндотелия мелких сосудов кожи и слизистых, приводящее к развитию васкулитов (тромбоваскулитов, геморрагического капилляротоксикоза). Характерно нарушение проницаемости стенок кровеносных сосудов и появление мелких кровоизлияний. Нередко отмечаются поражения более крупных артерий: коронарных и почечных. Часто инфекция развивается на протезированном клапане, в этом случае возбудителем чаще всего бывает стрептококк.
Развитию инфекционного эндокардита способствуют факторы, ослабляющие иммунологическую реактивность организма. Заболеваемость инфекционным эндокардитом постоянно растет во всем мире. К группе риска относятся люди, имеющие атеросклеротические, травматические и ревматические повреждения сердечных клапанов. Высокий риск заболевания инфекционным эндокардитом имеют пациенты с дефектом межжелудочковой перегородки , коарктацией аорты . В настоящее время увеличилось число больных с протезами клапанов (механическими или биологическими), искусственными водителями ритма (электрокардиостимуляторами). Количество случаев инфекционного эндокардита увеличивается по причине применения длительных и частых внутривенных вливаний. Часто инфекционным эндокардитом болеют наркоманы.

Классификация инфекционных эндокардитов
По происхождению различают первичный и вторичный инфекционный эндокардит. Первичный обычно возникает при септических состояниях различной этиологии на фоне неизмененных клапанов сердца. Вторичный - развивается на фоне уже имеющейся патологии сосудов или клапанов при врожденных пороках, заболевании ревматизмом , сифилисом , после операции по протезированию клапанов или комиссуротомии .
По клиническому течению выделяют следующие формы инфекционного эндокардита:
- острая - длительность до 2 месяцев, развивается как осложнение острого септического состояния, тяжелых травм или медицинских манипуляций на сосудах, полостях сердца: нозокомиальный (внутрибольничный) ангиогенный (катетерный) сепсис . Характеризуется высокопатогенным возбудителем, выраженными септическими симптомами.
- подострая – длительность более 2 месяцев, развивается при недостаточном лечении острого инфекционного эндокардита или основного заболевания.
- затяжная.
У наркоманов клиническими особенностями инфекционного эндокардита являются молодой возраст, стремительное прогрессирование правожелудочковой недостаточности и общей интоксикации, инфильтративное и деструктивное поражение легких.
У пожилых пациентов инфекционный эндокардит обусловлен хроническими заболеваниями органов пищеварения , наличием хронических инфекционных очагов, поражением сердечных клапанов. Различают активный и неактивный (заживленный) инфекционный эндокардит. По степени поражения эндокардит протекает с ограниченным поражением створок сердечных клапанов или с поражением, выходящим за пределы клапана.
Выделяют следующие формы течения инфекционного эндокардита:
- инфекционно-токсическая - характерна транзиторная бактериемия, адгезия возбудителя на измененный эндокард, образование микробных вегетаций;
- инфекционно-аллергическая или иммунно-воспалительная - характерны клинические признаки поражения внутренних органов: миокардита , гепатита , нефрита , спленомегалии;
- дистрофическая – развивается при прогрессировании септического процесса и сердечной недостаточности. Характерно развитие тяжелых и необратимых поражений внутренних органов, в частности - токсическая дегенерация миокарда с многочисленными некрозами. Поражение миокарда возникает в 92 % случаев затяжного инфекционного эндокардита.
Симптомы инфекционного эндокардита
Течение инфекционного эндокардита может зависеть от срока давности заболевания, возраста пациента, типа возбудителя, а также от ранее проводимой антибактериальной терапии. В случаях высокопатогенного возбудителя (золотистый стафилококк, грамотрицательная микрофлора) обычно наблюдается острая форма инфекционного эндокардита и раннее развитие полиорганной недостаточности, в связи с чем клиническая картина характеризуется полиморфизмом.
Клинические проявления инфекционного эндокардита в основном обусловлены бактериемией и токсинемией. У больных появляются жалобы на общую слабость, одышку , утомляемость, отсутствие аппетита, потерю массы тела. Характерным для инфекционного эндокардита симптомом является лихорадка – подъем температуры от субфебрильной до гектической (изнуряющей), с ознобами и обильным потоотделением (иногда, проливными потами). Развивается анемия, проявляющаяся бледностью кожи и слизистых оболочек, иногда приобретающих «землистый», желтовато – серый цвет. Наблюдаются небольшие кровоизлияния (петехии) на коже, слизистой оболочке полости рта, неба, на конъюнктиве глаз и складках век, в основании ногтевого ложа, в области ключиц, возникающие из-за хрупкости кровеносных сосудов. Поражение капилляров обнаруживается при мягкой травме кожи (симптом щипка). Пальцы приобретают форму барабанных палочек, а ногти - часовых стекол.
У большинства пациентов с инфекционным эндокардитом выявляется поражение сердечной мышцы (миокардит), функциональные шумы, связанные с анемией и повреждением клапанов. При поражении створок митрального и аортального клапанов развиваются признаки их недостаточности. Иногда наблюдается стенокардия , изредка отмечается шум трения перикарда. Приобретенные пороки клапанов и поражение миокарда приводят к сердечной недостаточности.
При подострой форме инфекционного эндокардита возникают эмболии сосудов мозга, почек, селезенки оторвавшимися со створок сердечных клапанов тромботическими наложениями, сопровождающиеся образованием инфарктов в пораженных органах. Обнаруживаются гепато- и спленомегалия , со стороны почек - развитие диффузного и экстракапиллярного гломерулонефрита , реже - очагового нефрита, возможны артралгии и полиартрит.
Осложнения инфекционного эндокардита
Осложнениями инфекционного эндокардита с летальным исходом являются септический шок , эмболии в головной мозг, сердце, респираторный дистресс-синдром , острая сердечная недостаточность, полиорганная недостаточность .
При инфекционном эндокардите часто наблюдаются осложнения со стороны внутренних органов: почек (нефротический синдром , инфаркт, почечная недостаточность , диффузный гломерулонефрит), сердца (пороки клапанов сердца, миокардит, перикардит), легких (инфаркт , пневмония, легочная гипертензия , абсцесс), печени (абсцесс, гепатит, цирроз); селезенки (инфаркт, абсцесс, спленомегалия, разрыв), нервной системы (инсульт , гемиплегия, менингоэнцефалит , абсцесс головного мозга), сосудов (аневризмы, геморрагический васкулит , тромбозы , тромбоэмболии, тромбофлебит).
Диагностика инфекционного эндокардита
При сборе анамнеза у пациента выясняют наличие хронических инфекций и перенесенных медицинских вмешательств. Окончательный диагноз инфекционного эндокардита подтверждается данными инструментальных и лабораторных исследований. В клиническом анализе крови выявляется большой лейкоцитоз и резкое повышение СОЭ. Важной диагностической ценностью обладает многократный бакпосев крови для выявления возбудителя инфекции. Забор крови для бактериологического посева рекомендуется производить на высоте лихорадки.
Данные биохимического анализа крови могут варьировать в широких пределах при той или иной органной патологии. При инфекционном эндокардите отмечаются изменения в белковом спектре крови: (нарастают α-1 и α-2-глобулины, позднее – γ-глобулины), в иммунном статусе (увеличивается ЦИК, иммуноглобулин М , снижается общая гемолитическая активность комплемента, нарастает уровень противотканевых антител).
Ценным инструментальным исследованием при инфекционном эндокардите является ЭхоКГ , позволяющее обнаружить вегетации (размером более 5 мм) на клапанах сердца, что является прямым признаком инфекционного эндокардита. Более точную диагностику проводят при помощи МРТ и МСКТ сердца .
Лечение инфекционного эндокардита
При инфекционном эндокардите лечение обязательно стационарное, до улучшения общего состояния пациента назначается постельный режим, диета. Главная роль в лечении инфекционных эндокардитов отводится медикаментозной терапии, главным образом, антибактериальной, которую начинают сразу после бакпосева крови. Выбор антибиотика определяется чувствительностью к нему возбудителя, предпочтительнее назначение антибиотиков широкого спектра действия.
В терапии инфекционного эндокардита хороший эффект оказывают антибиотики пенициллинового ряда в комбинации с аминогликозидами. Трудно поддается лечению грибковый эндокардит, поэтому назначается препарат амфотерицин В в течение длительного времени (несколько недель или месяцев). Также используют другие средства с антимикробными свойствами (диоксидин, антистафилококковый глобулин и др.) и немедикаментозные методы лечения – , аутотрансфузию ультрафиолетом облученной крови.
При сопутствующих заболеваниях (миокардите, полиартрите , нефрите) к лечению добавляются негормональные противовоспалительные средства: диклофенак, индометацин. При отсутствии эффекта от медикаментозного лечения показано хирургическое вмешательство. Проводится протезирование клапанов сердца с иссечением поврежденных участков (после стихания остроты процесса). Оперативные вмешательства должны проводиться кардиохирургом исключительно по показаниям и сопровождаться приемом антибиотиков.
Прогноз при инфекционном эндокардите
Инфекционный эндокардит - одно из наиболее тяжелых сердечно-сосудистых заболеваний. Прогноз при инфекционном эндокардите зависит от множества факторов: имеющихся поражений клапанов, своевременности и адекватности терапии и др. Острая форма инфекционного эндокардита без лечения заканчивается смертельным исходом через 1 – 1,5 месяца, подострая форма - через 4–6 месяцев. При адекватной антибактериальной терапии летальность составляет 30%, при инфицировании протезированных клапанов - 50%. У пожилых пациентов инфекционный эндокардит протекает более вяло, часто сразу не диагностируется и имеет худший прогноз. У 10-15% больных отмечается переход болезни в хроническую форму с рецидивами обострения.
Профилактика инфекционного эндокардита
За лицами с повышенным риском развития инфекционного эндокардита устанавливается необходимое наблюдение и контроль. Это касается, прежде всего, пациентов с протезированными клапанами сердца, врожденными или приобретенными пороками сердца, патологией сосудов, с инфекционным эндокардитом в анамнезе, имеющих очаги хронической инфекции (кариес , хронический тонзиллит , хронический пиелонефрит).
Развитие бактериемии может сопровождать различные медицинские манипуляции: оперативные вмешательства, урологические и гинекологические инструментальные обследования, эндоскопические процедуры , удаление зубов и др. С профилактической целью при этих вмешательствах назначают курс антибиотикотерапии. Необходимо также избегать переохлаждения, вирусных и бактериальных инфекций (гриппа , ангины). Необходимо проведение санации очагов хронической инфекции не реже 1 раза в 3 - 6 месяцев.