Чем же можно объяснить то многообразие и «разноцветие» симптоматики, которое наблюдается при сколиозе? Сегодня уже не вызывает сомнений роль врождённых аномалий позвоночного столба в генезе сколиоза (клиновидные и полуклиновидные позвонки), врождённые аномалии поясничных (базальных) позвонков, не вызывает сомнений роль мышечного фактора при паралитических сколиозах (на почве полиомиелита). Нет сомнений в ведущей роли в генезе сколиоза аномалий развития спинного мозга, рубцовых поражениё лёгких и средостения и т. д. На сегодняшний день их диагностика не составляет особого труда, а значит и лечение по своему характеру приближается к патогенетическому.
Однако, до настоящего времени самую многочисленную группу составляют ИС. Очевидно, что ключ к разработке патогенетических методов лечения лежит в ответах на вопросы, которые ставит scoliosis idiopathic.
Несмотря на то, что с момента выделения сколиоза в отдельную нозологическую единицу прошли тысячелетия, вопросы этиологии ИС, его патогенез ещё не до конца раскрыты и вызывают споры и сегодня. Здесь уместно процитировать проф. А. Эленбурга, который в «Реальной энциклопедии практической медицины» (1909-1914) писал: «различные теории происхождения сколиоза составляют довольно длинную и скучную главу. Большинство из них имеет теперь только исторический интерес, например дыхательная теория Stromeyer и Werner (по которой первичный грудной сколиоз обуславливается усиленной деятельностью правой m. serratus major), теория Guerin об активной ретракции мышц на вогнутой стороне, ослаблении связок по Malgaigne и сколиоз периода роста по Huter, который будто бы происходит вследствие одностороннего усиленного давления со стороны растущих рёбер. Lorinser объяснял сколиоз размягчением костей, как результата постепенно развивающегося воспаления, вследствие чего больной инстинктивно принимает то положение, при котором размягчённые части предохраняются от давления. Теория так называемого физиологического сколиоза объясняет развитие сколиоза расположением аорты слева, большей деятельностью правой руки, более сильным ростом правой половины тела, большим весом органов правой половины тела и т. д.» По прошествии практически ста лет, можно полностью согласиться с начальной фразой данной цитаты: «длинная и скучная глава». На сегодняшний день многие из этиологических теорий развития ИС, приведённые проф. А. Эленбургом безнадёжно устарели.
Первая соответствующая своему времени теория этиологии и патогенеза ИС - рахитическая. Она была предложена ещё С. Рокитянским в 1855 г. (Филадельфия). Это вполне закономерно, потому что описательный характер медицины XIX в. позволил находить сходство между искривлённым позвоночником и искривлёнными другими костями скелета при рахите. Кстати, первое подробное описание клинической и патологической картины рахита сделано в XVII в. английским анатомоми ортопедом Глиссоном, а к середине XIX в. это заболевание было уже хорошо изучено, хотя антирахитический фактор, витамин D, был открыт только в 1927 г. Причиной же возникновения бокового искривления позвоночника в свете этих взглядов, является изменение костной ткани позвонков как части генерализованного процесса в костях у детей при рахите. Эти взгляды поддерживали Р.Р. Вреден (1906), М.О. Фридланд (1954). В публикациях 70-80 годов прошлого века также есть работы, которые продолжают развивать такую теорию [Козюков Е.В., 1974]. К настоящему времени практически никто не настаивает на рахитической этиологии сколиоза (И то хлеб — H.B.) .
Достаточно большое распространение получила теория о нарушении мышечного равновесия. Основоположником этого взгляда принято считать Гиппократа, как пишут в своей монографии 3.А. Ляндрес и Л.К. Закреаский (1967). На возможный мышечный генез сколиоза указывают многие другие авторы. Интересно то, что эти работы были опубликованы в середине XX в. Это вполне закономерно на фоне полиомиелитной пандемии, давшей огромное число детей со сколиозами. Сегодня, когда исследована морфология костной ткани и межпозвоночных дисков, трудно оставаться на позициях этой теории, так как она не даёт объяснений изменениям, которые появляются в костной ткани (Изменения в костной ткани появляются ПОСЛЕ изменений в нервной системе и мышцах — H.B.) .
В это же время публикуются работы [Фрумина А.Е., 1958; Roth М., 1955] в которых авторы делают предположение, что сколиоз - следствие нарушения функции двигательных нейронов, может даже не в такой степени как при полиомиелите. В связи с этими публикациями в зоне изучения впервые появляется спинной мозг. Но, к сожалению, этот подход не давал объяснения самому бесспорному факту - связь сколиоза с процессом роста в пубертатном периоде. По мере исследования ИС в 60-70 годы XX в. возникла остеопатическая теория его этиологии и патогенеза. В основе её лежит асимметричное замедление роста позвонков на почве гормональных или генетических расстройств. Именно они, делает предположение Л.К. Закревский (1967), являются основой для реализации закона Фолькмана - Гютера (этот закон был описан в 70-е годы XIX в. и, согласно его выводам, эпифизарные пластинки прекращают рост, если на них оказывать механическое воздействие). К этим подходам близки размышления и теории, согласно которым причины сколиоза - в общей несостоятельности соединительной ткани.
Нейрогенная теория (70-80-е годы прошлого столетия) ряда отечественных и зарубежных авторов возникла на почве установленной нейромышечной асимметрии в самом начале заболевания (дизрафический статус). Снова появляется мысль о спинальном (имеется в виду спинной мозг) генезе сколиоза. В 1975 г. М. Roth, сопоставляя клиннко-рентгенологическую картину сколиоза и кифоза, пришёл к выводу: оба вида этих деформаций позвоночного столба - ортопедическое проявление нейровертебральной диспропорции роста.
Таким образом, если суммировать все взгляды и теории этиологии и патогенеза ИС, то можно сделать вывод, что они базировались на фактическом материале и каждая теория - это результат обобщения данных. При этом следует подчеркнуть, что фактор роста, факт прогрессирования сколиоза в период активного роста ребенка, постоянно находился в поле внимания как самый бесспорный факт в теории и практике сколиоза, что иллюстрирует кривая G. Duval-Beaupere (рис. 138) (Я во второй раз обрщаю внимание на интенсивность роста в начале жизни. Она ВЫШЕ подростковой, особенно если учитывать рост торса, а не конечностей, и считать не в сантиметрах, а в процентах. Добавьте сюда вообще ОТСУТСТВИЕ какой-либо информации о прогрессии во взрослом возрасте на этом графике — H.B.) .
На приведённом графике отчётливо видна корреляция между темпами роста и нарастанием сколиотической деформации.
 Механогенез сколиоза.
Как уже отмечалось выше, в отношении ИС можно сделать вывод - он моноформен при всей очевидной своей полиэтиологичности (Такой вывод можно сделать только если смотреть на снимки больных с расстояния пушечного выстрела — H.B.)
. И.А. Мовшович (1969), на основании анализа препаратов сколиотических позвоночных столбов делает вывод: при сколиозе имеет место скручивание
переднего отдела позвоночного столба вокруг заднего. Вентральный отдел, или переднюю колонну (состоящую из тела позвонков и межпозвоночных дисков), он назвал активным, а дорсальный отдел, или заднюю колонну (позвоночные дуги и остистые отростки),- пассивным. Граница между ними проходит на уровне суставных отростков. На приведённых им иллюстрациях, отчётливо видно, как вентральный отдел позвоночника, состоящий из тел позвонков, скручивается вокруг дорсального.
Механогенез сколиоза.
Как уже отмечалось выше, в отношении ИС можно сделать вывод - он моноформен при всей очевидной своей полиэтиологичности (Такой вывод можно сделать только если смотреть на снимки больных с расстояния пушечного выстрела — H.B.)
. И.А. Мовшович (1969), на основании анализа препаратов сколиотических позвоночных столбов делает вывод: при сколиозе имеет место скручивание
переднего отдела позвоночного столба вокруг заднего. Вентральный отдел, или переднюю колонну (состоящую из тела позвонков и межпозвоночных дисков), он назвал активным, а дорсальный отдел, или заднюю колонну (позвоночные дуги и остистые отростки),- пассивным. Граница между ними проходит на уровне суставных отростков. На приведённых им иллюстрациях, отчётливо видно, как вентральный отдел позвоночника, состоящий из тел позвонков, скручивается вокруг дорсального.
То же самое происходит и при сколиозах начальных степеней, но с меньшей выраженностью.
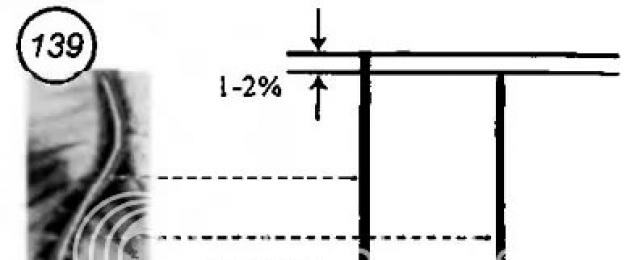
Если провести измерение абсолютной длины вентрального (активного) отдела, сформированного телами позвонков, и дорсального, то длина первого при сколиозе всегда больше. При этом в реальных условиях концы отрезков, отражающих длины двух отделов, должны остаться на одном уровне (рис. 139) (У здорового человека или нет? А диски куда дели, а суставы? Вообще, отношение к позвоночнику именно как к колонне или столбику кубиков — это безграмотность, на которую способны только хирурги. Позвонки крепятся мышцами, мышцы - к другим костям. Создаётся конструкция типа палатки, когда целостность струкутуры зависит от каждой из её частей — H.B.) .
Отсюда вытекает задача - как совместить в пространстве разновеликие отрезки так, чтобы при постоянном расстоянии между ними их концы оставались на одном уровне? Такая задача давно решена в теоретической механике и легко описывается математическими функциями. Оказывается, надо просто «скрутить» длинный отрезок вокруг короткого. Величина скручивания зависит только от ΔL = Lв - Sд , где Lв - длина вентрального отдела, Sд - дорсального. Расчёты и натурное моделирование позволили получить до некоторой степени удивительные результаты: для того, чтобы в этой конструкции возникла деформация, соответствующая 10° бокового искривления, достаточно было иметь ΔL = = 0,5-1% от высоты всей конструкции (рис. 140).
 Экстраполирование полученных данных на реальные условия (длина сколиотической дуги в среднем около 30 см) показало, что для возникновения сколиоза 1 степени достаточно иметь разницу отделов (ΔL) всего в 3 мм (!). Как здесь не вспомнить полученные J. James данные, когда в эксперименте была получена сколиотическая деформация при насыщении водой межпозвоночных дисков. Достигнув увеличения их высоты, автор получил типичную трёхплоскостную деформацию позвоночного столба.
Экстраполирование полученных данных на реальные условия (длина сколиотической дуги в среднем около 30 см) показало, что для возникновения сколиоза 1 степени достаточно иметь разницу отделов (ΔL) всего в 3 мм (!). Как здесь не вспомнить полученные J. James данные, когда в эксперименте была получена сколиотическая деформация при насыщении водой межпозвоночных дисков. Достигнув увеличения их высоты, автор получил типичную трёхплоскостную деформацию позвоночного столба.
(Интересно, как автор вместе с Мовшовичем могли бы откомментировать сколиоз при болезни Шойермана-Мау, она как раз характеризуется более клиновидными и, соответственно, более короткими, чем в норме телами позвонков — H.B.)
Кроме того, при моделировании позвоночного столба (моделировались, в том числе, и физиологические кривизны) (Как моделировались-то, руками на коленке, что ли? Или работа мышц всё-таки учитывалась? — H.B.) был отменен ещё один интересный факт - прежде чем появлялось скручивание вентрального отдела модели вокруг дорсального, мы наблюдали сглаживание на уровне введённых в модель кривизн. Разве это не напоминает ту начальную клинико-рентгенологическую картину, которую мы видим у детей с начальной степенью сколиоза: уплощение спины (лордозование) + патологическая ротация + боковое искривление! (В первый раз вижу, чтобы лихим росчерком пера приравняли гиперлордозы с гиперкифозами и плоскую спину. См. Нарушения осанки , . В англоязычном мире считается аксиомой: если стержень, имеющий форму здорового позвоночника, попытаться согнуть, от начнёт скручиваться; если его попытаться скрутить, он начнёт сгибаться в сторону — H.B.)
 Полученные результаты позволили сделать вывод: в сколиотическом позвоночнике в результате скручивания длинного вентрального отдела вокруг короткого дорсального происходит компенсация разницы их длин.
Чем больше различие продольных размеров (длин), тем выраженнее скручивание. При этом направление ротации позвонков совпадало с направлением бокового искривления всего «позвоночного столба» во фронтальной плоскости (Не вижу НИКАКИХ оснований для такого вывода — H.B.)
.
Полученные результаты позволили сделать вывод: в сколиотическом позвоночнике в результате скручивания длинного вентрального отдела вокруг короткого дорсального происходит компенсация разницы их длин.
Чем больше различие продольных размеров (длин), тем выраженнее скручивание. При этом направление ротации позвонков совпадало с направлением бокового искривления всего «позвоночного столба» во фронтальной плоскости (Не вижу НИКАКИХ оснований для такого вывода — H.B.)
.
Сопоставление длин вентрального и дорсального отделов позвоночного столба было осуществлено и у пациентов с ИС с атипичной патологической ротацией позвонков (рис. 141).
Приведённые данные позволяют сделать вывод - сколиозы с типичным и атипичным направлением ротации позвонков противоположны по своему механогенезу. В первом случае происходит скручивание вентрального отдела вокруг дорсального, а во втором - наоборот, дорсального вокруг вентрального, но в обоих случаях - длинного вокруг короткого.

 Рост позвоночного столба и его регуляция при типичном идиопатическом сколиозе.
Имея в виду уже упомянутую работу Г.Г. Эпштейна (1982), появились основания для детального анализа интенсивности роста тел позвонков, который, собственно, и определяет длину вентрального отдела. На рис. 142 приводится график, на котором представлены показатели средней величины высоты 10 грудных позвонков у пациентов со сколиозом и у здоровых детей.
Рост позвоночного столба и его регуляция при типичном идиопатическом сколиозе.
Имея в виду уже упомянутую работу Г.Г. Эпштейна (1982), появились основания для детального анализа интенсивности роста тел позвонков, который, собственно, и определяет длину вентрального отдела. На рис. 142 приводится график, на котором представлены показатели средней величины высоты 10 грудных позвонков у пациентов со сколиозом и у здоровых детей.
При очевидности различия в высотах тел позвонков особый интерес вызывают различные сроки ростовых толчков у детей со сколиозом и без него.
Такие результаты полностью определяет внимание к главной регулирующей остеогенез системе - эндокринной.
 Первые исследования в этом направлении были осуществлены В.И. Осташко ещё в 60-е годы XX в. Он исследовал 17-кетостероиды в моче детей со сколиозом. В современных условиях применяются радиоиммунные и более совершенные иммуноферментные технологии. Они позволяют осуществлять прямое определение концентрации любых гормонов в сыворотке крови. У детей со сколиозом это соматотропнн (гормон роста) и его функциональный антагонист - кортизол, отвечающие за органический метрикс костной ткани, а также кальцитонин и паратирин, отвечающие за обмен кальция, главной составляющей гидроксилапатита.
Первые исследования в этом направлении были осуществлены В.И. Осташко ещё в 60-е годы XX в. Он исследовал 17-кетостероиды в моче детей со сколиозом. В современных условиях применяются радиоиммунные и более совершенные иммуноферментные технологии. Они позволяют осуществлять прямое определение концентрации любых гормонов в сыворотке крови. У детей со сколиозом это соматотропнн (гормон роста) и его функциональный антагонист - кортизол, отвечающие за органический метрикс костной ткани, а также кальцитонин и паратирин, отвечающие за обмен кальция, главной составляющей гидроксилапатита.
Оказалось, что у детей со сколиозом имеется четыре типичных варианта остеотропного гормонального профиля (рис. 143).
Динамическое наблюдение за фактическим течением сколиоза у обследованных пациентов показало чёткую закономерность: сколиоз имел бурнопрегрессирующее течение при высоком содержании соматотропина и кальцитонина (их совместный эффект - «плюс» костная ткань). При высоких концентрациях их антагонистов (паратирина и кортизола, соответственно) деформация не прогрессировала. Кстати, все случаи ИС с атипичной патологической ротацией позвонков имели именно такой остеотропный гормональный профиль. При двух других вариантах прогрессирование деформации было медленным.
Второй регулирующей рост и функциональное состояние позвоночного столба является нервная система . В немногочисленных сообщениях по ЭЭГ-диагностике у детей с ИС показано, что хотя ЭЭГ детей с ИС и изменена, однако каких-либо специфических отличий от ЭЭГ здоровых детей не наблюдается. Причина такого вывода лежит в ограниченных возможностях рутинных методов визуального анализа и чисто статистических способов обработки ЭЭГ-информации. Известно, что множественные дисфункции подкорковых образований вызывают на ЭЭГ довольно неспецифические изменения, хотя при этом у больных с избирательным некрозом нейронов таламуса, гиппокампа или мозжечка могут сохраняться, с точки зрения стандартной оценки, нормальные картины ЭЭГ.
Обработка ЭЭГ-данных другим способом анализа - методом вероятностных переходов, разработанным в СПбНИИ экспериментальной медицины РАМН для изучения адаптивной пластичности мозга в рамках программы «Человек-оператор» позволяет выявить тонкие различия во временной структуре связей между основными поддиапазонами ритмов ЭЭГ. К настоящему времени установлено, что практически все исследуемые ритмы ЭЭГ могут последовательно сменять друг друга, однако переход от волны одного ритма ЭЭГ к волне другого происходит с разной вероятностью. Даже при абсолютной идентичности частотных и амплитудных параметров двух различных ЭЭГ, временная организация их ритмов может существенно различаться. Ритм ЭЭГ, вероятность перехода в который достоверно выше по частоте от перехода случайного, носит название функционального ядра и играет системообразующую роль в деятельности мозга. Именно наличие (или отсутствие) такого функционального ядра или нескольких ядер разных ритмов, а не абсолютное количество волн, определяет поддержание характерного для того или иного состояния мозга паттерна его БА. В норме таким ритмом является α-ритм. Функциональное ядро α-ритма наблюдается даже несмотря на отсутствие в фоновой активности визуально чётко выраженного α-ритма, поскольку ядро формируют волны на ЭЭГ длительностью, равной периоду α-волны.
Обработка данных по этой технологии (методу вероятностных переходов) показала, что ЭЭГ здоровых детей достоверно отличается от ЭЭГ детей как с прогрессирующей, так и с вялопрогрессирующей формой ИС. Эти отличия ещё больше нарастали по мере увеличения выраженности патологической трёхплоскостной деформации позвоночного столба, или ИС. В обработанных методом вероятностных переходов ЭЭГ детей с ИС оказалось большое количество связей между и в диапазонами волн ЭЭГ во всех исследуемых группах (включая контрольную). Эти диапазоны волн ЭЭГ традиционно связываются с деятельностью подкорковых структур, в том числе и гипоталамуса. Уже известно, что при нарушениях в деятельности гипоталамуса отмечаются самые разнообразные изменения в ЭЭГ, однако особый интерес представляют сведения о том, что при дисфункции заднего гипоталамуса, как правило, наблюдается усиление выраженности волн β-диапазона. Именно увеличение связей β-волн как внутри самого диапазона, так и β־волн с волнами θ-диапазона наблюдается во всех исследуемых группах. У здоровых детей это может быть объяснено гиперфункцией гипоталамо-гипофизарной системы, характерной для пубертатного периода. Наряду с этим у детей этих возрастных групп должны наблюдается связи волн α-диапазона, характерные для нормальной деятельности мозга, с волнами β־ и θ-диапазонов. Однако, у пациентов с прогрессирующей формой ИС наличие таких связей не зарегистрировано.
Обследования полярников с применением аналогичного метода анализа показали, что в начале развития дизадаптационного синдрома в ходе зимовки, ЭЭГ членов экспедиции характеризуются не только сдвигом частотного спектра ЭЭГ в сторону быстрых частот β-ритм), но и увеличением в ЭЭГ количества θ-волн. При дальнейшем развитии декомпенсации с преобладанием возбудительных процессов происходит разрушение так называемого «ядра α-ритма», т. е. утрата связей волн β- и θ-диапазонов с волнами α-ритма, являющимися у взрослых основным ритмом ЭЭГ. Аналогичные результаты были получены и при обследовании детей, страдающих нарушениями функций ВНС, пречгалявшимнея в преобладании симпатических эффектов.
Подобная картина наблюдалась у пациентов с прогрессирующей формой ИС, где связей волн α-диапазона с другими ритмами практически не зарегистрировано. Следует отметить и то, что у этих пациентов довольно часто наблюдалось отсутствие функциональных ядер α-ритма, всегда регистрируемых у здоровых детей (рис. 144).

В целом, выявленные у пациентов с ИС изменения в ЭЭГ возрастают от здоровых детей (для которых они являются отражением нормальных эндокринных перестроек пубертатного периода) к пациентам с вялопрогрессирующей формой течения, что, по-видимому, можно рассматривать как проявление процессов компенсации.
В то же время, у больных с прогрессирующей формой ИС наблюдается резкое снижение как количества регистрируемых связей, так и обеднение их палитры. Последнее может быть объяснено несостоятельностью или срывом адаптационных процессов и разрегулированностью в деятельности центральных представительств эндокринной системы (гипоталамо-гипофизарной) (Про нервную систему было писано здесь — H.B.) .
Таким образом, полученные результаты позволяют трактовать наблюдаемые ЭЭГ-феномены как проявление дисфункции центральных регуляторных структур, которая, по-видимому, в наибольшей степени выражена в области заднего гипоталамуса. Это, в свою очередь, приводит к тому, что у пациентов с ИС нарушаются тонкие сопряжённые механизмы нейрогормональной регуляции роста и созревания тканей нервной и костно-мышечной систем, а конечным клиническим результатом такого процесса и становиться трёхплоскостная патологическая деформация позвоночного столба.
В связи с этим резонно напрашивается вопрос о характере и механизмах патологического процесса, который у больных с ИС приводит к дезинтеграции нормальной работы комплекса диэнцефальных и стволовых структур. Говоря о патологическом процессе, не имеется в виду какие-либо существенные органические патологические изменения стволового или диэнцефального уровня, хотя неврологическая микросимптоматика довольно часто обнаруживается при клиническом обследовании у больных с ИС, примером чего является «дизрафический статус». В данном случае речь, скорее всего, может идти о такой типовой патофизиологической реакции нервной системы, как патологическая детерминанта [Крыжановский Г.Н., 2002], являющейся основным механизмом дизрегуляторных патологических состояний.
Задачей любых регуляторных механизмов нервной системы является обеспечение физиологических границ реакции, без соблюдения которых физиологическая реакция теряет своё адаптивное значение и приобретает патологический характер. Патологическим может стать любой нормальный физиологический процесс, если он не обеспечивает физиологическую меру реакции [Крыжановский Г.Н., 2002]. По мнению акад. Г.Н. Крыжановского, гиперактивность нейронов регуляторных структур в силу ряда причин (врождённая или приобретенная слабость тормозных механизмов, недостаток или избыток афферентации, длительная синаптическая стимуляция, изменение внутриклеточных механизмов и т. д.) приводит к возникновению гиперактивных нейрональных образований и в конечном итоге к формированию так называемой патологической системы. Если такая система имеет выход на периферию, то патологические эффекты, возникающие в результате её деятельности, приводят к нарушениям в деятельности исполнительских органов-мишеней.
В данном случае такой мишенью является в первую очередь позвоночный столб и обслуживающий его нервно-мышечный аппарат. Надо полагать, что нарушение сопряжённых механизмов роста позвоночника и спинного мозга вследствие несостоятельности регуляторных звеньев ЦНС (врождённых или приобретенных) приводит к нарушению анатомических соотношений между продольными размерами позвоночного столба и спинного мозга (Я НИГДЕ НИЧЕГО не вижу по поводу нарушения ИССЛЕДОВАНИЙ о нарушении анатомический соотношений. Из ниоткуда выплыла «аксиома». И да, напоминаю, что по утрам позвоночник ВЫШЕ, а спины при этом ПРЯМЕЕ, чем вечером — H.B.) . Здесь необходимо вспомнить и тот факт, что «закладка» этих образований в эмбриональном периоде происходит из разных зародышевых листков и при этом позвоночный столб, происходящий из мезодермы, в дальнейшем становится костной оболочкой для спинного мозга (эктодерма). Для образований, теснейшим образом связанных анатомически, но имеющих различный генетический код развития, сопряжённость роста играет огромную роль.
При упомянутом нарушении сопряжённых процессов роста, в результате даже незначительного перерастяжения структур спинного мозга изменяется характер нормального притока афферентной импульсации от элементов спинного мозга в высшие отделы ЦНС. Длительное изменение нормального афферентного притока является своего рода сигналом о помощи, требованием к головному мозгу на корректировку создавшихся условий и приведение процессов роста к условиям, в которых в системе «позвоночник» достигается нормализация гомеостаза. Такое усиление афферентной импульсации в центральные регуляторные структуры провоцирует возникновение в них очагов застойного возбуждения. Возможен запуск ряда механизмов, корректирующих состояние и позволяющих достигнуть полезного для организма приспособительного результата:
1) торможение роста костного позвоночного столба (изменение баланса секреции основных остеотропных гормонов в сторону увеличения концентрации в крови кортизона и паратирина с одновременным уменьшением содержания соматотропина
и кальцитонина);
2) ускорение роста спинного мозга (предполагается наличие нейротрофных факторов);
3) ликвидация избыточного относительно длины спинного мозга продольного размера костного позвоночника (процесс его роста осуществляется в результате функционирования ростковых зон тел позвонков) за счёт скручивания передней колонны (колонна из тел позвонков и межпозвоночных дисков) вокруг продольной оси физиологической ротации позвонков; расположение этой оси, во многом определяемое дугоотростчатыми суставами, проходит в проекции позвоночного канала; в результате, несмотря на избыточный рост тел позвонков, длина канала по своим продольным размерам остаётся в большем соответствии таким же размерам спинного мозга.
Есть основания считать, что все три механизма действуют одновременно, однако на разных этапах возникновения и развития типичной идиопатнческой трёхплоскостной деформации позвоночного столба значение каждого из механизмов не равнозначно. На первых этапах преобладает действие первых двух факторов - изменение остеотропного гормонального профиля и теоретически предполагаемое ускорение продольного роста спинного мозга.
Если функциональное состояние упомянутых выше структур головного мозга изначально таково, что не может полноценно запустить эти адаптационные механизмы, то начинается процесс по «механическому» устранению избыточного роста костного позвоночника. Сначала это проявляется в сглаживании физиологического грудного кифоза (формируется плоская спина) и увеличении поясничного лордоза в сагиттальной плоскости (Опять «закономерность». Это частный случай, не более того — H.B.) . В результате прирост продольного размера костного позвоночника не приводит к увеличению длины позвоночного канала, который остается соответствующим продольным размерам спинного мозга. Этот период можно считать доклиническим периодом развития ортопедического синдрома описанных дисрегуляторных нарушений в ЦНС.
Дальнейшее развитие процесса в позвоночном столбе обусловливается как первичным функциональным состоянием регулирующих структур головного мозга, так и его способностью включать адаптационные механизмы. Если в целом здесь будет наблюдаться неблагополучие, то при продолжении поступления избыточной афферентной импульсации из спинного мозга в действие вступает третий механизм в полном объёме — начинается активное «скручивание» вентрального отдела, или передней колонны, вокруг упомянутой оси. По-видимому, это последний и по-своему наиболее эффективный способ решения конкретной задачи по сохранению условий для нормального функционирования спинного мозга. И это уже клинически регистрируемое изменение позвоночного столба - появляются признаки патологической ротации позвонков.
Таким образом, возникает положение, при котором организм компенсирует патологическое состояние в директивной системе наиболее доступных, и эффективных, на данный момент, но совершенно неприемлемым способом - за счёт подчинённого, исполнительского звена. Механизм его реализации - асимметричное управление тоническими усилиями мышц, обслуживающих позвоночный столб (прежде всего ротаторов), что неизбежно приводит к скручиванию позвоночника (Так определитесь усилием каких мышц усилие идёт, какая деформация — боковое отклонение или ротация. А то наврали нафаназировали, забыли что наврали нафаназировали, и снова врать нафаназировать начинаете. Вижу теорию, которая кому-то когда-то показалась красивой, но очень мало отношения к реальности — H.B.) .
В результате комплексного исследования было выявлено ещё одно звено в механизме развития асимметрии в электроактивности паравертебральных мышц. Основой его являются вещества, обнаруженные в крови детей с ИС, но отсутствующие у здоровых детей {Дудин М.Г. и др., 2004]. Есть основания считать, что это нейрогуморальные факторы нейропептидной природы, вырабатываемые в структурах гипоталамо-гипофизарной системы (так называемые факторы позной асимметрии). Именно эти вещества обеспечивают длительную асимметричную активацию мотонейронного пула, вызывающую поддержание асимметричности мышечного тонуса (Ну, разумеется, а как вы хотели. Нарушения со стороны ЦНС есть, со стороны мышц есть, а со стороны нейропептидов нет? — H.B.) . Другими словами, на последних этапах ликвидации патологической афферентной импульсации (если коррекция остеотропного гормонального профиля и нейретрофные воздействия (?) оказались неэффективными) поддержание уже ставшей патологической асимметрии в мышечном тонусе паравертебральных мышц-ротаторов может быть связано только с повышенной активностью структур ствола мозга.
При слабости внутренних тормозных механизмов (либо при слишком интенсивной афферентной стимуляции ЦНС) активность стволовых структур приобретает характер патологической детерминанты. Комплексы гиперактивных нейронов инициируют усиленную продукцию нейропептидных факторов, вызывающих асимметричное повышение возбудимости мотонейронов спинного мозга и как следствие асимметричное усиление импульсного потока к мышцам, обслуживающим позвоночник (Не вижу ни слова о том, почему повышение возбудимости мотонейронов АСИММЕТРИЧНОЕ — H.B.) . Если этот процесс не прекращается даже несмотря на то, что интенсивность патологического афферентного притока от спинного мозга уже значительно снизилась или вообще прекратилась, скручивание позвоночного столба продолжает нарастать, хотя необходимость в ней уже исчезла. Не имея избирательности только к мышцам-ротаторам, данные вещества асимметрично включают в процесс и другие группы мышц спины, которые при совокупном воздействии приводят к существенному деформированию позвоночного столба уже и во фронтальной плоскости.
Возможность возникновения таких патологических самоподдерживающих свою активность нейрональных комплексов с положительными реверберирующими связями, в том числе и в системе «ретикулярная формация ствола мозга - спинальные структуры», показана в экспериментах на животных и исследованиях в клинике [Вартанян Г.А., 1991].
Параллельно, усугубляя ситуацию, может продолжаться усиленная секреция остеотропных гормонов в соотношениях, способствующих повышенному костеобраэованию.
Исходя из директивного статуса ЦНС и эндокринной системы позволительно считать, что каждому варианту дисфункционального их состояния соответствует вариант развития ИС, возникновение которого является компенсаторным ортопедическим синдромом как состоявшихся адаптационно-компенсаторных механизмов (непрогрессирующие и вялопрогрессирующие идиопатические сколиозы), так и несостоявшихся (бурно прогрессирующие ИС).
Основным пусковым патофизиологическим механизмом в развитии ИС, по-видимому, надо считать зарегистрированные при ЭЭГ-диагностике функциональные образования из комплекса патологически гиперактивных нейронов в гипоталамических и верхне-стволовых областях мозга, продуцирующих избыточную и неконтролируемую импульсную активность. Дисрегуляторные изменения гипоталамо-гипофизарной системы (в силу слабости нейрональных тормозных механизмов) могут являться причиной нарушений уже и во взаимодействиях между нервной и эндокринной системами, так как известно, что дисрегуляторные изменения гипоталамуса (необязательно связанные с его органическими изменениями) приводит не только к гормональному дисбалансу, но и к различным нарушениям микроциркуляции и трофики тканей.
Вместе с этим допустимо рассматривать данный патофизиологический механизм и с другой стороны - ведущим звеном может являться дисфункция той части эндокринной системы, которая отвечает за рост и созревание костной ткани. И если её дисфункция достаточно глубока (к примеру - врождённая гипоплазия надпочечников), то взаимодействие со структурами головного мозга будет затруднено. Это обстоятельство потребует определённого напряжения в работе указанных структур, что само по себе может вызвать формирование упомянутых комплексов патологически активных нейронов.
Н.П. Бехтерева (1998) следующим образом характеризует устойчивые патологические состояния подобного типа: «в клинической практике имеют дело прежде всего с проявлениями гиперактивности структур, а не с проявлениями их собственного (органического) поражения». У детей с ИС такое патологическое гиперактивное функциональное образование выявляется на уровне тех структур, которые отвечают за процессы роста и созревания костной ткани.
В связи с уникальностью сложнейшего анатомо-физиологического комплекса, которым является позвоночник вертикально ходящего человека, важнейшим требованием к нему является сопряжённость продольного роста костного позвоночного столба и спинного мозга, для которого первый является оболочкой (Повторяю ещё раз — сколиоз НЕ связан с прмохождением H.B.) . Выход регулировки сопряжённости продольного роста этих образований из-под контроля центральных структур приводит к возникновению компенсаторной реакции на периферии - клинически регистрируемой трёхплоскостной деформации позвоночного столба - ИС. Ведущим же звеном в её клиническом формировании является длительное, неконтролируемое, асимметричное изменение тонуса паравертебралькых мышц.
Сколиоз — это искривление позвоночного столба, которое бывает сначала боковым, но постепенно распространяется и на другие плоскости. При самой тяжелой форме сколиоза у больного наблюдается скручивание позвоночника вокруг его центральной линии.
Заболевание чаще развивается у детей и подростков, но бывают случаи, когда встречается сколиоз у взрослых. Для такой болезни характерно дугообразное искривление позвоночника в боковой плоскости, может происходить разворот некоторых позвонков, что делает плечи или бедра неровными.
Давайте детально рассмотрим, что это за заболевание, почему оно чаще возникает в раннем возрасте и как правильно его лечить.
Что такое сколиоз?
Сколиоз – это сложная стойкая деформация позвоночника, сопровождающаяся, в первую очередь искривлением в боковой плоскости с последующим скручиванием позвонков и усилением физиологических изгибов позвоночника.
Деформация позвоночника вследствие развития сколиоза вызывает изменение естественного расположения ребер и костей грудной клетки, а также перемещение расположенных поблизости органов, необходимых для нормального функционирования всего организма. Прежде всего страдают легкие и сердце.
Сколиоз в большинстве случаев является приобретенным заболеванием – травмы спины, сутулость при занятиях во время учебы, это основные причины нарушения строения позвоночника. В связи с этим, сколиоз чаще всего диагностируется у детей, возрастом 6-15 лет.
Крайне важно диагностировать заболевание в раннем возрасте – это позволит предупредить развитие серьезных осложнений для здоровья, и поможет быстро вылечить сколиоз. Визуальным признаком начальной стадии патологии является низко опущенные плечи и асимметричная фигура тела.
Виды
| По этиологии (происхождению) |
|
| По локализации искривления |
|
| По характеру искривления |
|
Сколиоз у взрослых и детей можно заподозрить в том случае, если у человека одно бедро или плечо визуально располагается выше, одна лопатка выступает четче, чем вторая, голова расположена не по центру плеч. Если человек со сколиозом наклоняется вперед, то ребра с одной стороны располагаются выше, чем со второй. Выше будет левая или правая сторона, в зависимости от того, левосторонний или правосторонний сколиоз развился у пациента.

Правосторонний сколиоз
Правосторонний сколиоз - что это такое? Такое искривление позвоночника является более тяжелой патологией. Клинические проявления в этом случае быстро нарастают, и диагностика особых трудностей не представляет, особенно это касается 3-4 степени заболевания. В этом случае асимметрия туловища ярко выражена, наблюдается общая астения и быстрая утомляемость. В конечном итоге болезнь может закончиться инвалидностью больного.
Левосторонний сколиоз позвоночника
Левосторонний сколиоз по статистике встречается чаще правостороннего. В целом его проявления характерны как для правостороннего, дуга имеет противоположный характер искривления. Также различают поясничный и грудной сколиоз.
Степени сколиоза позвоночника

Сколиоз развивается в нескольких степенях. Его выраженность зависит от того, под каким углом происходит отклонение от нормы срединной оси позвоночника.
Угол может изменяться в зависимости от положения тела, при этом выделяют стабильный и нестабильный.
- При нестабильном сколиозе он уменьшается в положении лежа, когда уменьшается нагрузка на позвоночный столб.
- При стабильном искривлении позвоночника эта величина остается неизменной.
1 степень сколиоза
1 степень – угол до 10 градусов. Определяются следующие клинические и рентгенологические признаки: сутуловатость, опущенная голова, асимметричная талия, разная высота надплечий. На рентгеновских снимках – легкая тенденция к торсии позвонков.
2 степень
Выражается более заметным скручиванием позвонков вокруг продольной оси, что сопровождается формированием мышечного валика в области поясницы (сколиоз 2 степени можно определить и при внешнем осмотре, но диагноз должен быть обязательно подтверждён рентгенологически). Угол искривления от 11 до 25 градусов.
Сколиоз 3 степени
3 степень – угол от 26 до 50 градусов. В дополнение ко всем признакам сколиоза, характерным для 2 степени, становятся заметными выпирающие передние реберные дуги и четко очерченный реберный горб. Мышцы живота ослаблены. Наблюдаются мышечные контрактуры и западание ребер. На рентгеновских снимках – резко выраженная торсия позвонков.
4 степень сколиоза позвоночника
Сколиоз 4 степени - угол искривления позвоночника – более 50°. Характеризуется нарушениями в работе большинства органов и систем, преимущественно опорно-двигательной, дыхательной, сердечно-сосудистой и пищеварительной. Наблюдается искривление таза, асимметричное расположение ног.
Причины
Сколиоз позвоночника возникает у человека вследствие нескольких причин. Прежде всего, искривление позвоночника может проявляться как последствие врожденных дефектов развития, рахита, болезней как центральной, так и периферической нервной системы, а также некоторых других заболеваний.
Приобретенный сколиоз развивается в результате:
- переломов и других травм позвоночника;
- подвывихов шейных позвонков;
- неправильного положения тела по причине физиологических отклонений (например, как следствие разной длины ног, плоскостопия, косоглазия или близорукости);
- неправильного положения тела в результате постоянного пребывания в одной позе (например, при работе за компьютером);
- нерационального питания;
- больших физических нагрузок или слишком редких занятий спортом;
- заболеваний, связанных с неправильным развитием мышц ( , односторонний паралич, ревматизм), а также при наличии таких недугов, как , туберкулез и другие
Сколиоз гораздо чаще встречается у детей, чем у взрослых. Причина этому – период интенсивного роста, сопряженного с асимметричной нагрузкой на позвоночник. Однако, при этом благодаря происходящему процессу формирования детского организма, лечение наиболее эффективно и чаще дает положительный результат.
Симптомы сколиоза позвоночника + фото

На ранних стадиях признаки сколиоза никак себя не проявляют, он не доставляет какого – либо чувства дискомфорта. Однако со временем самочувствие начинает ухудшаться, возникает чувство скованности в области спазмированных мышц, усиливается утомляемость, общее самочувствие становится хуже, довольно трудно выполнять движения в области спины.
Сколиоз характеризуется целым комплексом симптомов. Внешне при этом заболевании наблюдаются боковое отклонение позвоночника, изменения позиции торса в положении и стоя, и лежа. Изменяются форма таза, грудной клетки, внутренних органов. В зависимости от стадии сколиоза симптомы проявляются в большей или меньшей степени.
Симптомы у прогрессирующего сколиоза могут быть следующие:
- Деформация одного или нескольких сегментов позвоночного столба видна невооруженным глазом;
- Изменена естественная конфигурация грудной клетки – межреберные промежутки выступают с выпуклой стороны дефекта и западают с внутренней;
- Торсия (скручивание) – позвонки поворотно смещены вокруг вертикальной оси;
- Постоянное напряжение мышц в поясничной области;
- Дискомфорт внутренних органов по причине изменения объемов брюшной полости и грудной клетки;
- Нехватка кровоснабжения головного мозга из-за пережатия сосудов шеи;
- Изменяется походка, нередко присоединяется плоскостопие или косолапость;
- Боли в пояснице, между лопатками, в грудной клетке, головная боль.
Проявления сколиоза у детей

Некоторые родители могут заметить такого рода ненормальные позы их растущего ребенка:
- сутулость;
- наклонность головы, не совпадающую с уровнем бедер;
- выступающие и несимметричные лопатки;
- одно бедро выше другого или одно плечо выше другого;
- деформация грудной клетки;
- опора на одну сторону больше, чем на другую;
- груди неравного размера у девочек в период развития;
- одна сторона верхней части спины выше, чем другая, и, когда ребенок наклоняется, колени вместе;
- боли в спине, усиление болей после непродолжительной ходьбы или стояния.
Признаки искривления в разных отделах позвоночника
В зависимости от того, в каком отделе позвоночника развивается сколиоз, ее разделяют на четыре вида:
- Шейный – развивается в области шеи, затрагивает четвертый и пятый позвонки. Его внешние проявления – несимметричное расположение надплечий и плеч, частое возникновение головных болей.
- Грудной – развивается в области седьмого-девятого позвонков. Проявляется асимметрией лопаток, деформацией грудной клетки. В тяжелых формах болезнь может вести к компрессии легких, нарушениям дыхания. У человека появляется одышка даже при незначительных нагрузках, например, при подъеме по лестнице.
- Поясничный – патология затрагивает первый и второй поясничные позвонки. Внешне дефект практически незаметен, однако проблема уже на ранней стадии проявляется болями в области поясницы.
- S-образный, или комбинированный, сколиоз характеризуется искривлениями на уровне восьмого-девятого грудных и первого-второго поясничных позвонков. У этого вида заболевания есть склонность к прогрессированию. Симптоматично проявляется как болевой синдром. Нарушаются функции кровоснабжения и дыхания.
Последствия для здоровья
- Сколиоз у детей и взрослых снижает подвижность позвоночника, способность наклоняться в различные стороны.
- Формируется ущемление нервных корешков и кровеносных сосудов. Это вызывает боли, нарушает кровоснабжение внутренних органов и создаёт условия для их заболевания. Болезненные ощущения могут образовываться в спине, груди, пояснице и даже в ногах (по причине защемления).
- Нарушается воздухообмен в лёгких, ритмичная деятельность сердца.
Диагностика
Прежде чем рассказывать о том, как вылечить сколиоз, нужно сделать акцент на том, что к врачу нужно обращаться как можно раньше, так как чем больше будет искривлён позвоночник, тем сложнее будет его выровнять. Врач должен провести ряд медицинских тестов, которые помогут ему определить вид и степень этой патологи. В сложившейся врачебной практике лечение сколиоза у взрослых и детей проводится примерно по одинаковой схеме.
Основа диагноза – осмотр ортопедом в положении лежа и стоя, сидя, чтобы выявить нарушения осанки. Далее необходимы:
- осмотр надплечий, области талии, таза, лопаток,
- измерение длины ног и рук,
- определение подвижности всех суставов, позвоночника,
- осмотр грудной клетки и живота, определение мышечного тонуса, видимых пороков развития и деформаций скелета.
Диагностика сколиоза включает в себя следующие методы обследования:
- Рентгенография (рентген);
- Визуальный и фотоконтроль;
- Сколиометрия по Буннеллю;
- Трёхмерное светотоптическое измерение профиля спины;
- Трёхмерное исследование позвоночника контактным или ультразвуковым сенсором;
- Магнитно-резонансная томография (МРТ);
- Компьютерная томография (КТ);
- УЗИ межпозвоночных дисков;
- Спирометрия.
Как лечить сколиоз?

Пациенты со сколиозом должны наблюдаться у опытного врача ортопеда или вертебролога, хорошо знакомого с данной патологией. Возможное быстрое прогрессирование и воздействие искривления на состояние внутренних органов требует адекватного лечения, а также, при необходимости – направления к другим специалистам: пульмонологам, кардиологам и т. д. Лечение сколиоза может быть как консервативным, так и оперативным, в зависимости от причины и выраженности патологии, наличия или отсутствия прогрессирования. В любом случае – важно, чтобы оно было комплексным, постоянным, своевременным.
Лечение сколиоза включает в себя следующие методы терапии:
- Мануальная терапия;
- Лечебная гимнастика (ЛФК);
- Ношение корректирующих осанку приспособлений;
- Физиотерапия;
- Симптоматическое лечение;
- Хирургическое лечение (операция);
- Санаторно-курортное лечение.
Лечение подбирает врач:
- При первой стадии добиться хороших результатов позволяет массаж и гимнастика, причем все происходит довольно быстро.
- Вторую степень сколиоза лечат немного дольше и практически теми же способами, только дополняют ношением корсета и мануальной терапией.
- При 3 и 4 степени развития заболевания у взрослых и детей чаще всего назначают операцию, но до ее проведения пытаются сократить угол искривления при помощи физиопроцедур, ЛФК, корсета. Если степень искривления достигает 4 степени, то требуется оперативное вмешательство.
Ношении корсета людям со сколиозом
Корсеты бывают 2-х видов: поддерживающие и корригирующие. Поддерживающие корсеты снимают с позвоночника чрезмерные нагрузки, а корригирующие - призваны уменьшать угол деформации позвоночного столба.
Принцип действия корсета:
- создает давление на искривленные участки позвоночника, останавливая деформацию;
- фиксирует позвоночник в анатомически правильном положении;
- уменьшает нагрузку на пораженный отдел спины;
- уменьшает патологическую подвижность позвоночника;
- «напоминает» держать спину в правильном положении (для больных с 1-й стадией сколиоза).
Недостатки корсета:
- стесняет движения;
- мышцы отвыкают самостоятельно удерживать позвоночник и ослабевают;
- неправильно подобранный корсет может спровоцировать прогрессирование сколиоза;
- возможно повреждение кожи в местах давления.
Лечебная гимнастика (ЛФК)
Хороший эффект дают занятия лечебной физкультурой. Но здесь при неадекватных физических нагрузках усиливается нестабильность позвоночника и прогрессирует сколиоз. Поэтому комплекс упражнений разрабатывается для каждого пациента индивидуально с учетом локализации и выраженности искривления. При большой степени сколиоза противопоказан бег, силовые упражнения, прыжки, подвижные игры.
Задачи лечебной физкультуры при сколиозе:
- укрепить мышцы спины и тем самым стабилизировать позвоночный столб
- исправить деформацию позвоночника и грудной клетки, обеспечить нормальную работу сердца и легких
- исправить осанку
- укрепить все органы и системы пациента.
При выполнении комплексов лечебной гимнастики могут использоваться спортивные снаряды: гимнастические скамейки и стенки, наклонные плоскости, гантели, валики, ленты, манжеты, рамы, палки, грузы, медицинболы и пр.
Массаж
Лечебный массаж показан на любых стадиях развития сколиоза позвоночника и у взрослых, и у детей. Массаж снимает болевой синдром, нормализует кровообращение, укрепляет мышцы. Основная цель сеансов массажа мышц спины и груди - восстановить утраченные в процессе болезни силы. При этом вогнутые места посредством различных техник расслабляют, а выпуклые – тонизируют.
Курсы массажа проводят до 3-х раз в год и сочетают с иными видами лечения, к примеру, такими, как физиотерапевтические процедуры.
Физиотерапия при сколиозе
Физиотерапевтические процедуры играют немаловажную роль в борьбе с искривлениями позвоночника. Особенно эффективны они в сочетании с лечебной физкультурой и массажем.
В списке наиболее действенных физиотерапевтических процедур можно выделить следующие виды:
- Электростимуляция ослабленных мышц. Благодаря воздействию электрического тока получается эффективно воздействовать на мышечные ткани.
- Теплотерапия. Обычно назначается в том случае, если не наблюдается интенсивного прогрессирования патологии. Включает озокеритовые аппликации, горячие укутывания и некоторые другие процедуры.
- Электрофорез. Происходит воздействие «слабых» токов на определенную область мышечной ткани при использовании фосфора и кальция.
- Ультразвук. Назначается для подавления болевого синдрома в области спины и в случае развития .
Хирургическое лечение

В большинстве случаев сколиоз не требует операции . Однако выраженный болевой синдром или прогрессирующая деформация является показанием к хирургическому вмешательству.
Угол более 45° требует оперативной коррекции в связи с формированием стойких деформаций грудной клетки, таза и конечностей. Методику операции выбирают индивидуально, исходя из возраста и сопутствующих нарушений в позвоночнике.
Суть операции – применение особых металлических конструкций для выпрямления и фиксации позвоночника под нужным углом.
Хирургия сколиоза позволяет решить три основные задачи:
- выпрямить позвоночник максимально безопасным образом;
- создать баланс туловища и тазовой области;
- поддержать коррекцию долгосрочно.
Достижение этих целей осуществляется в два этапа:
- позвонки вдоль кривой объединяются;
- эти сросшиеся кости поддерживают при помощи приборов — стальных стержней, крючков и других устройств, прикрепленных к позвоночнику.
Существует несколько способов хирургического лечения искривления позвоночника во взрослом возрасте. Среди них следует назвать такие методы, как:
- Вживление специальных металлоконструкций для коррекции осанки и фиксации позвоночного столба в правильном положении.
- Восстановление поврежденных позвонков и позвоночных дисков.
- Фиксация позвоночника в определенном положении оперативным способом.
- Исправление нарушения строения грудной клетки хирургическим методом.
- Оперативное лечение связочного аппарата позвоночника и спинной мышечной системы.
После 18 лет , когда основной рост закончен, устранить сколиоз намного сложнее. В этом возрасте усилия направляются на предупреждение дальнейшего развития искривления.
Профилактика
Профилактика сколиоза дает возможность предотвратить различные патологические процессы в позвоночнике. Поэтому такие специальные процедуры стоит начинать проводить с раннего возраста. Ведь именно в период интенсивного роста и развития ребенка происходит формирование позвоночного столба и осанки человека.
Для профилактики сколиоза позвоночника используются различные методики, но самыми эффективными из них являются:
- лечебная гимнастика;
- массаж;
- физиотерапия;
- плавание.
Все вышеперечисленные методы нередко используются и для лечения различных заболеваний позвоночника. Это связано с тем, что подобные процедуры улучшают кровообращение, налаживают обменные процессы в тканях, способствуют восстановлению подвижности позвонков и предотвращают отложение солей на сегментах позвоночного столба.
Как сохранить позвоночник здоровым взрослым и детям?
- Спальное место . Чтобы не было сколиоза, полезно спать на жесткой кровати, лучше всего в положении на животе или на спине. Подушка не должна быть слишком большой и мягкой. Идеальным вариантом является использование ортопедических матрацев и подушек.
- Работникам офисов , проводящим на работе 7-8 часов, важно правильно организовывать рабочее место, потому что сидячая работа оказывает огромную нагрузку на позвоночник. Высота стола должна быть на 2-3 см выше локтя опущенной руки сидящего, а высота стула не должна превышать высоту голени.
- При работе за письменным столом нужно опираться на оба локтя, обе ноги, спина должна вплотную касаться спинки стула, сохраняя поясничный изгиб. Между грудью и краем стола должен помещаться кулак.
- Режим дня должен быть рациональным: сидячую работу нужно чередовать с физической разминкой. У школьников это могут быть физкультминутки. Детям при работе за компьютером нужно делать перерывы каждые 15-20 минут.
- При переносе тяжелых предметов , распределяйте нагрузку равномерно на обе стороны;
- Вести здоровый образ жизни , а также уделять внимание физическим нагрузкам. Очень важно находить время для выполнения различных упражнений на турнике, плавания, просто активного отдыха. Все это помогает мышцам находиться в тонусе и поддерживать правильную осанку.
Здоровый образ жизни, пешие прогулки, пребывание на свежем воздухе, физическая активность являются действенными мерами профилактики сколиоза. Целесообразно время от времени проходить профилактические осмотры, чтобы не пропустить начало болезни.
Сколиоз позвоночника – это прогрессирующее заболевание, поэтому результат его лечения полностью зависит от того, насколько вовремя оно было диагностировано. Нужно следить за своим здоровьем и при первых же симптомах искривления позвоночника обращаться к врачу, исключить развитие осложнений и полностью вылечить болезнь можно только так.
Критически оценивая современное состояние сколиологии, следует с сожалением отметить, что ортопеды:
- пользующиеся для определения нарушений осанки и сколиоза рентгеновскими снимками, сделанными не в специальных условиях, а тем более - в положении пациента "лёжа", да ещё и анализирующие эти снимки только визуально,- совершенно беспомощны в диагнозе и прогнозе этих далеко не простых состояний;
- не признающие и не видящие физиологических фронтальных кривизн позвоночника и не придающие должного значения физиологическому статическому фактору "укорочения" одной из нижних конечностей в норме и при патологии - непозволительно часто грешат гипердиагностикой;
- делающие в своих назначениях акцент на ортопедическом режиме (освобождение от физкультуры и спорта, длительное лежание, висы и растяжения) - не лечат сколиоз , а провоцируют его;
- регистрирующие ежегодно существенное ухудшение в статике позвоночника и при этом сознательно избегающие своевременного назначения корригирующего корсета, совершают непоправимую ошибку.
Для изменения отношения врачей к диагностике и профилактическому лечению нами предложен "Способ противопричинного и комплексного лечения фронтальных нарушений осанки и сколиоза у детей " (заявка на изобретение, приоритетная справка № 97110925/14 (011671 от 01.07.97), базирующийся в новом понимании принципов диагностики и возможностей консервативного воздействия на избыточные кривизны позвоночника:
- Даже идеально гармоничное человеческое тело, развиваясь, успешно преодолевает множество длительно действующих асимметричных влияний, а потому никогда не бывает абсолютно симметричным.
- Позвоночник, как и тело человеческое, имеет конституциональные, морфологически выраженные особенности, связанные с праворукостью и леворукостью.
- Нормальный позвоночник - это мощная, хорошо сбалансированная костно - мышечносвязочная система, позвоночник обязательно реагирует вначале функционально, а потом и морфологически на все постоянно (или существенно длительно) действующие факторы экзо- или эндогенного характера. Позвоночник нормально развивающегося ребенка растет, сохраняя или "наращивая" количество фронтальных (физиологических) кривизн (3-5-7), соответственно уменьшая их глубину.
- Главной причиной физиологических асимметрий в развивающемся позвоночнике является обязательно закладываемое природой укорочение одной из нижних конечностей, которая в процессе активного роста и развития ребенка должна стать ведущей (толчковой) .
- "Контингент риска" - в смысле избыточных отклонений в колонне тел позвонков - составляют дети со слабо выраженными (смазанными), а чаше - со смешанными конституциональными признаками, когда вследствие слабости природного императива случайно и неправильно выбирается ребенком толчковая.ведущая) конечность.
- Сколиоз
- это обязательное сочетание неправильно выбранной ведущей конечности с чрезвычайной слабостью и дисбалансом мышечного корсета, а также с незрелостью механизмов регуляции позы (уровни А, В и С организации движений, по Н. А Бернштейну) (2-й фактор).
Начальный сколиоз - это не болезнь, а преморбидное состояние.
Своевременная документированная диагностика и качественное противопричинное воздействие на статику позвоночника обязаны предотвратить переход этого состояния в уродливо-болезненную форму. - Сколиотическая болезнь - это, прежде всего проявление системной соединительнотканной дисплазии (3-й фактор) Та или иная интенсивность этих дисплазии может быть выражена на фоне перечисленных двух факторов, одного из них я даже без этого фона.
Только именно при сколиотичсской болезни (к счастью, это до 5% от всех сколиозов) пока невозможно организовать противопричинное лечение.
Термин "идиопатический сколиоз " должен быть изъят из обращения, как термин, не наполненный реальным содержанием.
Однако 1-3 диспластических признака можно обнаружить и у совершенно здорового ребенка, а потому диагноз: "диспластический сколиоз " - нужно ставить только при высоком "индексе диспластичности" . - И при сколиозе , и при сколиотической болезни направление кривизн обязательно соответствует направлению кривизн физиологических (исключение - чисто врожденные сколиозы).
- Гравитация - мощная составляющая физиологического РАЗВИТИЯ организма вообще и позвоночника в частности.
Именно поэтому сколько-нибудь длительное выключение гравитации в процессе воздействия на сколиотический позвоночник приносит невосполнимый вред.
Естественно, что коррекция позвоночника (консервативная и оперативная) в условиях невыключенной гравитации достигается большими усилиями, но и существенно меньшими становятся потери результатов этой коррекции. - В комплексном противопричинном воздействии на сколиоз очень важно учитывать проявление закона Гюнтера - Фолькманна, т.е. стремиться к своевременной и максимальной коррекции основной кривизны. Но только достижение гиперкоррекции является залогом необходимой обратной реструктуризации сформировавшегося сколиоза .
- Основным документом для диагностики отклонений в колонне тел позвонков и для наблюдения за их динамикой является ортоспондилограмма (ОСГ).
Она должна быть проведена в строго лимитируемых и четко воспроизводимых условиях, а анализироваться не "на глаз", а графически и количественно .
Противопричинное воздействие при избыточных искривлениях позвоночника у детей производится согласно следующим лечебно-профилактическим рекомендациям.
Для детей 4-7 лет необходимо проводить:
- выявление тихих, не талантливых к движению детей, детей с генерализованными дискоординантными синдромами - "моторных бездарей". Этих детей необходимо "разбудить", привить вкус к движению, существенно повысить уровень их "физической культуры;
- выявление детей со смешанной и смазанной конституцией, для чего необходимо четко (по ОСГ) определить "укорочение" конечности и акцентировать внимание родителей и ребенка на воспитание (создание условного рефлекса) именно укороченной ноги в качестве ведущей, если такового навыка еще не сложилось.
Факторы, влияющие на нормальное и патологическое формообразование позвоночника.
1-й фактор- нарушение конституциональных особенностей из-за неправильного выбора ведущей (толчковой) конечности;
2-й фактор - слабость и дисбаланс мышечного корсета. Незрелость церебральных механизмов, регулирующих ортоположение позвоночника (уровни А, В и С организации движений по Н. А. Бернштейну);
3-й Фактор - диспластические изменения раз личных структур.
Для детей 7-12 лет необходимо проводить:
- воздействие на 1-и фактор с целью:
а) компенсации "укорочения" коском при ходьбе (ортопедическая стелька, временно удлиняющая конечность) и коррекции (гиперкоррекции) поясничной кривизны при сидении подкладкой под соответствующий тубер;
б) повышения функциональной нагрузки "укороченной" конечности путем изменения неправильно образовавшегося стереотипа. Цель - ускорить рост отстающей конечности. Эффект может быть усилен назначением отягощающей манжетки на бедро укороченной ноги; - воздействие на 2-й фактор, которое выполняется посредством:
а) занятий - даже при II и III степени сколиоза (не сколиотической болезни!) - не только физкультурой, но и любым спортом;
б) назначением лечебной физкультуры с обязательными ежедневными домашними занятиями с акцентом на упражнения, повышающие силовую выносливость мышц спины и живота (не количество движений, а нарастающее время удержания двух - трёх поз), причем исполнение упражнений предпочтительно в ортоположении;
в) тренировки церебрально мозжечковых рефлексов при помощи ходьбы по тонкому брусу, натянутому над полом тросу, баланса на планшете с цилиндром и т.д.;
г) электростимуляции мускулатуры спины, которая обязательно должна быть асимметричной, причем лучше в ходьбе, чем в покое; отличное сочетание - корригирующий корсет со встроенным электростимулятором;
д) мануальной терапии при ранних стадиях фронтальных нарушений осанки, показанной для оптимизации двигательного стереотипа ребенка (используются все виды техник), для адаптации двигательного стереотипа ребенка к ортопедическим пособиям (коску), для нивелирования дисбаланса мышц спины за счет активации вялых и расслабления спазмированных мышц, причем задача проведения мануальной терапии на фоне корригирующего корсета иная - необходимо повысить его корригирующие свойства за счет достижения временной гипермобильности в тех отделах, которые подвергаются максимальному воздействию модулями корсета ;
е) сенсомоторной активации по U. Janda - активации и взаимодействия проприо-, экстеро- и дистантных рецепторов различной локализации с целью устранения мышечного дисбаланса .
Корсетотерапия в качестве заключительного этапа консервативного воздействия на позвоночник при прогрессирующем сколиозе должна отвечать следующим требованиям:
- Корсет должен быть назначен в оптимально в ранние сроки, но при этом столь ответственный шаг должен быть документирован динамикой ОСГ, из которых и врачу, и родителям, и даже ребенку (!) ясно, что предложенных до этого консервативных мер явно не достаточно.
Эту динамику можно и нужно выяснить в течение 3 - 6 месяцев. - Корсет не должен быть фиксирующим, он должен быть нацелен на максимальную коррекцию основной кривизны.
Остановить развитие сколиоза способен только такой корсет, который корригирует кривизну хотя бы на 10 -15 градусов. - Корсет при сколиозе не должен иметь разгружающих деталей.
Исключение составляют лишь случаи катастрофически прогрессирующей сколиотической болезни. - Вовремя назначенным, осмысленно изготовленным и правильно эксплуатируемым корсетом можно добиться гиперкоррекции кривизны.
Тогда корсет из изделия, только поддерживающего статику до окончания роста, превращается в действительно лечебное, временно назначаемое средство.
В связи с последним необходимы некоторые подробности. Задача гиперкорригирующего воздействия на позвоночник никогда не ставилась перед протезистами. Авторы в течение более 20 лет пользуются именно таким корсетом своей модификации и добиваются иногда и 200% коррекции . В этих случаях встает вопрос о поиске критериев для определения времени снятия корсета. Ответ на этот вопрос может быть найден только при графически-количественном анализе динамики качественных характеристик наблюдаемой кривизны под воздействием закона Гюнтера - Фолькманна идет четкая реструктуризация клиновидностей тел позвонков, иногда до обратного значения .
Корсет не должен сколько-нибудь существенно снижать стереотип подвижности ребенка. Можно носить корригирующий корсет и при этом успешно заниматься фигурным катанием или другими видами спорта.
Выводы :
- Вовремя и качественно диагностируя избыточные фронтальные кривизны позвоночника по ОСГ, можно существенно сузить контингент детей, требующих активного вмешательства в процесс его формообразования.
- Правильно понимая и умело, направляя этот процесс консервативными мерами, ортопеды могут не допустить к операционному столу большую, во всяком случае, большую, чем сегодня, часть больных сколиозом.
Литература :
- Ишал В.А. Ортоспондилография и так называемый физиологический сколиоз // Ортопедия, травматология и протезирование- 1983.-№5.- С. 16-20.
- Бернштейн Н.А. Физиология движений и активность.- М.: Наука, 1990.- 496 с.
- Абальмасова Е.А., Коган А.В. О диспластических сколиозах// Ортопедии, травматология и протезирование - 1965.- Кг 7, З.-С. 3-6.
- Чаклин В.Д.. Абальмасова Е. А. Сколиоз и кифозы.- М.:Медицина,.- 256 с.
- Huet er F. Atologie und Mechanic der Skoiose. Verhandungen der Deutschen Orthopadischen Gesellschaft//21 Kongress, Berlin.- 1927. S. 157.
- Абальмасова Е.А. Сколиоз в рентгеновском изображении и его изменение// Ортопедия, травматология и протезирование.-1964 - № 5.- С. 49-52.
- Ишал В.А.. Изаак А.П. Метод производства и графического анализа фронтальных рентгенограмм позвоночника при сколиозе. Методические рекомендации.- Омск: ОГМИ, 1974-12с.
- Голдырев А.Ю. Лечение вертебральной патологии в условиях специализированного кабинета // Научно-практическая конференция с участием представителей Урала и Сибири.- Омск 1999.-С. 14.
- Иваничев Г. А. Мануальная терапия / Руководство, атлас.- Казань, 1997 - 448 с.
- Ишал В.А. К вопросу о возможностях консервативного лечения сколиоза // Ортопедия, травматология и протезирование- 1990.-№ З.-С. 74-76.
- Ишал В.А. Признак Кона и некоторые другие рентгенологические симптомы прогнозирования эволюции сколиоза. //Ортопедия, травматология и протезирование,- 1983- № 3 С. 56-57.
- Голдырев Андрей Юрьеввч, 1964 года рождения, окончил педиатрический факультет Омского государственного медицинского института в 1987 г. клиническую ординатуру по специальности "Вертеброневрология" при Омской Медицинской Академии. Область научных интересов - вертебро - висцеральные взаимоотношения, диагностика и коррекция нарушений осанок и сколиозов методами мануальной терапии.
- Ишал Виктор Абрамович, окончил Омский медицинский институт в 1956 году. С 1959 г работал в Омском протезно-ортопедическом предприятии. Ортопед - протезист высшей квалификации. Область научных интересов - диагностика и консервативное лечение нарушений осанок и сколиоза. Автор рационализаторских предложений, двух патентов РФ, публикаций в научно-медицинских журналах, заслуженный врач РФ.
- Рождественский Михаил Евгеньевич, 1955 года рождения. Окончил Омский государственный медицинский институт; в 1989 г. окончил аспирантуру. В 1997 году защитил докторскую диссертацию по теме "Критерии принятия управленческих решений профилактической пульмонологии". Заведующий кафедрой традиционной и спортивной медицины Омской государственной медицинской академии. Член - корреспондент РАМТН. Автор более 100 опубликованных научных работ и методических пособий. Член координационного совета журнала "ВНМТ"; лауреат премии Омского комсомола в области науки и техники за 1987 год. Основные научные интересы: ранняя диагностика и профилактика заболеваний внутренних органов, пульмонология, адаптационная медицина, медицинские технологии, экология района" Западной Сибири".
1.1. Сколиоз. Определение. Классификации сколиозов
Сколиоз в качестве тяжелого заболевания опорно-двигательного аппарата был известен еще в Древней Греции. Позвоночник человека имеет ряд физиологических отклонений от нормы, среди них различают лордоз и кифоз (изгиб вперед и назад соответственно). Все другие отклонения: асимметрию позвоночника, смещения позвонков от центральной оси называют сколиозом.
Сколиоз - боковое искривление позвоночника.
Сколиоз как болезнь - сложная деформация позвоночника, характеризующаяся, в первую очередь искривлением его во фронтальной плоскости (собственно сколиоз), с последующей торсией и искривлением в сагиттальной плоскости (увеличением физиологических изгибов - грудного кифоза, шейного и поясничного лордоза).
Классификация сколиоза
1. По форме искривления:
· С-образный сколиоз (с одной дугой искривления)
· S-образный сколиоз(с двумя дугами искривления)
· Е-образный сколиоз (с тремя дугами искривления)
Рис. 1. С-образный Рис. 2. S-образный Рис. 3. Е-образный
2. По локализации искривления:
· шейно-грудной сколиоз
· грудной сколиоз
· грудопоясничный сколиоз
· поясничный сколиоз
· пояснично-крестцовый сколиоз
3. Рентгенологическая классификация (Рис. 4)
· I степень – угол искривления на до 10° при вертикальном положении, при горизонтальном уменьшается или исчезает, характерна умеренная торсия.
· II степень – угол искривления до 25°, выраженная торсия.
· III степень - угол искривления до 40°, деформация грудной клетки и реберный горб.
· IV степень – угол искривления более 40°, выраженная стойкая деформация с наличием передних и задних реберных горбов, скованность в движениях позвоночника.
Рис. 4. Классификация выраженности сколиоза:
a - 1-я степень; б - 2-я степень; в - 3-я степень; г - 4-я степень
1.2. Четыре степени сколиоза. Признаки
I степень сколиоза. Угол сколиоза 1° - 10° (Рис. 5).
Признаки:
1. Опущенное положение головы.
2. Сведенные плечи.
3. Сутуловатость.
4. Надплечье на стороне искривления выше другого.
5. Асимметрия талии.
6. Намечается поворот позвонков вокруг вертикальной оси. Рис. 5
Чтобы определить дугу искривления, нужно наклонить больного вперед и отметить дугу по остистым отросткам зеленкой или фломастером. При выпрямлении больного искривление пропадает.
II степень сколиоза
. Угол сколиоза 11° -25° (Рис. 6).
Признаки:
1. Торсия (поворот позвонков вокруг вертикальной оси).
2. Асимметрия контуров шеи и треугольника талии.
3. Таз на стороне искривления опущен.
4. На стороне искривления в поясничном отделе имеется мышечный валик, а в грудном - выпячивание.
- Кривизна наблюдается в любом положении тела. Рис. 6
III степень сколиоза.
Угол сколиоза 26° - 50° (Рис. 7).
Признаки:
1. Сильно выраженная торсия.
2. Наличие всех признаков сколиоза II степени.
3. Хорошо очерченный реберный горб.
- Западание ребра. Рис. 7
- Мышечные контрактуры.
- Ослабление мышц живота.
- Выпирание передних реберных дуг.
- Мышцы западают, дуга ребра сближается с подвздошной костью на стороне вогнутости.
IV степень сколиоза
. Угол сколиоза > 50° (Рис. 8).
Признаки:
1. Сколиоз IV степени отличается сильной деформацией позвоночника.
2. Вышеописанные симптомы сколиоза усиливаются.
3. Мышцы в области искривления значительно растянуты.
- Отмечается западание ребер в области вогнутости грудного сколиоза, наличие реберного горба.
1.3. Причины сколиоза
Причины сколиоза до конца не изучены. Среди основных причин рассматриваются две основные группы – врожденные и приобретенные причины сколиоза.
Врожденные причины сколиоза:
К врождённым причинам сколиоза относят нарушения нормального внутриутробного развития, что приводит к недоразвитости позвонков, образованию клиновидных и дополнительных позвонков и других патологий. Причиной нарушения нормального внутриутробного развития может быть не правильное питание матери, наличие вредных привычек, пренебрежение физическими нагрузками и т.д. Так же пагубное влияние на ребёнка при рождении может оказать неправильная форма таза матери.
Приобретённые причины сколиоза:
· Травмы (переломы позвоночника).
· Подвывихи шейных позвонков, которые ребёнок получает от приёмов родовспоможения. Травма всегда сопровождается сдвигом одного позвонка относительно другого, что приводит к нарушению симметрии тела.
· Неправильное положение тела, из-за физиологических особенностей человека (плоскостопие, разная длина ног, косоглазие или близорукость из-за которых человек вынужден принимать неправильную позу при работе).
· Неправильное положения тела, из-за профессиональной деятельности человека, при которой он постоянно прибывает в одной позе (работа за столом с постоянно наклонённой головой, неправильная поза на стуле, привычная неправильная осанка и т.д.).
· Разная развитость мышц, причём это может быть обусловлено каким либо заболеванием (односторонний паралич, ревматическими заболеваниями и т.д.). При этом может нарушаться равномерная тяга мышц, что приводит к более большему искривлению.
· Неправильное питание, слабое физическое развитие.
· Рахит, полиомиелит, туберкулёз, плеврит, радикулит и другие заболевания.
Вышеперечисленные причины считаются самыми распространёнными, но не являются исчерпывающими, так как версий о причине возникновения сколиотической деформации много и с каждым днем их становиться все больше, соответственно и предлагаемых методовлечение сколиоза становится все больше.
1.4. Последствия сколиоза
Многие люди, болеющие сколиозом, считают недуг обычным, таким, который есть почти у всех, неизлечимым, однако они серьезно ошибаются. Действительно,сколиоз– очень распространенная болезнь, но у разных людей она возникает по разным причинам. Обнаружив у себя сколиоз , больные часто не задумываются о лечении, а еще хуже – о последствиях этого недуга, которых, к слову, очень много.
Самые распространенные осложнения – это деформация позвоночника, грудной клетки, плечевого пояса. Сколиоз может вызвать нарушения деятельности желудочно-кишечного тракта.
Искривление позвоночника может вызвать нарушения положения и работы внутренних органов, таких как сердце, желчный пузырь. Возникает панкреатит, холецистит, которые в будущем приводят к ослаблению иммунитета – инфекциям, дисбактериозу, аллергии.
Относится к группе заболеваний костно-суставного аппарата, характеризующейся патологическими отклонениями позвоночного столба от своей вертикальной оси. Важно отметить, что не любое такое отклонение указывает на нарушение функций позвоночника.
Так, в норме позвоночный столб имеет сразу четыре физиологических изгиба:
- шейный и поясничный ;
- грудной и крестцовый .
Эта особенность строения реализует в организме рессорную функцию при хождении, прыжках, беге. Благодаря своей физиологической изогнутости, позвоночник работает как пружина, нивелируя нагрузку на весь костно-мышечный аппарат.
К аномалиям развития позвоночного столба можно отнести лишь патологические лордоз и кифоз, а также сколиоз.
Сколиоз выделяется на фоне других деформаций особенностями возникновения, течения, а также последствиями неконтролируемого прогрессирования заболевания.
При постановке диагноза сколиоз, важно дать оценку степени отклонения позвоночника от своей вертикальной оси. Оценка выражается, прежде всего, в виде размера угла, образованного сколиозной дугой относительно несмещенных отделов позвоночника. Угол деформации измеряют при помощи вертикальных рентгеновских снимков.
Наиболее часто на практике применяется клинико-рентгенологическая классификация, согласно которой выделяют четыре стадии прогрессирования заболевания:
1. Угол отклонения не более 10⁰. На данном этапе появление сколиоза чаще не заметно визуально. Тем не менее может иметь место незначительная видимая асимметрия тела (уровень надплечий, лопаток, бедер, треугольников талии), нарушение осанки. Позвонки не скручены, может намечаться тенденция к ротации. Чаще всего сколиоз на первой стадии не причиняет значимого дискомфорта и, при отсутствии прогрессирования, обычно не мешает привычной жизнедеятельности. В случае необходимости, остановить и полностью убрать деформацию помогут лечебная физкультура, физиотерапия.
2. Угол отклонения от 11⁰ до 25⁰. Вторая стадия характеризуется более выраженной внешней симптоматикой, которую можно обнаружить при осмотре в вертикальном положении со спины, а также при наклоне вперед. Наблюдается асимметрия надплечий, лопаток, тазовых костей, появляется реберный горб со стороны выступающей части сколиоза. На снимке может быть отмечено скручивание позвонков вокруг своей продольной оси.
Больной может жаловаться на следующие симптомы: головная боль и головокружение, повышенная утомляемость, боли в спине при нагрузке и в состоянии покоя, снижение работоспособности. Реже могут иметь место жалобы, связанные с нарушением работы органов грудной клетки и малого таза, а также желудочно-кишечного тракта. Сколиоз второй степени, при своевременной диагностике и качественном лечении, успешно исправляется. В качестве терапии используют ношение , лечебную физкультуру, массаж.
3. Угол отклонения от 26⁰ до 50⁰. На данном этапе заболевания прогрессирует симптоматика предыдущей стадии, а также добавляются выраженные изменения в работе внутренних органов (нарушение функции сердца, одышка, затрудненные мочеиспускание и дефекация). Позвонки подвергаются . Остановить дальнейшую деформацию, а также повлиять на сформировавшуюся сколиозную дугу чаще всего может только хирургическое вмешательство.
Терапия подбирается с учетом возраста больного и особенностей его организма. Лечебная физкультура, использование лекарственных препаратов, ношение специального корсета и массаж носят вспомогательный характер на этапе реабилитации.
4. Угол отклонения более 50⁰. Самая тяжелая стадия, характеризующаяся выраженной, практически всегда необратимой деформацией позвоночного столба. На фоне трансформации опорно-двигательного аппарата, организм испытывает структурные и функциональные нагрузки на внутренние органы.
Серьезно страдают сердечно-сосудистая и дыхательная системы, органы пищеварения, почки, нарушается отток мочи, кишечник испытывает трудности с опорожнением. В качестве лечения может быть использовано только хирургическое вмешательство, в ходе которого обычно удается лишь замедлить прогрессирование заболевания. Большое внимание уделяется поддержанию работы органов, пострадавших в ходе развития сколиоза.
Виды сколиоза
Существует множество классификаций сколиоза (по локализации сколиозной дуги, количеству изгибов, структуре и т. д.). Остановимся подробнее на основных.
По локализации изгиба позвоночника можно выделить следующие виды:
- Шейно-грудной сколиоз. Пик дуги искривления приходится на 3−4 грудной позвонок, а сама дуга затрагивает шейный отдел. На фоне заболевания часто имеют место головные боли и головокружение. Также отмечается развитие асимметрии лица.
- Грудной сколиоз. Пик сколиозной дуги обычно приходится на 8−9 грудной позвонок. Часто диагностируется у подростков. Одной из причин считается неправильное положение спины, при сидении за столом.
- Грудно-поясничный сколиоз. Вершина дуги на уровне 11−12 позвонков. Нижняя её часть приходится на поясничный отдел. Данный вид сколиоза, как и поясничный, на начальных стадиях поддается эффективной коррекции на фоне занятий лечебной физкультурой.
- Поясничный сколиоз. Пик дуги искривления отмечается на уровне 1−2 поясничных позвонков. Для прогрессирующего поясничного сколиоза характерно дальнейшее образование компенсаторной дуги искривления в грудном отделе.
- Пояснично-крестцовый сколиоз. Наиболее редкий вид заболевания. Искривление происходит на уровне пятого поясничного и первого крестцового позвонков.
По количеству изгибов сколиозной дуги выделяют:
- С-образный сколиоз. Позвоночный столб имеет искривление в одном месте. По форме деформация напоминает букву С.
- S-образный сколиоз характеризуется наличием двух вершин искривления, одна из которых основная, а вторая компенсаторная. Компенсаторная дуга развивается на фоне прогрессирования основной.
- Z-образный сколиоз диагностируют при наличии трех изгибов позвоночника. Третья дуга обычно наименее выражена. Чаще всего её можно увидеть только на рентгеновском снимке.

По расположению сколиозной дуги относительно вертикальной оси позвоночного столба различают:
- правосторонний сколиоз;
- левосторонний сколиоз.
По причинам возникновения встречаются:
- врожденный сколиоз;
- приобретенный сколиоз.