Женский организм периодически перестраивается (естественные циклические изменения) вследствие воздействия гормонов, которые контролируют сложные механизмы, касающиеся его репродуктивной системы (совокупности органов, обеспечивающих процесс оплодотворения). Для наступления беременности должно соблюдаться обязательное условие - рост и нормальное развитие фолликулов яичника, выступающих своего рода «контейнерами» для уже
Трактовка понятия «фолликул»
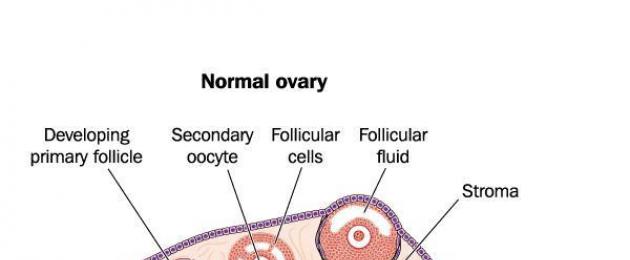
Это небольших размеров анатомическое образование, которое имеет вид железы или мешочка, наполненного внутриполостным секретом. Фолликулы яичников находятся в их корковом слое. Они - основные резервуары для постепенно созревающей яйцеклетки.
Первоначально фолликулы в количественном измерении достигают в обоих яичниках существенных значений (200 - 500 млн.), каждый из которых, в свою очередь, содержит по одной половой клетке. Однако за все время половой зрелости женщины (30-35 лет) достигают полного созревания лишь 400-500 экземпляров.
Внутренние процессы эволюции фолликулов
Они протекают в их мешочках и характеризуются размножением гранулезных либо зернистых клеток, которые заполняют всю полость.
Затем зернистые клетки вырабатывают жидкость, оттесняющую и раздвигающую их, направляя при этом в сторону периферических частей фолликула (процесс заполнения внутренней полости фолликулярной жидкостью).
Что же касается самого фолликула, он существенно увеличивается и в размере, и в объеме (до диаметра 15-50 мм). А по содержанию - это уже жидкость с солями, белками и иными веществами.
Снаружи он покрывается соединительно-тканой оболочкой. И именно такое состояние фолликула считают зрелым, и называют его граафовым пузырьком (в честь голландского анатома и физиолога Ренье де Граафа, открывшего в 1672 г. данный структурный компонент яичника). Зрелый «пузырек» мешает созреванию своих коллег.
Какого размера должен быть фолликул?
С наступлением половой зрелости (14-15 лет) он полностью завершает свое развитие. Нормальным считается, если в период фолликулярной фазы, когда начинается менструальный цикл, в обоих яичниках созревают несколько фолликулов, из которых лишь один достигает значительных размеров, ввиду чего он признается доминантным. Остальные же экземпляры подвергаются атрезии (обратному развитию). Продуктом их жизнедеятельности которых является эстроген - женский половой гормон, влияющий на оплодотворение, рождение ребенка, а также содержание кальция и обмен веществ.
Доминантный фолликул, размеры которого в среднем увеличиваются на 2-3 мм каждый день, в момент овуляции достигает своего нормального диаметра (18-24 мм).

Генеративная функция в качестве приоритетной
С внутренней стороны зрелый фолликул выстлан многослойным эпителием, именно в нем (в утолщенном участке - яйценосном бугорке) находится зрелая, способная к оплодотворению яйцеклетка. Как уже упоминалось выше, нормальный размер фолликула - 18-24 мм. В самом начале менструального цикла наблюдается его выпячивание (напоминающее бугорок) на поверхности яичника.
Из-за ряда гормональных нарушений данный разрыв может отсутствовать, в связи с чем яйцеклетка не выходит из яичника и процесс овуляции не происходит. Именно этот момент может стать главной причиной бесплодия и дисфункциональных кровотечений матки.

Фолликулометрия: определение, возможности
Это ультразвуковое диагностическое исследование, посредством которого доступно отслеживание процесса развития и роста фолликулов. Чаще всего к нему прибегают женщины, страдающие бесплодием либо нарушением менструального цикла. Рассматриваемая манипуляция позволяет посредством ультразвука отследить динамику овуляции.
В начале менструального цикла становится возможным наблюдение за процессом роста эндометрия, а в более поздний период - за эволюцией фолликула. Так, можно определить точные размеры фолликулов по дням цикла.

Когда требуется фолликулометрия?
Данное диагностическое исследование позволяет:

Значение показателей нормы и патологии развития фолликула
В самом начале его эволюции показатель в статусе «норма» - размер фолликула в диаметре 15 мм. Далее, как уже упоминалось ранее, он увеличивается в день на 2-3 мм.
Многих женщин интересует вопрос: «Какой размер фолликула при овуляции?» В норме считается - около 18-24 мм. Затем появляется желтое тело. При этом в крови обязательно повышен уровень прогестерона.

Единичное УЗИ лишено способности выстроить полноценную картину развития (созревания) фолликула, так как особенно важно проконтролировать каждый отдельный этап.
Основными патологиями, нарушающими созревание фолликулов, являются:
1. Атрезия - инволюция неовулировавшего фолликула. Если быть точным, после образования он развивается до определенного момента, а потом замирает и регрессирует, тем самым овуляция так и не наступает.
2. Персистенция - сохранность вируса, когда он еще функционально активен, в клетках культур ткани либо организма свыше срока, характерного для острой инфекции. В данном случае фолликул образуется и развивается, а разрыв его так и не происходит, в результате чего не увеличивается. Данная форма анатомического образования сохраняется до самого конца цикла.
3. Фолликулярная киста - разновидность функционального образования, локализирующегося в ткани яичника. В этой ситуации неовулировавшийся фолликул так и не разрывается, он продолжает существовать, и в нем чаще всего накапливается жидкость, а впоследствии образуется киста размером свыше 25 мм.
4. Лютеинизация - формирование желтого тела, которое иногда образуется без разрыва фолликула, впоследствии также развивающегося. Данная ситуация возможна, если имело место ранее повышение значения ЛГ либо повреждение структуры яичника.
Размеры фолликулов по дням цикла
С самых первых дней очередного цикла с помощью УЗИ можно заметить, что в яичниках имеется несколько антральных рассматриваемых анатомических образований, которые впоследствии будут расти. Их увеличение обусловлено влиянием специальных гормонов, главенствующими среди которых выступают (ФГС) и эстрадиол. При условии, если их уровень соответствует установленной норме содержания данных веществ в крови, у женщины чаще всего присутствует стабильная овуляция, а ановуляторные циклы наблюдаются не более двух раз за год.
После того момента, как размер фолликулов при стимуляции по первой схеме достигнет в диаметре 18 мм (при в 8 мм), производится введение триггеров (препаратов, имитирующих выброс ЛГ). Затем, после введения ХГЧ, овуляция наступает приблизительно через двое суток.
Вторая схема проведения манипуляции применима преимущественно к женщинам, у которых низкий и малая вероятность эффекта от небольших доз ФСГ.
Обязательные показания к данной манипуляции:
- женский возраст более 35 лет;
- значение ФСГ свыше 12МЕ/л (на 2-3 день цикла);
- объем яичников до 8 куб. см;
- вторичная аменорея и олигоменорея;
- наличие операций на яичниках, химио- либо радиотерапия.
Видимый результат должен проявиться к шестым суткам. Существенный побочный эффект, влияющий на яичники, при данном овуляции - риск появления синдрома их гиперстимуляции. В случае, когда при очередном УЗИ будут выявлены фолликулы в яичниках, размер которых в диаметре превысит 10 мм, врач расценивает это как сигнал к проведению профилактических процедур данного синдрома.
Контрольное ультразвуковое исследование
Оно необходимо для подтверждения овуляции посредством трансвагинального УЗИ. Это так же важно, как и сам мониторинг. Ранее уже упоминалось, какой размер фолликула перед овуляцией (18-24 мм в диаметре), однако даже при достижении необходимого размера капсула может не прорваться, и созревшая яйцеклетка не выйдет в брюшную полость. Контрольное УЗИ проводят через 2-3 дня после предположительного момента овуляции.
На данном сеансе врач проверит состояние яичников на наличие признаков состоявшейся овуляции:
- доминантный фолликул отсутствует;
- присутствует желтое тело;
- наблюдается немного жидкости в пространстве позади матки.
Важно отметить, что если специалист проведет контрольное УЗИ в более поздний период, он уже не обнаружит ни жидкость, ни желтое тело.
Напоследок будет нелишне еще раз ответить на вопрос: «Какой размер фолликула при овуляции?» Данное доминантное анатомическое образование в момент овуляции созревает до размеров, равных приблизительно 18 - 24 мм в диаметре. Стоит запомнить, что размеры эндометрия и фолликулов меняются в зависимости от дня менструального цикла.
Для начала следует разобраться, что же представляют из себя пресловутые фолликулы в яичниках, и как они могут отразиться на здоровье женщины. Для начала проведем небольшой ликбез по физиологии.
Яичники - это парные половые органы женщины. Располагаются они в области малого таза. Их функция - генеративная. Проще говоря, яичники отвечают за развитие и созревание женских половых клеток. Кроме того, они вырабатывают половые гормоны и являются железами внутренней секреции. Этот орган состоит из соединительной ткани (по-научному - стромы) и коркового вещества. Фолликулы в яичниках созревают именно там. Работа яичников является строго цикличной.
Что такое фолликулы?
Каждый фолликул состоит из яйцеклетки, которую окружает слой эпителиальных клеток и два слоя соединительной ткани. Все они проходят несколько стадий развития: примордиальную, преантральную (или первичную), антральную (соответственно, вторичную) и преовуляторную (третичную). В примордиальной стадии размер фолликула составляет 50 мкм; его развитие может быть приостановлено вплоть до периода полового созревания девочки. Нас следующей стадии формируется полость, в которой содержится фолликулярная жидкость. По мере того, как они созревают, фолликулы в яичниках вырабатывают андрогены, которые проникают в фолликулярную оболочку и трансформируются в эстрогены. Непосредственно перед овуляцией фолликул

значительно увеличивается в размерах; примерно за 24 часа до начала начинается усиленный выброс эстрогена, что стимулирует выброс лютениизирующего гормона. Стенка фолликула разрывается, и яйцеклетка выходит наружу - это и есть овуляция.
На протяжении практически всей жизни женщины фолликулы формируются непрерывным потоком. Из них 99, 9 процентов не овулирует, можно сказать, они погибают. В медицине этот процесс носит название «атрезия». Овуляции подвергается один, максимум два или три фолликула.
Развитие фолликула
Понять, что фолликулы в яичниках начали развиваться, можно по росту ооцита. Возобновления мейоза при этом не происходит. Зато начинается формирование цитоплазматических продуктов, которые впоследствии будут потребляться

ранним эмбрионом. Гликопротеин покрывает внешнюю поверхность ооцита, параллельно с этим ооцит покрывается в несколько слоев гранулярными клетками. Таким образом, получается что-то вроде капсулы.
Следующий этап развития фолликула заключается в формировании полости. Эта полость заполняется фолликулярной жидкостью, которая появляется благодаря секрету гранулярных клеток и плазматическому транссудату. По мере того как формируется полость, клетки капсулы делятся на клетки внутренней и, соответственно, внешней оболочки. Это как раз то время, когда фолликул усиленно растет: с одного миллиметра он вырастает до шестнадцати. Именно в этот период полость очень сильно увеличивается в размерах за счет того, что клетки капсулы и гранулярные клетки продолжают пролиферировать. Полость на этом этапе составляет большую часть преовулярного фолликула. Ооцит при этом по-прежнему окружен гранулярными клетками и испытывает незначительные изменения в дальнейшем процессе роста. Фолликулярные яичники не могут стать причиной бесплодия. Строго говоря, это даже не диагноз, а определенное состояние организма. Однако оно нуждается в корректировке, провести которую можно под контролем врача.
Репродуктивное здоровье для любой женщины очень важно. От состояния женских половых органов зависит самое главное, почувствует ли женщина радость материнства. Рождение ребенка – призвание любого человека, которое заложено на генетическом уровне, ведь природа требует продолжения человеческого рода.
В современное время с развитием цивилизации, распространением инфекций , передающихся половым путем, с неправильным образом жизни людей, с неразборчивостью в половых связях, не все женщины имеют возможности здоровья стать матерями. В последнее время все больше девушек стремятся к независимости, карьерному росту, а как результат – продолжение рода откладывают на потом, и хорошо, если нежелательная беременность предупреждается, а не прерывается. С возрастом (после 30-35 лет) способность забеременеть резко снижается, что связано с физиологической особенностью гормонального старения женщин.
Немного статистики!
Количество бесплодных женщин в мире ежегодно растет, и статистика некоторых стран ужасает. Так, по данным ВОЗ за 2010 год распространение бесплодия в мире среди женщин фертильного возраста (от 20 до 44 лет) составляет 1,9%, а невозможность родить второго или третьего ребенка имеет каждая десятая женщина.
Наибольшие показатели женского бесплодия в странах Европы, Средней Азии и Южной Африки, Северной Америки, а также в богатых странах мира.
В России, Белоруссии, Украине, Молдавии бесплодными оказываются примерно 15% семей, среди которых около половины по причине женского бесплодия.
Но медицина не стоит на месте и позволяет вылечить 95% всех случаев бесплодия у женщин. Хоть этот путь часто оказывается длительным, изнурительным и дорогостоящим, те, кто настойчив и терпелив, все же могут добиться своего, главное сильно захотеть и все для этого делать.
Какие процессы происходят в яичнике при созревании фолликула?
Строение яичников
Яичники –женский парный эндокринный орган, выделяющий половые гормоны и обеспечивающий функцию размножения, вырабатывают фолликулы.Яичники находятся в малом тазу.
Строение яичника:
- белковая оболочка (зародышевая),
- корковый слой – содержит в себе фолликулы на разных этапах созревания,
- мозговое вещество – богато кровеносными сосудами и нервными волокнами.
Размеры яичников у женщин фертильного возраста:
- длина – от 2,5 до 5 см,
- ширина – от 1,5 до 3 см,
- толщина – от 0,5 до 1,5 см,
- вес – от 5 до 8 г.
В ходе различных процессов в организме (менструация, овуляция, стресс и т. д.) и с возрастом размеры яичников изменяются.
С помощью маточных труб, яичниковых и маточных связок яичники соединяются с маткой.
Функции яичников:
- созревание яйцеклеток,
- продукция гормонов (эстрогены, прогестерон, андрогены).
Обе функции зависят друг от друга, без продукции гормонов нет выработки яйцеклеток и наоборот.
Менструальный цикл
 Менструальный цикл – периодический цикл состояния женского организма. В один менструальный цикл созревает одна яйцеклетка и происходит подготовка к созреванию следующей яйцеклетки. Менструальный цикл начинается с первого дня менструации и длится в течение 28 дней до начала следующей менструации. 28 дней – нормальная длительность менструального цикла для большинства женщин, но бывают индивидуальные отклонения длительности цикла.
Менструальный цикл – периодический цикл состояния женского организма. В один менструальный цикл созревает одна яйцеклетка и происходит подготовка к созреванию следующей яйцеклетки. Менструальный цикл начинается с первого дня менструации и длится в течение 28 дней до начала следующей менструации. 28 дней – нормальная длительность менструального цикла для большинства женщин, но бывают индивидуальные отклонения длительности цикла.Фазы менструального цикла:
- Фаза созревания фолликулов
- Фаза овуляции
- Лютеиновая фаза.
Созревание фолликулов
Фаза созревания фолликулов начинается с первого дня менструального цикла.Фолликулы составляют основную часть яичника и представляют собой яйцеклетку, покрытую оболочками.
Процесс созревания фолликулов (фолликулогенез)
очень сложный и регулируется множественными факторами.
Формирование фолликулов в организме девочки начинается еще в утробе матери и продолжается вплоть до климакса . Когда еще девочка не родилась, в ее яичниках находится до 500 тысяч фолликул, но к половому созреванию остается 4-5 десятков тысяч, а созревает всего лишь несколько сотен. Не созревающие фолликулы подвергаются рассасыванию (апоптоз
– гибель фолликула).
Этапы фолликулогенеза:
- Примордиальный фолликул – первичный ооцит (незрелая половая женская клетка), покрытый фолликулярными клетками,
- Первичный фолликул – фолликулярные клетки вокруг ооцита начинают делиться и дифференцироваться в зернистые клетки, формируя фолликулярный эпителий, который покрывается соединительной тканью и образует теки - оболочку фолликула. Яйцеклетка придвигается к фолликулярной оболочке, где образуется яйценосный бугорок. Между оболочкой фолликула и овоцитом начинает выделяться прозрачная зона, представляющая собой белковую жидкость (содержит в себе, в большей степени, глюкозамины). Белковая жидкость вырабатывается зернистыми клетками и является источником питания ооцита.
- Вторичный фолликул – дальнейшее утолщение и дифференцирование фолликулярного эпителия, формирование фолликулярной полости. Клетки фолликулярного эпителия продуцируют большее количество питательной жидкости, за счет чего увеличивается размер фолликула.При этом вокруг яйцеклетки формируется прозрачная оболочка из глюкозаминов, которая в дальнейшем служит питанием для оплодотворенной яйцеклетки и клеточная оболочка из фолликулярных клеток, которую называют лучистым венцом.
- Третичный фолликул (граафов пузырек)
– самая высокая степень развития фолликула, зрелый фолликул готов к овуляторной фазе менструального цикла. Третичный фолликул – самый крупный, его размер достигает 1 – 1,5 см.
Ежемесячно в яичниках начинает созревать с десяток примордиальных фолликулов, но интенсивно развивается и доходит до граафова пузырька только один, остальные фолликулы подлежат атрезии (рассасыванию).Атрезия фолликулов происходит под действием гормонов (эстрогенов), которые высвобождаются из третичного фолликула. Этот процесс необходим для того, чтобы беременность, в норме была одноплодной.
 Схематическое изображение третичного фолликула (граафова пузырька)
Схематическое изображение третичного фолликула (граафова пузырька)
Овуляция
 Овуляция наступает у большинства женщин на 14-й день менструального цикла или в середине цикла и длится всего лишь несколько минут. Эта фаза характеризуется выходом яйцеклетки из фолликула в маточную трубу.
Овуляция наступает у большинства женщин на 14-й день менструального цикла или в середине цикла и длится всего лишь несколько минут. Эта фаза характеризуется выходом яйцеклетки из фолликула в маточную трубу.Достигая своего максимального объема, третичный фолликул лопается и из него начинает вытекать фолликулярная жидкость с яйцеклеткой, покрытой прозрачной оболочкой и лучистым венцом. Яйцеклетка продвигается к маточной трубе и готова к оплодотворению . Оплодотворение происходит при слиянии яйцеклетки со сперматозоидом . При планировании беременности, ребенка «надо делать» за 3 дня до овуляции и через 1 день после нее. Если зачатия не произошло, яйцеклетка погибает через 1 – 5 дней после овуляции.
Если зачатия не произошло, яйцеклетка погибает через 1 – 5 дней после овуляции.
Если овуляция прошла «удачно», с оплодотворением, наступает беременность , а если нет – наступает лютеиновая фаза менструального цикла.
Лютеиновая фаза
Лютеиновая фаза характеризуется переходом отработанного фолликула в желтое тело . Эта фаза наступает через час после овуляции.Формирование желтого тела:
- Фолликулярные и соединительно-тканные клетки увеличиваются в размере и наполняются жировой тканью, которая и объясняет цвет желтого тела, фолликулярные клетки преобразовываются в лютеиновые клетки.
- Максимальные размеры (до 1,8 см) желтое тело достигает через 1 неделю после овуляторной фазы менструального цикла, в этот период происходит выработка желтым телом большого количества женских гормонов (в первую очередь прогестерона).
- Обратное развитие желтого тела – утрата жировых запасов, превращение желтого тела в белое тело, прекращение выработки женских гормонов. Этот этап заканчивается через 14-15 дней после овуляции или через 28-30 дней после менструации.
- Если наступает беременность, то желтое тело не подвергается инволюции, а сохраняется на протяжении всего периода беременности.
- Если беременность не наступила, наступает менструация.
Менструация
 Менструация
(mensis, месячные, регулы)– отслоение функционального клеточного слоя слизистой оболочки матки (эндометрия), это необходимо для подготовки матки к закреплению оплодотворенного яйца в следующем менструальном цикле.
Менструация
(mensis, месячные, регулы)– отслоение функционального клеточного слоя слизистой оболочки матки (эндометрия), это необходимо для подготовки матки к закреплению оплодотворенного яйца в следующем менструальном цикле.Менструация проходит в виде выделения кровянистых масс, длиться в среднем 5 дней. За время одних месячных из матки выделяется в среднем 50 мл.крови.
Длительность, периодичность, обильность менструации индивидуальны у каждой женщины. Менструация может сопровождаться предменструальным синдромом и болезненностью, а может протекать, не доставляя женщине дискомфорта.
Предменструальный синдром у каждой женщины индивидуален, объясняется недостаточностью женских гормонов и сокращениями матки.
Некоторые проявления предменструального синдрома и менструации:
- тянущие боли внизу живота и в поясничной области,
- отечность лица и конечностей,
- головные боли,
- слабость и головокружение,
- лабильность нервной системы, повышенная возбудимость, раздражительность,
- тошнота , рвота , частый жидкий стул .
 Схематическое изображение процессов менструального цикла, происходящих в организме женщины.
Схематическое изображение процессов менструального цикла, происходящих в организме женщины.
Уровни регуляции менструального цикла
Репродуктивная система – одна из самых сложных организаций женского организма, ведь размножение – эта основная цель любого живого. Регуляция этих процессов осуществляется пятью уровнями. Каждые звенья регуляции взаимосвязаны друг с другом, при нарушении работы одного из звеньев происходит сбой во всей репродуктивной системе. Схематическое изображение уровней регуляции репродуктивной системы.
Схематическое изображение уровней регуляции репродуктивной системы.
Первый уровень – кора головного мозга
Импульсы из окружающей и внутренней среды поступают в кору головного мозга – в экстрагипоталамические мозговые центры. Эти центры отвечают за эмоциональное состояние, стрессы , поведение. Именно это объясняет нарушение менструального цикла и изменение репродуктивных возможностей на фоне стрессовых ситуаций (например, смена климата, смерть близких, сдача экзаменов, смена работы, сильное желание забеременеть, страх нежелательной беременности и так далее).После анализа поступившей извне информации, в коре головного мозга вырабатываются вещества, передающие нервные импульсы в гипоталамус :
- Нейротрансмиттеры:
- дофамин,
- норадреналин,
- ГАМК,
- серотонин,
- мелатонин,
- ацетилхолин.
- Нейропептиды (опиоидные пептиды):
- эндорфины,
- динорфины,
- энкефалины.
Второй уровень – гипоталамус
Гипоталамус – это структура головного мозга, которая находится в продолговатом мозгу, содержит в себе практически все ядра регуляции нейроэндокринных процессов.Основная функция гипоталамуса – выработка рилизинг-гормонов или рилизинг-факторов. Эти факторы влияют на гипофиз.
Виды рилизинг-факторов:
- Статины – вещества, угнетающие выработку гормонов гипофиза;
- Либерины – вещества, стимулирующие выработку гормонов гипофиза. Люлиберины и их производные участвуют в работе репродуктивной системы.
После полового созревания рилизинг-гормоны выделяются с постоянной регулярностью – приблизительно один раз в час. Это так называемый цирхоральный ритм.
Третий уровень – гипофиз
Гипофиз – это структура головного мозга, железа внутренней секреции, которая находится в турецком седле черепа. Эта железа является самой маленькой в организме человека, ее средние размеры – 5 на 15 мм, а вес всего лишь один грамм.Гипофиз состоит из двух частей:
- Аденогипофиз (передняя доля гипофиза) вырабатывает тропные гормоны, участвующие в регуляции работы эндокринной системы.
- Нейрогипофиз (задняя доля гипофиза) вырабатывает гормоны, влияющие на регуляцию тонуса гладкой мускулатуры, сосудов.
- Фолликулостимулирующий гормон или ФСГ – влияет на рост и созревание фолликулов.
- Лютеинизирующий гормон или ЛГ – влияет на образование желтого и белого тела в яичниках.
- Также в гипофизе вырабатывается пролактин – гормон, стимулирующий лактацию – выработку грудного молока после родов.
Четвертый уровень – яичники
Все процессы в яичниках контролируются гормонами гипофизарно-гипоталамической системой, а также регулируются теми гормонами, которые выделяют сами яичники. Синтез гормонов происходит в созревающем фолликуле, а точнее, фолликулярными клетками и клетками теки фолликула.Какие гормоны выделяются в ходе менструального цикла?
- Фолликулярная фаза менструального цикла:
- Фолликулостимулирующий гормон (ФСГ) аденогипофиза способствуют созреванию примордиального фолликула и содержащейся в ней яйцеклетки.
- Лютеинизирующий гормон (ЛГ) нейрогипофиза способствует выработке андрогенов(синтезируется клетками теки фолликула), которые, в свою очередь, являются предшественниками гормонов эстрогенов.
- Эстрогены. При росте фолликула фолликулярные клетки и клетки теки начинают продуцировать эстрогены из андрогенов. Самый высокий уровень эстрогенов вырабатывается в третичном фолликуле.
- Овуляция:
- На фоне пика выработки эстрогенов синтезируются ингибины, которые отправляют импульсы в головной мозг и способствуют повышенной выработке рилизинг-гормонов в гипоталамусе и резкому повышению уровня лютеинизирующего и фолликулостимулирующего гормонов. В результате этого происходит овуляция – выход яйцеклетки из фолликула.
- Биологически активные вещества: коллагеназа, плазмин, простогладины, окситацин и релаксин – способствуютразрыву теки фолликула. Все эти биологически активные вещества вырабатываются клетками самого фолликула.
- Лютеиновая фаза менструального цикла:
- Постепенное снижение уровня эстрогенов, фолликулостимулирующего илютеинизирующего гормонов, одновременно лютеинизирующий гормон способствует началу образования желтого тела.
- Выработка прогестерона и эстрогенов клетками желтого тела, пик выработки этих гормонов наблюдается через одну неделю после овуляции.
- При формировании белого тела происходит резкое снижение уровня эстрогенов и прогестерона, на этом фоне происходит менструация.
Гомоны яичников являются стероидами.
Группы стероидных женских половых гормонов:
- Эстрогены : эстрадиол, эстриол, эстрон. В яичниках каждый день выделяется около 200 мкг этих гормонов, а в период овуляции – около 500 мкг. Нормальные и небольшие дозы эстрогеновспособствуют созреванию фолликула в яичнике, пролиферации и секреции эндометрия матки. Но увеличенные дозы эстрогенов подавляют овуляторную способность яичников и даже могут привести к атрофическим процессам в половых железах, а также способствуют разрастанию и утолщению эндометрия, образованию миотических узлов в матке.
- Гестогены: прогестерон. В период созревания фолликула прогестерона вырабатывается от 0,75 до 2,5 мг, а в период формирования желтого тела – до 20 мг. Прогестерон – гормон зачатия и наступления беременности. Он влияет на продвижении яйцеклетки по маточной трубе после овуляции, закрепление оплодотворенной яйцеклетки в матке, в первом триместре прогестерон благоприятствует развитию плодаи плаценты, регулирует тонус матки, препятствуя ее сокращению во время беременности, а также способствует расширению матки по мере роста плода. Увеличенные дозы прогестерона используют для оральной контрацепции из-за подавления овуляции.
- Андрогены: тестостерон, андростендион. Кроме яичников андрогены секретируют надпочечники. Из андрогенов в яичниках образуются эстрогены, также в небольшом количестве они способствуют пролиферации и секреции эндометрия матки. Андрогены большую роль играют в репродуктивной системе мужчин. Большое количество мужских гормонов в течение длительного периода в женском организме приводят к увеличению клитора и половых губ, нарушению овуляторной способности яичников и появлению вторичных мужских половых признаков.
Только органы, содержащие такие клетки чувствительны к действию половых гормонов. Положительное воздействие эстрогенов на органы репродуктивной системы возможны только при наличии в организме достаточного количества фолиевой кислоты (витамин В9)
Пятый уровень – органы мишени
Органы мишени – органы чувствительные к половым гормонам яичников.Влияние щитовидной железы на репродуктивную систему женщины
 Дисбаланс гормонов щитовидной железы влияет на:
Дисбаланс гормонов щитовидной железы влияет на:
- синтезирование половых стероидных гормонов в яичниках;
- гипоталамо-гипофизарную систему, нарушая баланс рилизинг-гормонов и фолликулостимулирующего и лютеинизирующего гормонов, что проводит к нарушению регуляции менструального цикла;
- обмен веществ, тем самым нарушая чувствительность органов-мишеней к половым гормонам;
- отсутствие овуляции,
- дисменорея или аменорея – нарушение цикла или отсутствию менструации,
- отсутствие становления менструации в подростковом возрасте у девочек,
- невынашиваемость беременности.
Влияние надпочечников на женскую половую систему
 В надпочечниках синтезируются стероидные гормоны, в том числе андрогены и в небольшом количестве эстрогены. Андрогены надпочечников являются резервными андрогенами для синтеза эстрогенов.
В надпочечниках синтезируются стероидные гормоны, в том числе андрогены и в небольшом количестве эстрогены. Андрогены надпочечников являются резервными андрогенами для синтеза эстрогенов.При нарушении функции надпочечников с их гиперфункцией (например, гиперкортицизм, опухоль надпочечников) возможно повышение уровня эстрогенов и андрогенов, и как результат – нарушение овуляторной функции яичников, сбои менструального цикла, появление вторичных мужских признаков.
УЗИ для определения овуляции
 УЗИ
– ультразвуковое исследование внутренних органов. На современном этапе в медицине ультразвуковая диагностика стала одним из незаменимых доступных методов исследования, так как это эффективный и безопасный метод.
УЗИ
– ультразвуковое исследование внутренних органов. На современном этапе в медицине ультразвуковая диагностика стала одним из незаменимых доступных методов исследования, так как это эффективный и безопасный метод.Метод ультразвуковых исследований основан на пьезоэлектрическом эффекте. Ультразвуковое исследование также называют эхография или сонография.
- Физические характеристики УЗИ:
- Пьезоэлектрический эффект – явление поляризации диэлектрика в результате механических воздействий. В аппарате УЗИ пьезоэлектрический эффект выполняет датчик УЗИ, который способен преобразовывать электрический ток в ультразвуковой.
- Поляризация диэлектрика –смена электрических диполей в диэлектрике.
- Диэлектрик – нейтральное вещество, которое не проводит электрический ток. При проведении УЗИ диэлектриком является специальный гель, которым обрабатывают кожу над исследуемым органом.
- Принцип метода ультразвукового исследования. Ультразвуковая волна проходит в тело, а встречаясь с плотной тканью, возвращается назад к датчику. Через жидкие среды ультразвуковые волны походят насквозь, и отображаются только тогда, когдасталкиваются с другой плотной стенкой органа или его структуры. Измеряя длину ультразвукового луча и сопоставивши эти измерения со всеми измерениями по кругу органа, компьютер анализирует и воспроизводит суммарное изображение органа и его структур.
- Что обследуют с помощью ультразвуковой диагностики:
- органы брюшной полости,
- органы полости малого таза (яичники, трубы, матка, шейка матки),
- плод у беременных, плаценту,
- головной мозг у младенцев,
- лимфатические узлы,
- щитовидную железу,
- плевральную полость,
- мягкие ткани,
- сосуды и так далее.
- Преимущества метода:
- неинвазивный метод,
- безболезненная процедура,
- визуализирующий метод: получение изображения, возможность сохранить полученные данные на электронном или бумажном носителе, что важно для диагностики и сравнения в динамике,
- информативность и точность,
- безопасность – не используется рентгеновские лучи, как во многих других визуализирующих методах (рентгенография, рентгеноскопия, компьютерная томография и другие),
- занимает мало времени, результат можно получить непосредственно сразу после исследования,
- возможность определять движения, например, при исследованиибеременных,
- УЗИ Допплера применяют при исследовании сосудов, этот метод основан на преобразовании звука, поэтому результатполучают в виде звуковой волны, а не изображения.
Показания к проведению УЗИ яичников
О необходимости проведения ультразвуковой диагностики яичников решает врач гинеколог или эндокринолог. Также возможно проведение данного метода исследования по желанию самой женщины (например, при планировании беременности).- Профилактические гинекологические осмотры,
- нарушение менструального цикла – нерегулярность менструального цикла или отсутствие менструации,
- сильные боли во время менструации, длительные и/или обильные менструальные кровотечения,
- боли внизу живота и в пояснице,
- определение сроков овуляции,
- резкие боли в животе в середине цикла (подозрение на апоплексию яичника),
- подтверждение наступления беременности,
- маточные кровотечения, кровомазания, не связанные с менструацией,
- необходимость определения овуляции при планировании беременности,
- болезненность во время полового контакта,
- рост объема живота, при подозрении кистозных образований на яичниках,
- невынашиваемость беременности,
- патология шейки матки,
- наличие любых заболеваний, передающихся половым путем, дисбиоза влагалища и других воспалительных процессов половых органов,
- отсутствие беременности в течение 2-х лет, при условии регулярного незащищенного полового контакта пары,
- патологические процессы в молочной железе (мастопатия, опухоли, кистозные образования и другое),
- патологии щитовидной железы или надпочечников,
- онкологические заболевания любых органов с целью исключить метастазы,
- изменения баланса половых гормонов,
- контроль экстракорпорального оплодотворения (ЭКО),
- выявление врожденных аномалий развития половых органов, появление выраженных вторичных мужских половых признаков у женщин,
- другие патологические и физиологические состояния организма.
Когда необходимо определять овуляцию яичника с помощью УЗИ-диагностики?
- Дисменорея – нарушение цикличности менструального цикла;
- Аменорея – отсутствие менструации;
- При необходимости стимуляции овуляции, если менструальный цикл проходит без выхода зрелой яйцеклетки;
- Бесплодие – если не наступает беременность в течение 2-х лет ее планирования;
- Подготовка к получению яйцеклеток для проведения экстракорпорального оплодотворения;
- Выявление дисбаланса половых гормонов в крови,
- Планирование беременности, если в анамнезе была невынашиваемость плода, апоплексия яичников и так далее.
- для установления наличия или отсутствия овуляции как таковой,
- для определения сроков овуляции при планировании беременности (когда самый благоприятный период для зачатия)
- для подбора контрацепции,
- для определения благоприятного периода забора яйцеклеток при проведении экстракорпорального оплодостворения.
Методика исследования
 Методика УЗИ-диагностики очень простая. Для определения овуляции УЗИ необходимо начинать проводить с 8-го дня менструального цикла, когда уже можно увидеть доминирующий фолликул, а к середине цикла, а точнее, на 12-16 день менструального цикла (в среднем 14-й день) уже можно выявить овуляцию.
Методика УЗИ-диагностики очень простая. Для определения овуляции УЗИ необходимо начинать проводить с 8-го дня менструального цикла, когда уже можно увидеть доминирующий фолликул, а к середине цикла, а точнее, на 12-16 день менструального цикла (в среднем 14-й день) уже можно выявить овуляцию.Существует три вида УЗИ-диагностики яичников:
- Трансвагинальная УЗИ-диагностика –
яичники обследуются через влагалище. При этом на специальный датчик для трансвагинального УЗИ надевают одноразовый презерватив. Датчик со специальным гелем вводится во влагалище, и получают результат на экран компьютера в течение нескольких минут.
Преимуществом данного метода является отсутствие необходимости специальной подготовки. Но все же исследование необходимо проводить после опорожнения кишечника и перед процедурой не употреблять продукты,провоцирующие повышенное газообразование в кишечнике.Этот метод высокоинформативный при исследовании яичников.
Его нельзя применять только у беременных во ІІ и ІІІ триместре и у девственниц. - Трансабдоминальная УЗИ-диагностика
– при исследовании яичников через стенку брюшной полости. Приэтом специальный гель наносится на лобковую область живота, затем датчиком аппарата УЗИ врач-диагност проводит круговые движения. Несколько минут и получен результат.
Этот метод требует специальной подготовки – наполнение мочевого пузыря, при чем, чем больше, тем достовернее результаты, опорожнение кишечника и воздержание от переедания и употребления пищи, вызывающей газообразование в кишечнике. Недостатком этого метода является мало информативность, по сравнению с трансвагинальным ультразвуковым исследованием.
При беременности на сроке более 12 недельиспользуют только трансабдоминальное УЗИ.
- Трансректальное УЗИ –
используется редко, например, у девочек, не живущих половой жизнью и у пожилых пациенток. Методика идентичная трансвагинальному УЗИ.
Медицина не стоит на месте и поэтому на современном этапе есть возможность получать трехмерное изображение органов с помощью ультразвуковой диагностики. Это дает возможность более качественно оценивать состояние яичников и других органов. Для этого используют трехмерный УЗИ-аппарат. При этом подходит как трансабдоминальное, так и трансвагиналное УЗИ.
Интерпретация результатов
Что можно определить при УЗИ яичников?- размеры яичников,
- форму яичников,
- наличие патологических включений в гонадах,
- структуру органа,
- связь яичников с окружающими органами и тканями,
- наличие и состояние доминирующего фолликула,
- выход яйцеклетки из фолликула,
- желтое тело в яичнике,
- состояние близлежащих органов, состояние маточных труб можно определить только при введении в них контрастного вещества,
- наличие жидкости в малом тазу.
 Норма показателей УЗИ яичников:
Норма показателей УЗИ яичников:
- объем яичника составляет до 12 мл 3 ,
- в каждом яичнике определяется около десятка незрелых фолликулов и только один доминантный;
- яичники могут прилегать к матке или располагаться на небольшом расстоянии от нее;
- в лютеиновую фазу всегда определяется желтое тело.
Динамика изменений яичника на УЗИ в разные фазы менструального цикла:

Причины отсутствия овуляции, которые можно определить при УЗИ-диагностике

Другие методы определения сроков овуляции
Измерение базальной температуры тела
 Базальная температура тела измеряется в прямой кишке обычным термометром по утрам, когда женщина еще не встала с кровати. При этом девушке необходимо вести здоровый и правильный образ жизни, так как любые стрессовые состояния влияют на результат, искажая его. По результатам составляют температурный график. Сразу после овуляции и при функционировании желтого тела в яичнике, базальная температура увеличивается в среднем на 0,5 градусов.
Базальная температура тела измеряется в прямой кишке обычным термометром по утрам, когда женщина еще не встала с кровати. При этом девушке необходимо вести здоровый и правильный образ жизни, так как любые стрессовые состояния влияют на результат, искажая его. По результатам составляют температурный график. Сразу после овуляции и при функционировании желтого тела в яичнике, базальная температура увеличивается в среднем на 0,5 градусов.Когда температура повысилась – произошла овуляция, поэтому необходимо стараться над зачатием ребенка. Если базальная температура не повышается в середине цикла, это указывает на то, что овуляция не произошла. Падение базальной температуры после «овуляторного подъема» до наступления менструации может указывать на недостаточное синтезирование прогестерона желтым телом.
Тест на овуляцию
 В аптечной сети представлен ассортимент экспресс тестов, в том числе на овуляцию. Этот тест очень удобный, так как его можно использовать дома. Для исследуемого материала используют мочу. Тест содержит в себе индикатор на лютеинизирующий гормон (ЛГ). Если тест показывает одну полоску – овуляция не произошла, а две полоски указывают на овуляцию, то есть самый благоприятный период для зачатия ребенка. Этот тест необходимо проводить неоднократно, а ежедневно, начиная с 12-го дня менструального цикла, пока не получится положительный результат.
В аптечной сети представлен ассортимент экспресс тестов, в том числе на овуляцию. Этот тест очень удобный, так как его можно использовать дома. Для исследуемого материала используют мочу. Тест содержит в себе индикатор на лютеинизирующий гормон (ЛГ). Если тест показывает одну полоску – овуляция не произошла, а две полоски указывают на овуляцию, то есть самый благоприятный период для зачатия ребенка. Этот тест необходимо проводить неоднократно, а ежедневно, начиная с 12-го дня менструального цикла, пока не получится положительный результат.Микроскоп для определения овуляции
 Этот метод также удобный и можно проводить в домашних условиях. Такой микроскоп можно приобрести в аптечной сети. В качестве исследуемого материала используют слюну. Слюна под действием половых гормонов изменяется. Перед овуляцией наблюдается повышение уровня эстрогенов, что действует на состав слюны.
Этот метод также удобный и можно проводить в домашних условиях. Такой микроскоп можно приобрести в аптечной сети. В качестве исследуемого материала используют слюну. Слюна под действием половых гормонов изменяется. Перед овуляцией наблюдается повышение уровня эстрогенов, что действует на состав слюны.Утреннюю слюну (сразу после пробуждения, до приема пищи) капают на стеклышко микроскопа, когда слюна высохнет, в микроскопе рассматривают слюну. При готовности овуляции слюна под микроскопом выглядит как листья папоротника. Если овуляция не наступает, слюна под микроскопом выглядит в виде отдельных точек.
Лабораторная диагностика половых гормонов крови.
 Этот метод используется редко, так как он малодоступный, необходимо посещать лабораторию и сдавать венозную кровь.
Этот метод используется редко, так как он малодоступный, необходимо посещать лабораторию и сдавать венозную кровь.При лабораторной диагностике овуляции определяют уровень половых гормонов в середине менструального цикла. Если менструальный цикл нерегулярный, то использование этого метода не совсем обоснованный.
Признаком овуляции является повышение уровня фолликулостимулирующего и лютеинизирующего гормонов, а также повышение уровня прогестерона во второй половине менструального цикла.
Если овуляция не происходит, наблюдается повышение уровня андрогенов и понижение уровня эстрогенов.
Для правильного развития яйцеклетки, что непосредственно влияет на здоровье будущего плода и течение беременности в целом, природа создала уникальный механизм ее защиты. Немногие знают, что такую задачу выполняют фолликулы, находящиеся в яичниках у женщин.
Фолликул в гинекологии – это оболочка, состоящая из группы клеток сформированная организмом для защиты и полноценного развития яйцеклетки.
У здоровой женщины на протяжении жизни в яичниках созревает большое количество фолликулов, по степени развития они подразделяются на:
- примордиальные;
- антральные;
- доминантные;
- преовуляторные;
- персистирующие.
Основной функцией фолликула является создание благоприятной среды до момента полного созревания яйцеклетки и обеспечения ее сохранности.
В случае отлаженной работы репродуктивной системы фолликул сопровождает яйцеклетку на протяжении периода роста, после чего под воздействием эстрогена и лютеинизирующего гормона его стенки истончаются, происходит разрыв оболочки и овуляция.
Наиболее распространенной причиной женского бесплодия является обеднение фолликулярного аппарата яичников. Благодаря симбиозу технологий и медицины теперь специалисты могут выявить такое отклонение как образование фолликула без яйцеклетки, обнаружить которое можно только при пункции фолликулярной жидкости.
Развитие фолликулов без яйцеклетки или вовсе его отсутствие в яичнике может стать серьезной проблемой для пары и грозить бесплодием.
Примордиальный фолликул
Примордиальными называют мелкие фолликулы в яичниках, не заметные на УЗИ и находящиеся в начальной стадии своего развития. Их количество у женщины закладывается в утробе матери еще до рождения. К рождению в яичниках девочки может содержаться 1-2 млн. таких фолликулов, а к моменту появления менструаций около 300-400 тыс.
Каждый новый цикл гипофиз вырабатывает гормон ФСГ, стимулирующий созревание от 5 до 30 примордиальных фолликулов, которые впоследствии становятся преантральными или первичными.
Антральные фолликулы
Антральными (вторичными) называются фолликулы прошедшие первую стадию развития и претерпевшие структурные изменения. Каждый из них обладает высокими шансами на полное созревание до момента овуляции.
В этот период фолликулы достигаю размеров, достаточных для определения их количества с помощью ультразвукового исследования.
Доминантный фолликул
При нормальном функционировании яичников женщины один из антральных фолликулов выделяется более крупными, доминирующими размерами. Именно один доминантный фолликул (реже 2) продолжает цикл развития и переходит на следящую преовуляторную стадию, остальные регрессируют.
Преовуляторный фолликул
В преовуляторном фолликуле по сравнению с антральным в 100 раз больше жидкостного компонента, а яйцеклетка прикреплена к яйценосному бугорку.
За сутки до предполагаемой овуляции тека-клетки фолликула повышают уровень эстрогена, что стимулирует повышение выработки лютеинового гормона. Стенка фолликула в месте дугообразного выпячивания лопается, и яйцеклетка выходит из фолликула.
Персистирующий фолликул яичника
Одной из причин отсутствия овуляции может быть персистенция доминантного фолликула. Оболочка остается целостной, не давая возможности яйцеклетке выйти из яичника, и фолликул продолжает свое существование.
Такая ситуация требует врачебного наблюдения так как может сопровождаться длительной задержкой цикла. Персистирующий фолликул в большинстве случаев существует не более 10 дней, однако не стоит исключать риски его перерастания в кисту.
Норма фолликулов в яичнике
Прежде чем говорить о том, что фолликулярный аппарат обеднен, необходимо знать сколько фолликул должно быть в яичнике при нормальной работе органов репродуктивной системы.
В норме для успешной беременности в каждом из яичников должно быть до 25 антральных фолликулов, которые определяются при ультразвуковом исследовании.
В процессе созревания каждого фолликула по дням цикла их количество уменьшается. На 8-10 день из общей массы антральных выделяется наиболее крупный и развитой доминантный. В случае появления такого фолликула в двух разных яичниках возможна многоплодная беременность.
Единичные фолликулы в яичнике
Последствиями нарушения работы женских половых органов может стать образование единичного фолликула в яичнике.
Эта патология практически полностью лишает женщину возможности зачатия без помощи специалистов, а также грозит наступлением раннего климакса и преждевременным старением.
Размер фолликулов по дням цикла
В процессе развития фолликула от примордиального до преовуляторного показатели роста постоянно увеличиваются. Размер доминантного фолликула по дням цикла представлен в таблице.
При росте фолликулов по дням цикла, их размер может отличаться от общепринятых норм, снижение показателей свидетельствует о нарушениях в репродуктивной системе и требует наблюдения гинеколога.
Сколько нужно для зачатия
Несмотря на то что для зачатия необходим один овулировавший фолликул, наиболее высокими шансами обладают женщины, в яичниках которых развиваются сразу 11-26 антральных фолликулов. Наличие 6-10 считается пониженным показателем, поэтому специалисты могут предложить стимуляцию.
Нередко при ультразвуковом исследовании хорошо видны только 5 фолликулов в яичнике – это низкий показатель для возможности зачатия ребенка.
Для определения фолликулярного запаса яичников используют такие методы:
- УЗИ. Проводится с 1 по 4 день месячного цикла для подсчета количества и измерения размеров антральных фолликулов, имеющих прямое соотношение с показателем количества примордиальных.
- Измерение концентрации гормонов в крови. Сдается на 2-3 день цикла, овариальный запас обратно пропорционален концентрации ФСГ.
Наиболее тяжелыми являются ситуации созревания всего 4 фолликулов в яичнике. В этом случае нормальное развитие фолликула и последующая овуляция без помощи специалистов по ЭКО практически невозможна.
Отклонения от нормы
Нормы количества фолликулов и их размеров на разных стадиях созревания являются средними значениями. Несмотря на индивидуальные особенности работы репродуктивной системы женщины, отклонение от нормативных показателей как в большую, так и в меньшую сторону требуют более тщательного врачебного наблюдения.
Среди наиболее распространенных отклонений можно выделить:
- множественные фолликулы в яичниках;
- малое число фолликулов;
- недозревание фолликула;
- персистенция фолликула.
Любое из вышеперечисленных отклонений сокращает шансы женщины на зачатие малыша и может привести к необратимым последствиям.

Много фолликулов в яичнике
С одной стороны, для женщины хорошо, если в яичниках много фолликулов, но всегда существует риск развития поликистоза и чем раньше начнется лечение, тем большая вероятность сохранения репродуктивной функции.
Эта патология характеризуется наличием большого количества фолликулярных кист, что препятствует одному из них дозреть до состояния доминантного. Овуляция не происходит, следовательно, зачатие невозможно.
Лечить такое заболевание как фолликулез (поликистоз) яичников начинают с применения оральных контрацептивов комбинированного типа. Препараты регулируют количество гормонов, нормализуют месячный цикл . Параллельно рекомендуют занятия спортом и сбалансированное питание, особенно в случаях набора лишнего веса.
Мало фолликулов в яичниках
После результатов ультразвукового исследования женщину волнует, можно ли забеременеть, если в яичниках мало фолликулов.
Скудный фолликулярный аппарат яичников еще не приговор. При правильном выборе специалиста, лечении и стимуляции шансы на беременность естественным способом увеличиваются.
Сложнее обстоят дела если яичник вовсе без фолликулов, это значит, что прямая функция органа потеряна. Причины того, что фолликулы не растут:
- генетические нарушения (врожденные);
- аутоиммунные процессы;
- отравление организма химиотерапией, облучением;
- хирургические вмешательства;
- воспалительные процессы хронического характера;
- менопауза.
В период наступления менопаузы количество фолликулов в яичнике уменьшается, яйцеклетки практически не образуются и со временем исчезают вовсе.
Если в яичниках нет фолликулов, первое, что необходимо сделать женщине — это пройти полное обследование, для выявления причин, назначения корректного лечения и предупреждения негативных последствий.
Вырастить существующие в яичниках фолликулы можно таким способом, как стимулирование:
- На фоне отмены оральных контрацептивов, временно подавляющих созревание фолликулов, назначенных пациентке на 3-6 месяцев. Вследствие чего яичники начинают работать в усиленном режиме после долгосрочного отдыха.
- Стимуляция более сильными гормональными препаратами, ряд из них обладает серьезными побочными эффектами и не может использоваться часто.
Увеличить число фолликулов в яичниках можно как медикаментозными, так и народными средствами. Для стимуляции роста половых клеток в первой фазе употребляют отвар из шалфея, а ближе ко второй — из боровой матки, содержащей фитогормоны. Готовится травяное питье из расчета 1 ст.л. на 200-250 мл. воды, доводится до кипения и остужается. Пить рекомендуют в равных частях в течение суток.
Обратите внимание, перед применением отваров или медикаментов в период стимуляции обязательно проконсультируйтесь с лечащим врачом, убедитесь, что отсутствуют аллергические реакции.
Два доминантных фолликула в одном яичнике
Такая ситуация отличается от общепринятых норм, но несмотря на необходимость постоянного наблюдения врача, не является патологией.
В случае полного созревания и овуляции двух доминантных фолликулов с большой долей вероятности может развиться многоплодная беременность. Такая особенность работы яичников в своем большинстве генетическая и передается по наследству.
Почему не созревает фолликул
Специалисты в гинекологии выделяют ряд причин,дисфу почему в яичниках не созревают фолликулы:
- заболевания эндокринной системы;
- образ жизни (стресс, курение, тяжелые физические нагрузки);
- отклонения в работе гипофиза и гипоталамуса;
- ранний климакс.
Проблема заключается в том, что на определенной стадии развития по одной или нескольким вышеперечисленным причинам рост останавливается. Все фолликулы регрессируют, в том числе и преовуляторный, оболочка которого осталась целостной.
Почему фолликул не лопнул
Прием некоторых медикаментов, гормональные сбои, ранний климакс и беременность могут стать причиной персистенции фолликула.
Узнать, что фолликул лопнул, можно по таким симптомам и признакам:
- ноющие боли в нижней части живота;
- увеличение слизистых выделений, изменение цвета;
- усиление полового влечения;
- повышение показателей базальной температуры .
Для подтверждения результата можно воспользоваться специальным тестом, реагирующим на выброс лютеинизирующего гормона.
В ряде случаев оставшись целостным фолликул перерастает в кисту. Не стоит пускать на самотек ситуацию — это может привести к серьезным осложнениям.
Фолликул - образование в виде пузыря в органах человека. Созревший фолликул содержит в себе готовую яйцеклетку.
Во время менструации фолликулы в яичниках начинают расти, яйцеклетка созревает и становится подготовленной к оплодотворению.
Половые гормоны (прогестерон, эстрогены, андрогены) считаются стероидами, в их появлении принимают участие клетки наружного и внутреннего слоев, гранулезные клетки фолликула.
Из «женских» недомоганий весьма распространены различные заболевания яичников. Так как яичники располагаются глубоко в полости живота, любые нарушения, которые связаны с ними, вовсе не имеют внешних признаков или же симптомов заболевания.
Каждый месяц у женщины появляются фолликулы в яичниках, внутри которых начинает развивается яйцеклетка. В середине цикла фолликул разрывается, а яйцеклетка, которая находится внутри, начинает двигаться к матке. Бывает, что этого не происходит, такая ситуация считается наиболее частой причиной кисты.
На поверхности яичники окружены белочной оболочкой, образованной волокнистой плотной соединительной тканью, которая покрыта мезотелием брюшины. Поверхность мезотелия покрыта микроворсинками. При всем этом клетки мезотелия имеют кубическую форму. Непосредственно под белочной оболочкой находится корковое вещество, а более глубоко — мозговое вещество в яичниках.
Корковое вещество образовано фолликулами разной степени зрелости, которые располагаются в соединительнотканной строме. Можно выделить 4 вида фолликулов в яичниках:
Примордиальные фолликулы в яичниках состоят из овоцита, окруженного слоем плоских клеток и базальной мембраной. Это основной вид фолликулов в яичниках женщины, не достигшей
Первичные фолликулы. По мере того, как размер фолликулов увеличивается, то растет и размер непосредственно Около цитолеммы возникает блестящая, вторичная зона, снаружи которой находятся кубические фолликулярные образования. Характерной особенностью таких фолликулов считается появление блестящей зоны, состоящей из гликозаминогликанов и мукопротеинов, производимых овоцитом или же фолликулярным эпителием.
Вторичные фолликулы в яичниках. Рост и размер фолликула обуславливается разрастанием фолликулярного однослойного эпителия и перерождением его в многослойный. Эпителий производит фолликулярную жидкость, которая скапливается в полости фолликула и включает в себя стероидные гормоны.
Такие фолликулы называются вторичными. Овоцит в них уже не становится больше, хотя они за счет скопления в них фолликулярной жидкости значительно увеличиваются.
Зрелые фолликулы в яичниках, который достигли своего наибольшего развития и включающие одну полость, наполненную фолликулярной жидкостью, считаются третичными.
Пузырчатый (или третичный) фолликул может достигать такого размера, что поверхность яичника выпячивается. Дальнейшее увеличение размера пузырька, наполненного фолликулярной жидкостью, может привести к истончению и растягиванию его наружной и белочной оболочек яичника.
Если врач видит увеличенный в объеме яичник и много мелких фолликулов - больше 12 штук, то может быть поставлен диагноз фолликулярные яичники.
Большое количество фолликулов не достигает зрелости, а проходит через атрезию — специфическую перестройку, имеющую деструктивный характер. Начинают атрофироваться клетки в зернистом слое, а клетки оболочки в этом случае не просто не гибнут, но, напротив, активно размножаются и, гипертрофируясь, по виду и форме становятся похожи на лютеиновые клетки в желтом теле, которые находятся в расцвете. Так появляется атретическое тело, внешне немного похожее на однако, отличающееся наличием по центру блестящей зоны овоцита.