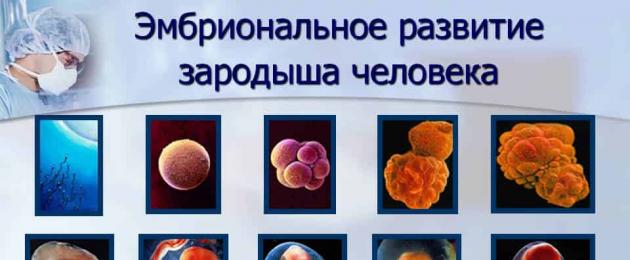
Начиная с внутриутробного развития и до самой старости наблюдаются возрастные особенности сердечно-сосудистой системы. С каждым годом появляются все новые изменения, обеспечивающие нормальную жизнедеятельность организма.
Программа старения заложена в генетическом аппарате человека, именно поэтому этот процесс является неизменным биологическим законом. Согласно мнениям геронтологов реальный срок продолжительности жизни составляет 110-120 лет, однако этот момент зависит лишь от 25-30% наследуемых генов, все остальное это влияние окружающей среды, которая воздействует на плод еще в утробе матери. После рождения можно приплюсовывать экологические и социальные условия, состояние здоровья и др.
Если сложить все в сумме, прожить более века может не каждый и на то существуют свои причины. Сегодня мы рассмотрим возрастные особенности сердечно-сосудистой системы, т. к. сердце с многочисленными сосудами является «двигателем» человека и без его сокращений жизнь просто невозможна.
Как развивается сердечно-сосудистая система плода в утробе матери
Беременность является физиологическим периодом, при котором в организме женщины начинает формироваться новая жизнь.
Все внутриутробное развитие можно разделить на два периода:
- эмбриональный – до 8 недель (эмбрион);
- фетальный – с 9 недель и до родов (плод).

Сердце будущего человечка начинает развиваться уже на второй недели после оплодотворения сперматозоидом яйцеклетки в виде двух самостоятельных сердечных зачатка, которые постепенно сливаются в одну, образуя подобие сердца рыбы. Эта трубка растет быстро и постепенно смещается вниз в грудную полость, где сужается и изгибается, принимая известную форму.
На 4 неделе образуется перетяжка, которая разделяет орган на два отдела:
- артериальный;
- венозный.
На 5 неделе появляется перегородка, при помощи которой появляется правое и левое предсердие. Именно в это время начинается первая пульсация однокамерного сердечка. На 6 неделе сердечные сокращения становятся интенсивнее и четче.
А к 9 неделе развития ребеночек имеет полноценное четырехкамерное человеческое сердце, клапаны и сосуды для продвижения крови в двух направлениях. Полное формирование сердца заканчивается на 22 неделе, далее нарастает лишь мышечный объем и разрастается сосудистая сеть.
Нужно понимать, что такое строение сердечно-сосудистой системы предполагает и некоторые отличительные особенности:
- Для внутриутробного развития характерно функционирование системы «мать-плацента-ребенок». Через пуповинные сосуды поступает кислород, питательные элементы, а также и токсичные вещества (лекарственные препараты, продукты распада алкоголя и т. д.).
- Работают лишь 3 канала – открытое овальное кольцо, боталлов (артериальный) и аранциев (венозный) проток. Такая анатомия создает параллельный кровоток, когда кровь из правого и левого желудочка поступает в аорту, а далее по большому кругу кровообращения.
- Кровь артериальная от матери к плоду идет по пупочной вене, а насыщенная углекислым газом и продуктами обмена возвращается к плаценте через 2 пупочные артерии. Таким образом можно сделать вывод, что плод кровоснабжается смешанной кровью, когда как после рождения артериальная кровь течет строго по артериям, а венозная по венам.
- Малый круг кровообращения открыт, но особенностью кроветворения является и то, что кислород не тратится на легкие, которые во внутриутробном развитии не выполняют функции газообмена. Хоть и принимается небольшое количество крови, но связано это с высоким сопротивлением, создаваемым нефункционирующими альвеолами (дыхательными структурами).
- Печень получает около половины всего объема крови, доставляемой ребенку. Только этот орган может похвастаться максимально насыщенной кислородом кровью (около 80%), другие же питаются смешанной кровью.
- Также особенностью является и то, что в составе крови имеется фетальный гемоглобин, отличающийся лучшей способностью связываться с кислородом. Связан такой факт с особой чувствительностью плода к гипоксии.
Именно такое строение позволяет малышу получать от матери жизненно-необходимый кислород с питательными элементами. От того насколько правильно питается беременная женщина и ведет здоровый образ жизни, зависит развитие малыша и цена, заметьте, очень высокая.

Жизнь после рождения: особенности у новорожденных
Прекращение связи плода с матерью начинается сразу же с рождением малыша и как только врач перевяжет пуповину.
- С первым криком малыша раскрываются легкие и начинают функционировать альвеолы, обеспечивая снижения сопротивления в малом кругу кровообращения почти в 5 раз. В связи с этим прекращается надобность в артериальном протоке, как это было необходимо раньше.
- Сердце у новорожденного малыша относительно велико и равняется приблизительно 0,8% от массы тела.
- Масса левого желудочка больше массы правого.
- Полный круг кровообращения осуществляется за 12 секунд, а артериальное давление в среднем составляет 75 мм. рт. ст.
- Миокард родившегося малыша представлен в виде недифференцированного синцития. Мышечные волокна тонкие, не имеют поперечной исчерченности и содержат большое количество ядер. Эластичная и соединительная ткань не развита.
- С момента запуска легочного круга кровообращения высвобождаются активные вещества, которые обеспечивают расширение сосудов. Аортальное давление существенно превышает по сравнению с легочным стволом. Также особенности сердечно-сосудистой системы новорожденных включают закрытие обходных шунтов и зарастание овального кольца.
- После рождения хорошо развиты и расположены поверхностно субпапиллярные венозные сплетения. Стенки сосудов тонкие, в них слабо развиты эластичные и мышечные волокна.

Внимание: сердечно-сосудистая система совершенствуется на протяжении длительного времени и заканчивает полное свое формирование в подростковом периоде.

Какие изменения характерны для детей и подростков

Важнейшей функцией органов кровообращения является поддержание постоянства среды организма, доставка кислорода и питательных веществ ко всем тканям и органам, выведение и удаление продуктов обмена.
Все это происходит в тесном взаимодействии с органами пищеварения, дыхания, мочевыведения, вегетативной, центральной, эндокринной системы и т. д. Рост и структурное изменения сердечно-сосудистой системы особенно активны в первый год жизни.
Если говорить об особенностях в детский, дошкольный и подростковый период, то можно выделить следующие отличительные черты:
- К 6 месяцем масса сердца составляет 0,4%, а к 3 годам и далее около 0,5%. Наиболее интенсивно объем и масса сердца увеличивается в первые годы жизни, а также в подростковое время. Кроме того, происходит это неравномерно. До двух лет интенсивнее растут предсердия, с 2 до 10 лет весь мышечный орган в целом.
- После 10 лет увеличиваются желудочки. Левый все также растет быстрее правого. Говоря о процентном соотношении стенок левого и правого желудочка, можно отметить такие цифры: у новорожденного – 1,4:1, в 4 месяца жизни – 2:1, в 15 лет – 2,76:1.
- Все периоды взросления у мальчиков размеры сердца больше, за исключением с 13 до 15 лет, когда девочки начинают расти быстрее.
- До 6 лет форма сердца более округлая, а после 6 приобретает овальную, свойственную взрослым людям.
- До 2-3 лет сердце располагается в горизонтальном положении на приподнятой диафрагме. К 3-4 годам из-за увеличения диафрагмы и более ее низким стоянии, сердечная мышца приобретает косое положение с одновременным переворотом вокруг длинной оси и расположением левого желудочка вперед.
- До 2 лет коронарные сосуды располагаются по рассыпному типу, с 2 лет до 6 они распределяются по смешанному, а после 6 лет тип уже магистральный, свойственный взрослым людям. Толщина и просвет основных сосудов увеличивается, а периферические ветви редуцируются.
- В первые два года жизни малыша происходит дифференцирование и интенсивный рост миокарда. Появляется поперечная исчерченность, мышечные волокна начинают утолщаться, образуется субэндокардиальный слой и септальные перегородки. С 6 до 10 лет продолжается постепенное усовершенствование миокарда и в итоге гистологическая структура становится идентичной взрослым.
- До 3-4 лет инструкция регуляции сердечной деятельности предполагает иннервацию нервной симпатической системой, с чем и связана физиологическая тахикардия у малышей первых лет жизни. К 14-15 годам заканчивается развитие проводниковой системы.
- Дети раннего возраста имеют относительно широкий просвет сосудов (у взрослых 2 раза уже). Артериальные стенки эластичнее и именно поэтому скорость кровообращения, периферическое сопротивление и АД меньше. Вены и артерии растут неравномерно и не соответствуют росту сердца.
- Капилляры у детей хорошо развиты, форма неправильная, извитая и короткая. С возрастом они располагаются глубже, удлиняются и принимают шпилькообразную форму. Проницаемость стенок значительно выше.
- К 14 годам полный круг кровообращения составляет 18,5 секунд.
Частота сердечных сокращений в состоянии покоя будет равняться таким цифрам:
Частота сердечных сокращений в зависимости от возраста. Узнать больше о возрастных особенностях сердечно-сосудистой системы у детей можно из видео в этой статье.
Сердечно-сосудистая система у взрослых и пожилых людей
Классификация возраста согласно ВОЗ равняется таким данным:
- Молодой возраст с 18 до 29 лет.
- Зрелый возраст с 30 до 44 лет.
- Средний возраст с 45 до 59 лет.
- Пожилой возраст с 60 до 74 лет.
- Старческий возраст с 75 до 89 лет.
- Долгожители с 90 лет и старше.

Все это время сердечно-сосудистая работа претерпевает изменения и имеет некоторые особенности:
- За сутки сердце взрослого человека перекачивает более 6000 литров крови. Его размеры равняются 1/200 части тела (у мужчин масса органа равна около 300 г, а у женщин около 220 г). Общий объем крови у человека массой тела 70 кг составляет 5-6 литров.
- Частота сердечных сокращений у взрослого людей равняется 66-72 уд. в мин.
- В 20-25 лет створки клапанов уплотняются, становятся неровными, а в пожилом и старческом возрасте происходит частичная мышечная атрофия.
- С 40 лет начинаются отложения кальция, в это же время прогрессируют атеросклеротические изменения в сосудах (см. ), что ведет к потери эластичности кровеносных стенок.
- Подобные изменения влекут за собой рост артериального давления, особенно такая тенденция наблюдается с 35-летнего возраста.
- По мере старения уменьшается количество эритроцитов, а, следовательно, и гемоглобина. В связи с этим может ощущаться сонливость, быстрая утомляемость, головокружения.
- Изменения в капиллярах делают их проницаемыми, что ведет к ухудшению питания тканей организма.
- С возрастом меняется и сократительная способность миокарда. У взрослых и пожилых людей кардиомиоциты не делятся, поэтому их количество может постепенно снижаться, а на месте их гибели образуется соединительная ткань.
- Количество клеток проводящей системы начинает уменьшаться с 20-летнего возраста, а в старости их количество будет составлять всего 10% от исходного числа. Все это создает предпосылки к нарушению ритмичности сердца в старческом возрасте.
- Начиная с 40 лет снижается работоспособность сердечно-сосудистой системы. Нарастает эндотелиальная дисфункция, как в крупных, так и в малых сосудах. Это оказывает влияние на изменения внутрисосудистого гемостаза, повышая тромбогенный потенциал крови.
- Из-за потери эластичности крупных артериальных сосудов, сердечная деятельность становится все менее экономной.

Особенности сердечно-сосудистой системы у пожилых связаны со снижением приспособительных возможностей сердца и сосудов, что сопровождается уменьшением устойчивости к неблагоприятным факторам. Обеспечить максимальную продолжительность жизни можно при помощи профилактики возникновения патологических изменений.
Если верить кардиологам, то в ближайшие 20 лет заболевания сердечно-сосудистой системы будут определять почти половину смертности населения.
Внимание: за 70 лет жизни сердце перекачивает около 165 млн. литров крови.

Как мы видим, особенности развития сердечно-сосудистой системы действительно удивительны. Поразительно, с какой четкостью природа распланировала все изменения для обеспечения нормальной жизнедеятельности человека.
Чтобы продлить свою жизнь и обеспечить счастливую старость, нужно придерживаться всех рекомендаций по здоровому образу жизни и сохранению здоровья сердца.
Система органов кровообращения состоит из сердца и кровеносных сосудов: артерий, вен и капилляров (рис. 7.1). Сердце, как насос, перекачивает кровь по сосудам. Вытолкнутая сердцем кровь в артерии, которые несут кровь к органам. Самая крупная артерия – аорта. Артерии многократно ветвятся на более мелкие и образуют кровеносные капилляры, в которых происходит обмен веществами между кровью и тканями организма. Кровеносные капилляры сливаются в вены – сосуды, по которым кровь возвращается к сердцу. Мелкие вены сливаются в более крупные, затем в нижнюю и верхнюю полые вены, которые впадают в правое предсердие.
7.1.1. Онтогенетические особенности кровообращения у человека
Как известно, организм является самоорганизующейся системой. Он сам выбирает и поддерживает значения огромного числа параметров в зависимости от потребностей, что позволяет ему обеспечивать наиболее оптимальный характер функционирования. Вся система регуляции физиологических функций организма представляет собой иерархическую структуру, на всех уровнях которой возможны два типа регуляции: по возмущению и по отклонению, причем обе они имеют выраженные возрастные особенности.
Среди особенностей развития сердечно-сосудистой системы (ССС) отметим поэтапное, гетерохронное включение в деятельность ее различных звеньев. Каждое из них, его свойства и функции, все уровни регуляции имеют свой онтогенез.
ССС приходится неоднократно переживать критические периоды. Самые главные из них три – эмбриональный, ранний постнатальный и пубертатный (подростковый). Во время критических фаз феномен гетерохронности выражен в наибольшей степени. Конечная цель каждого из критических периодов – включить дополнительные приспособительные механизмы.
Основной направленностью онтогенетического развития является совершенствование морфофункциональной организации самой ССС и способов ее регуляции. Последнее сводится к обеспечению (во всяком случае, вплоть до зрелого возраста) все более экономичного и адаптивного реагирования на возмущающие воздействия. Отчасти это обусловлено постепенным вовлечением более высоких уровней регуляции. Так, в эмбриональный период сердце подчинено главным образом внутренним механизмам регуляции, затем на уровне плода начинают приобретать силу экстракардиальные факторы. В неонатальный период основную регуляцию осуществляет продолговатый мозг; в период II детства, скажем, к 9–10-ти годам возрастает роль гипоталамо-гипофизарной системы. Имеет место и регуляция ССС по отклонению.
Известно, что скелетная мускулатура оказывает как местное, так и общее влияние на кровообращение. Например, у ребенка при повышении мышечного тонуса частота сердечных сокращений вначале увеличивается. Впоследствии, а точнее к 3-м годам, закрепляется холинергический механизм, созревание которого также связано с мышечной активностью. Последняя, судя по всему, меняет все уровни регуляции, в том числе генетический и клеточный. Так, миокардиальные клетки, взятые у потомства физически тренированных и нетренированных животных, существенно отличаются. У первых, то есть у потомства тренированных особей, имеет место меньшая частота сокращений, сокращающихся клеток больше, и сокращаются они сильнее.
Многие изменения свойств сердца и сосудов обусловлены закономерными морфологическими процессами. Так, с момента первого вдоха после рождения начинается перераспределение масс левого и правого желудочков (падает сопротивление кровотоку для правого желудочка, так как с началом дыхания сосуды легких открываются, а для левого желудочка сопротивление увеличивается). Характерный признак легочного сердца – глубокий зубец S – иногда сохраняется до молодого возраста. Особенно в начальные периоды жизни изменяется анатомическое положение сердца в грудной клетке, что влечет за собой перемену направления электрической оси.
С возрастом продолжительность сердечного цикла увеличивается, причем за счет диастолы (расслабления сердца). Это позволяет растущим желудочкам наполняться большим количеством крови. Некоторые изменения функции сердца связаны не только с морфологическими, но и с биохимическими трансформациями. Например, с возрастом появляется такой важный механизм адаптации: в сердце повышается роль анаэробного (бескислородного обмена).
Масса сердца с возрастом закономерно возрастает, причем в наибольшей степени от молодого к зрелому возрасту.
Плотность капилляров к зрелому возрасту увеличивается, а затем снижается, но их объем и поверхность в каждой последующей возрастной группе уменьшается. Кроме того, происходит и некоторое ухудшение проницаемости капилляров: увеличивается толщина базальной мембраны и эндотелиального слоя; возрастает межкапиллярное расстояние. Вместе с тем отмечается увеличение объема митохондрий, что является своеобразной компенсацией уменьшения капилляризации.
Коснемся вопроса о возрастных изменениях стенки артерий и вен. Вполне очевидно, что на протяжении жизни толщина стенки артерий и ее строение медленно меняются, и это отражается на их упругих свойствах. Утолщение стенки крупных эластических артерий определяется в основном утолщением и разрастанием эластических пластин средней оболочки. Этот процесс заканчивается с наступлением зрелости и далее он переходит в дегенеративные изменения. Именно эластические элементы стенки первыми начинают изнашиваться, фрагментироваться и могут подвергаться обызвествлению; увеличивается количество коллагеновых волокон, которые замещают гладкомышечные клетки в одних слоях стенки и разрастаются в других. В итоге стенка становится менее растяжимой. Такое повышение жесткости затрагивает как крупные артерии, так и артерии среднего калибра.
Закономерности развития сосудов и их регуляции сказываются на многих функциях. Например, у детей в связи с незрелостью сосудосуживающих механизмов ирасширенными сосудами кожи повышена теплоотдача и соответствующее переохлаждение организма может произойти очень быстро. Кроме того, температура кожи ребенка обычно намного выше, чем у взрослых. Это пример того, как особенности развития ССС изменяют функции других систем.
Отмечающиеся в стареющем организме потеря эластичности сосудистой стенки и увеличение сопротивления кровотоку в мелких артериях повышает общее периферическое сопротивление сосудов. Это приводит к закономерному повышению системного артериального давления (АД). Так, к 60-ти годам систолическое АД в среднем возрастает до 140 мм рт. ст., а диастолическое – до 90 мм рт. ст. У лиц старше 60-ти лет уровень АД в норме не превышает 150/90 мм рт. ст. Нарастанию АД препятствует как увеличение объема аорты, так и снижение сердечного выброса. Контроль кровяного давления с помощью барорецепторного механизма аорты и синокаротидной зоны с возрастом оказывается нарушенным, что может быть причиной тяжелой гипотензии у стариков при переходе из горизонтального положения в вертикальное. Гипотензия, в свою очередь, может вызывать ишемию мозга. Отсюда многочисленные падения стариков, вызванные потерей равновесия и обмороком при быстром вставании.
studfiles.net
Лекция 15. Сердечно-сосудистая система
1. Функции и развитие сердечно-сосудистой системы
2. Строение сердца
3. Строение артерий
4. Строение вен
5. Микроциркуляторное русло
6. Лимфатические сосуды
1. Сердечно-сосудистая система образована сердцем, кровеносными и лимфатическими сосудами.
Функции сердечно-сосудистой системы:
транспортная - обеспечение циркуляции крови и лимфы в организме, транспорт их к органам и от органов. Эта фундаментальная функция складывается из трофической (доставка к органам, тканям и клеткам питательных веществ), дыхательной (транспорт кислорода и углекислого газа) и экскреторная (транспорт конечных продуктов обмена веществ к органам выделения) функции;
интегративная функция - объединение органов и систем органов в единый организм;
регуляторная функция, наряду с нервной, эндокринной и иммунной системами сердечно-сосудистая система относится к числу регуляторных систем организма. Она способна регулировать функции органов, тканей и клеток путем доставки к ним медиаторов, биологически активных веществ, гормонов и других, а также путем изменения кровоснабжения;
сердечно-сосудистая система участвует в иммунных, воспалительных и других общепатологических процессах (метастазирование злокачественных опухолей и других).
Развитие сердечно-сосудистой системы
Сосуды развиваются из мезенхимы. Различают первичный и вторичный ангиогенез. Первичный ангиогенез или васкулогенез, представляет собой процесс непосредственного, первоначального образования сосудистой стенки из мезенхимы. Вторичный ангиогенез - формирование сосудов путем их отрастания от уже имеющихся сосудистых структур.
Первичный ангиогенез
Кровеносные сосуды образуются в стенке желточного мешка на
3-ей неделе эмбриогенеза под индуктивным влиянием входящей в его состав энтодермы. Сначала из мезенхимы формируются кровяные островки. Клетки островков дифференцируются в двух направлениях:
гематогенная линия дает начало клеткам крови;
ангиогенная линия дает начало первичным эндотелиальным клеткам, которые соединяются друг с другом и образуют стенки кровеносных сосудов.
В теле зародыша кровеносные сосуды развиваются позднее (во второй половине третьей недели) из мезенхимы, клетки которой превращаются в эндотелиоциты. В конце третьей недели первичные кровеносные сосуды желточного мешка соединяются с кровеносными сосудами тела зародыша. После начала циркуляции крови по сосудам их строение усложняется, кроме эндотелия в стенке образуются оболочки, состоящие из мышечных и соединительнотканных элементов.
Вторичный ангиогенез представляет собой рост новых сосудов от уже образованных. Он делится на эмбриональный и постэмбриональный. После того, как в результате первичного ангиогенеза образовался эндотелий, дальнейшее формирование сосудов идет только за счет вторичного ангиогенеза, то есть путем отрастания от уже существующих сосудов.
Особенности строения и функционирования разных сосудов зависит от условий гемодинамики в данной области тела человека, например: уровень артериального давления, скорость кровотока и так далее.
Сердце развивается из двух источников: эндокард образуется из мезенхимы и вначале имеет вид двух сосудов - мезенхимных трубок, которые в дальнейшем сливаются с образованием эндокарда. Миокард и мезотелий эпикарда развиваются из миоэпикардиальной пластинки - части висцерального листка спланхнотома. Клетки этой пластинки дифференцируются в двух направлениях: зачаток миокарда и зачаток мезотелия эпикарда. Зачаток занимает внутреннее положение, его клетки превращаются в кардиомиобласты, способные к делению. В дальнейшем они постепенно дифференцируются в кардиомиоциты трех типов: сократительные, проводящие и секреторные. Из зачатка мезотелия (мезотелиобластов) развивается мезотелий эпикарда. Из мезенхимы образуется рыхлая волокнистая неоформленная соединительная ткань собственной пластинки эпикарда. Две части - мезодермальная (миокарда и эпикард) и мезенхимная (эндокард)соединяются вместе, образуя сердце, состоящее из трех оболочек.
2. Сердце - это своеобразный насос ритмического действия. Сердце является центральным органом крово- и лимфообращения. В строении его имеются черты как слоистого органа (имеет три оболочки), так и паренхиматозного органа: в миокарде можно выделить строму и паренхиму.
Функции сердца:
насосная функция - постоянно сокращаясь, поддерживает постоянный уровень артериального давления;
эндокринная функция - выработка натрийуретического фактора;
информационная функция - сердце кодирует информацию в виде параметров артериального давления, скорости кровотока и передает ее в ткани, изменяя обмен веществ.
Эндокард состоит из четырех слоев: эндотелиального, субэндотелиального, мышечно-эластического, наружного соединительнотканного. Эпителиальный слой лежит на базальной мембране и представлен однослойным плоским эпителием. Субэндотелиальный слой образован рыхлой волокнистой неоформленной соединительной тканью. Эти два слоя являются аналогом внутренней оболочки кровеносного сосуда. Мышечно-эластический слой образован гладкими миоцитами и сетью эластических волокон, аналог средней оболочки сосудов. Наружный соединительнотканный слой образован рыхлой волокнистой неоформленной соединительной тканью и является аналогом наружной оболочки сосуда. Он связывает эндокард с миокардом и продолжается в его строму.
Эндокард образует дубликатуры - клапаны сердца - плотные пластинки волокнистой соединительной ткани с небольшим содержанием клеток, покрытые эндотелием. Предсердная сторона клапана гладкая, тогда как желудочковая - неровная, имеет выросты, к которым прикрепляются сухожильные нити. Кровеносные сосуды в эндокарде находятся только в наружном соединительнотканном слое, поэтому его питание осуществляется в основном путем диффузии веществ из крови, находящейся как в полости сердца, так и в сосудах наружного слоя.
Миокард является самой мощной оболочкой сердца, он образован сердечной мышечной тканью, элементами которой являются клетки кардиомиоциты. Совокупность кардиомиоцитов можно рассматривать как паренхиму миокарда. Строма представлена прослойками рыхлой волокнистой неоформленной соединительной тканью, которые в норме выражены слабо.
Кардиомиоциты делятся на три вида:
основную массу миокарда составляют рабочие кардиомиоциты, они имеют прямоугольную форму и соединяются друг с другами с помощью специальных контактов - вставочных дисков. За счет этого они образуют функциональный синтиций;
проводящие или атипичные кардиомиоциты формируют проводящую систему сердца, которая обеспечивает ритмическое координированное сокращение его различных отделов. Эти клетки, являются генетически и структурно мышечными, в функциональном отношении напоминают нервную ткань, так как способны к формированию и быстрому проведению электрических импульсов.
Различают три вида проводящих кардиомиоцитов:
Р-клетки (пейсмекерные клетки) образуют синоаурикулярный узел. Они отличаются от рабочих кардиомиоцитов тем, что способны к спонтанной деполяризации и образованию электрического импульса. Волна деполяризации передается чрез нексусы типичным кардиомиоцитам предсердия, которые сокращаются. Кроме того, возбуждение передается на промежуточные атипичные кардиомиоциты предсердно-желудочкового узла. Генерация импульсов Р-клетками происходит с частотой 60-80 в 1 мин;
промежуточные (переходные) кардиомиоциты предсердно-желудочкового узла передаю возбуждение на рабочие кардиомиоциты, а также на третий вид атипичных кардиомиоцитов - клетки-волокна Пуркинье. Переходные кардиомиоциты также способны самостоятельно генерировать электрические импульсы, однако их частота ниже, чем частота импульсов, генерируемых пейсмекерными клетками, и оставляет 30-40 в мин;
клетки-волокна - третий тип атипичных кардиомиоцитов, из которых построены пучок Гиса и волокна Пуркинье. Основная функция клеток-волоконпередача возбуждения от промежуточных атипичных кардиомиоцитов рабочим кардиомиоцитам желудочка. Кроме того, эти клетки способны самостоятельно генерировать электрические импульсы с частотой 20 и менее в 1 минуту;
секреторные кардиомиоциты располагаются в предсердиях, основной функцией этих клеток является синтез натрийуретического гормона. Он выделяется в кровь тогда, когда в предсердие поступает большое количество крови, то есть при угрозе повышения артериального давления. Выделившись в кровь, этот гормон действует на канальцы почек, препятствуя обратной реабсорбции натрия в кровь из первичной мочи. При этом в почках вместе с натрием из организма выделяется вода, что ведет к уменьшению объема циркулирующей крови и падению артериального давления.
Эпикард - наружная оболочка сердца, он является висцеральным листком перикарда - сердечной сумки. Эпикард состоит из двух листков: внутреннего слоя, представленного рыхлой волокнистой неоформленной соединительной тканью, и наружного - однослойного плоского эпителия (мезотелий).
Кровоснабжение сердца осуществляется за счет венечных артерий, берущих начало от дуги аорты. Венечные артерии имеют сильно развитый эластический каркас с выраженными наружной и внутренней эластическими мембранами. Венечные артерии сильно разветвляются до капилляров во всех оболочках, а также в сосочковых мышцах и сухожильных нитях клапанов. Сосуды содержатся и в основании клапанов сердца. Из капилляров кровь собирается в коронарные вены, которые изливают кровь или в правое предсердие, или в венозный синус. Еще более интенсивное кровоснабжение имеет проводящая система, где плотность капилляров на единицу площади выше, чем в миокарде.
Особенностями лимфооттока сердца является то, что в эпикарде лимфососуды сопровождают кровеносные сосуды, тогда как в эндокарде и миокарде образуют собственные обильные сети. Лимфа от сердца оттекает в лимфоузлы в области дуги аорты и нижнего отдела трахеи.
Сердце получает как симпатическую, так и парасимпатическую иннервацию.
Стимуляция симпатического отдела вегетативной нервной системы вызывает увеличение силы, частоты сердечных сокращений и скорости проведения возбуждения по сердечной мышце, а также расширение венечных сосудов и увеличение кровоснабжения сердца. Стимуляция парасимпатической нервной системы вызывает эффекты, противоположные эффектам симпатической нервной системы: уменьшение частоты и силы сердечных сокращений, возбудимости миокарда, сужению венечных сосудов с уменьшением кровоснабжения сердца.
3. Кровеносные сосуды являются органами слоистого типа. Состоят из трех оболочек: внутренней, средней (мышечной) и наружной (адвентициальной). Кровеносные сосуды делятся на:
артерии, несущие кровь от сердца;
вены, по которым движется кровь к сердцу;
сосуды микроциркуляторного русла.
Строение кровеносных сосудов зависит от гемодинамических условий. Гемодинамические условия - это условия движения крови по сосудам. Они определяются следующими факторами: величиной артериального давления, скоростью кровотока, вязкостью крови, воздействием гравитационного поля Земли, местоположением сосуда в организме. Гемодинамические условия определяют такие морфологические признаки сосудов, как:
толщина стенки (в артериях она больше, а в капиллярах - меньше, что облегчает диффузию веществ);
степень развития мышечной оболочки и направления гладких миоцитов в ней;
соотношение в средней оболочке мышечного и эластического компонентов;
наличие или отсутствие внутренней и наружной эластических мембран;
глубина залегания сосудов;
наличие или отсутствие клапанов;
соотношение между толщиной стенки сосуда и диаметром его просвета;
наличие или отсутствие гладкой мышечной ткани во внутренней и наружной оболочках.
По диметру артерии делятся на артерии малого, среднего и крупного калибра. По количественному соотношению в средней оболочке мышечного и эластического компонентов подразделяются на артерии эластического, мышечного и смешанного типов.
Артерии эластического типа
К таким сосудам относятся аорта и легочная артерии, они выполняют транспортную функцию и функцию поддержания давления в артериальной системе во время диастолы. В этом типе сосудов сильно развит эластический каркас, который дает возможность сосудам сильно растягиваться, сохраняя при этом целостность сосуда.
Артерии эластического типа построены по общему принципу строения сосудов и состоят из внутренней, средней и наружной оболочек. Внутренняя оболочка достаточно толстая и образована тремя слоями: эндотелиальным, подэндотелиальным и слоем эластических волокон. В эндотелиальном слое клетки крупные, полигональные, они лежат на базальной мембране. Подэндотелиальный слой образован рыхлой волокнистой неоформленной соединительной тканью, в которой много коллагеновых и эластических волокон. Внутренняя эластическая мембрана отсутствует. Вместо нее на границе со средней оболочкой находится сплетение эластических волокон, состоящее из внутреннего циркулярного и наружного продольного слоев. Наружный слой переходит в сплетение эластических волокон средней оболочки.
Средняя оболочка состоит в основном из эластических элементов. Они образуют у взрослого человека 50-70 окончатых мембран, которые лежат друг от друга на расстояния 6-18 мкм и имеют толщину 2,5 мкм каждая. Между мембранами находится рыхлая волокнистая неоформленная соединительная ткань с фибробластами, коллагеновыми, эластическими и ретикулярными волокнами, гладкими миоцитами. В наружных слоях средней оболочки лежат сосуды сосудов, питающие сосудистую стенку.
Наружная адвентициальная оболочка относительно тонкая, состоит из рыхлой волокнистой неоформленной соединительной ткани, содержит толстые эластические волокна и пучки коллагеновых волокон, идущие продольно или косо, а также сосуды сосудов и нервы сосудов, образованные миелиновыми и безмиелиновыми нервными волокнами.
Артерии смешанного (мышечно-эластического) типа
Примером артерии смешанного типа является подмышечная и сонная артерии. Так как в этих артериях постепенно происходит снижение пульсовой волны, то наряду с эластическим компонентом они имеют хорошо развитый мышечный компонент для поддержания этой волны. Толщина стенки по сравнению с диаметром просвета у этих артерий значительной увеличивается.
Внутренняя оболочка представлена эндотелиальным, подэндотелиальным слоями и внутренней эластической мембраной. В средней оболочке хорошо развиты как мышечный, так и эластический компоненты. Эластические элементы представлены отдельными волокнами, формирующими сеть, фенестрированными мембранами и лежащими между ними слоями гладких миоцитов, идущими спирально. Наружная оболочка образована рыхлой волокнистой неоформленной соединительной тканью, в которой встречаются пучки гладких миоцитов, и наружной эластической мембраной, лежащей сразу за средней оболочкой. Наружная эластическая мембрана выражена несколько слабее, чем внутренняя.
Артерии мышечного типа
К этим артериям относятся артерии малого и среднего калибра, лежащие вблизи органов и внутриорганно. В этих сосудах сила пульсовой волны существенно снижается, и возникает необходимость создания дополнительных условий по продвижению крови, поэтому в средней оболочке преобладает мышечный компонент. Диаметр этих артерий может уменьшаться за счет сокращения и увеличиваться за счет расслабления гладких миоцитов. Толщина стенки этих артерий существенно превышает диаметр просвета. Такие сосуды создают сопротивление движущей крови, поэтому их часто называют резистивными.
Внутренняя оболочка имеет небольшую толщину и состоит из эндотелиального, подэндотелиального слоев и внутренней эластической мембраны. Их строение в целом такое же, как в артериях смешанного типа, причем внутренняя эластическая мембрана состоит из одного слоя эластических клеток. Средняя оболочка состоит из гладких миоцитов, расположенных по пологой спирали, и рыхлой сети эластических волокон, также лежащих спирально. Спиральное расположение миоцитов способствует большему уменьшению просвета сосуда. Эластические волокна сливаются с наружной и внутренней эластическими мембранами, образуя единый каркас. Наружная оболочка образована наружной эластической мембраной и слоем рыхлой волокнистой неоформленной соединительной тканью. В ней содержатся кровеносные сосуды сосудов, симпатические и парасимпатические нервные сплетения.
4. Строение вен, так же как и артерий, зависит от гемодинамических условий. В венах эти условия зависят от того, расположены ли они в верхней или нижней части тела, так как строение вен этих двух зон различно. Различают вены мышечного и безмышечного типа. К венам безмышечного типа относятся вены плаценты, костей, мягкой мозговой оболочки, сетчатки глаза, ногтевого ложа, трабекул селезенки, центральные вены печени. Отсутствие в них мышечной оболочки объясняется тем, что кровь здесь движется под действием силы тяжести, и ее движение не регулируется мышечными элементами. Построены эти вены из внутренней оболочки с эндотелием и подэндотелиальным слоем и наружной оболочки из рыхлой волокнистой неоформленной соединительной ткани. Внутренняя и наружная эластические мембраны, так же как и средняя оболочка, отсутствуют.
Вены мышечного типа подразделяются на:
вены со слабым развитием мышечных элементов, к ним относятся мелкие, средние и крупные вены верхней части тела. Вены малого и среднего калибра со слабым развитием мышечной оболочки часто расположены внутриорганно. Подэндотелиальный слой в венах малого и среднего калибра развит относительно слабо. В их мышечной оболочке содержится небольшое количество гладких миоцитов, которые могут формировать отдельные скопления, удаленные друг от друга. Участки вены между такими скоплениями способны резко расширяться, выполняя депонирующую функцию. Средняя оболочка представлена незначительным количеством мышечных элементов, наружная оболочка образована рыхлой волокнистой неоформленной соединительной тканью;
вены со средним развитием мышечных элементов, примером такого типа вен служит плечевая вена. Внутренняя оболочка состоит из эндотелиального и подэндотелиального слоев и формирует клапаны - дубликатуры с большим количеством эластических волокон и продольно расположенными гладкими миоцитами. Внутренняя эластическая мембрана отсутствует, ее заменяет сеть эластических волокон. Средняя оболочка образована спирально лежащими гладкими миоцитами и эластическими волокнами. Наружная оболочка в 2-3 раза толще, чем у артерии, и она состоит из продольно лежащих эластических волокон, отдельных гладких миоцитов и других компонентов рыхлой волокнистой неоформленной соединительной ткани;
вены с сильным развитием мышечных элементов, примером такого типа вен служат вены нижней части тела - нижняя полая вена, бедренная вена. Для этих вен характерно развитие мышечных элементов во всех трех оболочках.
5. Микроциркуляторное русло включает в себя следующие компоненты: артериолы, прекапилляры, капилляры, посткапилляры, венулы, артериоло-венулярные анастомозы.
Функции микроциркуляторного русла состоят в следующем:
трофическая и дыхательная функции, так как обменная поверхность капилляров и венул составляет 1000 м2, или 1,5 м2 на 100 г ткани;
депонирующая функция, так как в сосудах микроциркуляторного русла в состоянии покоя депонируется значительная часть крови, которая во время физической работы включается в кровоток;
дренажная функция, так как микроциркуляторное русло собирает кровь из приносящих артерий и распределяет ее по органу;
регуляция кровотока в органе, эту функцию выполняют артериолы благодаря наличию в них сфинктеров;
транспортная функция, то есть транспорт крови.
В микроциркуляторном русле различают три звена: артериальное (артериолы прекапилляры), капиллярное и венозное (посткапилляры, собирательные и мышечные венулы).
Артериолы имеют диаметр 50-100 мкм. В их строении сохраняются три оболочки, но они выражены слабее, чем в артериях. В области отхождения от артериолы капилляра находится гладкомышечный сфинктер, который регулирует кровоток. Этот участок называется прекапилляром.
Капилляры - это самые мелкие сосуды, они различаются по размерам на:
узкий тип 4-7 мкм;
обычный или соматический тип 7-11 мкм;
синусоидный тип 20-30 мкм;
лакунарный тип 50-70 мкм.
В их строении прослеживается слоистый принцип. Внутренний слой образован эндотелием. Эндотелиальный слой капилляра - аналог внутренней оболочки. Он лежит на базальной мембране, которая вначале расщепляется на два листка, а затем соединяется. В результате образуется полость, в которой лежат клетки перициты. На этих клетках на этих клетках заканчиваются вегетативные нервные окончания, под регулирующим действием которых клетки могут накапливать воду, увеличиваться в размере и закрывать просвет капилляра. При удалении из клеток воды они уменьшаются в размерах, и просвет капилляров открывается. Функции перицитов:
изменение просвета капилляров;
источник гладкомышечных клеток;
контроль пролиферации эндотелиальных клеток при регенерации капилляра;
синтез компонентов базальной мембраны;
фагоцитарная функция.
Базальная мембрана с перицитами - аналог средней оболочки. Снаружи от нее находится тонкий слой основного вещества с адвентициальными клетками, играющими роль камбия для рыхлой волокнистой неоформленной соединительной ткани.
Для капилляров характерна органная специфичность, в связи с чем выделяют три типа капилляров:
капилляры соматического типа или непрерывные, они находятся в коже, мышцах, головном мозге, спинном мозге. Для них характерен непрерывный эндотелий и непрерывная базальная мембрана;
капилляры фенестрированного или висцерального типа (локализация - внутренние органы и эндокринные железы). Для них характерно наличие в эндотелии сужений - фенестр и непрерывной базальной мембраны;
капилляры прерывистого или синусоидного типа (красный костный мозг, селезенка, печень). В эндотелии этих капилляров имеются истинные отверстия, есть они и в базальной мембране, которая может вообще отсутствовать. Иногда к капиллярам относят лакуны - крупные сосуды со строением стенки как в капилляре (пещеристые тела полового члена).
Венулы делятся на посткапиллярные, собирательные и мышечные. Посткапиллярные венулы образуются в результате слияния нескольких капилляров, имеют такое же строение, как и капилляр, но больший диаметр (12-30 мкм) и большое количество перицитов. В собирательных венулах (диаметр 30-50 мкм), которые образуются при слиянии нескольких посткапиллярных венул, уже имеются две выраженные оболочки: внутренняя (эндотелиальный и подэндотелиальный слои) и наружная - рыхлая волокнистая неоформленная соединительная ткань. Гладкие миоциты появляются только в крупных венулах, достигающих диаметра 50 мкм. Эти венулы называются мышечными и имеют диаметр до 100 мкм. Гладкие миоциты в них, однако, не имеют строгой ориентации и формируют один слой.
Артериоло-венулярные анастомозы или шунты - это вид сосудов микроциркуляторного русла, по которым кровь из артериол попадает в венулы, минуя капилляры. Это необходимо, например, в коже для терморегуляции. Все артериоло-венулярные анастомозы делятся на два типа:
истинные - простые и сложные;
атипичные анастомозы или полушунты.
В простых анастомозах отсутствуют сократительные элементы, и кровоток в них регулируется за счет сфинктера, расположенного в артериолах в месте отхождения анастомоза. В сложных анастомозах в стенке есть элементы, регулирующие их просвет и интенсивность кровотока через анастомоз. Сложные анастомозы делятся на анастомозы гломусного типа и анастомозы типа замыкающих артерий. В анастомозах типа замыкающих артерий во внутренней оболочке имеются скопления расположенных продольно гладких миоцитов. Их сокращение приводит к выпячиванию стенки в виде подушки в просвет анастомоза и закрытию его. В анастомозах типа гломуса (клубочек) в стенке есть скопление эпителиоидных Е-клеток (имеют вид эпителия), способных насасывать воду, увеличиваться в размерах и закрывать просвет анастомоза. При отдаче воды клетки уменьшаются в размерах, и просвет открывается. В полушунтах в стенке отсутствуют сократительные элементы, ширина их просвета не регулируется. В них может забрасываться венозная кровь из венул, поэтому в полушунтах, в отличии от шунтов, течет смешанная кровь. Анастомозы выполняют функцию перераспределения крови, регуляции артериального давления.
6. Лимфатическая система проводит лимфу от тканей в венозное русло. Она состоит из лимфокапилляров и лимфососудов. Лимфокапилляры начинаются слепо в тканях. Их стенка чаще состоит только из эндотелия. Базальная мембрана обычно отсутствует или слабо выражена. Для того, чтобы капилляр не спадался, имеются стропные или якорные филаменты, которые одним концом прикрепляются к эндотелиоцитам, а другим вплетаются в рыхлую волокнистую соединительную ткань. Диаметр лимфокапилляров равен 20-30 мкм. Они выполняют дренажную, функцию: всасывают из соединительной ткани тканевую жидкость.
Лимфососуды делятся на интраорганные и экстраорганные, а также главные (грудной и правый лимфатические протоки). По диметру они делятся на лимфососуды малого, среднего и крупного калибра. В сосудах малого диаметра отсутствует мышечная оболочка, и стенка состоит из внутренней и наружной оболочек. Внутренняя оболочка состоит из эндотелиального и подэндотелиального слоев. Подэндотелиальный слой постепенно, без резких границ. Переходит в рыхлую волокнистую неоформленную соединительную ткань наружной оболочки. Сосуды среднего и крупного калибра имеют мышечную оболочку и по строению похожи на вены. В крупных лимфососудах есть эластические мембраны. Внутренняя оболочка формирует клапаны. По ходу лимфососудов находятся лимфоузлы, проходы через которые, лимфа очищается и обогащается лимфоцитами.
studfiles.net
Развитие сердечно-сосудистой системы человека и спорт
Одна из наиболее актуальных проблем человечества − болезни сердечно-сосудистой системы. Качество работы сердца во многом зависит от образа жизни и отношения к своему здоровью.
Здоровый образ жизни – отличный способ профилактики болезни сердечно-сосудистой системы человека. Сбалансированное питание, умеренная физическая активность, отказ от вредных привычек помогут не только наладить работу сердечной мышцы, но и укрепить здоровье в целом.
В профилактике болезней сердца и сосудов особое внимание следует уделить физическим нагрузкам, а именно их влиянию на работу сердечно-сосудистой системы.
Влияние физических нагрузок на органы сердечно-сосудистой системы человека
Регулярные и правильно подобранные физические нагрузки оказывают влияние практически на все системы человеческого организма. Под влиянием продолжительных занятий спортом усиливается кровообращение, способность миокарды к сокращению улучшается, увеличивается ударный объем крови. За счет этого органы сердечно-сосудистой системы человека, который занимается спортом, намного легче переносят физические нагрузки, а также обеспечивают всем необходимым мышцы тела.
Развитие сердечно сосудистой системы человека при занятиях спортом
Предупредить развитие болезней сердца помогут аэробные виды спорта. А именно:
- ходьба на лыжах;
- плавание;
- велоспорт;
Объем нагрузок должен соотноситься с состоянием здоровья человека и его возрастом.
Для тех, кто никогда не занимался спортом, рекомендуется начать с ходьбы. Постарайтесь выделять время на вечерние прогулки, которые не только улучшают работу органов сердечно-сосудистой системы, но и помогают снять стресс после рабочего дня и нормализовать сон. В выходные вместо того, чтобы проводить время у телевизора, лучше отправьтесь на прогулку в парк или лес.
Стоит помнить, что развитие сердечно-сосудистой системы человека предполагает адаптацию органов к увеличению физической активности и росту новых потребностей.
Разработать специальный комплекс упражнений вам поможет лечащий врач. Главное, не переусердствовать с физическими нагрузками, чтобы не нанести вред здоровью. Следует внимательно прислушиваться к своему организму, поскольку при малейших болях в сердце, головокружении или тошноте занятия необходимо прекратить.
Спорт как профилактика появления болезней сердечно-сосудистой системы человека
Благодаря физическим нагрузкам к мышцам доставляется большее количество кислорода и питательных веществ, также своевременно удаляются из организма продукты распада.
Занятия спортом способствуют утолщению сердечной мышцы, что в свою очередь делает сердце сильнее.
Свои способы борьбы с заболеваниями сердца предлагает альтернативная медицина, но прежде чем переходить к ним необходимо пройти полное обследование и проконсультироваться со специалистами.
medaboutme.ru
Глава IX. Органогенез и гистогенез
Кардиогенез:: Кнорре А.Г. Краткий очерк эмбриологии человека (Развитие…
(Кнорре А.Г. Краткий очерк эмбриологии человека с элементами сравнительной, экспериментальной и патологической эмбриологии. 1967)
РАЗВИТИЕ СОСУДИСТОЙ СИСТЕМЫ И КРОВООБРАЩЕНИЯ У ЗАРОДЫША И ПЛОДА
Сосудистая система (как кровеносная, так и лимфатическая) является одним из характернейших производных мезенхимы. По мнению большинства гистологов и эмбриологов, это относится, в частности, и к эндотелиальной выстилке сосудов. Таким образом, полость сосудистого русла есть участок или производное первичной полости тела, или полости дробления.
Однако наряду с этим существует предположение, что сосудистая система филогенетически возникла как система сильно разветвившихся выростов вторичной полости тела, или целома. Соответственно эндотелиальная выстилка сосудов рассматривается как видоизменившийся в филогенезе целомический эпителий (Гаусманн, 1928, Н. Г. Хлопин, 1946). Возникновение сосудистого эндотелия из мезенхимы в эмбриогенезе, согласно этой точке зрения, является лишь кажущимся; в действительности же эндотелий сосудов берет начало из особого сосудистого зачатка - ангиобласта, клетки которого примешиваются к мезенхиме. Этот вопрос продолжает оставаться спорным и нуждается в дальнейшем экспериментальном выяснении.
Первые сосуды у зародышей высших позвоночных появляются в мезенхиме внезародышевых частей - желточного мешка, а, в частности, у высших приматов и человека - также хориона. В мезенхимном слое стенки желточного мешка и хориона сосуды возникают в форме плотных клеточных кучек - кровяных островков, сливающихся далее в сеть, причем периферические клетки перекладин этой сети, уплощаясь, дают начало эндотелию, а глубжележащие, округляясь, кровяным клеткам. В теле же зародыша сосуды развиваются в форме трубок, не содержащих кровяных клеток. Лишь позднее, после установления связи сосудов тела зародыша с сосудами желточного мешка, с началом биения сердца и возникновения кровотока, кровь попадает из сосудов желточного мешка в сосуды зародыша. Эритроциты, образующиеся в первом кроветворном органе зародыша - желточном мешке (первичные эритроциты), - содержат ядро и имеют сравнительно крупные размеры.
Сосуды желточного мешка образуют так называемый желточный круг кровообращения. У многих млекопитающих он не только связывает желточный мешок с сосудами самого зародыша, но на ранних стадиях развития играет большую роль в установлении связи зародыша с материнским организмом, так как сосуды желточного мешка вплотную прилегают к трофобласту и участвуют в газообмене между кровью матери и кровью зародыша. Лишь позднее эта функция переходит к пупочному (аллантоидальному) кругу кровообращения. В связи с ещё большей редукцией желточного мешка у человека по сравнению не только с рептилиями и птицами, но и с большинством млекопитающих желточный круг кровообращения у зародыша человека несколько запаздывает в своем развитии сравнительно с плацентарным (аллантоидальным, или пупочным) кругом кровообращения. Желточный круг кровообращения не участвует в газообмене между кровью матери и кровью зародыша, с самого начала (с конца третьей недели развития) обеспечиваемом сосудами пупочного (плацентарного) круга кровообращения. Соответственно этому и кроветворение, в отличие от птиц и большинства млекопитающих, успевает раньше начаться в соединительной ткани хориона, чем в стенке желточного мешка.
Раньше других сосудов в теле зародыша образуются сердце, аорта и крупные, так называемые кардинальные вены (см. рис. 107). Сердце закладывается первоначально в виде двух полых трубок, состоящих только из эндотелия и располагающихся в шейной области зародыша между энтодермой и висцеральными листками правого и левого спланхнотомов. Зародыш в это время (в начале третьей недели развития) имеет вид зародышевого щитка, т. е. как бы распластан над желточным мешком, и его кишка ещё не обособилась от желточного мешка, а представляет собой крышу последнего. По мере обособления тела зародыша от внезародышевых частей, образования вентральной стороны тела и формирования кишечной трубки парные закладки сердца сближаются друг с другом, смещаются в медиальное положение под передней частью кишечной трубки и сливаются. Таким образом, закладка сердца становится непарной, приобретая форму простой эндо-телиальной трубки. Участки спланхнотомов, прилегающие к эндотелиальной закладке сердца, несколько утолщаются и превращаются в так называемые миоэпикардиальные пластинки. Позднее за счет миоэпикардиальных пластинок дифференцируются как волокна сердечной мышцы (миокард), так и эпикард. В дальнейшем примитивное трубчатое сердце зародыша, напоминающее трубчатое сердце взрослого ланцетника, претерпевает сложные изменения формы, строения и расположения (рис. 107).
Рис.107. Развитие сердца (по Штралю, Гису и Борну, из А. А. Заварзина).
А - В - поперечные разрезы зародышей на трех последовательных стадиях формирования трубчатой закладки сердца; А -две парные закладки сердца; Б - их сближение; В - их слияние в одну непарную закладку: 1 - эктодерма; 2 - энтодерма; 3 - париетальный листок мезодермы; 4 - висцеральный листок; 5 - хорда; 6 - нервная пластинка; 7 - сомит; 8 - вторичная полость тела; 9 - эндотелиаль-ная закладка сердца (парная); 10 - нервная трубка; 11 - ганглиозные (нервные) валики; 12 - нисходящая аорта (парная); 13 - образующаяся головная кишка; 14 - головная кишка; 15 - спинная сердечная брыжейка; 16 - полость сердца; 17 - эпикард; 18 - миокард; 19 - эндокард; 20 - околосердечная сумка; 21 - перикардиальная полость; 22 - редуцирующаяся брюшная сердечная брыжейка. Г - Е - три стадии развития наружной формы сердца: 1 - артериальный проток (конус); 2 - колено артериального отдела; 3 - венозный отдел; 4 - венозный синус; 5 - ушковый канал; 6 - ушки сердца; 7 - правый желудочек; 8 - левый желудочек. Ж - разрез сердца зародыша на стадии формирования перегородок: 1 - левое предсердие; 2 - правое предсердие; 3 - левый желудочек; 4 - правый желудочек; 5, 6 - valvula venosa; 7 - перегородка предсердий; 8 - овальное отверстие; 9 - атриовентрикулярное отверстие; 10 - перегородка желудочков.
[Ср. рис. в атласе Тольдта, по His"у]
Задний расширенный отдел трубчатого сердца (венозный синус) принимает в себя венозные сосуды, передний суженный конец продолжается в артериальный проток (truncus arteriosus), дающий начало главным артериальным сосудам (аортам). Задний венозный и передний артериальный отделы сердечной трубки вскоре отделяются друг от друга поперечной перетяжкой. Суженный в этом месте просвет сердечной трубки представляет собой ушковый канал (canalis auricularis). Сердце делается двухкамерным (наподобие сердца взрослых круглоротых рыб).
Вследствие усиленного роста в длину, опережающего рост окружающих частей зародыша, сердце образует несколько изгибов. Венозный отдел смещается краниально и охватывает с боков артериальный конус, а сильно разрастающийся артериальный отдел смещается при этом каудально. Каудальный расширенный отдел представляет собой зачаток обоих желудочков, ушковый канал соответствует атриовентрикулярным отверстиям. Краниальный венозный отдел, охватывающий артериальный конус, является зачатком предсердий. Затем благодаря образованию сагиттальных перегородок сердце из двухкамерного становится четырех-камерным, как это характерно для всех взрослых высших позвоночных. Ушковый канал разделяется на правое и левое атриовентрикулярные отверстия. В первоначально сплошной перегородке предсердий появляется большое отверстие - овальное окно (foramen ovale), через которое кровь из правого предсердия переходит в левое. Обратному току крови препятствует образующийся из нижнего края овального окна клапан, запирающий это отверстие со стороны левого предсердия. В перегородке желудочков на вентральной стороне около ушкового канала долго сохраняется отверстие (foramen Panizzae), которое у рептилий существует в течение всей жизни.
Артериальный проток подразделяется перегородкой на аорту, выходящую из левого желудочка, и легочную артерию, выходящую из правого. Клапаны возникают как складки эндокарда.
Сердце начинает функционировать чрезвычайно рано, ещё тогда, когда оно находится в области шеи зародыша (на четвертой неделе внутриутробного развития). Позже параллельно с описанными процессами его формирования оно смещается из шейной области вниз в грудную полость, сохраняя, однако, симпатическую иннервацию от верхнего шейного ганглия пограничного ствола. В то же время общая вторичная полость тела зародыша разделяется диафрагмой на грудную и брюшинную, а грудная подразделяется в свою очередь на перикардиальный и плевральный отделы.
Ещё когда сердце имеет форму эндотелиальной трубки, передний конец его (артериальный проток) дает начало двум крупным сосудам - дугам аорты, которые, огибая с боков переднюю кишку, переходят на дорсальную сторону тела и здесь в виде Двух спинных аорт, правой и левой, в промежутке между кишкой и хордой, направляются к заднему концу тела зародыша. Несколько позднее обе парные аорты сливаются в одну непарную (возникая сначала в средней части тела зародыша, это слияние затем постепенно распространяется вперед и назад). Задние концы спинных аорт непосредственно продолжаются в пупочные артерии, которые вступают в амниотическую ножку и разветвляются в ворсинках хориона. От каждой из пупочных артерий отходит по веточке к желточному мешку - это желточные артерии, которые разветвляются в стенке желточного мешка, образуя здесь капиллярную сеть. Из этой капиллярной сети кровь собирается по венам стенки желточного мешка, которые объединяются в две желточные вены, впадающие в венозный синус сердца. Сюда же впадают и две пупочные вены, которые несут в тело зародыша кровь, обогащенную кислородом и питательными веществами, воспринятыми ворсинками хориона из крови матери. Позднее обе пупочные вены в их внезародышевой части сливаются в один ствол. Существенно, что как желточные, так и пупочные вены перед своим впадением в венозный синус проходят через печень, где, разветвляясь, образуют воротную систему (подобно тому, как позднее, с переходом трофической функции к кишечнику, воротная система печени образуется за счет венозных сосудов этого последнего). Эта кровь смешивается в венозном синусе сердца с кровью, приносимой впадающими сюда кардинальными венами (передними, или яремными, и задними), которые собирают отработанную венозную кровь из мелких вен всего тела зародыша. Таким образом, из сердца в аорту и далее в артериальную сеть тела зародыша, образуемую ответвлениями аорты, поступает не чистая артериальная, а смешанная кровь, подобно тому как это имеет место у взрослых низших позвоночных. Эта же смешанная кровь поступает из аорты в пупочные артерии и идет в сосуды ворсинок хориона, где переходит в капилляры и, отдавая через толщу трофобласта углекислый газ и другие отходы обмена веществ в материнскую кровь, обогащается здесь кислородом и питательными веществами. Такая, ставшая артериальной кровь возвращается в тело зародыша по пупочной вене. Эта сравнительно простая кровеносная система зародыша впоследствии подвергается сложнейшим перестройкам.
Особенно характерны перестройки в области жаберных дуг аорты (рис. 108). По мере развития жаберных дуг, отделяющих следующие друг за другом жаберные щели, в каждой из них образуется артериальный ствол, так называемая жаберная аортальная дуга, соединяющая орюшной и спинной стволы аорты. Таких дуг, считая с возникающей ранее других первой парой, образуется всего 6 пар. У низших позвоночных (рыбы, личинки амфибий) именно от них берут начало сосуды, разветвляющиеся в жабрах и обеспечивающие газообмен между кровью и водой. У зародышей высших позвоночных, в том числе человека, закладываются эти же шесть пар жаберных аортальных дуг, унаследованные от древних рыбообразных предков. Однако в связи с отсутствием у высших позвоночных (на всех стадиях их развития) жаберного дыхания жаберные дуги аорты частично редуцируются, частично используются при образовании дефинитивных сосудов. В частности, у зародышей млекопитающих и человека первые две пары жаберных дуг полностью редуцируются; передние же концы вентральных стволов аорты, продолжаясь в голову, становятся наружными сонными артериями. Третья пара жаберных дуг и передний конец спинной аорты, утрачивающий связь с задним её отделом, становятся внутренними сонными артериями. Четвертая пара аортальных дуг развивается несимметрично: левая (у птиц правая) становится дефинитивной дугой аорты и, переходя на дорсальную сторону, продолжается в спинную аорту. Правая четвертая дуга превращается в безымянную артерию и правую подключичную артерию, и от неё отходит правая общая сонная артерия. Левая сонная артерия, являясь, как и правая, частью вентрального ствола аорты, начинается от дефинитивной дуги её. Пятая пара жаберных дуг аорты полностью редуцируется, а шестая частично дает начало легочным артериям. При этом правая шестая дуга почти полностью исчезает, а левая становится боталловым протоком, существующим у зародыша только до перехода к легочному дыханию и отводящим кровь из легочной артерии в спинную аорту. Раздвоенный задний конец последней представлен начальными частями пупочных артерий, которые становятся в сформированном организме общими подвздошными артериями и от которых отходят артериальные стволы задних (у человека нижних) конечностей.
Передние (яремные) и задние кардинальные вены зародыша, подходя к венозному синусу сердца, сливаются в общие венозные стволы - кювьеровы протоки, которые, направляясь вначале поперечно, впадают в венозный синус. Такое строение венозной системы у рыб сохраняется в течение всей жизни. У млекопитающих и человека в связи с редукцией ряда органов (вольфовы тела и др.), обслуживаемых кардинальными венами, эти последние на более поздних стадиях развития утрачивают свое значение (рис. 109). Благодаря смещению сердца из шейной области в грудную кювьеровы протоки приобретают косое направление.
После разделения венозной части сердца на правое и левое предсердия кровь из кювьеровых протоков начинает попадать только в правое предсердие. Между правым и левым кювьеровыми протоками возникает анастомоз, по которому кровь из головы течет преимущественно в правый кювьеров проток. Левый постепенно перестает функционировать и редуцируется, его остаток (принимающий в себя вены сердца) становится венозным синусом сердца. Правый кювьеров проток становится верхней полой веной. Нижняя полая вена в нижнем отделе развивается из каудального конца правой кардинальной вены, а в краниальном своем отделе новообразуется в виде с самого начала непарного ствола. Левая кардинальная вена в результате появления нижней полой вены, в которую теперь направляется кровь, оттекающая от туловища и нижних конечностей, и редукции левого кювьерова протока теряет свое значение и редуцируется.

Рис. 108. Перестройка артериальных жаберных дуг (три последовательные стадии превращений) (по Броману, из А. А. Заварзина). 1 - внутренние сонные артерии; 2 - первая и вторая левые дуги аорты; 3 - третья левая дуга; 4 - четвертая левая дуга; 5 - правая восходящая аорта; б -правая и левая ветви легочной артерии; 7 - truncus arteriosus; 8- пятая левая дуга; 9 - шестая левая дуга; 10 - левая нисходящая аорта; 11 и 12 - левые и правые соматические сегментальные артерии; 13 - легочная артерия; 14 - начальный отдел дуги аорты; 15 - левая подключичная артерия; 16 - ветви левой наружной сонной артерии; 17 - правая наружная сонная артерия; 18 - общие стволы сонных артерий; 19 - безымянная артерия; 20 - правая подключичная артерия; 21 - дуга аорты; 22 - боталлов проток.

Рис. 109. Развитие венозной системы и схема плацентарного кровообращения зародыша человека (по Юнгу, Робинзону и Корнингу, из А. А. Заварзина). А, Б - две стадии развития венозной системы: 1 - правое предсердие; 2 - левый кювьеров проток; 3 - левая желточная вена; 3а - правая желточная вена; 4 - левая пупочная вена; 5 - левая нижняя кардинальная вена; 6 - левая верхняя кардинальная вена; 7 - непарная пупочная вена; 8 - анастомоз между яремными венами; 9 - то же между кардинальными венами; 10 - выносящие печеночные вены; 11 - печень; 12 - желточная вена; 13 - нижний анастомоз между кардинальными венами; 14 - левая наружная яремная вена; 15- левая внутренняя яремная вена; 16 - левая подключичная вена; 17 - левая безымянная вена; 18 - правая безымянная вена; 19 - верхняя полая вена; 20 - v. azygos; 21 - v. hemiazygos; 22 и 23 - левая и правая печеночные вены; 24 - аранциев проток; 25 - нижняя полая вена; 26 - правая почечная вена; 27 - левая надпочечная вена; 28 - левая семенная вена; 29 и 30 - правая и левая общие подвздошные вены; 31 - правая наружная подвздошная вена; 32 - левая подчревная вена; 53-воротная вена; 34 - добавочная полунепарная вена; 35 - венечная вена. В - схема плацентарного кровообращения человеческого плода. Направления кровотока показаны стрелками: 1 - внутренняя яремная вена; 2 - наружная яремная вена; 3 - безымянная вена; 4 - правая подключичная вена; 5 - верхняя полая вена; 6 - правое предсердие; 7 - печеночные вены; 8 - непарная вена; 9 - воротная вена; 10 - нижняя полая вена; 11 - правая почечная вена; 12 - поясничные вены; 13 - a. iliaca communis; 14 - a. iliaca externa; 15 - a. hypogastrica; 16 - I дуга аорты; 17 - внутренняя сонная артерия; 18 - II дуга аорты; 19 - наружная сонная артерия; 20 - III дуга аорты; 21 - позвоночная артерия; 22 - левая подключичная артерия; 23 - IV дуга аорты; 24 - артериальный (боталлов) проток; 25 - легочная артерия; 26 - левый желудочек; 27 - правый желудочек; 23 - полунепарная вена; 29 - левая кардинальная вена; 30 - левая почечная вена; 31 - пупочная вена; 32 - плацента; 33 - пупочная артерия.
Благодаря наличию боталлова протока значительная часть крови, поступающей из правого желудочка в легочную артерию, переходит в дугу аорты и лишь очень небольшая часть попадает в легкие. Будущий малый круг кровообращения развит крайне слабо и обслуживает лишь питание и снабжение кислородом легочной паренхимы.
В момент перевязки пупочных сосудов при рождении резко понижается давление в правом предсердии, так как туда попадает теперь значительно меньше крови. Первый вдох вызывает сильное расширение объёма легких, и в их сосуды устремляется вся кровь из легочной артерии, а боталлов проток запустевает и быстро редуцируется, становясь тяжом фиброзной ткани. Возвращаясь из легких, кровь вливается в левое предсердие, давление в котором резко повышается. Так как в правом предсердии давление, как сказано, понизилось, клапан овального окна, расположенный со стороны левого предсердия, захлопывается, и овальное окно зарастает. Сердце начинает функционировать как четырехкамерное, нагнетая кровь в малый (легочный) и большой круги кровообращения.
Лимфатическая система возникает (начиная с 6-й недели внутриутробного развития) как производное венозной системы. У зародышей 10 мм длиной образуются (за счет некоторых обособляющихся и слепо замыкающихся сосудов первичного сосудистого сплетения на шейных уровнях передних кардинальных вен) парные (левый и правый) яремные лимфатические мешки. Эти мешки к концу 7-й недели (зародыши 12-14 мм) вновь вступают в связь с венозной системой, открываясь в передние кардинальные вены. Соединяясь с подобными же лимфатическими мешками, возникающими в других областях тела (подключичные в подмышечной области, цистерна в поясничной области, зачатки грудного протока и т. д.), яремные лимфатические мешки принимают участие в образовании первичной, ещё слабо разветвленной лимфатической системы зародыша. Мелкие лимфатические сосуды возникают за её счет путем постепенного разрастания на периферию эндотелиальных отпрысков этой системы, вначале сплошных, а затем становящихся полыми. Лимфатические узлы возникают лишь к концу внутриутробного периода в результате местного разрыхления эндотелия лимфатических сосудов (синусы лимфатических узлов), прорастающего ретикулярной соединительной тканью с очагами лимфоидного кроветворения (вторичные узелки и мякотные шнуры). Однако основная масса лимфатических узлов возникает лишь в постнатальный период развития, достигая полного числа лишь к наступлению половой зрелости. Таким образом, лимфопоэз, будучи у зародышей и плодов диффузным, лишь постепенно и сравнительно поздно, притом не полностью, концентрируется преимущественно в специальных лимфопоэтических органах - лимфатических узлах.
Система органов кровообращения состоит из сердца и кровеносных сосудов: артерий, вен и капилляров (рис. 7.1). Сердце, как насос, перекачивает кровь по сосудам. Вытолкнутая сердцем кровь в артерии , которые несут кровь к органам. Самая крупная артерия – аорта. Артерии многократно ветвятся на более мелкие и образуюткровеносные капилляры , в которых происходит обмен веществами между кровью и тканями организма. Кровеносные капилляры сливаются в вены – сосуды, по которым кровь возвращается к сердцу. Мелкие вены сливаются в более крупные, затем в нижнюю и верхнюю полые вены , которые впадают в правое предсердие.
7.1.1. Онтогенетические особенности кровообращения у человека
Как известно, организм является самоорганизующейся системой. Он сам выбирает и поддерживает значения огромного числа параметров в зависимости от потребностей, что позволяет ему обеспечивать наиболее оптимальный характер функционирования. Вся система регуляции физиологических функций организма представляет собой иерархическую структуру, на всех уровнях которой возможны два типа регуляции: по возмущению и по отклонению, причем обе они имеют выраженные возрастные особенности.
Среди особенностей развития сердечно-сосудистой системы (ССС) отметим поэтапное, гетерохронное включение в деятельность ее различных звеньев. Каждое из них, его свойства и функции, все уровни регуляции имеют свой онтогенез.
ССС приходится неоднократно переживать критические периоды. Самые главные из них три – эмбриональный, ранний постнатальный и пубертатный (подростковый). Во время критических фаз феномен гетерохронности выражен в наибольшей степени. Конечная цель каждого из критических периодов – включить дополнительные приспособительные механизмы.
Основной направленностью онтогенетического развития является совершенствование морфофункциональной организации самой ССС и способов ее регуляции. Последнее сводится к обеспечению (во всяком случае, вплоть до зрелого возраста) все более экономичного и адаптивного реагирования на возмущающие воздействия. Отчасти это обусловлено постепенным вовлечением более высоких уровней регуляции. Так, в эмбриональный период сердце подчинено главным образом внутренним механизмам регуляции, затем на уровне плода начинают приобретать силу экстракардиальные факторы. В неонатальный период основную регуляцию осуществляет продолговатый мозг; в период II детства, скажем, к 9–10-ти годам возрастает роль гипоталамо-гипофизарной системы. Имеет место и регуляция ССС по отклонению.
Известно, что скелетная мускулатура оказывает как местное, так и общее влияние на кровообращение. Например, у ребенка при повышении мышечного тонуса частота сердечных сокращений вначале увеличивается. Впоследствии, а точнее к 3-м годам, закрепляется холинергический механизм, созревание которого также связано с мышечной активностью. Последняя, судя по всему, меняет все уровни регуляции, в том числе генетический и клеточный. Так, миокардиальные клетки, взятые у потомства физически тренированных и нетренированных животных, существенно отличаются. У первых, то есть у потомства тренированных особей, имеет место меньшая частота сокращений, сокращающихся клеток больше, и сокращаются они сильнее.
Многие изменения свойств сердца и сосудов обусловлены закономерными морфологическими процессами. Так, с момента первого вдоха после рождения начинается перераспределение масс левого и правого желудочков (падает сопротивление кровотоку для правого желудочка, так как с началом дыхания сосуды легких открываются, а для левого желудочка сопротивление увеличивается). Характерный признак легочного сердца – глубокий зубец S – иногда сохраняется до молодого возраста. Особенно в начальные периоды жизни изменяется анатомическое положение сердца в грудной клетке, что влечет за собой перемену направления электрической оси.
С возрастом продолжительность сердечного цикла увеличивается, причем за счет диастолы (расслабления сердца) . Это позволяет растущим желудочкам наполняться большим количеством крови. Некоторые изменения функции сердца связаны не только с морфологическими, но и с биохимическими трансформациями. Например, с возрастом появляется такой важный механизм адаптации: в сердце повышается роль анаэробного (бескислородного обмена).
Масса сердца с возрастом закономерно возрастает, причем в наибольшей степени от молодого к зрелому возрасту.
Плотность капилляров к зрелому возрасту увеличивается, а затем снижается, но их объем и поверхность в каждой последующей возрастной группе уменьшается. Кроме того, происходит и некоторое ухудшение проницаемости капилляров: увеличивается толщина базальной мембраны и эндотелиального слоя; возрастает межкапиллярное расстояние. Вместе с тем отмечается увеличение объема митохондрий, что является своеобразной компенсацией уменьшения капилляризации.
Коснемся вопроса о возрастных изменениях стенки артерий и вен. Вполне очевидно, что на протяжении жизни толщина стенки артерий и ее строение медленно меняются, и это отражается на их упругих свойствах. Утолщение стенки крупных эластических артерий определяется в основном утолщением и разрастанием эластических пластин средней оболочки. Этот процесс заканчивается с наступлением зрелости и далее он переходит в дегенеративные изменения. Именно эластические элементы стенки первыми начинают изнашиваться, фрагментироваться и могут подвергаться обызвествлению; увеличивается количество коллагеновых волокон, которые замещают гладкомышечные клетки в одних слоях стенки и разрастаются в других. В итоге стенка становится менее растяжимой. Такое повышение жесткости затрагивает как крупные артерии, так и артерии среднего калибра.
Закономерности развития сосудов и их регуляции сказываются на многих функциях. Например, у детей в связи с незрелостью сосудосуживающих механизмов ирасширенными сосудами кожи повышена теплоотдача и соответствующее переохлаждение организма может произойти очень быстро. Кроме того, температура кожи ребенка обычно намного выше, чем у взрослых. Это пример того, как особенности развития ССС изменяют функции других систем.
Отмечающиеся в стареющем организме потеря эластичности сосудистой стенки и увеличение сопротивления кровотоку в мелких артериях повышает общее периферическое сопротивление сосудов. Это приводит к закономерному повышению системного артериального давления (АД). Так, к 60-ти годам систолическое АД в среднем возрастает до 140 мм рт. ст., а диастолическое – до 90 мм рт. ст. У лиц старше 60-ти лет уровень АД в норме не превышает 150/90 мм рт. ст. Нарастанию АД препятствует как увеличение объема аорты, так и снижение сердечного выброса. Контроль кровяного давления с помощью барорецепторного механизма аорты и синокаротидной зоны с возрастом оказывается нарушенным, что может быть причиной тяжелой гипотензии у стариков при переходе из горизонтального положения в вертикальное. Гипотензия, в свою очередь, может вызывать ишемию мозга. Отсюда многочисленные падения стариков, вызванные потерей равновесия и обмороком при быстром вставании.
Сердечно-сосудистые заболевания сегодня считаются самыми распространенными причинами гибели людей. Риск развития подобных заболеваний связан со многими факторами, о которых и пойдет речь в сегодняшней статье.
По подсчетам в 2008 году от заболеваний сердечно-сосудистой системы умерло 17,3 миллиона человек в мире (30% от всех смертных случаев), при этом смерть 7,3 миллионов наступила в результате ишемической болезни сердца и 6,2 миллионов - в результате инсульта. Проблема смертности на фоне сердечно-сосудистых заболеваний в основной мере затрагивает страны, в которых преобладает средний уровень дохода. По прогнозам к 2030 году примерно 23,6 миллионов человек умрет от ССЗ, в основном это будут болезни сердца и инсульта, которые к тому времени будут главными причинами смертности населения.
Что такое сердечно-сосудистые заболевания?
Сердечно-сосудистые заболевания выражаются в болезнях сердца и кровеносных сосудов, к которым относят:
- болезнь периферических артерий – поражение кровеносных сосудов, обеспечивающих кровоснабжение рук и ног;
- ревмокардит – поражение сердечной мышцы и сердечных клапанов на фоне ревматической атаки стрептококковыми бактериями;
- ишемическую болезнь сердца – заболевания кровеносных сосудов, обеспечивающих кровоснабжение сердечной мышцы;
- тромбоз глубоких вен и эмболия легких – формирование в венах конечностей сгустков крови, перемещающихся к сердцу и легким;
- врожденный порок сердца – врожденные деформации строения сердца;
- болезнь сосудов головного мозга – заболевания кровеносных сосудов, обеспечивающих кровоснабжение мозга;
Факторы риска при сердечно-сосудистых заболеваниях.
Факторы риска представляют собой индивидуальные особенности, оказывающие влияние на вероятность развития в будущем заболевания у конкретного человека. Согласно исследованиям ВОЗ, значительно повышают риск внезапной смерти три основных фактора: гипертония, гиперхолестеринемия и курение. Основными факторами риска возникновения болезней сердца и инсульта (более 80% случаев) считаются нездоровое и несбалансированное питание, физическая инертность и употребление табака.
Следствием неправильного питания и физической инертности является повышение кровяного давления, рост уровня глюкозы в крови, повышенное количество жиров в крови, избыточный вес и ожирение. Все это объединяют одним общим термином «промежуточные факторы риска».
Существует также множество основополагающих причин, оказывающих непосредственное влияние на формирование хронических болезней - глобализация, урбанизация, старение населения, а также нищета и стресс.
Гиперхолестеринемия.
Достаточно редко (у одного на 500 человек) наблюдается редкое заболевание так называемая семейная гиперхолестеринемия. Название само говорит за себя: у людей с таким заболеванием наблюдается чрезвычайно высокий уровень холестерина в крови. При этом данный уровень обусловлен генетическими факторами. Обычно таким людям рекомендуется вести здоровый образ жизни и исключить из рациона насыщенные жиры (маргарин, животные жиры, в частности сливочное масло, сыр, нутряной жир, почечный жир и белый жир на мясе, в том числе куриную кожицу, пальмовое и кокосовое масло).
Курение.
Данная пагубная привычка способствует образованию свободных радикалов и снижению запасов витамина C в организме, что, в конечном итоге, существенно увеличивает вероятность развития артериосклероза. У злостных курильщиков наблюдается чрезмерно повышенный уровень никотина и окиси углерода в крови. Никотин оказывает негативное влияние на кровеносные сосуды, сужая их, что угрожает развитием тромбоза или сердечного приступа. Окись углерода ведет к тромбообразованию, снижая при этом содержание кислорода в тканях и мышцах, в частности в сердечной. Чрезмерное и постоянное курение в два раза увеличивает вероятность развития ССЗ. Помимо этого, те, кто имеют такую привычку, рискуют заболеть раком ротовой полости, причем значения не имеет, курит ли человек «в затяг» или нет.
Алкоголь.
Любители спиртных напитков рискуют не только приобрести избыточный вес, но и повышенное артериальное давление. Кроме того, алкоголь увеличивает липкость тромбоцитов в крови, в результате чего она становится слишком густой и с трудом проходит через сосуды. Но вместе с тем в небольших количествах некоторые спиртные напитки (красное вино) очень полезны для здоровья. В частности в составе красного вина присутствует антиоксидант хинон, который снижает уровень холестерина в крови и обладает антикоагулянтными свойствами (разжижают кровь, препятствуя образованию тромбов). Пару стаканов в течение недели только положительно скажутся на состоянии организма, а вот превышение данной нормы придется уже во вред. Также стоит отметить, что алкоголь выводит магний из организма, который так важен для деятельности сердечной мышцы.
Повышенное артериальное давление.
Основной причиной повышения артериального давления является сужение внутреннего просвета артерий, на фоне чего нарушается ток крови по сосудам. Постоянное измерение артериального давления дают представления о текущем состоянии внутренних стенок артерий и вен. Если показатели высокие, то это свидетельствует о развитии атеросклероза.
Пол и возраст.
Неизвестно почему, но это доказанный факт, мужчин инфаркт миокарда поражает значительно чаще, чем женщин. С годами вероятность развития коронарного заболевания существенно увеличивается, поскольку происходит накопление повреждений в артериях, к тому же артериальное давление с возрастом возрастает, что также увеличивает риск.
Потребление транс-жиров.
Чрезмерное употребление транс-жиров (насыщенные жиры), которых достаточно много в продуктах животного происхождения, красном мясе, маргарине, кондитерских изделиях, жареной пище, способствует повышению вероятности развития коронарного тромбоза. В крови транс-жиры становятся триглицеридами, чрезмерно высокий уровень которых может усугубить течение сердечно-сосудистых заболеваний и способствовать росту уровня плохого холестерина в крови. Чем больше транс-жиров мы включаем в свой рацион, тем выше становится уровень плохого холестерина в нашем организме.
Влияние холестерина.
Не так давно холестерин считался врагом номер один для сердца. Однако, несмотря на негативные моменты, холестерин все же жизненно важен для функционирования нашего организма. Он вырабатывается в организме естественным путем печенью в количестве, не более трех граммов в сутки. Холестерин является строительным материалом для клеточных мембран, необходим для производства гормонов и синтеза витамина D. Кроме того, он важен для нервной системы, поскольку является составной частью миелиновой оболочки, которая покрывает все нервы. Обычно избытки холестерина связываются с целлюлозой и выводятся из организма посредством кишечника. Но нередко он накапливается в организме, например, вследствие недостаточного количества потребления клетчатки. Чрезмерный уровень таких накоплений может способствовать формированию камней в желчном пузыре, а может формироваться в виде жировых отложений, проявляясь в форме целлюлита или мелких беловато-желтых пятнышек под глазами. Оптимальное соотношение уровня хорошего холестерина (ЛВП или липопротеин высокой плотности) к плохому (ЛНП или липопротеин низкой плотности) составляет 3:1. Дисбаланс содержания в крови количества хорошего и плохого холестерина называют дислипидемией. Обычно данный дисбаланс развивается на фоне неправильного питания. В данном случае рекомендовано сбалансированное питание с включение большого количества фруктов и овощей, постных сортов мяса, рыбы и бобовых. Сливочный маргарин и масло рекомендуется заменить растительными маслами (оливковое, рапсовое, подсолнечное).
Отсутствие физической активности.
Малоподвижный образ жизни негативным образом влияет на состояние сердечно-сосудистой системы. ССЗ у людей, которые физически не активны, развиваются вдвое чаще, чем у ведущих активный образ жизни. Поэтому рекомендуется заниматься аэробикой, поскольку она дает нагрузку на все группы мышц, в частности на сердечную. Хорошими видами нагрузки считаются плавание, быстрая ходьба, езда на велосипеде, бег трусцой, ходьба на лыжах и т.п. Такие виды спорта усиливают кровообращение, что улучшает доставку кислорода и питательных веществ, а также процесс вывода продуктов распада.
Избыточный вес.
Лишний вес ведет к повышению артериального давления, а также способствует росту дисбаланса содержания уровня хорошего холестерина к плохому. Избыточный вес ограничивает людей, делая их менее подвижными, что повышает риска развития ССЗ. Избыточна я масса тела является дополнительной нагрузкой на организм, в том числе и на сердце. Кроме того, постепенно накапливаясь в организме, жир может откладываться на стенках артерий.
Диабет.
Диабет второго типа (нет зависимости от инсулина) может способствовать развитию гипертонии. При диабете организм начинает синтезировать большое количество инсулина, но содержание избыточного сахара в крови никак не реагирует на него, на фоне чего стенки кровеносных микрососудов покрываются сахаром. При этом угроза развития ССЗ увеличивается в десять раз, в сравнении со здоровыми людьми.
Наследственность.
Примерно около двадцати пяти процентов населения мира имеют предрасположенность к развитию инфаркта миокарда в силу генетических факторов. Скорее всего, это обусловлено врожденным дефектом артерий, ведь в основной своей массе эти люди не относятся к группе риска (не курят, занимаются спортом, давление никогда не доходило к отметке выше нормы). Поэтому если вы имеете наследственную предрасположенность к ССЗ важно вести здоровый образ жизни и правильно и сбалансированно питаться. Особенно следует обратить внимание на продукты, которые укрепляют и защищают сердечную мышцу (благодаря содержанию витаминов C и B, антиоксидантов, цинка, кальция и магния): перец, морковь, авокадо, грейпфрут, киви, печень, жирные сорта рыбы, капуста, слива, чеснок, цельные злаковые, бобовые, шпинат, орехи. Стоит отметить, что витамин C обладает защитными свойствами против сердечных заболеваний.
Гомоцистеин.
Совсем недавно ученым удалось выявить негативное влияние еще одного генетического фактора на развитие ССЗ. Речь идет о гомоцистеине – продукте белкового обмена, который должен своевременно выводиться из организма. Однако бывает так, что он начинает накапливаться в организме, способствуя развитию нежелательных последствий. Зачастую у людей, которых уровень гомоцистеина превышен, наблюдается недостаток витаминов, в частности B6 и B12. Для устранения негативного воздействия данного фактора и коррекции белкового обмена необходимо принимать добавки с витаминами, которых ощущается недостаток, а также аминокислоту метионин. Сегодня среди ученых распространено мнение, что влияние, которое оказывает гомоцистеин в развитии ССЗ, возможно, более пагубное, чем роль холестерина в данном процессе. В наше время анализы на уровень этого генетического фактора являются важным этапом внимательного кардиологического обследования.
Стресс.
Длительные стрессовые состояния вызывают производство организмом адреналина, из-за которого повышается густота крови, что повышает риск развития тромбообразования. Кроме того, избыточный адреналин в итоге превращается в вещество – андренохром, который, обладая свойствами свободных радикалов, поражает внутренние стенки артерий, что способствует развитию первой стадии атеросклероза.
Длительное пребывание организма в стрессе увеличивает хрупкость костей, поскольку начинается процесс вымывания кальция из костей. Все это провоцирует кальцификацию артерий и повышению риска развития остеопороза. Помимо этого, стресс стимулирует выведение магния. Тогда как баланс кальция и магний так важен для здоровья сердечной мышцы (кальций стимулирует сокращение, а магний - расслабление).
Соль.
Натрий является основной составной частью соли. Баланс калия и натрий в организме поддерживают уровень воды внутри клеток, отвечают за всасывание и выделение питательных веществ, а также выведение продуктов распада. Дополнительное употребление соли с пищей нарушает этот баланс, что способствует росту артериального давления.
Менопауза.
В этот период риск развития сердечно-сосудистых заболеваний у женщины существенно возрастает. Это обусловлено тем, что с возрастом в связи с уменьшением уровня эстрогена исчезает защитное их влияние на сердечно-сосудистую систему.
В заключение следует заметить, что недавно ученые выяснили, что сердце способно восстанавливаться после серьёзных повреждений. Именно поэтому никогда не поздно изменить свой образ жизни и режим питания, если вам дорого ваше здоровье. Ведь сердце является пусковым механизмом. После возникновения признаков ишемической болезни сердца факторы риска способствуют прогрессированию развития заболевания. Поэтому одним из этапов лечения является коррекция факторов риска.