Вирус папилломы - один из самых распространенных урогенитальных вирусов, который присутствует у 90% людей. Доказано, что в 80 % случаев в возрасте до 30 лет происходит обезвреживание «вредителя» в организме, однако с годами наша способность избавляться от него снижается. И если вирус начал развиваться, то считается, что человек приобрел папилломавирусную инфекцию. Как лечить этот недуг - вопрос, который тревожит не только пациентов, но и докторов.
Что такое папиллома?
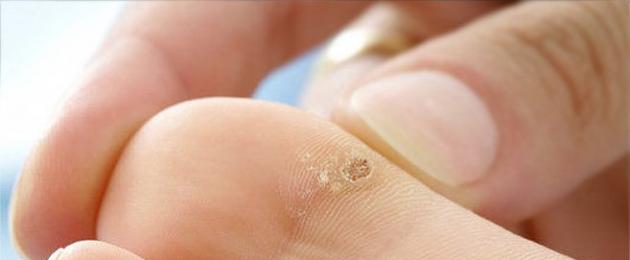
Папиллома - это вырастающая на коже человека доброкачественная опухоль, размер которой может достигать 1-2 см. Основные места ее «обитания» - это:
- слизистые оболочки (рот, нос, половые органы);
- глотка;
- голосовые связки;
- мочевой пузырь;
- ладони;
- подошвы;
- подмышечные впадины.
Причиной появления наростов является вирус папилломы человека, который вызывает преобразования в росте тканей. На данный момент установлено около 100 штаммов папилломавирусной инфекции.
Как передается вирус папилломы?
Штаммы папилломавирусной инфекции передаются половым и бытовым путем (через пользование, например, одним полотенцем или бельем), а также от матери к ребенку при родах. При отсутствии внешних проявлений - папиллом - заболевание не проявляется другими симптомами. К группе риска заражения данной инфекцией относятся мужчины и женщины, которые:
- ведут беспорядочную половую жизнь;
- являются носителями инфекций половой сферы (гонококков, хламидий);
- посещают общественные места с повышенной влажностью (бани, сауны);
- перенесли заболевания, ослабившие иммунитет.
Также папилломавирус часто поражает слизистые половых органов женщин, перенесших аборты.
Группы вирусов папилломы

Папилломы имеют тенденцию к росту и преобразованию в злокачественные опухоли. Есть ряд вирусов папилломы, которые считаются онкогенными. Однако следует отметить, что любой штамм этой инфекции может спровоцировать развитие атипичных клеток. Вирусы папилломавирусной разновидности делят на 3 группы по вероятности развития рака:
- низкая (1, 2, 3, 5);
- средняя (6, 11, 42, 43, 44);
- высокая (самые онкогенные - 16 и 18 типы, также опасны 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66 и 68).
Доказано, что вирусы 16, 18, 31, 33 и 35 могут стать причиной дисплазии шейки матки, создавая благоприятный фон для онкологического заболевания шейки матки. У мужчин эти штаммы могут вызвать рак пениса.
В зависимости от типа вируса различается несколько типов папиллом:
- бородавки;
- плоские бородавки;
- кондиломы остроконечного типа.
Папилломавирусная инфекция: симптомы
Папилломавирусная инфекция способна не проявлять себя в течение 1-9 месяцев после заражения. Однако, как правило, уже после 3 месяцев инкубационного периода можно говорить о заражении. Заболевание протекает бессимптомно. Единственными проявлениями являются папилломы.
- Заражение штаммами 1, 2, 3, 5 проявляется бородавками на тыльной стороне рук и ног, на верхнем или нижнем веке, подбородке.
- Плоские бородавки появляются на половых органах на фоне остроконечных кондилом. Таким образом заявляют о себе 3 и 10 вирусы.
- Остроконечными кондиломами розового цвета (бледного или насыщенного), похожими на петушиный гребень на ножке, чаще всего проявляют себя 6 и 11 штаммы. Образования располагаются в паховой зоне, на малых половых губах, во рту, возле ануса, во влагалище.
Диагностика папилломовируса
Существует несколько способов диагностировать папилломавирусную инфекцию даже при отсутствии внешних проявлений:
- осмотр гинеколога, уролога или хирурга (для определения клинической картины заболевания);
- цитологический анализ (выявляет изменения клеток тканей, но не эффективен для определения средней и высокой онкогенности вируса);
- кольпоскопия (прибор дает возможность обнаружить даже мелкие папилломы);
- гистология (анализ на папиломавирусную инфекцию у женщин с помощью исследования тканей слизистых; на 98% точен при постановке диагноза, связанного с онкомаркерами);
- биопсия (изучение тканей под микроскопом);
- ПЦР (выявляет вирус за счет реакции с его ДНК; таким образом удается установить штамм инфекции);
- тест DIGENE (определяет тип штамма, группу риска и концентрацию вируса в тканях).
В определении вируса папилломы совмещение цитологического исследования и теста DIGENE считается «золотым стандартом».
Лечение папилломавирусной инфекции

Излечение от вируса папилломы невозможно. Поэтому терапия направлена на:
- устранение папиллом;
- лекарственную борьбу с вирусом;
- поддержку иммунитета.
Для удаления бородавок используются:
- иссечение хирургическим путем;
- криодеструкция (прижигание с помощью жидкого азота; не оставляет следов);
- кюретаж (выскабливание папилломы; эффективно, однако может оставлять следы, поэтому неприемлемо, например, для лечения папиломавирусной инфекции на шее);
- электрохирургия (разрушение тканей папилломы разрядом тока);
- лазерная хирургия (наиболее предпочтительна, так как одновременно сужаются сосуды, которые были повреждены, и останавливается кровотечение);
- прижигание специальными препаратами: солкодермом, контаридином, трихлоруксусной и салициловой кислотой;
- терапия препаратами, блокирующими ДНК вируса (используются подофиллин, клеомицин, 5-фторурацил, блеомицин, но они имеют побочные эффекты из-за токсичности).
При этом ряд специалистов утверждает, что если бородавки не растут, то их не стоит удалять.
Также пациенту назначаются препараты, содержащие интерфероны и поддерживающие иммунную систему:
- имиквимод;
- изопринозин.
Для борьбы с вирусом используются:
- панавир;
- цидофовир;
- алпиразин;
- спрей эпиген-интим для местного действия.
При назначении лечения специалисты, как правило, комбинируют данные методы терапии. Но в любом случае существует риск повторного появления папиллом.
Народные средства борьбы с папилломами

Кроме лекарственной терапии и хирургического решения проблемы папилломавируса, применяются народные методы борьбы с бородавками. Для этого используются растения, богатые полисахаридами и усиливающие иммунитет: алоэ, хвощ, пырей и др. Для усиления работы фагоцитов, нейтрализующих вирусы папилломы, используются заманиха, женьшень, лимонник китайский. Также избавиться от бородавок помогает сок чистотела. Им нужно несколько раз в день протирать наросты.
Профилактика папилломовируса
Как известно, болезнь легче предотвратить, чем потом искать способы излечиться. Поэтому для того, чтобы защититься от вируса папилломы, нужно:
- укреплять иммунитет;
- периодически сдавать анализы на разного рода микроорганизмы, в том числе и на папилломавирус;
- использовать презервативы при многочисленных половых контактах;
- наблюдать за папилломами во избежание их перерастания в онкологические опухоли.
Если у вас обнаружили папилломавирусную инфекцию, как лечить ее правильно — может определить только специалист после диагностики. Исследование этих образований имеет ключевое значение для определения характера микроорганизма и исключения возможности преобразования бородавки или кондиломы в рак. Поэтому не стоит пренебрегать регулярными анализами на папилломавирус, чтобы держать эту инфекцию «в узде».
Любая патология доставляет массу неприятностей. Естественно, не все заболевания могут передаваться от человека к человеку. Инфекционные болезни являются очень неприятными и достаточно опасными. Их существует огромное множество. Причинами их появления являются различные возбудители. Распространяются они достаточно быстро. Одним из таких недугов является папилломавирусная инфекция, которой заражено большинство жителей планеты.
Общая характеристика
Для начала рассмотрим установленное медициной понятие. Это комплекс инфекционных патологий, которые проявляются в возникновении новообразований на коже и слизистых оболочках. Причем папилломы могут быть видны, а могут находиться даже на внутренних органах, особенно половых. Характеризуется заболевание периодическими рецидивами, высокой степенью заразности. Протекать оно может в острой или латентной форме.
Следует отметить, что папилломавирусная инфекция способствует развитию онкологических опухолей (некоторые ее типы). Инкубационный период представленного заболевания составляет около 3-х месяцев, хотя может длиться и дольше. Протекает патология часто скрыто и не всегда требует интенсивного лечения.
Чаще папиломавирусная инфекция встречается у женщин и передается половым и бытовым путем. Во время беременности и родов тоже высок риск заражения. Местом поражения у женщин чаще выступает шейка матки, вагина, уретра и анус. У мужчин образования можно увидеть на половом члене и в перианальной области.
Симптоматика заболевания

Папилломавирусная инфекция может появляться под воздействием разных факторов. Однако ее симптомы почти всегда одинаковы. В основном они представляют собой разного рода новообразования. Ни температуры, ни какого-либо дискомфорта на первых этапах заражения нет. Причем бессимптомное течение может сопровождать вас всю жизнь и не перейти в активную форму.
Что касается новообразований, то они могут быть следующими:
- Бородавки . Эти образования могут вырастать до достаточно больших размеров, если их постоянно травмировать. Часто они выступают над кожей, имеют плотную консистенцию.
- Кондиломы . Часто они обладают острым концом, мягкие на ощупь. Некоторые из них могут перерождаться и становиться злокачественными.
- Папилломы .
Если у вас папилломавирусная инфекция, симптомы могут быть и другими. Например, у женщин могут встречаться влажные бляшки красного цвета с ровными краями на поверхности половых органов. Также есть и другая разновидность: желтоватые или беловатые уплотнения на коже, которые могут появляться и у девушек, и у мужчин. Последние два типа образований могут перерождаться в злокачественные опухоли.
Поэтому прежде чем начинать лечение папилловирусной инфекции, нужно обязательно определить точный вид заболевания.
Особенности диагностики

Теперь следует разобраться с тем, как же можно обнаружить проблему. В принципе, существует масса способов диагностики, которые помогут установить тип и особенности заболевания, назначить правильное лечение:
- Визуальный осмотр пациента. Этот способ диагностики поможет только в том случае, если заболевание уже достаточно развилось. Осмотр обязан проводить уролог, гинеколог и дерматолог.
- Кольпоскопия у женщин. Проводить ее должен опытный доктор, который сможет отличить эту проблему от других.
- Цитологическое исследование.
- Гистологический анализ.
- Электронно-микроскопический метод.
- ДНК-гибридизация (для установления типа вируса).
- ПЦР. Этот анализ является очень подробным. Он тоже способствует выяснению типа патологии.
- Биопсия. В этом случае есть возможность узнать, нет ли в образовании онкологических клеток.
Эти исследования помогут назначить адекватное лечение папилломавирусной инфекции. Естественно, если у женщины обнаружена данная патология, то обследовать надо и ее партнера.
Типы патологии
Теперь надо рассмотреть самую простую классификацию болезни. Дело в том, что существует около 100 типов вируса, и обо всех узнать будет нелегко. Поэтому рассмотрим самые распространенные виды:
1. Не злокачественные:
- Вульгарные бородавки. Они чаще всего возникают в детском возрасте и у подростков. Инфекция передается бытовым путем. Вызывается патология вирусом типа 2. Лечить инфекцию не требуется, она проходит самостоятельно. Локализуются образования на пальцах рук и тыльной стороне ладоней.
- Плоские бородавки. Они могут появляться на лице или тыльной стороне кистей. Вызывается вирусом 3-го и 5-го типа. Узелки имеют небольшие размеры, обычно являются плоскими. Лечение не требуется, так как они исчезают сами.
- Подошвенные бородавки. Они появляются у тех людей, которые носят тесную обувь. Вызываются вирусом первого типа. Лечить их приходится хирургическим выскабливанием. Лечить их надо, так как они доставляют дискомфорт и причиняют боль.
2. Злокачественные, низкого онкогенного уровня.
Папилломавирусная инфекция у женщин может проявляться в виде остроконечных кондилом , которые вызываются типом 6 и 11. Такой признак замечается чаще всего. Злокачественными кондиломы становятся только у 4-10% женщин.
- Бородавчатая эпидермодисплазия (тип 5, 8 и 47). Чаще всего она проявляется в форме множественных высыпаний плоской формы, имеющих красный или розовый цвет. Эти образования не являются максимально опасными, и далеко не всегда становятся раковыми опухолями.
- Ларингальный папилломатоз (11 тип). Передаваться он может посредством орального сексуального контакта, а также от матери к ребенку во время родов. Естественно, эту патологию следует лечить, так как она вызывает затруднение глотания и дыхания.
3. Злокачественные, высокого онкологического риска.
- Бовеноидный папулез. Он вызывается очень многими типами вируса и представляет собой образования куполообразного вида с бархатистой гладкой поверхностью. Заражение происходит половым путем. Чаще всего использовать специфические методы лечения не требуется. Учтите, что такое образование способно переходить в злокачественное, но не всегда.
Как видите, папилломавирусная инфекция у женщин очень разнообразна, поэтому и лечение в каждом отдельном случае является индивидуальным.
Особенности вируса у беременных
![]()
Надо сказать, что представленное заболевание может поразить и тех женщин, которые находятся в положении. Естественно, в этом случае врачи обязаны тщательнее наблюдать за беременной. В крайних случаях требуется медикаментозное лечение. При этом диагнозе женщины могут рожать самостоятельно. Кесарево сечение проводится только тогда, когда обнаруживается папилломавирусная инфекция шейки матки в виде больших образований, которые просто не дадут малышу выйти.
Чаще всего у беременных обнаруживается кондиломы. Они могут быть единичными или множественными. Так как у женщины в положении иммунитет немного ослаблен, образования могут расти и размножаться. Однако после родов они часто исчезают сами по себе. То есть специфического лечения не требуется.
Папилломавирусная инфекция при беременности может привести к выкидышу. Однако до сих пор не известно, может ли она вызывать пороки развития плода.
Что касается лечения, то оно в основном направлено на удаление образований при помощи электрокоагуляции, криодеструкции или с использованием химических препаратов. В последнем случае надо быть крайне осторожными, чтоы не навредить будущему малышу.
Естественно, женщине нужно будет повышать иммунитет при помощи некоторых препаратов: "Виферона", "Кипферона". Хорошо помогает "Бетадин". Другие лекарства могут быть противопоказаны. Правильное питание поможет восстановить защитные функции.
Часто в приеме препаратов не возникает потребности, так как образования могут пройти самостоятельно.
Особенности заболевания и его лечения у мужчин
Несмотря на то что у женщин данная патология проявляется гораздо чаще, она также может обнаруживаться и у мужчин. Естественно, вирус длительное время может находиться в латентной форме, в чем и кроется его опасность.

Если папилломавирусная инфекция у мужчин уже хорошо видна, с ней обязательно следует начинать бороться. Дело в том, что у них она протекает немного тяжелее.
Патология провляется очень некрасиво и достаточно болезненно. Очень опасными считаются плотные наросты, которые нужно обязательно удалять. Если у мужчины появились симптомы заболевания, надо сразу обращаться к урологу, дерматологу, андрологу и другим специалистам. Особая опасность здесь есть для тех лиц, которые перенесли венерические заболевания, так как иммунитет у них очень низкий.
Лечение папилломавирусной инфекции у мужчин предусматривает прием противовирусных препаратов, иммуномодуляторов. Удаляются бородавки и кондиломы хирургическим путем или криодеструкцией. Обычные бородавки трогать не надо. Опасности они не представляют и могут исчезнуть сами.
Естественно, мужчинам следует забыть о вредных привычках и начать правильно питаться, чтобы организм восстановил свои защитные функции и смог погасить инфекцию.
Традиционное устранение патологии

Если появились признаки папилломавирусной инфекции, с ними следует начинать борьбу. Отметим, что стопроцентного излечения не будет. Еще не найден тот препарат, который может полностью убить этот вирус. Однако процент эффективности достаточно высок - до 70%. Но рецидивы все-таки случаются.
Что касается традиционных методов лечения, то они представлены уколами, вакцинацией, а также приемом лекарственных препаратов, применением местных средств. Итак, существуют такие типы традиционной терапии:
1. Прием иммуномодуляторов ("Амиксин"). Однако пить таблетки такого типа следует не сразу. Нужно сначала сдать все необходимые анализы, при помощи которых выяснится состояние вашей защитной системы.
2. Противовирусные препараты ("Интерферон"). Эти медикаменты призваны бороться с проблемой изнутри. Однако не всегда их эффективность высока.
3. Местные средства (свечи, мази, смеси). Такими являются раствор "Кондилин" и трихлоруксусная кислота. Использовать их следует только по назначению и определенный период времени.
4. Примочки. Одним из эффективных средств является "Подофиллин". Однако из-за высокой степени токсичности он очень ограничен в применении. Например, во время беременности его прием запрещен, так как он способен убить плод.
Папилломавирусная инфекция (фото ее проявлений вы можете увидеть в статье) лечится препаратами только после тщательной диагностики.
Хирургическое лечение
Такой метод лечения предусматривает использование специальных инструментов. Однако существуют разные процедуры, которые обладают своими преимуществами и недостатками. Рассмотрим их подробнее:
- Хирургическое иссечение. Если у вас папилломавирусная инфекция (фото вы уже могли видеть), такой способ борьбы с патологией считается самым простым и дешевым. Для его выполнения понадобятся ножницы, скальпель и анестетик. Обезболивание обычно местное. Недостатком представленного метода является то, что делается операция в условиях стационара и требует длительного заживления. После процедуры на рану накладывается специальная давящая повязка. Данная операция не может уберечь вас от рецидивов.
- Электрохирургия (прижигание, иссечение, фульгация) . Преимуществами такого способа считаются: дешевизна, широкая доступность, относительная безопасность, высокая эффективность. Кроме того, после проведения процедуры вы сможете покинуть клинику через несколько часов. Однако при применении данного метода требуется анестезия. Учтите, что болезненные ощущения проходят спустя несколько дней. А еще проводить операцию надо в специальных условиях, в которых есть возможность удалить дым при помощи вакуума.
- Криодиструкция . Папилломавирусная инфекция у мужчин и у женщин может лечиться замораживанием жидким азотом. Данная процедура достаточно дорогая и требует использования специального вещества, однако она очень эффективна, практически безболезненная. Применять ее безопасно даже по отношению к беременным женщинам. В месте операции может появиться покраснение и отек, однако эти недостатки незначительны.
- Лазерная терапия. Эффективность и безопасность такого метода уже давно доказана. Для проведения процедуры требуется специальное оборудование. Однако она не вызывает боли, поэтому не требует анестезии. Для проведения всех работ требуется не более часа, в зависимости от количества образований. Еще одним важным преимуществом данного способа является отсутствие кровотечений.
- Озонирование . Папилломавирусная инфекция (типы данной патологии вы уже знаете) хорошо поддается лечению внутривенными инъекциями специального раствора. Кроме того, вы можете применять составы с примесью озона для примочек.
Среди самых новых методов можно также выделить радиоволновую терапию. Такой способ является безопасным и эффективным. Естественно, ни один из представленных выше способов не способен устранить вирус на 100%, однако они могут облегчить состояние больного.
Народное лечение

Теперь рассмотрим более простые и доступные методы борьбы с заболеванием. Если диагностирована папилломавирусная инфекция у женщин, лечение должно проводиться комплексно. Она может быть частично устранена при помощи нетрадиционной медицины. Естественно, применяя такие способы, следует не забывать о визите к доктору. Самолечением заниматься не стоит.
Итак, вам могут помочь следующие рецепты:
1. Приготовьте такой сбор : корень одуванчика, крапива, мелисса, плоды шиповника, хвощ и лист подорожника. Все компоненты следует брать в равных частях. Далее сбор заливается кипятком. На 3 столовые ложки хватит примерно 800 мл жидкости. После этого придется дополнительно кипятить смесь в течение 10 минут. Принимать отвар надо только после настаивания, которое занимает не менее 3-х часов. Пейте по 3 большие ложки смеси перед едой. Частота приема - 3 раза в сутки.
2. Использование масел. Причем они могут быть и растительными, и эфирными. Очень полезным считается касторовое масло. Оно способствует устранению бородавок. Для этого втирайте средство в поврежденное место перед сном, легонько массируя кожу. Эффективно борется с новообразованиями и масло чайного дерева. Концентрация вещества в этом случае зависит от того, на каком именно месте вы будете его использовать. Например, на подошвах ног, где кожа достаточно грубая, вы можете применять неразведенное средство. Для достижения эффекта надо обязательно несколько раз в день втирать масло в поврежденную кожу. Кроме того, у вас есть возможность делать себе компрессы на ночь.
3. Чистотел. Следует использовать только свежий сок, так как он обладает максимальным эффектом. У растения следует сорвать ветку и приложить яркую оранжевую жидкость к новообразованию.
4. Чеснок. Его можно применять в чистом виде или готовить мазь на его основе. Для ее приготовления измельчите несколько зубчиков до состояния кашицы. Далее смешайте ее с несколькими каплями растопленного сала и яблочным уксусом (4 чайные ложки). Эту смесь нужно накладывать к новообразованию на ночь.
5. Настой из спирта и огуречной ботвы. В литровую банку следует положить зелень так, чтобы она занимала половину сосуда. Далее залейте ее спиртом. Настаивать следует не менее 2-х недель. Пить настой надо по 1 маленькой ложке дважды в сутки. Между курсами лечения нужно делать месячные перерыв.
6. Настой луковой шелухи. Ее нужно залить уксусом и настоять около 14 дней. Далее шелуху следует вытащить и просушить. Потом ее можно прикладывать к пораженному месту на ночь. Утром, после того как вы снимете повязку, нужно смазать кожу животным жиром.
7. Ванны. Для их приготовления надо сделать отвар из листьев конского каштана. Далее кипяченую смесь нужно соединить с теплой водой и поместить туда пораженное место.
Профилактика
Если у вас обнаружилась папилломавирусная инфекция, лечение народными средствами может дать неплохой эффект, но полностью устранить патологию оно не в состоянии. Поэтому следует постараться уберечь себя от заражения. Ниже вам будут представлены некоторые рекомендации, которые могут помочь вам защититься от проникновения вируса в организм:
1. Вакцинация . Регулярные прививки могут снизить вероятность заражения. Особенно это важно для мужчин. В некоторых случаях вакцинация способна предотвратить негативные последствия некоторых типов вируса.
2. Контрацепция . Старайтесь защитить половой акт при помощи презерватива.
3. Отсутствие беспорядочных сексуальных контактов. Стабильный партнер, который оправдывает ваше доверие, - это самая надежная защита.
4. Правильный образ жизни. Старайтесь отказаться от вредных привычек, правильно питайтесь, занимайтесь физическими упражнениями.
5. Повышение иммунитета. Это можно обеспечить мультивитаминными комплексами.
6. Соблюдение личной гигиены.
В принципе, это все особенности представленного заболевания. Теперь вы знаете, как лечить папилломавирусную инфекцию. Будьте здоровы.
Папилломавирусная инфекция – это то, что сейчас находится на слуху у всего мира. Оказалось, что вирус, который вызывает появление на коже бородавок и образований поменьше (папиллом), может быть причиной развития рака половых органов у женщин и мужчин, а также карциномы прямой кишки и горла. Разработанные же прививки, призванные защитить человека от самых опасных штаммов вируса, сами по себе могут вызвать тяжелые реакции.
Виды папилломавирусной инфекции
Бородавки и рак шейки матки вызываются двумя разными типами одного вируса (их называют штаммами). Определение только того факта, что произошло инфицирование папилломавирусом не означает, что у человека разовьется папилломавирусный рак: это возможно, если в организм попал штамм из группы онкогенных. При этом, инфицирование любым из штаммов увеличивает риск проникновения в организм и другого типа вируса.
Всего выделяют около 600 штаммов вируса папилломатоза, отличающиеся между собой набором и последовательностью белков, расположенных на их оболочке. Ученые их разделяют на 27 видов и 5 родов.
В зависимости от способности вызывать рак, выделяют такие типы вируса папилломы человека:
- Имеющие низкий онкогенный риск (их попадание в организм вряд ли вызовет рак). Это вирусы с номерами 3, 11, 32, 34, 40-44, 6, 51, 61, 13,72 и 73.
- Имеющие средний онкогенный риск. Это штаммы 35, 53, 30, 52, 45, 56, 58. Они вызывают появление на коже и слизистых оболочках образований, вероятность озлокачествления которых более высокая, чем в первом случае.
- Штаммы высокой онкогенности. Это, в первую очередь вирус папилломы 16 типа, который вызывает рак шейки матки у каждой второй женщины (41-54%), а также вирус 18 типа, провоцирующий это заболевание у каждой десятой из своих носительниц. К высокоонкогенным относят также штаммы с номерами 31, 33, 39, 50, 59, 64, 68, 70, 82.
Опасность папилломавирусной инфекции
Свойства вируса папилломатоза таковы, что обосновывается он или в коже, или в слизистой оболочке различных органов: репродуктивных (и мужских, и женских), пищевода, бронхов, полости рта, прямой кишки. Может локализоваться он и в конъюнктиве глаз.
Каждый штамм вируса имеет свою «излюбленную» локализацию. Так, наиболее опасные 16 и 18 тип при попадании сразу же «направляются» к половым органам, а низкоонкогенные вирусы 6 и 11 – поражают область вульвы и промежности, вызывая развитие там остроконечных кондилом. Эти же штаммы могут вызвать папилломатоз в дыхательных путях у ребенка, если он будет рожден естественным путем от матери с генитальными кондиломами.
После заражения не всегда развивается болезнь с выраженными симптомами. Наоборот, заболевание чаще всего протекает незаметно и к серьезным последствиям не приводит.
Самые опасные осложнения папилломавирусной инфекции – это:
- рак шейки матки . Он возникает у женщин в результате инфицирования вирусом папилломы человека 16 или 18 типов. Доказано, что данное заболевание при отсутствии папилломавируса не возникает. И если ранее говорили про развитие цервикальной карциномы из эрозии или эктропиона, сейчас это пересмотрено и отрицается;
- карцинома прямой кишки . Он, в отличие, от первого заболевания, может иметь и другие причины;
- рак горла . Его также вызывает вирус 16 типа;
- рак легких , который может возникать при инфицировании 16, 18, 11, 2, 6, 30 типами вируса;
- дыхательная недостаточность , которая развивается при росте злокачественных папиллом в дыхательных путях (гортани, трахее);
- контактное кровотечение из кондилом . Если они находятся на наружных половых органах, промежности или во влагалище, то их провоцирует секс. При другой локализации (в носу, во рту) можно спровоцировать кровотечение, механически травмировав их другими предметами.
Каждый год, по свидетельству официальных источников, в мире регистрируется чуть менее полумиллиона (470 тысяч) новых случаев рака шейки матки, вызванного этим вирусом. 233 тысячи женщин ежегодно гибнут от этого заболевания. Это ставит данное онкологическое заболевание на 2-е место по частоте среди всех раковых патологий в гинекологии (первое место – у рака молочной железы) и на 5-е место – среди всех причин смертности у женщин. Чаще всего от карциномы шейки матки умирают женщины до 40 лет.
Пути передачи
Вирус папилломы чрезвычайно распространен. По современным данным, его можно найти у 90% населения Земли.
Как передается вирус папилломы человека:
- половым путем (при любом виде секса). Презервативы уменьшают возможность его проникновения в организм (инфицированность при применении презерватива была 37,8, а без него – 89,3%), но не предупреждают инфицирование полностью: диаметр пор в латексе рассчитан на препятствование сперматозоидам, тогда как размер вируса слишком мал;
- бытовым путем, когда вирус проникает через поврежденную кожу. Это происходит в бассейне, бане, при пользовании общими полотенцами, маникюрными инструментами, посудой;
- от матери – ребенку, во время родов: чаще – при самостоятельных родах, но и при кесаревом сечении вероятность попадания вируса на оболочки гортани тоже существует;
- со слюной – при поцелуях;
- контактным – при трении или порезе папилломы, бородавки или кондиломы кожей или слизистой оболочкой, где нарушена целостность. Так обычно происходит самозаражение.
Если иммунитет человека на момент попадания вируса силен, то вероятность, что разовьется заболевание, небольшая: скорее всего, микроб останется в неактивном состоянии. Увеличивается риск развития болезни, если имеет место:
- раннее (до 16 лет) начало половой жизни или, как минимум, петтинга;
- частая (чаще одного в 3 года) смена половых партнеров;
- половые инфекции, как рецидивирующая молочница, хламидиоз, гонорея, уреаплазмоз;
- были аборты;
- заболевания шейки матки: эрозия, эктропион;
- постоянные стрессы;
- вредные привычки: курение, алкоголизм;
- длительное применение противозачаточных таблеток в течение;
- нарушения метаболических процессов;
- авитаминоз.
Наличие генитальных кондилом у беременной является показанием для выполнения кесарева сечения – во избежание инфицирования дыхательных путей ребенка. Таким образом, от матери ребенок вряд ли «заполучит» микроб. Бытовым путем онкогенные типы вируса не передаются потому, что вирусоносные образования расположены не на коже. Поэтому первое «знакомство» с этими микробами происходит обычно при половых контактах, и происходит это обычно в подростковом возрасте. Это обосновывает необходимость принятия мер (в частности, вакцинации) именно до первого полового опыта.
Как проявляется папилломавирусная инфекция
Симптомы вируса папилломы человека зависят от того, какой штамм попал в организм, и какую клиническую форму он вызвал. Так, это может быть:
- Папиллома – единичная или множественная. Это грибовидные выросты на ножке цвета кожи или имеющие желтоватый, коричневатый или черноватый оттенок. Они обнаруживаются на коже под молочными железами, на шее, в подмышечных областях, на лице, а также на слизистых оболочках рта, носа или половых органов. Чаще папилломы возникают у женщин. Обычно они являются только косметическим недостатком, могут вызывать дискомфорт или болезненность. Очень редко папилломы озлокачествляются.
- Бородавки , в том числе подошвенные. Это коричневатые грибовидные образования. В области ладоней и подошв они возникают в местах наибольшего трения и вызывают болезненность при надавливании. Подошвенные бородавки могут иметь стержень, уходящий внутрь здоровых тканей. Они могут воспаляться и болеть.
- Остроконечные кондиломы . Это сосочковидные выросты, которые, сливаясь между собой, напоминают цветную капусту. Кондиломы образуются на слизистых оболочках: на половых органах, в области промежности. Если они возникли в результате анального секса, они занимают локализацию вокруг анального отверстия. Кондиломы могут также располагаться на слизистых оболочках внутренних органов: мочевого пузыря, кишечника. Это вызывает такие симптомы, как болезненность мочеиспускания или дефекации, нарушение физиологических отправлений.
- Предраковое заболевание шейки матки – дисплазия , вызванная папилломавирусом человека – клинически не проявляется. Это заболевание может быть заподозрено во время кольпоскопии; выявляется при цитологическом исследовании мазка из цервикального канала.
- Рак шейки матки проявляется не сразу. На ранних стадиях не имеет никаких симптомов. Женщину должны насторожить зуд в области гениталий, изменение характера выделений из половых путей (они могут стать обильнее, в них могут появляться прожилки крови, могут иметь неприятный запах), нарушения менструального цикла, появление кровянистых выделений после секса или в средине цикла. На поздних стадиях для этой болезни характерно отекание ног (обычно – с одной стороны), боли в позвоночнике или пояснице.
- Бовеноидный папулез . Так называется предраковое состояние, которое чаще развивается у мужчин. Для него характерно появление на коже различного количества пятен и бляшек цветом от розовой или желтоватой до красно-бурой или фиолетовой. Поверхность таких бляшек может быть гладкой или бородавчатой; они болезненны при прикосновениях.
- Болезнь Боуэна – это рак кожи и слизистых, развивающийся из клеток поверхностного слоя. Выглядит как ярко-красный дефект кожи, имеющий неровные контуры, покрытый чешуйками и бородавчатыми наростами.
У мужчин вирус папилломы человека вызывает особое заболевание – плоскоклеточный рак полового члена. Его причина – вирус 16 типа. Последний изменяет клетки половых путей мужчины под воздействием сигаретного дыма, злокачественный же характер приобретается под влиянием вируса простого герпеса 2 типа, если ДНК мужчины содержит ген Ras, если проводилась ПУВА-терапия, химиотерапия, или мужчина болен ВИЧ. Выглядит плоскоклеточный рак по-разному. Это может быть возникновение возвышающегося над кожей пятна с бородавчатыми разрастаниями сверху, он может выглядеть и как язва, разрушающая половой член. Локализуется опухоль на головке или крайней плоти.
Рак прямой кишки, вызванный вирусом папилломы человека, также более характерен для мужчин. Возникает, в основном, у лиц нетрадиционной ориентации. Характеризуется болезненностью дефекации, выделениями крови или сукровицы из прямой кишки.
Любая из форм папилломавирусной инфекции развивается не сразу после заражения: должно пройти от 14 дней до нескольких лет (зависит от иммунитета и благоприятствующих факторов), прежде, чем проявятся первые симптомы.
Диагностика
Для того, чтобы поставить диагноз при наличии наружных папиллом или кондилом, сдавать анализ на вирус папилломы не нужно. При наличии же других клинических форм инфекции нужны:
- Осмотр врача : для женщин – гинеколога, для мужчин – уролога.
- Кольпоскопия (для женщин) – осмотр шейки матки под микроскопом. Во время исследования проводятся тесты с раствором Люголя, тест по Папаниколау (мазки из цервикального канала и шейки матки), биопсия шейки матки, забор мазка на исследование ПЦР-методом и Digene-тестом.
- Уретроскопия и ректоскопия (для мужчин). Во время осмотра мочеиспускательного канала или прямой кишки также выполняется биопсия подозрительных на предрак или рак изменений, также берутся мазки на исследование ПЦР-методом и Digene-тестом.
Таким образом, сдать анализы на вирус можно только в кабинете гинеколога (женщинам) или уролога (мужчинам). Это ПЦР-исследование мазка из цервикального канала или уретры, или Digene-тест, который проводится с материалом, взятым при биопсии или при соскобе эпителиальных клеток.
Лечение
Как лечить вирус папилломы человека, зависит от формы инфекции. Так, если речь идет о бородавках, папилломах или кондиломах, лечение проводится в 2 этапа:
- Проводится удаление образования различными методами . Это может быть хирургическое иссечение скальпелем, выжигание лазером или электрическим током, что более эффективно в случае папиллом и кондилом. Для лечения бородавок с успехом применяется метод криодеструкции – некротизации патологической ткани с помощью жидкого азота, имеющего очень низкую температуру.
- Назначение иммуномодуляторов , задача которых – активизировать собственный иммунитет, который больше не должен давать вирусу «поднять голову» (препараты, которые бы уничтожили вирус полностью, еще не изобретены).
Кроме этого, важно обеспечить предупреждение повторного инфицирования: прекратить половые контакты с инфицированным партнером (оптимально – пройти лечение вместе с ним), исключить частую смену половых партнеров, избегать посещения бань, саун, бассейнов.
Лечение вызванной вирусом папилломы человека злокачественной опухоли зависит от стадии, на которой выявлена опухоль. Обычно оно состоит из трех компонентов: хирургического удаления новообразования, химиотерапии и лучевой терапии. Когда применять последние 2 вида лечения – только после операции, вместо операции или и до нее, и после – решает врач-онколог после обследования.
Вакцина, которая бы могла вылечить папилломавирусную инфекцию, находится на стадии разработки.
Профилактика
Учитывая опасность папилломавирусной инфекции и ее значительную распространенность, против вируса папилломы человека было синтезировано несколько вакцин:
- «Гардасил»: направлена против 16, 18 (вызывают рак не только шейки матки, но и вульвы, и влагалища, и полового члена, и ануса), а также 6 и 11 (провоцируют развитие генитальных кондилом) типов вируса.
- «Гардасил 9»: против 6, 16, 11, 18, 31, 33, 45, 52 и 58 штаммов вируса.
- «Церварикс»: направлена против 16 и 18 типов вируса.
Все эти вакцины сертифицированы и прошли соответствующие проверки. Они содержат не сами вирусы, а отдельные белки, содержащиеся на капсуле указанных штаммов вирусов, поэтому вызвать заболевание не могут. Их рекомендуют выполнять еще до периода полового созревания – в 9-14 лет, то есть до того времени, пока ребенок еще предположительно не знаком с вирусом. Пока четкие рекомендации касаются только девочек, так как рак шейки матки возникает только вследствие заражения этим вирусом, и его отличает крайне высокая смертность. Мальчиков тоже прививают в таком же возрасте, но если девочкам можно применять все виды вакцин, то мальчикам – только «Гардасил».
Для полной иммунизации требуется трехкратное введение любой из вакцин. Они не являются взаимозаменяемыми, поэтому, если начата вакцинация «Гардасил», то нужно продолжить повторное введение именно этой вакцины. Производители каждой из прививок заявляют, что уже через месяц после введения первой дозы препарата, обеспечивается 100% защита от тех вирусов, которые входят в состав. Но для того, чтобы сформировался устойчивый иммунитет, нужно все же трехкратное введение этих препаратов. Выполнять прививку целесообразно до 25 лет.
Отличаются и «Гардасил», и «Церварикс» очень высокой стоимостью. Так, одна доза первого препарата стоит около 6,5 тысяч рублей, а второго – около 5,5-6 тысяч рублей.
Казалось бы, каких только денег не найдешь, чтобы уберечь ребенка от столь серьезных онкологических заболеваний. Тем более, что в некоторых странах мира, а также в 18 штатах США введение одной из вакцин введено в Национальные календари прививок. Но есть много «но»:
- согласно исследованиям, вакцины уменьшают, но не предотвращают полностью риск развития рака шейки матки;
- по официальным данным, 8% от всех побочных явлений (или 0,003% от всех привитых), наблюдаемых при вакцинации, пришлось на тяжелые побочные явления: смерть, инвалидность, заболевания, несущие угрозу жизни и здоровью. Также сообщалось о смерти 56 вакцинированных взрослых женщин, но связи с самими прививками найдено не было;
- в ответ на введение вакцины некоторые подростки отреагировали подъемом температуры до высоких цифр, что спровоцировало у них судороги, некоторые – с нарушением дыхания, что является смертельно опасным. Высказывается мнение, что такая реакция могла наблюдаться у носителей определенного гена. При этом перед вакцинацией изучение генома человека не проводится, так что узнать, является ли ребенок носителем этого гена, невозможно;
- после прививки был зарегистрирован синдром Гийена-Барре – заболевание, при котором наступает паралич (зачастую – обратимый) ног, и рук, слабость мышц и их полное «отключение» может затронуть все мышцы, включая дыхательные;
- отмечены случаи увеличения риска тромбоэмболии. Это осложнение отмечено у 56 человек, из них у 19 человек произошла тромбоэмболия легочной артерии, из-за чего 4 человека умерло;
- неизвестно, как влияет прививка на фертильность и вынашивание беременности: слишком небольшое время прошло с момента вакцинации первых групп девочек.
С одной стороны, пока имеются данные о том, что у вакцинированных женщин в течение минимум 5 лет сохраняется нормальное (по данным Пап-теста) состояние клеток шейки матки. С другой стороны, об отдаленных результатах прививки, говорить еще рано. В любом случае, если «с младых ногтей» приучить девочку, что профилактические осмотры, в том числе у гинеколога – это ей же во благо, можно ожидать, что любое заболевание может быть обнаружено на ранней стадии.
Таким образом, вакцинировать ли собственного ребенка или нет, решать родителям.
Содержание статьи:
С распространением генитальных вирусных инфекций сталкивается все больше людей, поэтому вопрос лечения папилломавирусной инфекции становится с каждым днем актуальнее. В силу сложной природы вирусов подобные заболевания вызывают ряд трудностей при контроле и лечении. Чаще всего при диагностике и осмотре области половых органов и анального отверстия врачи выявляют герпетическую и папилломавирусную инфекции. Эта статья посвящена знакомству с методами лечения пациентов (мужчин и женщин) с аногенитальными поражениями, причиной появления которых стал ВПЧ (вирус папилломы человека).
Что такое папилломавирусная инфекция
Данное заболевание относится к группе хронических инфекционных. В основной массе случаев повреждения локализуются на коже и слизистых оболочках, при этом наблюдается длительное воспаление участка и образование папиллом. Сейчас медициной изучено более сотни различных штаммов ВПЧ, все они в той или иной степени повреждают кожный покров и слизистые. Путями передачи вируса папилломы человека служат бытовой (заражение через самые обычные предметы после контакта открытой зоны на коже – ссадины или царапины – с зараженными поверхностями) и половой.
Папилломавирусная инфекция не просто неприятна некрасивыми бородавками или кондиломами, но и может представлять определенную опасность для человека, поскольку отдельные штаммы вируса становятся причиной рака половых органов у мужчин и женщин. При выявлении наличия папилломавирусной инфекции в организме прибегают к мероприятиям, направленным на обнаружение ДНК посторонних микроорганизмов у пациента. Лечение заболевания заключается в механическом устранении новообразований на коже, повышении защитной функции иммунитета.
В профилактических целях населению показана вакцинация против папилломавирусной инфекции, эта процедура оказывается наиболее эффективной в плане предупреждения заражения.
Классификация папилломавирусной инфекции
Согласно работам J. Handley, к ВПЧ-поражениям следуют отнести следующие образования:
Различные наросты на коже (аногенитальные и вульгарные бородавки, остроконечные кондиломы);
Развивающиеся симптоматические внутриэпителиальные доброкачественные опухоли (плоские кондиломы);
Бессимптомные внутриэпителиальные опухоли, не сопровождающиеся дисплазией;
Латентные формы, при которых не выявлено изменения тканей и нарушения работы генетического аппарата клеток, но обнаружена ДНК вируса.
Главной задачей при лечении аногенитальных ВПЧ является ликвидация очагов поражения папилломавируса наиболее подходящим методом, а также стимуляция иммунитета на борьбу с инородными микроорганизмами, либо сочетание сразу нескольких подходов терапии. Все меры, направленные на лечение бородавок, делятся на отдельные группы.

Методы лечения аногенитальных бородавок
Деструктивные (механические) методы. Среди них выделяют два типа – физические и химические. К первым относятся: удаление хирургическим способом (иссечение), лечение холодом (криотерапия), электрохирургическое воздействие, лазеротерапия. Ко второй группе причисляют: использование медикаментов, предназначенных для остановки роста бородавок (азотная и трихлоруксусная кислота, солкодерм).
Терапия с применением цитотоксинов, запускающих процесс самоуничтожения клеток. Назначаются подофиллин, подофиллотоксин, 5-фторурацил.
Иммунологические методы. Лечение интерферонами группы альфа, бета и гамма.
Комбинация сразу нескольких методов.
При устранении ВПЧ-поражений предпочтительным является сочетание физических и химических деструктивных методов, использование цитотоксинов, также дают положительный эффект методы, включающие деструкцию поврежденных очагов, повышение общего и местного иммунитета.
Выбирая необходимую терапию для пациента, врач должен ориентироваться еще на четыре важных момента:
Насколько будет эффективно лечение при выявленной патологии;
Как часто случаются рецидивы после назначения процедур или препаратов;
Степень переносимости (количество побочных эффектов);
Простота выполнения манипуляций.
Физические деструктивные методы удаления папиллом
Главное отличие этого лечения заключается в том, что при воздействии на участок разрушение пораженных тканей происходит сразу же, в то время как при использовании других методов необходим определенный срок, чтобы получить результат. Так, папилломы могут оставаться на коже в течение еще нескольких часов или недель после начала терапии. Однако заживление зоны после воздействия физическими методами занимает ничуть не меньше времени. В медицинской литературе говорится о том, что вероятность рецидива никак не связана с тем, какой выбран способ лечения, отсюда следует вывод о малой значимости преимуществ механических методов. Отмечается, что для их использования требуются специальные кабинеты, оснащенные дорогостоящим оборудованием, персонал, способный им пользоваться, сертификация процедуры. Все эти сложности делают деструктивные методы практически невозможными в условиях малых медицинских центров, где место отведено лишь для дерматовенеролога, гинеколога и уролога. Таким образом, врачу приходится искать другие пути и прибегать к консервативным методам лечения.
Химические деструктивные методы удаления папиллом
Для реализации терапии применяют концентрированные растворы кислот, щелочей и других химических веществ. Так, могут использоваться ферезол, перекись водорода, акрихин и хингамин в жидком виде, медикаменты, включающие салициловую, молочную, уксусную, азотную кислоты, сок травянистых растений – туи, чистотела. Примечательно, что воздействие всех названных препаратов трудно спрогнозировать, а также предусмотреть возможные побочные эффекты. Каких-либо полноценных исследований, предоставляющих статистические данные, очень мало. Вместе с тем есть ряд препаратов, картина при применении которых более или менее ясна. Так, зарубежные медики и отечественные специалисты без особых опасений назначают трихлоруксусную и азотную кислоту, помимо этого используется кислотосодержащий медикамент – солкодерм.
Удаление папиллом трихлоруксусной и азотной кислотами
Что касается первого из медикаментов (ТХУ), то при лечении ВПЧ он должен быть в концентрации, равной 80-90%. После нанесения он приводит к местному некрозу (отмиранию) новообразовавшихся клеток. Подобно действует и раствор азотной кислоты. Этот деструктивный метод достаточно популярен из-за низкой стоимости и простоты операции.
Показаниями для назначения являются кондиломы женских наружных половых органов и головки мужского полового члена. Также уместно воздействие кислотой при противопоказаниях к применению цистотоксических методов или лазеротерапии. Также с осторожностью и только в крайних случаях ТХУ назначают при обнаружении вагинальных и уретральных папиллом. Процент эффективности подобных препаратов достигает отметки в 70-80. Треть пациентов после лечения страдает появлениям язвочек и мокнутия.
Удаление папиллом солкодермом
Водный раствор для наружного применения, активными компонентами выступают продукты распада несколько органических кислот – щавелевой, уксусной и молочной, а также азотной кислоты и ионов металлов. Препарат существенно выделяется на фоне других медикаментов, применяемых при использовании деструктивных методов лечения. Солкодерм характеризуется следующими свойствами и механизмом воздействия:
Приводит к мгновенной фиксации ткани;
Действует только на зону нанесения;
Поврежденная зона изменяет окраску сразу после обработки раствором;
Ткань, развитие которой приостановлено, подвергается процессу мумификации – высыхает и темнеет;
Образовавшаяся некротическая ткань отторгается самостоятельно.
При этом солкодерм редко приводит к каким-либо осложнениям (инфекции или образованию рубцов), а срок заживления участка невелик. Лечение не требует специальных условий и оборудования, поэтому проводится амбулаторно. Назначается при остроконечных кондиломах любой локализации, достаточно единовременного нанесения раствора.
Цитотоксические препараты для удаления генитальных бородавок
Подофиллин
Сокращенно – ПФ. Препарат изготавливается из вытяжки, полученной из корневищ растений P. pelatum и P. emodi. При избавлении от ВПЧ применяют раствор с концентрацией в 10-25%, соединенный с этанолом или настойкой бензоина. Нередко используется при терапии медиками из Великобритании. Механизм действия заключается в связи с аппаратом микротрубочек клетки и подавлением митоза (деления), что прекращает транспортировку нуклеиновых кислот, приводит к торможению синтеза ДНК и блокирует размножение тканей. В РФ подофиллин регистрацию не получил. Некоторые авторы скептически относятся к препарату и предостерегают от самовольного его использования. Так, Pedersen et al. называет ПФ грубо очищенным растительным экстрактом, изученным медициной недостаточно. Авторы утверждают, что в 20-процентном растворе ПФ десятую долю занимают мутагенные флавоноиды – кверцетин и кемферол, поэтому допустимо использовать только высокоочищенные подофиллины. Что касается пациентов, то ПФ должен быть разрешен к самостоятельному нанесению только после предварительных разъяснений.
Подофиллотоксин
Вещество, считающееся наиболее активным и являющееся фракцией в составе описанного выше подофиллина. Форма выпуска различается – это могут быть растворы различной концентрации (0,25%, 0,3% и 0,5%), либо крема для наружного нанесения 0,15%, 0,3% и 0,5%. В РФ разрешены к применению обе формы подофиллотоксина (ПФТ). Он оказывается привлекателен из-за возможности использования самими пациентами и отличается при этом достаточной безопасностью. Терапия длится на протяжении 4-5 недель, за этот промежуток времени показано применение дважды каждые три последовательных дня.
Эффективность воздействия варьируется в зависимости от половой принадлежности пациента. Положительные результаты составляют 26-87% у мужчин, а у женщин – 50-77%. Однако в исследованиях, где говорится о таких процентах, сказано, что период наблюдения за больными отличался, а также не была проведена работа по фиксации рецидивов. Hendley отмечает избавление от папиллом лишь в 30-40% случаев, Bonnez и того меньше – лишь у 29%, по данным Wang, количество составляет 86,5%, а Kinghorn et al. – 86% (мужская аудитория) и 72% (пациенты-женщины). Статистика Syed показывает, что рецидивы возможны в 5,5% историях больных, если использовался раствор 0,3% и в 51%, когда наносился крем 0,3% или 0,5%, von Krogh заявляет о 38% при применении раствора 0,5%, Wang – о 17%, а Hellberg сообщает о 23% (при назначении крема 0,5%).
Среди побочных эффектов были названы местные воспалительные реакции (насчитывается 57% случаев), эритема (48%), болезненные ощущения (47%), появление зуда (44%), возникновение небольшого мокнутия и язв (39%). Каких-либо постоянных побочных эффектов не обнаружено, но все же желательно ограничивать ПФТ количеством в 0,2 мл за одно использование.
Handley придерживается точки зрения о том, что ПФТ показан при неороговевающих кондиломах, насчитывающихся в малом количестве и находящихся на наружных половых органах мужчин и женщин. Указывается, что препарат не производит должного действия при нанесении в области влагалища, уретры, перианальной зоны. Среди недостатков подофиллотоксина называют высокую цену, долгий срок применения и не столь уж впечатляющую эффективность.
5-фторурацил
Еще один препарат группы цитотоксинов – 5-фторурацил (5-ФУ), действие которого основано на нарушении синтеза клеточной и вирусной ДНК. При медикаментозном лечении ВПЧ используется в виде 5%-ого крема. Handley причисляет 5-фторурацил к эффективному лечению внутривлагалищных папиллом и кондилом задней части уретры.
В первом случае 5-ФУ наносят единожды на ночь на протяжении 1 недели, либо по схеме 1 раз в 7 дней на протяжении двух с половиной месяцев. Отмечается высокая эффективность, достигающая 85-90%, но не исключены и побочные эффекты – намокание, эрозии, что может закончиться тяжелой формой мокнущего контактного дерматита. У мужчин крем используется на ночь, сразу после мочеиспускания, длительность – 3-8 дней. Положительный исход при лечении бородавок наблюдается в 90-95%. Но опять-таки не обошлось без побочных эффектов, среди которых оказались сужение сосудов и мочевого канала уретры, нарушение выделения мочи, язвы.
Медики применяют 5-ФУ крайне редко, хоть он и стоит сравнительно немного, но при этом имеет слишком много нежелательных последствий. Кроме того, крем не может использоваться при беременности.
Как уже говорилось выше, метод лечения считается эффективным при отсутствии рецидивов. Если иметь в виду ВПЧ, то повторное возникновение заболевания не связано с выбором деструктивного (механического) метода. По этой причине стоит обратиться к еще одной группе консервативных методов – терапии иммунными препаратами, назначаются которые могут самостоятельно, так и в сочетании с другими схемами терапии.
Иммунологические методы лечения папиллом
Использование интерферонов (ИФ)
Поскольку ВПЧ способен сохраняться в эпителиальных клетках, а механические методы не исключают возникновение рецидивов, то имеет смысл назначать интерфероны, при этом показана монотерапия, также нередко прибегают к использованию медикаментов этой группы для комбинированного лечения.
ИФ – это белки внутреннего происхождения, участвующие в биорегуляции и способные оказывать противовирусное, антипролиферативное (препятствующим разрастанию тканей) и иммуномодулирующее действие. Все интерфероны делятся на три основные группы: лейкоцитарная, фибробластная, лимфоцитарная, либо О±-ИФ, ОІ-ИФ, Оі-ИФ, соответственно.
Способы применения препарата также различаются, допустимо местное нанесение, использование внутриочагово и системно (введение внутримышечно или внутривенно). Эффектом после назначения ИФ является снижение концентрации вирусной ДНК, что приводит к улучшению клинической картины и последующему восстановлению здоровой ткани.
Многие исследования воздействия ИФ на организм человека показали, что наружное применение препарата приносит наименьшую пользу. Некоторые специалисты признают необходимым использование интерферонов подобным способом только при выявлении очагов ВПЧ-инфекции, способных привести к нарушению функционирования органа или при наличии внутриэпителиальных новообразований, в том числе в тех случая, когда причиной их увеличения являются вирусы высокого онкогенного риска.
Различные авторы указывают на то, что при внутримышечном или подкожном введении интерферонов группы альфа в дозировке от 1,5 до 3 млн МЕ полная ликвидация папиллом была зарегистрирована у 11-100% пациентов.
Среди побочных эффектов при длительном применении ИФ появляются различного рода гриппоподобные явления, тяжесть которых варьируется в зависимости от использованной дозировки препарата. Чтобы избежать такого действия или ослабить его, осуществляется прием нестероидных противовоспалительных медикаментов.
В качестве системной монотерапии ИФ рекомендуются крайне редко. Во-первых, предсказать пользу от лечения достаточно сложно, во-вторых, его стоимость достаточно высока. По этим причинам данный метод не нашел повсеместного практического применения.
Существует группа исследователей, которая сообщает об эффективности внутриочагового использования интерферонов О± и ОІ. Успех наблюдался в 35-62,5% случаях – бородавки постепенно исчезали, причем это касалось как тех папиллом, которые подвергались воздействию, так и тех, что затронуты не были. Отмечается, что успеха удается достичь при внутриочаговом лечении О±-ИФ упорных к терапии плоских бородавок. При применении препарата в дозировке 1 млн МЕ внутриочагово папиллом не было у 78% пациентов спустя 4 месяца после лечения.
В России интерфероны можно приобрести как отечественного, так и зарубежного производства. Среди них оказались следующие: , интрон А, реаферон, реальдирон, кипферон и прочие. Предпочтение лучшего всего отдать медикаментам, полученным путем генной инженерии, нежели человеческим ИФ.
Существуют некоторые данные, указывающие, что есть положительный эффект от применения индукторов ИФ в качестве монотерапии. В частности имеется в виду использование лекарственного препарата – имиквимода , являющегося индуктором цитокинов и интерферонов альфа-группы. Наносится препарат трижды в неделю или каждый день на ночь в виде 5%-ого крема. Применение продолжается до полного устранения папиллом, но не дольше 4 месяцев. Успеха удалось достичь у 56% больных, если нанесения производились по первой схеме, во втором случае эффект наблюдался у 71%. Также есть свидетельства, говорящие об уменьшении количества высыпаний у 50% людей, поэтому общий процент полезного действия медикамента равняется 81-93. Повторное возникновение заболевания (исследования пациентов на протяжении года) зафиксированы у 13-19%. Однако обратной стороной частого применения имиквимода стали покраснения, возникновение отечности, эрозий. Крем показан при субклинической папилломовирусной инфекции. В России препарат не зарегистрирован.
Большинство специалистов указывает, что наиболее разумно применять интерфероны, их индукторы и стимуляторы иммунитета как дополнительную терапию, назначаемую на фоне реализации деструктивных методов. Воздействие на иммунные механизмы позволяет снизить риск возникновения рецидивов. Также уделяется внимание комбинированной терапии при избавлении от упорных, вяло поддающихся устранению папиллом. Сейчас существует целый ряд методик, направленных на сочетание иммунных медикаментов и других методов – криотерапии, электрокоагуляции, солкодерма и других.
Так, приводятся данные по использованию ИФ совместно с лазеротерапией, что является более эффективным (успех в 52-81,5% случаев), нежели один их названных способов лечения (прогресс у 19-61%). Процедура СО2-лазерного иссечения участка и назначение малых доз интерферонов альфа (1-3 млн МЕ раз в сутки на протяжении недели с перерывами на месяц и повторением цикла 3-4 раза) приводит к исчезновению бородавок и снижает риск повторного их появления. Если же целью терапии есть удаление остроконечных кондилом, то комплекс (лазерная терапия или электрокоагуляция + месяц применения геля с бета интерферонами в дозе 0,1 млн МЕ/г 5 раз в день) становится неплохим способом избежать рецидива.
The Condylomata International Collaborative Study Group указывает на то, что устранение всех заметных на коже кондилом при помощи СО2-лазера и последующее использование О±-ИФ (трижды в неделю на протяжении месяца) не приводит к нужному эффекту по сравнению с плацебо (избавление от заболевания у 18%, повторное развитие у 35%). По информации M. R. Hopel и соавторов, комбинация интерферонов альфа в виде 3-6-дневных курсов с перерывом на 2 недели и механических и/или хирургических методов дает положительный результат при лечении упорных бородавок и кондилом, но не избавляет пациента от рецидивов, которые возникают в половине случаев.
Устранение крупных кондилом ануса осуществляется в несколько этапов: хирургическое удаление, последующее прижигание и введение интерферонов бета в дозировке 500 тыс МЕ единовременно в прямую кишку. Число рецидивов после такого лечения составляет 12% (если применялся ИФ) и 39% – без него.
О эффективном лечении можно говорить при воздействии на иммунитет при помощи индукторов эндогенного ИФ и прочих стимуляторов защитной функции организма. В России эти препараты представлены в ассортименте: Гепон , Ридостин , Неовир , и другие. Общее и местное применение позволяет улучшить итоговый показатель терапии и избежать рецидивов. О положительном эффекте свидетельствует накладывание Гепона на пораженные участки, после обработки их любым из механически методов, заживление проходит быстрее и бородавка не растет вновь.
Также отмечается положительный эффект при использовании Иммуномакса . Назначается он в сочетании с любым из механических методов при рецидивирующих остроконечных кондиломах. После удаления новообразований производят внутримышечное введение Иммуномакса по 200 единиц раз в сутки. Схема лечения периодическая, задействованы 1-3-й, 8-10-ый дни. Отсутствие повторного разрастания кондилом выявлено у 68% пациентов, дополнительные сеансы деструкции позволяют достичь результата у 98% (данные за три месяца).
На сегодняшний день практически нет исследовательских работ, освящающих вопрос выделения ВПЧ из очагов поражений до и после лечения. При назначении Иммуномакса происходит устранение ВПЧ из поврежденной зоны. Лечение позволяет сократить количество пациентов, у которых выявлен положительный результат ДНК на вирус, практически в полтора-два раза – для ВПЧ высокого риска онкогенности уменьшение наблюдается с 48,9 до 21,3%, а для низкого – с 48,9 до 34%. До момента воздействия препаратом вирусы первой группы выявлены у 63,8% больных, после – лишь у 19,2%. Микроорганизмы с низким риском онкогенности до терапии прослеживаются у 61,9%, а после – у 25,6%. Исходя из этих данных, есть основания полагать, что иммуномакс допустимо использовать при монотерапии во время бессимптомного носительства ВПЧ. Подобный факт помогает избежать развития у женщин цервикальной дисплазии (эрозии шейки матки) и рака шейки матки при выявлении папилломовирусной инфекции. При терапии предраковых состояний деструктивным методом избавиться от ВПЧ генитального тракта в некоторых случаях помогает сочетание стандартной терапии и Иммуномакса. Комбинация методов лечения, подразумевающие использование нескольких методов, признана наиболее эффективной и безопасной в плане возникновения рецидивов.
Отсюда следует, что на сегодня существует достаточное количество методов устранения аногенитальных папиллом. Их эффективность оценивается исследователями по-разному и колеблется в пределах 50-94%. Однако нет какого-то универсального метода лечения, который бы хоть один из авторов взялся назвать панацей, виной этому – частота рецидивов.

Терапия определяется в каждом отдельном случае индивидуально. Количество рецидивов не имеет прямой связи с тем, какой из методов был использован при лечении. Статистика говорит о повторном появлении заболевания в течение 3 последующих месяцев у 25-30% пациентов. Возобновление роста бородавок происходит из-за реактивации инфекции, а не из-за нового заражения. Если меры не принимаются, то папилломы могут разрешиться сами по себе, не изменяться или, наоборот, прогрессировать. Также учитывается тот факт, что вирус способен сохранять функционально активное состояние, но при этом никаких жалоб от пациента не поступает.
Сопутствующие действия при лечении аногенитальных бородавок
Назначая терапию и производя удаление очагов поражения, необходимо учитывать и решение других задач:
Диагностика и излечивание у пациентов с аногенитальными папилломами других заболеваний, передающихся половым путем (а также партнеров больных);
Исследование всех пациентов женского пола с бородавками в зоне половых органов и анального отверстия на наличие цервикальных внутриэпителиальных новообразований;
Отслеживание очагов этих новообразований, предотвращение их перехода в злокачественные;
Лечение аногенитальных бородавок и опухолей на ранних стадиях, при ярко выраженной клинической картине, неоплазий сложных форм и плоскоклеточной карциномы;
Информирование пациентов об использовании презервативов и избирательном подходе к партнерам в целях предотвращения заражения ВПЧ и другими инфекциями, передающимися при половом контакте.
К настоящему времени выявлено около 100 типов вируса папилломы человека (ВПЧ). Обитая на коже и слизистых оболочках, папилломавирусная инфекция (ПВИ) способна вызывать доброкачественные новообразования и трансформацию клеток эпителия в злокачественные формы. Она признана одной из самых распространенных инфекций, способных передаваться половым путем, и выявлена у 30,3% населения европейской зоны России.
Как передается папилломавирусная инфекция и каковы факторы риска
Максимальная частота инфицирования приходится на наиболее активный в сексуальном отношении возраст (15-30 лет) и составляет среди женщин 17, 6-20, 8%, причем ее рост прямо пропорционален числу половых партнеров у них. Особое внимание к результатам исследования на вирус папилломы человека в гинекологии объясняется тем, что:
- 70% женщин через 3 года, считая от начала сексуальной жизни, заражены ПВИ;
- возможно заражение ребенка от матери во время родов;
- в числе всех онкологических болезней женщин 12% связаны с ВПЧ;
- хотя после 30 лет показатель заболеваемости этой ПВИ снижается (8,5-10%), зато возрастает частота и раков шейки матки;
- почти во всех случаях плоскоклеточного рака шейки маткив исследуемом материале обнаруживаются ДНК этого вируса; по распространенности среди женщин до 45-летнего возраста рак шейки в числе злокачественных опухолей находится на втором месте (после рака молочной железы);
В связи с этим вакцинация против ВПЧ приобретает особое значение.
«Входными воротами» для возбудителя болезни служат даже незначительные механические повреждения и воспалительные процессы слизистых оболочек или кожи, опрелости, мацерация кожи при выделениях из влагалища, уретры, при скоплении смегмы в препуциальном мешке. Источником заражения служат больные люди или вирусоносители без клинических проявлений.
Заражение в большинстве случаев происходит половым путем, но возможно и в результате непосредственного контакта с больным или вирусоносителем (рукопожатие и др.), реже - посредством общего пользования предметами гигиены, через воздух или воду в спортзале, бане, бассейне. Возможно и инфицирование медицинских работников от дыма, возникающего при лечении методом лазерной деструкции или диатермокоагуляции кондилом, а также нередко происходит и самозаражение во время эпиляции, бритья, «обкусывания» ногтей, расчесывания кожи.
Основными факторами риска, способствующими проявлению или/и обострению заболевания, являются:
- Сниженная иммунологическая реактивность организма при сопутствующих заболеваниях внутренних органов, гиповитаминозе, курении и алкоголизме, лечении цитостатическими средствами, при иммунных заболеваниях.
- Сопутствующие, преимущественно инфекционные заболевания, особенно передающиеся при сексуальных контактах (гонорея, цитомегаловирус и микоплазма, трихомониаз, бактериальный вагиноз и др.).
- Раннее начало половых контактов и большое число партнеров; сексуальный контакт с женщинами, страдающими генитальным или перианальным кондиломатозом, раком шейки матки.
- Гормональный дисбаланс, особенно при сахарном диабете, приеме глюкокортикоидов, а также состояния дисбиоза.
- Медицинские процедуры и манипуляции, особенно введение и извлечение внутриматочной спирали, инструментальный аборт и диагностическое выскабливание.
Симптомы папилломавирусной инфекции
Краткая информация о ВПЧ
С момента попадания возбудителя в организм до первых проявлений заболевания (инкубационный период) проходит в среднем 3 месяца (от 3-х недель до одного года). На начальной стадии, при отсутствии благоприятных условий для развития вируса в организме, возможно носительство ПВИ без заболевания. В противном случае он встраивается в генные структуры клеток, что приводит к появлению симптоматики.
Все клинические проявления объединены в 3 группы:
- Поражения кожи - обычные, плоские, подошвенные, некоторые другие виды бородавок и небородавчатые поражения.
- Поражения слизистых оболочек половых органов - различные типы кондилом, карцинома и некондиломатозные поражения.
- Поражения других слизистых оболочек - гортани, языка, пищевода, прямой кишки, бронхов, конъюнктивы и т. д.
В среднем в 99,5% всех случаев плоскоклеточного рака шейки матки обнаруживаются ДНК возбудителя папилломы человека. Проявления и лечение папилломавирусной инфекции во многом зависят от типа вируса. Наиболее распространенными и опасными в плане ассоциации с онкологическими формами поражения покровного эпителия слизистой оболочки гениталий являются около 35 типов.
Все виды возбудителей классифицируются по степени риска вызываемой ими злокачественной трансформации клеток. Основные из них:
- низкая степень онкогенности - 6 и 11 типы вируса, вызывающие развитие множественных кондилом в области мочеполовых органов и на коже вокруг заднепроходного отверстия, или ануса (перианальные кондиломы), а также дисплазию эпителиальных клеток шейки матки легкой степени; на их долю приходится в среднем до 90% случаев кондиломатоза;
- средней степени онкогенного риска - 31, 33 и 35;
- высокой степени онкогенного риска - 16 и 18, которые обнаруживаются в 50-80% образцов ткани из шейки матки при умеренной дисплазии плоского эпителия и в 90% рака, расположенного в поверхностных слоях тканей (неинвазивный рак, непрорастающий вглубь тканей).
Клиническая картина
В соответствии с клинико-морфологической картиной, инфекция в области ануса и гениталий проявляется кондиломами различных видов - остроконечными, сосочковыми с наружным ростом, внутриэпителиальными (рост внутрь эпителиального слоя), гигантской кондиломой Бушке-Левенштейна, являющейся разновидностью остроконечной кондиломы, но с наружным и внутриэпителиальным ростом одновременно, и похожей на раковую опухоль.
В зависимости от проявлений и характера течения, различают три формы ПВИ:
- Латентную, или скрытую (бессимптомную) при которой происходит, невидимое при обычном осмотре и морфологическом исследовании, интенсивное размножение пораженных клеток эпителия с мутантной (измененной) ДНК. Чаще оно обнаруживается в результате лабораторного исследования шейки матки, реже - влагалища.
- Субклиническую, характерную отсутствием или минимальным количеством клинических симптомов и гистологических изменений в инфицированной ткани при наличии в ней элементов ДНК вируса.
- Клиническую, или манифестную.
Папилломавирусная инфекция в большинстве случаев существует в виде латентной и субклинической форм. Манифестация заболевания возникает под влиянием провоцирующих факторов, или факторов риска.
Субклиническая форма проявляется плоскими элементами небольших размеров, часто визуально незаметными. После проведения пробы с 3% уксусной кислотой (обрабатывается «подозрительный» участок) на коже появляются плоские мелкие бородавки. Симптоматически они обычно ничем себя не проявляют, но иногда могут сопровождаться зудом, а при локализации во влагалище и в цервикальной зоне - провоцируют кровоточивость во время и после полового акта, выделения из влагалища.
Клиническая форма представлена преимущественно высыпаниями различных видов в области гениталий, симптомы которых зависят от участка расположения, типа и размера элементов. Условно различают следующие типы бородавок:
- Остроконечные, представляющие собой выпячивания пальцеобразной формы, на поверхности которых имеется сосудистый «рисунок» в виде петель или точечных пятен. Они локализуются преимущественно на участках трения при половом акте - в области уздечки малых половых губ, у входа и в самом влагалище, на больших и малых половых губах, клиторе, девственной плеве, на шейке матки, в области промежности, на лобке, вокруг заднепроходного отверстия и в самых нижних отделах прямой кишки, на слизистой оболочке мочеиспускательного канала в виде кольца вокруг наружного отверстия (в 4-8%). При более глубоком поражении уретры возникает упорно протекающий уретрит с соответствующими симптомами, плохо поддающийся лечению.
- Папиллярные - гладкие непигментированные или пигментированные элементы без ножки округлой формы, несколько возвышающиеся над поверхностью. Они расположенные на коже наружных половых органов.
- Папулообразные. Для них характерны пигментация, отсутствие «пальцевых» выпячиваний, свойственных остроконечным бородавкам, и избыточный роговой слой эпителия (гипрекератоз). Локализация - мошонка, кожа тела полового члена и наружная поверхность крайней плоти, венечная борозда полового члена, боковая поверхность женских наружных половых органов, кожа вокруг ануса и промежность.
- Кератотические - утолщенные элементы, которые возвышаются над поверхностью избыточно сухой кожи больших половых губ. От этих образований происходит легкое инфицирование полового партнера.
- Бородавки по типу пятен - располагаются на слизистых оболочках в виде пятен неинтенсивного розовато-красного, красновато-коричневого или серовато-белого цвета.

Остроконечные генитальные кондиломы
Динамика и симптомы остроконечных кондилом
Остроконечные кондиломы с экзофитным типом роста (не внутрь тканей, а наружу) являются классической формой. Вначале своего развития они представляют собой ограниченные сосочки в виде маленьких узелков. Их цвет не отличается от окраски слизистой оболочки или кожи, на которых они располагаются. Постепенно увеличиваясь, сосочки приобретают вид нитевидных разрастаний значительных размеров и внешне похожи на цветную капусту или петушиный гребень.
Между сосочками появляется выпот межклеточной жидкости. Поверхность разрастаний становится влажной и блестящей, возникает отечность тканей, мацерация, присоединяются болезненность и неприятный запах. В период прогрессирования в центре каждой папилломы видны кровеносные сосуды, в отличие от элементов с обратным развитием. Нередко происходит изъязвление разрастаний с присоединением вторичной инфекции. На стадии регресса сосочки становятся сглаженными, даже бархатистыми, за счет утолщения слоя рогового эпителия.
У беременных происходит очень быстрый рост остроконечных бородавок в результате физиологического снижения иммунитета и столь же быстрый их самопроизвольный регресс после родов. Во время разрастания кондиломы могут даже закрывать родовые пути.
Диагностические методы
В целях диагностики, кроме обычного осмотра пациента, проводятся расширенная кольпоскопия, гистологическое и цитологическое исследования материала, взятого посредством биопсии. Обязательно проводятся анализы на наличие других инфекционных возбудителей, передающихся половым путем.
Большое значение для дифференциальной диагностики имеют анализы на папилломавирусную инфекцию, проведенные методами ПЦР (полимеразная цепная реакция) и ПЦР с идентификацией отдельных типов ВПЧ. Кроме того, проводятся анализы на определение онкобелков E6 и E7 в материале, взятом из цервикального канала, иммунофлюоресцентным методом, что позволяет дифференцировать носительство и начинающуюся трансформацию пораженных клеток ткани в злокачественные.
Как лечить папилломавирусную инфекцию
Основными принципами лечения являются:
- Устранение факторов риска, снижающих иммунную защиту организма.
- Подавление возбудителя заболевания и устранение условий, необходимых для его существования.
- Коррекция местного и общего иммунитета, включая вакцинацию.
Наиболее перспективным методом является вакцинация против папилломавирусной инфекции, позволяющая осуществлять не только профилактику, но и лечение уже возникших ее проявлений. Вакцинация осуществляется рекомбинантными вакцинами, эффект которых направлен против возбудителей заболевания с высоким онкогенным риском за счет подавления активности онкобелков E6 иE7 и увеличения активности клеточных белков p53 и Rb-105.
С этой целью применяются вакцины:
- «Гардасил» - в виде суспензии для внутримышечных инъекций. Ее эффект направлен на выработку в организме специфических антител против белков ВПЧ типов 6, 11, 16 и 18;
- «Церварикс» - суспензия для внутримышечного введения против белков ВПЧ типов 16 и 18.
Комбинированное лечебное воздействие сочетает в себе деструктивные и химические методы, а также использование иммуномодуляторов и неспецифических противовирусных средств.
К деструктивным аппаратным методам относятся криодеструкция и электродеструкция, радиоволновое удаление кондилом, плазменная коагуляция и лазерная терапия. Химические деструктивные препараты для лечения папилломавирусной инфекции - это Трихлорацетат (80-90%), Подофиллотоксин (спиртовой раствор или крем 5%), 5-фторурациловый 5% крем, «Вартек» (раствор), «Колхамин» (мазь), «Солкодерм» (раствор) и др.
Неспецифические противовирусные средства: лейкоцитарный и фибробластный интерфероны, «Циклоферон», «Интрон-А»,«Лейкинферон», «Неовир», «Алломедин» (гель) и др. Иммуномодулирующие препараты: «Иммуномакс», «Панавир», «Ликопид», «Изонопринозин», «Деринат», «Глутоксим», «Гепон», «Амиксин», «Эпиген-интим» и др.
Папилломавирусная инфекция представляет собой актуальную медико-социальную и экономическую проблему, в связи со значительным ростом заболеваемости, высокой контагиозностью, снижением репродуктивного здоровья и опасностью роста числа онкологических заболеваний, вызываемых этой инфекцией.