Аутоиммунные заболевания входят в число важных медицинских проблем современного человечества. Ими страдает 5 % населения земного шара. Например, только в Соединенных Штатах Америки 6,5 млн. человек поражено ревматоидным артритом – самым распространенным аутоиммунным заболеванием. В настоящее время иммунологам известно более 80 различных аутоиммунных заболеваний. Многие из них приводят к тяжелым страданиям, ограничению физических возможностей и даже смертельному исходу. Часто эти болезни возникают в юношеском и молодом возрасте. Помимо чисто медицинской, аутоиммунные заболевания составляют и социальную проблему: во многих случаях они приводят к потере трудоспособности людей активного возраста.
Избирательное отсутствие иммунореактивности организма на специфический антиген получило название иммунологической толерантности. Многолетние усилия ученых привели к пониманию того, что толерантность к собственным молекулам не заложена в организме изначально. Она приобретается в период внутриутробного развития.
После рождения человека иммунологическая толерантность поддерживается следующими механизмами (основными):
Элиминация иммунореактивных клеток нежелательной специфичности (запрещенные клоны по Бернету) – уничтожение их в тимусе;
Результат активности регуляторных клеток с супрессивными функциями;
Иммунологическое усиление с помощью антител, антигенов, ЦИК, цитокинов.
Вопросы для самоподготовки.
Понятия об аутоантигенах, их типы
Биологическая и патогенетическая роль аутоантител
Аутоиммунные заболевания, критерии, типы
Гипотезы возникновения аутоиммунных заболеваний
Механизмы реализации аутоиммунных процессов
Клинические примеры аутоиммунных заболеваний
Диагностика аутоиммунных заболеваний
Основные принципы лечения аутоиммунных заболеваний
1. Понятия об аутоантигенах, их типы.
Антигены, против которых развивается аутоиммунный ответ - называются аутоантигенами.
В организме представлены следующие типы аутоантигенов:
Естественные аутоантигены (первичные) – антигены иммунологически забарьерных тканей (хрусталик, стекловидное тело глаза, нервная ткань, антигены сперматозоидов, щитовидной железы). Эти антигены еще называют секвестированными - в норме они не контактируют с клетками иммунной системы.
Приобретённые (вторичные, модифицированные аутоантигены), образующиеся под влиянием физических, химических, биологических (микробных) факторов:
Истинные аутоантитела реагируют с тем или иным нативным (неизмененным) тканевым антигеном. В процессе нормального иммунного ответа организм защищает себя от чужеродных антигенов (например, вируса ВИЧ, гепатита В и С) даже ценой гибели собственных изменённых клеток. Но модифицированные антигены могут привести к срыву естественной иммунологической толерантности по отношению к нормальным клеткам организма с развитием аутоиммунной реакции (против, в нашем примере, свободных от ВИЧ Т - хелперов).
Среди приобретенных факторов развития АЗ уместно говорить о существовании:
Перекрестных антигенов, например, когда возбудители инфекций имеют сходную антигенную структуру с антигенами тканей человека. При этом, для развития АЗ при этом необходимы нарушения иммунорегуляции.
Неоантигенах - встраивание нуклеиновых кислот вируса в геном клетки хозяина, и экспрессия на мембране клетки вирусиндуцированых неоантигенов, инициирующих аутоиммунные заболевания.
Суперантигенах – иммуногенные белки, секретируемые патогенами (микоплазма, гемолитический стрептококк; стафилококки, вирусы), являющиеся мощными активаторами Т и В-клеток. Суперантигены могут активировать без необходимости презентации их макрофагами (напрямую).
2. Биологическая и патогенетическая роль аутоантител.
Наличие аутоантител не всегда признак аутоиммунной патологии, и у всех здоровых людей в сыворотке крови в норме в малых количествах присутствуют аутоантитела к ДНК, компонентам цитоскелета, миелину, цитохрому С, коллагену, трансферрину, компонентам клеток сердца, почек, эритроцитов, фибробластов; антиидиотипические антитела (против иммуноглобулинов), которые участвуют в регуляции иммунного ответа. Титр антител нарастает с возрастом. Это относится к определению ревматоидного и антиядерного фактора, а также антител, выявляемых в реакции Вассермана с фосфорнолипидным и кардиолипиновым антигенами. У 70-летних аутоантитела против различных тканей и клеток обнаруживаются по крайней мере в 60 % случаев (без соответствующих клинических проявлений). В соответствии с теорией старения Walforda, в течение жизни организма происходит изменение антигенных детерминант, вследствие мутаций, нарушения транскрипции. Также повышается чувствительность стареющего организма к действию экзогенных факторов, которые могут обусловить аутоиммунные нарушения.
Повышение титра аутоантител против того или иного органа обнаружено также в фазе восстановления его функции и структуры, на фоне перенесенных инфекционных заболеваний и лекарственной терапии. В настоящий момент окончательно установлено, что они имеются в невысоком титре приблизительно у 10% нормальной популяции и являются маркерами повреждения тканей в результате химического или иного воздействия, например, ишемического повреждения миокарда . При прекращении такого воздействия и удаления разрушенных тканей аутоантитела как правило исчезают.
Биологическая (защитная роль) аутоантител определяется тем, что они:
Обеспечивают транспорт продуктов метаболизма, удаление отживших макромолекул, вышедших из естественных и разрушенных клеточных и субклеточных структур.
Нейтрализуют продукты метаболизма клеток, поступающие в кровь и оказывают протективный эффект (санитарная функция).
Являются предшественниками антител к экзогенным антигенам.
Выступают в роли частного механизма иммунорегуляции (антиидиотипические антитела).
Выделяют следующие понятия: аутоиммунные процессы и аутоиммунные заболевания. К аутоиммунным процессам относят состояния, при которых иммунная система распознает антигенные детерминанты собственных тканей организма и вырабатывает аутоантитела и антигенспецифические лимфоциты, которые не имеют патогенетического значения в реализации воспаления. При естественной или инициированной гибели клетки во внешнюю, по отношению к клетке среду выбрасываются внутриклеточные структуры (внутриклеточные, «замембранные» - подобные «забарьерным» антигены), которые и нацеливают иммунную систему на такие клетки и являются инициаторами выполнения иммунной системой своей санитарной функции. При стрессе, на поврежденные структуры систем, участвующих в нем, вырабатываются короткоживущие специфические антитела, выполняющие функцию «ассенизаторов» поврежденных стрессом (нежизнеспособных) структур. Длительно и часто повторяющиеся стрессы, вызывают задержку антител, нарушение гомеостатических реакций и могут стать причиной развития аутоиммунных заболеваний, склерозирования, опухолей.
Аутоиммунные заболевания (АЗ) – патологические процессы, при которых доказано, что аутоиммунные реакции играют главную или существенную патогенетическую роль. При этом, аутоантитела и антигенспецифические лимфоциты взаимодействуют уже с неизмененными аутоантигенами органов и тканей, вызывая в них хронические воспалительные реакции – «воспаление на иммунной основе».
Критериями аутоиммунных заболеваний являются:
Аутоантитела или сенсибилизированные лимфоциты должны обнаруживаться во всех случаях данного заболевания, хотя бы в некоторых его стадиях.
Должен быть обнаружен и охарактеризован аутоантиген (ы), вызывающий (е) развитие аутоиммунных реакций.
Должна быть показана возможность переноса болезни (ведущего синдрома) в другой организм посредством переноса сывороточных антител или сенсибилизированных лимфоцитов.
Болезнь должна быть смоделирована экспериментально с помощью аутоиммунизации животных аутоантигеном.
Классификация аутоиммунных заболеваний с учетом этиологического фактора:
I. Первичные аутоиммунные заболевания с генетической или без генетической предрасположенности (этиология неизвестна):
1. Органоспецифические (тиреоидит Хашимото, первичная микседема, тиреотоксикоз, атрофический гастрит, некоторые формы первичного бесплодия, инсулинзависимый диабет I-го типа, миастения гравис).
2. Органонеспецифические (системная красная волчанка, ревматоидный артрит, дерматомиозит, системная склеродермия, смешанные заболевания соединительной ткани, рецидивирующий полихондрит). Органонеспецифические АЗ еще называют системными или коллагенозами.
3. Промежуточный тип (пемфигус, пемфигоид, первичный биллиарный цирроз печени, хронический активный гепатит, синдром Шегрена, язвенный колит, глютеновая энтеропатия, синдром Гудпасчера).
4. Аутоиммунные заболевания крови (аутоиммунная гемолитическая анемия, аутоиммунная тромбоцитопения, аутоиммунная нейтропения).
При органоспецифическом типе аутоиммунных заболеваний - аутоантитела специфичны к одному компоненту или группе компонентов одного органа. Примеры: тиреоидит Хашимото – антитела к тиреоглобулину, тиреопероксидазе; тиреотоксикоз – антитела к поверхностному рецептору клеток щитовидной железы; пернициозная анемия - антитела к внутреннему фактору Кастла клеток желудка; болезнь Аддисона (недостаточность надпочечников) – антитела к клеткам надпочечников; симпатическая офтальмия – антитела к радужке и стекловидному телу, флогогенный увеит – антитела к хрусталику здорового глаза, при хроническом аутоиммунном гепатите – антитела к гладким мышцам, антимитохондриальным антителам, антинуклеарному фактору, микросомам печени, ревматоидному фактору и др.
При органонеспецифическом типе аутоиммунных заболеваний аутоантитела и сенсибилизированные лимфоциты реагируют с различными тканями данного или даже другого вида животных, например, антинуклеарные антитела. Аутоиммунная реакция развивается на фоне существовавшей толерантности. Примеры: СКВ (антитела к ДНК, ядру, микросомам, кардиолипину, рибонуклеопротеинам, рибасомным белкам). Ревматоидный артрит (антитела к Fc фрагменту иммуноглобулина G), склеродермия (антитела к ядру, Fc фрагменту IgG).
При промежуточном типе аутоиммунных заболеваний процесс локализуется в том или ином органе, но обнаруживаются и органонеспецифические антитела. Однако специфичность выявления антител все еще остается изучаемой.
II. Вторичные аутоиммунные заболевания (этиология известна или предполагается) - ревматизм, постинфарктный или посткардиотомный синдромы, лекарственные аутоиммунные реакции, дилатационная кардиомиопатия, хронический гломерулонефрит.
III. Болезни с генетическими дефектами комплемента – ангионевротический отек, волчаночно-подобные синдромы.
IV. Медленная вирусная инфекция – рассеянный склероз, поствакцинальные реакции.
V. Сочетание предыдущих групп.
4. Гипотезы возникновения аутоиммунных заболеваний
Давно известно, что подверженность аутоиммунным заболеваниям нередко носит семейный характер, причем, чем ближе родство, тем больше шансов иметь одинаковые аутоиммунные патологии. Так, если один из близнецов болен тем или иным аутоиммунным заболеванием, то наличие той же болезни у второго намного чаще наблюдается в случае однояйцовых близнецов по сравнению с разнояйцовыми. В то же время вероятность присутствия одного и того же аутоиммунного заболевания у однояйцовых близнецов никогда не достигает 100% (обычно 20-30%), что убедительно свидетельствует также и о значении внешних факторов. Совместное влияние наследственных и внешних факторов можно проследить, анализируя восприимчивость разных этнических групп к аутоиммунным заболеваниям. Коренное население Восточной Сибири, в отличие от русских, практически не болеет рассеянным склерозом, но и у русских, проживающих в этом регионе, распространенность рассеянного склероза в 2-4 раза ниже, чем у русских из европейской части России.
О том, что аутоиммунная патология запрограммирована генетически , свидетельствует также получение линий животных со спонтанно развивающимися аутоиммунными заболеваниями. Опыты по скрещиванию таких линейных животных позволили определить, что аутоиммунный ответ находится под контролем как минимум трех генов. Данные, полученные при изучении аутоиммунных заболеваний человека, также говорят о полигенной природе аутоиммунной патологии. Чувствительность к аутоиммунизации не зависит от какого-либо одного гена, а определяется сочетанием нескольких генов (вероятно, около десяти), контролирующих как иммунный ответ, так и особенности структуры компонентов органа-мишени. Важная роль в формировании генетической предрасположенности принадлежит генам системы главного комплекса тканевой совместимости, продукты которых необходимы для распознавания T-лимфоцитами специфических антигенов. Связь развития заболевания с аллельными вариантами отдельных генов этой сложно организованной системы убедительно показана для юношеского диабета, ревматоидного артрита, рассеянного склероза и других заболеваний. Например, при органоспецифических аутоиммунных заболеваниях особенно часто встречается гаплотип НLА - В8, DR3, хотя тиреоидит Хашимото ассоциирован с DR 5.
Итак, можно выделить, что в развитие аутоиммунных заболеваний участвует несколько генетических факторов:
гены, определяющие общую предрасположенность к аутоиммунной патологии (органоспецифической или органонеспецифической);
гены, определяющие конкретную мишень – антиген или антигены, против которых направлена аутоиммунная реакция.
У женщин регистрируется более высокая частота АЗ: андрогены – иммунодепрессанты, эстрогены – иммуностимуляторы; элиминация иммунных комплексов усиливается под влиянием андрогенов и ослабляется эстрогенами. В связи с этим напрашивается предположение о необходимости поиска гормональных расстройств при иммунокомплексном синдроме и возможности применения андрогенов при этом варианте иммунопатологии.
Итак, инициирующими факторами аутоиммунных заболеваний служат:
Инфекции (модификация антигенов собственных тканей, перекрестные реакции, образование неоантигенов, суперантигенов, лимфотропность, стимуляция непосредственно клеток эффекторов).
Модификация антигенов собственных тканей лекарствами.
Нарушение аутораспознавания.
Нарушение функции иммунорегуляторных клеток
Гипотеза забарьерных тканей. Нарушение гистагематических барьеров и контакт с иммунокомпетентными клетками тканей, к которым отсутствует иммунологическая толерантность: хрусталик и другие элементы глаза, половые железы, головной мозг, черепномозговые нервы содержат забарьерные антигены. После травмы, включая и (операционную), при тяжелых воспалительных процессах они поступают в кровь и против них возникают аутоантитела. Неясно, правда, как при травме одного глаза синтезированные аутоантитела поступают в хрусталик другого глаза с неразрушенным барьером и повреждают его при развитии симпатического воспаления (симпатическая офтальмия). Такие заболевания крайне трудно поддаются лечению.
Гипотеза запрещенных клонов. В организме возникают аутоагрессивные клоны лимфоцитов, накапливаются, взаимодействуют с антигенами нормальных тканей, разрушают их, обуславливая высвобождение ранее скрытых антигенов, эндогенных стимуляторов и митогенов, усиливающих эти реакции, особенно В-лимфоцитов.
Гипотеза перекрестно-реагирующих антигенов. Большой интерес у исследователей вызывает поиск инфекционных агентов, которые могут способствовать развитию аутоиммунных заболеваний по механизму молекулярной мимикрии. Известно много микроорганизмов, отдельные белки которых обладают некоторым структурным сходством с белками человека, выступающими в роли аутоантигенов. Такие микроорганизмы могут запускать аутоиммунную перекрестную реакцию и антител, и T-лимфоцитов. В частности, для рассеянного склероза в качестве возможных агентов, вызывающих молекулярную мимикрию, называли вирусы кори и гепатита B, вирус Эбштейн-Барра. Перекрестные реакции могут служить пусковым механизмом аутосенсибилизации к бактериальным антигенам. Например, β –гемолитический стрептококк группы А имеет общие (гетерогенные) детерминанты с антигенами сарколеммы миокарда и базальной мембраны почечных клубочков; антигенная структура трипаносом имеет общие детерминанты с сердечной мышцей; введение антирабической вакцины, полученной из тканей мозга кроликов может привести к аутоиммунному поражению мозга пациента за счет общих антигенных детерминант мозговой ткани человека и кролика. Схожесть антигенов штаммов E.coli 014 и 086 со структурами слизистой оболочки толстой кишки имеет патогенетическое значение для развития колита. Продукция антител к ДНК (антинуклеарные факторы) может быть обусловлена ДНК-содержащими вирусами, что имеет место при системной красной волчанке (СКВ). Перекрестно реагирующие антигены широко распространены в природе и часто вызывают выработку антител, но механизмы аутоагрессии проявляются сравнительно редко.
Гипотеза Фюденберга. Характерна генетически запрограммированная слабость иммунного ответа к конкретному антигену, т.е. специфическая иммунодефицитность. Если носителем антигена является микроорганизм, то развивается инфекция со склонностью к хроническому течению, в результате которого возможно разрушение тканей, высвобождение различных аутоантигенов, против которых вырабатываются аутоантитела, сенсибилизированные лимфоциты.
Гипотеза нарушения супрессорной функции клеток иммунной системы. При этом возникает избыток Т-хелперов, что может стимулировать аутореактивные В-клетки к образованию антител. Снижение супрессорного потенциала приводит к развитию таких АЗ, как: СКВ, сахарный диабет, рассеянный склероз, миастения, ревматоидный артирит, аутоиммунная гемолитическая анемия, первичный биллиарный цирроз печени.
Гипотеза ослепления лимфоцитов. Аутоантитела при определенных условиях блокируют воспринимающие рецепторы лимфоцитов, распознающие «своё» и «чужое», что вызывает срыв естественной толерантности и формирование аутоиммунного процесса, приводящего к аутоиммунному заболеванию.
Индукция экспрессии HLA - DR -Аг на клетках их не имеющих. В норме HLA-DR-Аг много на АПК клетках (макрофагах, клетках Лангерганса, дендритных клетках кожи, В-клетках, глиальных клетках) они служат маркёрами, по которым лимфоциты узнают «своих» макрофагов и других АПК клеток. Но если HLA антигены появляются на поверхности клеток, где в норме их не должно быть, то эти клетки с их антигенами могут быть распознаны как чужие. Так, у больных с аутоиммунным тиреоидитом антиген II класса гистосовместимости экспрессируются на поверхности клеток щитовидной железы, в результате чего антигены щитовидной железы распознаются лимфоцитами, как чужие и способны вызывать аутоиммунный ответ.
Поликлональная активация В-клеток (обходной шунт).
Как известно, тимусзависимые антигены – липополисахариды, компоненты коклюшной и бруцеллезной палочки, ВИЧ-вирус и др. могут вызывать поликлональную активацию В-лимфоцитов. Считают, что эта одна из причин появления аутоантител. Действием этого механизма объясняется наличие холодовых аутоантител к эритроцитам у больных сифилисом, холодовых агглютининов при микоплазменной пневмонии. Здесь имеет значение также снижение апоптоза Т-хелперов, активирующих В-лимфоциты.
Нарушение иммунологической сети «идиотип-антиидиотип»
При этом идиотипы (рецепторы к регуляторным антителам - антиидиотипам)) Т- и В- клеток рассматриваются как антигенные рецепторы. В последние годы показано наличие антирецепторных антител против клеточных рецепторов для ацетилхолина, инсулина и др. гормонов. Некоторые формы сахарного диабета, резистентные к инсулинотерапии, объясняются аутоиммунитетом с накоплением аутоантител против клеточных рецепторов, воспринимающих инсулиновый сигнал. Идиотипические детерминанты реагируют комплементарными антиидиотипическими структурами иммуноглобулинов и лимфоцитов, причем антиидиотипы могут действовать как стимулирующее, так и депрессивно. Фактически, в процессе образования сети идиотип-антиидиотип обязятельно и естественно образование аутоантител. Например, идет естественный процесс деградации клеток ткани с последующим обновлением клеточных структур. Для элиминации нежизнеспособных частей клеток против них вырабатываются антитела (антиидиотипы 1 порядка). При прекращении стимула (эффективная элиминация этих структур) эти антитела блокируются выработкой контролирующих их антиантител (антиидиотипы II порядка). Интересные данные получены при изучении антиидиотипических антител. Установлено, что клиническая ремиссия при ряде системных заболеваний сопровождается продукцией антиидиотипических антител. Миастения развивалась только у тех новорожденных, у которых антиидиотипические антитела не вырабатывались, а известный терапевтический эффект гамма-глобулинов (высокие дозы) объясняется наличием в их составе антиидиотипических антител. При отсутствии возможности выработки антиидиотипов II порядка (нарушения в иммунной системе или энергопластический дефицит), процесс выработки антител против тканей продолжается и, в конечном счете, может привести к аутоагрессии. Знаменательно, что большинство вариантов иммунной недостаточности и иммунопатологии развиваются на фоне дефектов белкового синтеза. Дефицит белка (энергоплатический дефицит) может способствовать некачественности и непродуктивности создания антиидиотипов и, тем самым, превращению естественной «санитарной» реакции в иммунопатологию или аутоагрессию. С позиций профилактики АЗ, в частности, при вирусных инфекциях, особо значима полноценная белковая диета и высококалорийное легкоусвояемое питание. Очень важно клиницистам не увлекаться нюансами медикаментозной терапии, а создавать прочный базис в виде энергопластического обеспечивания защитных возможностей организма.
Индуцирование вирусами и другими агентами мутации и модификации активности генов, регулирующих продукцию цитокинов и их рецепторов.
Зависимость распространенности аутоиммунных заболеваний от проживания в больших городах, от перенесенных инфекций, от уровня контактов с другими людьми, а также выявление районов с крайне высокими показателями заболеваемости и возникновение микроэпидемий – все это позволило предположить роль инфекционных агентов как основного фактора внешней среды в развитии аутоиммунных заболеваний. Некоторые болезнетворные бактерии и вирусы (стафилококки, стрептококки, ретровирусы) продуцируют так называемые суперантигены – токсические белки, которые способны неспецифически стимулировать лимфоциты, вызывая мощный иммунный ответ. Если нормальные антигены активируют только одну из 10 тыс. T-клеток, то суперантигены – четыре из пяти, то есть большинство T-лимфоцитов организма. Логично предположить, что среди них наверняка найдутся аутоиммунные, и, будучи "злее и подвижнее" после воздействия суперантигена, они начнут разрушать ткани собственного организма. Такой механизм активации, вероятно, вовлечен в развитие ревматоидного артрита – болезни, при которой развивается хроническое воспаление суставов, сердца, сосудов и легких. Когда вирус проникает в клетку, ферментная атака поверхностной мембраны клетки может модифицировать находящиеся там антигены, и антитела против этих антигенов, поскольку они находятся на поверхности, могут оказывать выраженный цитотоксический эффект (опосредованно: через фагоциты, NK-клетки или белки системы комплемента). В дальнейшем, покидая клетку, вирусные частицы несут антигены клеточной стенки, включенные в их собственные поверхностные гликопротеины.
Большое значение в развитии аутоиммунных заболеваний имеют токсические вещества, с которыми мы сталкиваемся в быту и на работе: химические красители, органические растворители, соли свинца и многое другое. Высокие уровни заболеваемости разными аутоиммунными болезнями отмечены в областях с развитой промышленностью и сильными загрязнениями окружающей среды. Неравномерное распространение некоторых болезней в разных регионах связывают с климатом, рельефом, составом почв и другими географическими характеристиками местности. Под действием некоторых лекарственных препаратов, физических – (ожог, обморожение излучение) также происходит изменение тканей организма с образованием комплексных и промежуточных модифицированных антигенов. В определенном проценте случаев аутоиммунные расстройства вызываются при применении иммунных препаратов и различных медикаментов. К ним относятся вакцины, сыворотки, γ-глобулины, интерфероны. Так, метилдопа может обусловить гемолитическую анемию, гидралазин – СКВ, сульфаниламиды – узелковый периартериит, производные пиразолона – агранулоцитоз. Ряд традиционных медикаментов, которые не относятся к иммуностимуляторам, но обладают их свойствами, могут, если не индуцировать, то, во всяком случае, усугубить начавшуюся иммунопатологию. Следующие лекарственные средства наделены иммуностимулирующими потенциями: антибиотики (эритромицин, амфотерицин В, леворин, нистатин), нитрофураны (фуразолидон), антисептики (хлорофиллипт), психотропные (пирацетам, ноотропил), амфетамин, мезокарб, плазмозамещающие растворы (гемодез, реополиглюкин, желатин). Усиление иммунных реакций указанные препараты реализуют при определенных условиях, зависимых от патологического процесса, доз. Соматические мутации могут способствовать появлению клонов аутоантител и сенсибилизированных лимфоцитов, реагирующих против собственных клеток.
Ряд аутоиммунных расстройств сопровождается опухолевым поражением лимфоидной ткани. Вместе с тем у лиц с лимфопролиферативными заболеваниями обнаруживаются симптомы аутоиммунных заболеваний. Такая ассоциация может быть следствием злокачественной трансформации лимфоидной ткани при постоянной антигенной стимуляции, либо первичного дефекта иммунокомпетентных клеток, либо пролиферации аномального клеточного клона (в результате мутации). Общей же причиной всех этих нарушений может быть вирусная инфекция.
Аутоиммунные процессы сопутствуют первичным иммунодефицитам: дефициту IgA, гипогаммаглобулинемии, иммунодефициту с гиперпродукцией IgM. Иммунодефицит сопровождается нарушением иммунорегуляции и может привести к отмене естественной иммунологической толерантности организма.
Довольно часто аутоиммунные процессы у человека сопровождаются изменениями вилочковой железы. У 10-20% лиц, страдающих миастенией, обнаруживаются лимфоэпителиальные тимомы. Достаточно часто выявляется сочетание аутоиммунизации с дисплазией вилочковой железы (при СКВ, тиреоидите Хошимото, аутоиммунной гемолитической анемии).
Как установлено, аутоиммунизация организма может быть результатом:
- 1) Выхода в кровеносное русло секвестрированных антигенов. Известно, что эти антигены не участвуют в механизме отрицательной селекции Т- и В-лимфоцитов в тимусе и костном мозге, и к ним в ряду этих клеток не развивается толерантность. Взаимодействие иммунокомпетентных клеток с такими антигенами всегда приводит к индукции иммунного ответа с последующей иммунной реакцией на эти антигены. Примером секвестрированных антигенов являются: основной белок миелина, в норме отделенный от иммунной системы гематоэнцефалическим барьером, антигены спермиев и хрусталика глаза. Установлено, что при травмах, воспалительных заболеваниях, вирусных и бактериальных инфекциях эти антигены попадают в кровоток;
- 2) Появления на клетках и тканях новых антигенных детерминант. Это может быть результатом нарушения метаболизма в тканях и клетках (дефекта синтеза макромолекул, нарушения их гидролиза в лизосомах, аномалии гликозилирования белков и др.), модификации мембран клеток под влиянием лекарственных и токсических веществ, вирусной инфекции или формирования единой антигенной детерминанты аутоантигеном с вирусным пептидом или лекарственным препаратом. Появляющиеся в процессе иммунизации антитела в силу способности к перекрестным реакциям способны атаковать нормальную ткань и индуцировать в ней воспалительно-деструктивные процессы;
- 3) Молекулярной мимикрии. Установлено, что ряд вирусов и бактерий содержат антигенные детерминанты, идентичные или схожие с человеческими. Исследование около 600 вирус-специфических сывороток, способных реагировать с 11 видами вирусов, показало, что они в 3% случаев с высокой активностью вступают в реакцию с нормальными тканями человека. Эти данные подтверждают мнение о том, что молекулярная мимикрия является довольно распространенным и обычным явлением.
Данные, приведенные в таблице 11-2, указывают на то, что молекулярная мимикрия существует между самыми различными инфекционными агентами и структурами организма человека. В этой связи следует помнить, что антигенные детерминанты белков (т.е. те образования, которые индуцируют иммунные реакции, и с которыми взаимодействуют продукты иммунного ответа) часто представлены несколькими (7-10) аминокислотными остатками.
Роль молекулярной мимикрии в развитии аутоиммунной патологии хорошо демонстрируют следующие данные: развитие аутоиммунного энцефалита после иммунизации кроликов пептидом полимеразы вируса гепатита В, который на 60 % гомологичен пептиду основного белка миелина человека; развитие миокардита при стрептококковой инфекции, когда антистрептококковые антитела выявляют высокую реактивность к антигенам сердечной мышцы и др. Эти наблюдения свидетельствуют о том, что вырабатываемые на инфекцию защитные антитела (клетки), в силу способности к перекрестному взаимодействию со сходными структурами, могут индуцировать аутоиммунные повреждения тканей.
4) Повышенной и атипичной экспрессии молекул HLA на клетках. Иммунологическое исследование инсулинзависимого САХАРНОГО ДИАБЕТА показало, что у индивидуумов с данной патологией бета-клетки поджелудочной железы экспрессируют с высокой плотностью, значительно большей, чем у здоровых лиц, HLA-антигены I класса, а также в большом количестве HLA-антигены II класса, которые этими клетками в норме вовсе не экспрессируются. Подобные данные были получены при изучении болезни Грейвса. У больных на железистых клетках щитовидной железы наблюдается атипичная экспрессия HLA-антигенов II класса.
Полагают, что атипичная экспрессия HLA-антигенов II класса на бета-клетках поджелудочной железы и железистых клетках щитовидной железы и аномальное представление ими антигена являются пусковым механизмом в аутоиммунизации организма. Это мнение имеет и убедительные экспериментальные подтверждения. На трансгенных мышах показано, что индукция экспрессии молекул 2 класса ГКГ на бета-клетках поджелудочной железы приводит к развитию диабета, который сопровождается картиной лимфоцитарной инфильтрации островков Лангерганса. Повышенная, атипичная экспрессия HLA-антигенов II класса на клетках, которые в норме его не экспрессируют, может быть индуцирована веществами как микробной природы, так и эндогенного происхождения.
В экспериментах инвитро показано, что под влиянием ИНФ-гамма происходит экспрессия HLA-антигенов II класса на различного рода клетках: эпителиоцитах кишечника, бета-клетках поджелудоч-ной железы, железистых клетках щитовидной железы, гепатоцитах, клетках почки. Примечателен факт, что у больных системной красной волчанкой в период активного течения болезни в сыворотке наблюдается повышенный уровень ИНФ-гамма. Известно, что индукторами этого цитокина способны выступать инфекции, воспалительный процесс, травмы. Важным свойством ИНФ-гамма является его способность индуцировать продукцию ряда цитокинов, включая ИЛ-1. В развитии аутоиммунных реакций, как следует из ряда работ, этот интерлейкин способен выступать в качестве костимулятора активации клонов аутореактивных Т-лимфоцитов.
5) Поликлональной активации В-лимфоцитов.
Известно, что поликлональная В-клеточная активация способна приводить к выработке антител разной специфичности. В случае активации клонов аутореактивных В-лимфоцитов с помощью этого механизма появляющиеся аутоантитела, как полагают, способны выступать пусковым фактором заболевания. Свойствами поликлональных активаторов обладают многие вирусы (цитомегаловирус, вирус Эпштейна-Барр, вирус кори), бактерии (грамоотрицательные) и их компоненты (токсины, ДНК, протеолитические ферменты). В связи с этим следует заметить, что системные аутоиммунные заболевания всегда сопровождаются продукцией аутоантител самой разной специфичности: антинуклеарных, анти-ДНК, антител к коллагену, эластину, к Т- и В-лимфоцитам, тромбоцитам, эритроцитам и др.
Важно подчеркнуть, что накопленный к настоящему времени клинический и экспериментальный материал свидетельствует о многофакторности этиологии аутоиммунных заболеваний. Также следует добавить, что согласно современным данным, существует генетическая детерминированность их развития. Как установлено, предрасположенность к аутоиммунопатологии контролируется несколькими генами, часть из которых расположена в главном комплексе гистосовместимости. Доказано, что большинство аутоиммунных заболеваний ассоциируется с наличием в HLA-фенотипе следующих антигенов: DR2, DR3, DR4, DR5. Ревматоидный артрит ассоциируется с HLA-DR4, тиреоидит Хашимото - c HLA-DR5, рассеянный множественный склероз - c HLA-DR2, системная красная волчанка - с HLA-DR3. Аутоиммунные заболевания развиваются намного чаще у женщин, чем у мужчин.
Клинические и экспериментальные данные свидетельствуют о том, что в основе развития аутоиммунных заболеваний лежат те же механизмы, которые иммунная система использует в защите организма от экзогенной интервенции - антитела, цитотоксические Т-лимфоциты. В эксперименте установлено, что ведущую роль в формировании аутоиммунных процессов играют Т-лимфоциты хелперы (CD4+-клетки). На модели экспериментального аутоиммунного энцефалита, тиреоидита и артрита установлено, что эти заболевания могут быть перенесены от больных здоровым животным с помощью сенсибилизированных Т-хелперов, а также подавлены путем введения животным анти-CD4+-антител, которые элиминируют или подавляют активность Т-лимфоцитов хелперов. Результаты, полученные при изучении экспериментального энцефалита, указывают на то, что в развитии аутоиммунных заболеваний существенная роль принадлежит количественному соотношению Тн1- и Тн2-клеток: Тн1-клетки способствуют развитию процесса, а Тн2-клетки, напротив, блокируют его.
Основные пути развития аутоиммунных реакций приведены на рисунке 11-4. В случае развития клеточной иммунной реакции из наивных Т-цитотоксических клеток при помощи Тн-клеток формируются эффекторные аутореактивные Т-киллеры. Сенсибилизация наивных Т-цитотоксических лимфоцитов происходит при взаимодействии их с аутоантигеном, презентированным либо самими клетками-мишенями, либо антигенпредстав-ляющими клетками в комплексе с молекулами ГКГ I класса. Сформированные Т-киллеры при встрече с клетками, несущими этот аутоантиген (клетками-мишенями), с помощью специфического рецептора вступают во взаимодействие с ними и через продукцию перфоринов вызывают их лизис. Гибель клеток-мишеней может также быть индуцирована при помощи фрагментинов и Fas-лиганд. В этом случае гибель клеток развивается через апоптоз. Такой механизм развития аутоиммунной патологии характерен для инсулинзависимого САХАРНОГО ДИАБЕТА, множественного рассеянного склероза.
В случае развития гуморальной иммунной реакции на аутоантиген из В-лимфоцитов, при помощи Т-лимфоцитов или без их участия, формируются плазматические клетки. Продуцируемые ими аутоантитела способны оказывать следующие эффекты:
- 1) лизировать клетки, несущие специфический аутоантиген (с привлечением в процесс системы комплемента). (Такой механизм лежит в основе развития аутоиммунной гемолитической анемии, синдрома Гудпасчера и других заболеваний);
- 2) оказывать стимулирующий эффект при взаимодействии с соответствующей антигенной структурой. (Такой результат наблюдается при болезни Грейвса. Вырабатываемые аутоантитела к тиреотропному рецептору тиреоидных клеток, взаимодействуя с ним, вызывают нерегулируемую гиперактивацию щитовидной железы, что и приводит к развитию тиреотоксикоза);
- 3) оказывать блокирующее действие. (Такой эффект лежит в основе тяжелой миастении. Вырабатываемые при этом заболевании аутоантитела подавляют работу ацетилхолиновых рецепторов нервно-мышечных синапсов, а также вызывают их деградацию, что и служит причиной развития заболевания);
- 4) формировать иммунные комплексы, взаимодействуя с растворимыми антигенами. (Токсическое действие иммунных комплексов лежит в основе развития таких заболеваний, как постстрептококковый гломерулонефрит, анкилозирующий спондилит, ревматоидный артрит, системная красная волчанка). Тканеповреждающее действие иммунных комплексов заключается в их способности активировать систему комплемента, концентрировать в месте их отложения гранулоциты и моноциты, а также активировать эти клетки. Активация гранулоцитов и моноцитов приводит к продукции в окружающие ткани протеолитических ферментов и поликатионных белков, которые вместе с активированными компонентами комплемента (МАК, С3а, С5а) и вызывают воспалительно-дистрофические процессы в тканях.
Аутоиммунные заболевания – это группа болезней, при которых происходит разрушение органов и тканей организма под действием собственной иммунной системы.
К наиболее распространенным аутоиммунным заболеваниям относятся склеродермия, системная красная волчанка, аутоиммунный тиреоидит Хасимото, диффузный токсический зоб и пр.
Кроме того, развитие многих заболеваний (инфаркт миокарда, вирусный гепатит, стрептококковые, герпесные, цитомегаловирусные инфекции) может осложняться появлением аутоиммунной реакции.
Иммунная система
Иммунная система - это система, которая защищает организм от внешних вторжений, а также обеспечивает функционирование кровеносной системы и многое другое. Вторгающиеся элементы распознаются как чужие, и это вызывает защитную (иммунную) реакцию.
Вторгающиеся элементы называются антигенами. Вирусы, бактерии, грибы, трансплантированные ткани и органы, пыльца, химические вещества - все это антигены. Иммунная система состоит из специальных органов и клеток, расположенных по всему телу. По сложности иммунная система немногим уступает нервной.
Иммунная система, уничтожающая все чужеродные микроорганизмы, должна быть толерантной к клеткам и тканям своего «хозяина». Способность отличать «свое» от «чужого» является основным свойством иммунной системы.
Но иногда, как и любая многокомпонентная структура с тонкими регуляторными механизмами, она дает сбои – принимает собственные молекулы и клетки за чужие и атакует их. На сегодняшний день известно более 80 аутоиммунных заболеваний; а в мире сотни миллионов людей больны ими.
Толерантность к собственным молекулам не заложена в организме изначально. Она формируется в период внутриутробного развития и сразу после рождения, когда иммунная система находится в процессе созревания и «тренировки». Если чужеродная молекула или клетка попадает в организм до рождения, то она пожизненно воспринимается организмом как «своя».
Вместе с тем, в крови каждого человека среди миллиардов лимфоцитов периодически появляются «изменники», которые нападают на организм своего хозяина. В норме такие клетки, называемые аутоиммунными или аутореактивными, быстро обезвреживаются или уничтожаются.
Механизм развития аутоиммунных заболеваний
Механизмы развития аутоиммунных реакций те же, что и при иммунном ответе на воздействие чужеродных агентов, с той лишь разницей, что в организме начинают продуцироваться специфические антитела и/или Т-лимфоциты, атакующие и разрушающие собственные ткани организма.
Почему так происходит? До настоящего времени причины большинства аутоиммунных заболеваний остаются неясными. «Под ударом» могут оказаться как отдельные органы, так и системы организма.
Причины аутоиммунных заболеваний
Продукция патологических антител или патологических киллерных клеток может быть связана с инфицированием организма таким инфекционным агентом, антигенные детерминанты (эпитопы) важнейших белков которого напоминают антигенные детерминанты нормальных тканей организма хозяина. Именно по такому механизму развивается аутоиммунный гломерулонефрит после перенесённой стрептококковой инфекции, или аутоиммунные реактивные артриты после перенесённой гонореи.
Аутоиммунная реакция может быть также связана с вызванной инфекционным агентом деструкцией или некрозом тканей, или изменением их антигенной структуры так, что патологически изменённая ткань становится иммуногенной для организма хозяина. Именно по такому механизму развивается аутоиммунный хронический активный гепатит после перенесённого гепатита B.
Третья возможная причина аутоиммунной реакции - нарушение целостности тканевых (гисто-гематических) барьеров, в норме отделяющих некоторые органы и ткани от крови и, соответственно, от иммунной агрессии лимфоцитов хозяина.
При этом, поскольку в норме антигены этих тканей в кровь вообще не попадают, тимус в норме не производит негативной селекции (уничтожения) аутоагрессивных лимфоцитов против этих тканей. Но это не мешает нормальному функционированию органа до тех пор, пока цел тканевой барьер, отделяющий данный орган от крови.
Именно по такому механизму развивается хронический аутоиммунный простатит: в норме простата отделена от крови гемато-простатическим барьером, антигены ткани простаты в кровь не попадают, тимус не уничтожает «антипростатические» лимфоциты. Но при воспалении, травме или инфицировании простаты нарушается целостность гемато-простатического барьера и может начаться аутоагрессия против ткани простаты.
По похожему механизму развивается аутоиммунный тиреоидит, так как в норме коллоид щитовидной железы в кровь также не попадает (гемато-тиреоидный барьер), в кровь высвобождается лишь тиреоглобулин со связанными с ним T3 и T4.
Известны случаи, когда после перенесения травматической ампутации глаза человек достаточно быстро теряет и второй глаз: иммунные клетки воспринимают ткани здорового глаза как антиген, поскольку перед этим они лизировали остатки тканей разрушенного глаза.
Четвёртая возможная причина аутоиммунной реакции организма - гипериммунное состояние (патологически усиленный иммунитет) или иммунологический дисбаланс с нарушением «селекторной», подавляющей аутоиммунитет, функции тимуса или со снижением активности T-супрессорной субпопуляции клеток и повышением активности киллерных и хелперных субпопуляций.
Симптомы аутоиммунных заболеваний
Симптомы аутоиммунных заболеваний могут быть очень разными, в зависимости от типа заболевания. Для подтверждения наличия у человека аутоиммунного расстройства обычно требуется несколько анализов крови. Аутоиммунные заболевания лечат при помощи препаратов, которые подавляют активность иммунной системы.
Антигены могут содержаться в клетках или на поверхности клеток (например, бактерий, вирусов или раковых клеток). Некоторые антигены, такие, как пыльца или молекулы пищи, существуют сами по себе.
Даже у клеток здоровых тканей могут быть антигены. В норме иммунная система реагирует только на антигены инородных или опасных веществ, однако в результате некоторых нарушений она может начать вырабатывать антитела к клеткам нормальных тканей - аутоантитела.
Аутоиммунная реакция может привести к воспалению и повреждению тканей. Иногда, впрочем, аутоантитела вырабатываются в таком маленьком количестве, что аутоиммунные заболевания не развиваются.
Диагностика аутоиммунных заболеваний
Диагностика аутоиммунных заболеваний основывается на определении иммунного фактора, вызывающего повреждение органов и тканей организма. Такие специфические факторы определены для большинства аутоиммунных болезней.
Например, в диагностике ревматизма проводят определение ревматоидного фактора, в диагностике системной волчанки – LES клеток, антител против ядра (ANA) и против ДНК, склеродермии антител Scl-70.
Для определения этих маркеров используют различные лабораторные иммунологические методы исследования. Клиническое развитие болезни и симптомы заболевания могут служить источником полезной информации для установки диагноза аутоиммунной болезни.
Для развития склеродермии характерно поражение кожи (очаги ограниченного отека, которые медленно подвергаются уплотнению и атрофии, формирование морщин вокруг глаз, сглаживание рельефа кожи), поражение пищевода с нарушением глотания, утончение концевых фаланг пальцев, диффузные поражение легких, сердца и почек.
Для красной волчанки характерно появление на коже лица (на спинке носа и под глазами) специфического покраснения в виде бабочки, поражение суставов, наличие анемии и тромбоцитопении. При ревматизме характерно появление артрита после перенесенной ангины и более позднее формирование дефектов клапанного аппарата сердца.
Лечение аутоиммунных заболеваний
Для лечения аутоиммунных расстройств используются препараты, подавляющие активность иммунной системы. Однако многие из этих медикаментов нарушают способность организма бороться с болезнями. Иммуносупрессанты, например, азатиоприн, хлорамбуцил, циклофосфамид, циклоспорин, мофетил и метотрексат, зачастую необходимо принимать в течение длительного времени.
Во время такой терапии возрастает риск развития многих заболеваний, в том числе - рака. Кортикостероиды не только подавляют иммунную систему, но и уменьшают воспаления. Курс приема кортикостероидов должен быть как можно более кратким - при длительном применении они вызывают множество побочных эффектов.
Этанерцепт, инфликсимаб и адалимубаб блокируют активность фактора некроза опухоли, вещества, которое может вызвать воспаление в организме. Эти препараты весьма эффективны в лечении ревматоидного артрита, но они могут нанести вред, если использовать их для лечения некоторых других аутоиммунных заболеваний, например, рассеянного склероза.
Иногда для лечения аутоиммунных заболеваний используется плазмаферез: из крови удаляют аномальные антитела затем, после чего кровь переливают человеку обратно. Некоторые аутоиммунные заболевания в течение какого-то времени проходят также неожиданно, как и начинаются. Однако в большинстве случаев они являются хроническими и часто требуют лечения на протяжении всей жизни.
Описания аутоиммунных заболеваний
Вопросы и ответы по теме "Аутоиммунные заболевания"
Вопрос: Здравствуйте. Мне поставили диагноз ПСА и назначили методжект 10 раз в неделю, в течении 3-х лет. Какой риск для организма я получу принимая это лекарство?
Ответ: Эту информацию вы можете узнать в инструкции по применению препарата в разделах: "Побочные действия", "Противопоказания" и "Особые указания".
Вопрос: Здравствуйте. Как мне организовать свою жизнь после того, как поставлен диагноз аутоиммунного заболевания?
Ответ: Здравствуйте. Хотя большинство аутоиммунных болезней уже не уйдут полностью, вы можете принимать симптоматическое лечение, чтобы контролировать болезнь, и продолжать наслаждаться жизнью! Ваши жизненные цели не должны меняться. Очень важно посещать специалиста по данному типу заболеваний, следовать плану лечения и вести здоровый образ жизни.
Вопрос: Здравствуйте. Беспокоит заложенность носа и недомогание. В иммунном статусе говориться о аутоиммунном процессе в организме. Так же о хроническом воспалительном процессе. В декабре поставлен диагноз тонзиллит, сделана криодиструкция миндалин - проблема осталась. Стоит ли лечиться далее у лора или искать иммунолога? Можно ли это вылечить вообще?
Ответ: Здравствуйте. В ситуации, когда есть хроническая инфекция и изменения в иммунном статусе, нужно лечиться и у иммунолога, и у ЛОР - каждый занимается своим делом, но в полном согласии и понимании проблемы. В большинстве случаев удается добиться хороших результатов.
Вопрос: Здравствуйте, мне 27 лет. У меня лет 7 уже как признали аутоиммунный тиреоидит. Назначили регулярно принимать таблетки L-thyroxin 50 мкг. Но я слышала и читала статьи, что данный препарат сильно сажает печень и что на западе доктора назначают его курсом на 2 месяца не более. Скажите пожалуйста, нужно ли мне постоянно принимать L-thyroxin или действительно лучше иногда, курсами?
Ответ: Л-тироксин совершенно безопасный препарат, разрешенный к примениеию у детей с грудного возраста и беременных женщин. Я не знаю, какие статьи и где Вы читали о негативных эффектах Л-тироксина, но мы назначаем его длительный прием, если это необходимо. Решение принимается исходя из уровня гормонов.
Вопрос: Мне 55 лет. 3 года нигде нет волос. Причину универсальной алопеции не смогли выяснить. Возможно, причина в аутоиммуном процессе. От чего это происходит? Как проверить наличие аутоиммуного заболевания? Какая связь с алопецией? Какие сдать анализы, к какому специалисту обратиться?
Ответ: Болезнями волос занимаются врачи-трихологи. Вероятно, вам следует обратиться к такому специалисту. Чтобы выявить наличие аутоиммунного заболевания надо сдать (минимальный набор обследования) общий анализ крови, белок и белковые фракции, сделать иммунограмму (СД4, СД8, их соотношение), по результатам этого обследования врач решит, стоит ли продолжать более углубленные поиски аутоиммунного процесса. На остальные ваши вопросы у современной науки точного ответа нет, есть только предположения, вернемся к началу, в этой проблеме лучше всех разбираются трихологи.
Рис. 19. Активация Т-лимфоцитов-хелперов под влиянием суперантигена: а - классический путь активации; 6 - активация суперантигеном.
Активация Т-лимфоцитов-хелперов под влиянием суперантигенов происходит совсем по-другому. В этом случае суперантиген не поглощается антигенпредставляющей клеткой и не подвергается обычному перевариванию (процессингу) с образованием пептида. При этом суперантиген как бы обходит этот необходимый для специфического распознавания этап и неспецифически связывается с вариабельной частью бета-цепи Т-клеточного распознающего рецептора вне его антигенспецифической зоны (сайта). Происходит своеобразное перекрестное связывание молекул главного комплекса гистосовместимости антигенпрезентирующей клетки с Т-клеточным распознающим рецептором. В случае такого механизма активации Т-лимфоцитов-хелпе- ров возможна одновременная активация большого их количества.
Таким образом, отличительные особенности стимуляции Т-лимфо- цитов под влиянием суперантигенов заключаются в следующем:
- Для этого нет необходимости в переваривании (процессинге) антигена в антигенпредставляющей клетке;
- Такая стимуляция не зависит от антигенной специфичности молекул комплекса HLA и Т-клеточного распознающего рецептора;
- Суперантиген способен стимулировать в 103-104 раз больше лимфоцитов, чем процессированный антиген;
- Аллогенный (чужеродный) суперантиген может стимулировать как хелперы (CD4+), так и киллеры (CD8+) Т-лимфоциты;
- Аутологичный (self) суперантиген может стимулировать только Т-лимфоциты-хелперы (CD4);
- Для полноценной стимуляции Т-лимфоцитов чужеродным суперантигеном необходим дополнительный, костимуляционный, сигнал.
Под влиянием этих суперантигенов могут развиваться следующие заболевания (состояния): пищевая токсикоинфекция, синдром токсического шока, синдром чешуйчатой кожи, ревматическая лихорадка, артрит и др.
Установлено также, что некоторые опухолевые вирусы, находящиеся в геноме клетки в форме провируса, могут кодировать продукцию белка, который вызывает стимуляцию Т-лимфоцитов, выступая в качестве суперантигена.
Рассматриваются три возможных механизма участия суперантигенов в развитии аутоиммунных нарушений.
А. Активация аутореактивных Т-лимфоцитов. Доказано, что супер-
антигены могут непосредственно активировать аутореактивные Т-лим- фоциты, которые затем мигрируют в соответствующие ткани и вызывают аутоиммунные нарушения, продуцируя цитокины и/или реализуя свою киллинговую функцию.
Б. Активация аутореактивных В-лимфоцитов. Осуществляется за счет того, что суперантиген связывает молекулы комплекса HLA класса II, имеющиеся на В-лимфоцитах, с молекулой Т-клеточного антиген- распознающего рецептора. В этом случае активация Т-лимфоцитов происходит без специфического распознавания антигена, а неспецифически под влиянием суперантигена. Тем не менее, такой Т-лимфо- цит продуцирует соответствующие цитокины, которые способствуют тому, что активированный аутореактивный В-лимфоцит начинает продуцировать аутоантитела. Последние образуют иммунные комплексы и, оседая в тканях, вызывают их повреждение. Не исключается, что В-лимфоциты могут активироваться и через собственный анти- генраспознающий иммуноглобулиновый рецептор.
В. Активация антигенпредставляющих клеток. Суперантигены могут активировать антигенпредставляющие клетки, например макрофаги. Это приводит к высвобождению из них цитокинов, супероксидных. анионов и других медиаторов воспаления. Активация макрофагов может также привести к нарушению переваривания (процессинга) антигенов с последующей презентацией аутоантигенов аутореактивным Т-лимфоцитам.
- Теория генетической предрасположенности. Согласно современным данным, существует генетически детерминированная предрасположенность к развитию аутоиммунных заболеваний. Эта предрасположенность контролируется по меньшей мере шестью генами, расположенными на разных хромосомах. Часть из них расположена в главном комплексе гистосовместимости (HLA) человека, роль которого. в реализации иммунного ответа является первостепенной. Установлено, что большинство аутоиммунных заболеваний ассоциируются с наличием в HLA-фенотипе человека следующих антигенов: DR2, DR3, DR4 и DR5. Например, ревматоидный артрит ассоциируется с HLA-DR4, тиреоидит. Хашимото - с HLA-DR5, рассеянный множественный склероз - с HLA-DR2, системная красная волчанка - с HLA-DR3.
В рамках теории генетической предрасположенности выдвинуто несколько гипотез, объясняющих участие продуктов HLA-комплекса в патогенезе заболеваний вообще и аутоиммунных в частности.
- Согласно рецепторной гипотезе, одной из наиболее ранних, определенные HLA-антигены являются рецепторами для вирусов, облегчающими их фиксацию и проникновение в клетку. Эта гипотеза имеет много аргументов как в свою пользу, так и против. Например при таком заболевании явно вирусной этиологии, как полиомиелит, а также при инфекционном мононуклеозе достоверной корреляции с HLA- антигенами не обнаруживается.
- Гипотеза о влиянии гипотетического Ir-гена на предрасположенность к заболеваниям (нарушение селекции антигенных детерминант, наличие "дыр" в репертуаре Т-лимфоцитов, нарушение супрессии, опосредованной Т-лимфоцитами).
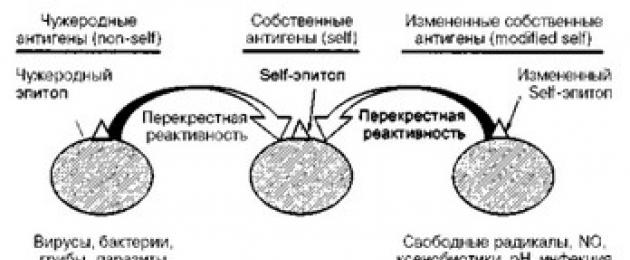
- Теория молекулярной мимикрии. Термин "мимикрия" в свое время был предложен для объяснения подобия, идентичности антигенных детерминант некоторых микроорганизмов антигенным детерминантам хозяина, в связи с чем их распознавание иммунной системой не происходит, что и обусловливает развитие инфекционного заболевания. В настоящее время теория молекулярной мимикрии видоизменилась и представлена двумя вариантами (рис. 20).
Распознав чужеродный агент, иммунная система защищается двумя основными механизмами: 1) продукцией гуморальных антител;

Рис. 20. Роль мимикрии в развитии аутоиммунитета (объяснение в тексте).
- генерацией цитотоксических Т-лимфоцитов. При первом механизме защиты антитела поражают внеклеточные инфекционные агенты и их токсины, образуя иммунные комплексы; при втором механизме - для спасения всего организма цитотоксическим Т-лимфоцитам приходится разрушать собственные клетки, в которых прячутся внутриклеточные возбудители.
Микроорганизмы экспрессируют множество антигенов, которые подобны, если не идентичны, антигенам хозяина. Если бы все Т- и В- лимфоцйты, способные реагировать с этими антигенами, были элиминированы в период создания толерантности, то в защитных способностях иммунной системы были бы большие пробелы, что позволило бы этим микроорганизмам беспрепятственно внедряться в организм. Однако это не так, следовательно, те Т- и В-лимфоциты, которые распознают инфекционные агенты, обладающие антигенами, подобными антигенам хозяина (перекрестно реагирующие антигены), могут реагировать с собственными клетками, т. е. обладают аутореактивностью.
Таким образом, при создании толерантности в эмбриональном и раннем постнатальном периоде полного разрушения аутореактивных Т- и В-лимфоцитов не наступает. Сохранив аутореактивные Т- и В- лимфоциты, организм увеличивает возможности иммунной системы противостоять инфекционным агентам, обладающим подобными антигенными структурами. И как следствие, развитие протективного антиинфекционного иммунного ответа при определенных условиях может приводить к развитию аутоиммунного ответа (табл. 17).
Таблица 17. Примеры молекулярной мимикрии при аутоиммунной патологии у человека
|
Заболевание |
Self антиген |
Non-self антиген |
|
Рассеянный склероз |
Основный белок миелина |
Вирус гепатита В, полимера- раза, фосфолипидный белок Saccharomyces cerevisial, белок CRMI |
|
|
Декарбоксилаза глутаминовой кислоты |
Coxsackie virus, белок 32-С |
|
Первичный биллиар- ный цирроз |
Пируватдегидрогеназный комплекс (РДС-Е2) |
Escherichia coli, белок РДС-Е2 |
|
Ревматическая лихорадка с вовлечением сердца |
Белки кардиального миозина |
Бета-гемолитический стрептокок, М-белок |
|
Болезнь Chagas " |
Тяжелые цепи кардиального миозина |
Trypanosoma cruzi, белок В13 |
Однако следует учитывать, что далеко не всегда аутоиммунный ответ (особенно в виде продукции гуморальных аутоантител после инфекционных заболеваний) заканчивается развитием аутоиммунного заболевания.
Б. Согласно второму варианту теории молекулярной мимикрии, собственные (ауто-, self-) антигены хозяина могут модифицироваться под влиянием различных факторов: длительного воздействия инфекционный агентов, влияния свободных радикалов, N 0, ксенобиотиков, лекарственных средств, воздействия факторов окружающей среды (ионизирующее и ультрафиолетовое излучение, воздействие низких температур и т. п.). В результате таких воздействий аутоантигены изменяются и распознаются иммунной системой как чужеродные (nonself)- Продуцирующиеся аутоантитела и цитотоксические лимфоциты связываются не только с модифицированными аутоантигенами, но и с истинными аутоантигенами за счет все той же перекрестной реактивности (мимикрии, подобия).
В иммунологических механизмах повреждения тканей при аутоиммунный заболеваниях принимают участие все те эффекторные механизмы, которыми иммунная система защищает организм от экзогенной интервенции -гуморальные антитела, иммунные комплексы, цитотоксические Т-лимфоциты и цитокины. В развитии патологического процесса указанные факторы могут действовать как порознь, так и совместно.
При прямом действии аутоантител на клетки и ткани организма, как правило, активируется система комплемента, которая способствует их разрушению. Возможен вариант "включения" механизма антителозависимого клеточно-опосредованного лизиса, т. е. с участием К-кле- ток. В некоторых случаях аутоантитела, направленные против функционально значимых клеточных рецепторов, стимулируют или ингибируют специализированную функцию клеток без ее разрушения.
В том случае, когда формируются циркулирующие иммунные комплексы, состоящие из аутоантигена и аутоантител, разные причины могут вызвать их оседание в микроциркуляторном русле различных органов (почка, суставы, кожа и др.) или в местах гемодинамически напряженных, с выраженным турбулентным течением (бифуркации, отхождение крупных сосудов и т. п.). В местах отложения иммунных комплексов активируется комплемент, скапливаются гранулоциты и моноциты, выделяющие различные ферменты. Все это приводит к гибели клеток "шокового" органа.
Созревание цитотоксических Т-лимфоцитов приводит к их накоплению в пораженной ткани (околососудистая инфильтрация) с после. дующим развитием киллингового эффекта, привлечением большого количества клеток воспаления.
В последние годы в развитии аутоиммунного повреждения клеток и тканей большое внимание уделяют провоспалительным цитокинам - ИЛ-1, альфа-ОНФ, гамма-ИНФ, ИЛ-2, а также включению механизмов апоптоза. Сегодня имеются доказательства того, ¦ что аутоиммунные повреждения тканей могут быть реализованы за счет механизма неспецифического связывания Fas + FasL и включения апоптоза. Обусловлено это тем, что на поверхности клеток, например, В-клеток поджелудочной железы и олигодендроцитах, под воздействием различных стимулов (прежде всего, цитокинов) появляется Fas-рецептор. Аутореактивные Т-лимфоциты, экспрессирующие FasL, могут связываться с Fas-рецептором и индуцировать апоптотичеекую смерть клеток-мишеней.
Интересны также следующие наблюдения. Считают, что конститутивная (изначальная) экспрессия FasL на поверхности клеток привилегированных органов (например, глаз, яичек) носит защитный характер, позволяя индуцировать апоптоз у Fas-положительных лимфоцитов при их попадании в соответствующие ткани. Но наличие на поверхности одной и той же клетки Fas-рецептора и Fas-лиганда может быть причиной аутокринного суицида такой клетки. Подобный механизм рассматривается как одна из причин развития тиреоидита Ха- шимото (на тироцитах есть FasL, а при определенных воздействиях на мембране тироцитов начинают сильно экспрессироваться Fas-рецепторы).
Наличие аутоантител само по себе еще не указывает на развитие заболевания. В невысоких титрах аутоантитела постоянно обнаруживаются в сыворотке крови здоровых лиц и участвуют в поддержании гомеостаза, обеспечивают выведение продуктов метаболизма, идио- типический контроль и другие физиологические процессы.
Исходя из приведенных данных, можно дать определение понятий "аутоиммунный процесс" и "аутоиммунное заболевание".
Аутоиммунный процесс (аутоиммунитет) - это форма иммунного ответа, индуцированная аутоантигенными детерминантами в условиях нормы и патологии; является одним из ¦ механизмов поддержания гомеостаза. Выраженность аутоиммунных процессов в условиях нормы незначительная.
Аутоиммунное заболевание - это патологический процесс, в патогенезе которого важную роль играют аутоантитела и/или клеточный аутоиммунный ответ.
Признаки, по которым то или иное заболевание может быть отнесено к разряду аутоиммунных, сформулированы еще Л. Витебски (1961).
- Наличие аутоантител или цитотоксических Т-лимфоцитов, направленных против антигена, ассоциированного с данным заболеванием.
- Идентификация аутоантигена, против которого направлен иммунный ответ.
- Перенос аутоиммунного процесса с помощью сыворотки, содержащей антитела или цитотоксические Т-лимфоциты.
- Возможность создания с помощью введения аутоантигена экспериментальной модели заболевания с развитием соответствующих морфологических нарушений, характерных для заболевания.
- Наличие специфических аутоантител;
- Наличие специфической клеточной сенсибилизации (выявляется с помощью реакции бласттрансформации - РБТ и теста ингибиции миграции лейкоцитов в присутствии соответствующего аутоантигена);
- Повышение уровня гамма-глобулина и/или IgG;
- Изменение количества Т-хелперов и Т-супрессоров, приводящее к повышению иммунорегуляторного индекса;
- Снижение уровня СЗ и С4 компонентов комплемента;
- Отложения иммунных комплексов в пораженных тканях (IgG, IgM, СЗ, С4 и фибрин);
- Лимфоидно-клеточная инфильтрация пораженных тканей;
- Определение HLA-фенотипа.
Таблица 18. HLA-зависимые болезни (Lechler, 1994; Yao-Hua Song и соавторы. 1996; Menard, El-Amini, 1996)
|
Болезнь |
|
HLA- антигены |
|
Целиакий |
Альфа-глиадин |
DR3, DR7 |
|
Синдром Гудпасчера |
Коллаген базальной мембраны клубочков почки * |
DR2 |
|
Болезнь Грейвса |
Тиротропиновый рецептор * |
DR3, DR5 |
|
Тиреоидит Хашимото |
Тироглобулин *, микросомы |
DR3, DR5 |
|
Инсулинзависимый сахарный диабет |
Декарбоксилаза глутаминовой кислоты (ЦГК-65 и ДГК-67), инсулиновый рецептор, тирозинфосфатаза 1А-2 и 1А-2р, Р-клетки поджелудочной железы * |
DR3, DR4 |
|
Рассеянный склероз |
Основный белок миелина * |
DR2, DR4 |
|
Тяжелая миастения |
Рецептор к ацетилхолину * |
DR3 |
|
Болезнь Бехтерева |
Неизвестен |
В27 |
|
Синдром Рейтера |
Неизвестен |
В27 |
|
Пернициозная анемия |
Н+/К+-АТФаза, внутренний фактор *, париетальные клетки желудка |
DR5 |
|
Нарколепсия |
Неизвестен |
DR7 |
|
Прогрессирующий системный склероз |
ДНК-топоизомераза, РНК-полимераза |
DR5 |
|
Псориаз вульгарный |
Неизвестен |
DR7 |
|
Ревматоидный артрит |
Fc фрагмент IgG *, коллаген, кальпас- татин |
DR7, DR21 |
|
Ювенильный ревматоидный артрит |
Fc фрагмент IgG *, коллаген |
DR5 |
|
СКВ |
Двухспиральная ДНК *, кардиолипин, факторы свертывания, Sm, RD, RNP |
DR3, DR2 |
|
Витилиго |
Тирозиназа |
DR4 |
|
Болезнь |
Антиген, на который развивается иммунный ответ |
HLA- антигены |
|
Герпетиформный дерматит |
Глиадин, ретикулин * |
DR3 |
|
Пемфигус вульгарный |
"Ре V антигенный комплекс", эпидермис, межклеточные соединения * |
DR4 , DRw6 |
|
Ревматическая лихорадка |
Миокард (стрептококк) |
¦ - |
|
Буллезный пемфигоид |
Антиген базальной мембраны кожи * |
- |
|
Увеит |
Антиген передней камеры глаза |
- |
|
Симпатическая офтальмия |
Антиген сосудистой оболочки |
- |
|
Аутоиммунная гемолитическая анемия |
Эритроциты * |
- |
|
Идиопатическая тромбо- цитопеническая пурпура |
Тромбоциты * |
- |
|
Первичный билиарный цирроз |
Митохондрии * |
- |
|
Хронический активный |
Smooth muscle *, ядерный антиген ге- |
- |
|
гепатит |
патоцита |
|
|
Неспецифический язвенный колит |
Антиген толстой кишки |
- |
|
Болезнь Крона |
Антиген кишечника (Е. Coli) |
- |
|
Синдром Шегрена |
Ядерные антигены: SS-A, SS-B * |
- |
|
Дерматомиозит |
Ядерный антиген Go-I *, антиген скелетных мышц |
- |
|
Системная склеродермия |
Ядерный антиген Scl-70 * |
- |
|
Смешанные заболевания соединительной ткани |
Ядерный антиген RNP * |
- |