Рак щитовидной железы
– это злокачественная опухоль, которая развивается из клеток этого органа. Заболевание считается относительно редким. На его долю приходится 1% всех злокачественных опухолей и меньше 0,5% смертей. Но после аварии на Чернобыльской АЭС все больше людей замечают у себя тревожные признаки болезни.
Пик заболеваемости приходится на 45-60 лет, но злокачественная опухоль щитовидной железы может появиться в любом возрасте. У детей и подростков тоже иногда находят эту форму рака. Причем в раннем возрасте опухоль ведет себя более агрессивно, чем у взрослых людей.
Жертвами рака щитовидной железы в 2-3 раза чаще становятся женщины. Но в преклонном возрасте (старше 65) лет мужчины больше рискуют заболеть, чем их сверстницы.
Болезнь чаще возникает в регионах, которые подверглись радиационному облучению и там, где в природе недостаточное количество йода. Эта форма рака больше всего распространена среди представителей европеоидной расы. Жители стран Азии, Африки и Южной Америки реже страдают от проблем со щитовидной железой.
Рак щитовидной железы относится к неагрессивным опухолям. Это новообразование может годами не увеличиваться в размерах и не пускать метастазы в другие органы. Но это не повод игнорировать серьезную болезнь. Современные методы диагностики позволяют выявить рак на ранних этапах и вовремя начать лечение. Такой подход позволяет полностью победить болезнь и обеспечить человеку здоровую полноценную жизнь.
Причины рака щитовидной железы
Причины, которые вызывают рак щитовидной железы, до конца не установлены. Но врачи называют множество факторов , которые могут в десятки раз повысить риск развития болезни.- Радиоактивное облучение. Исследования, проведенные в пострадавших после аварии на ЧАЭС областях, доказали, что после взрыва количество случаев рака щитовидной железы возросло в 15 раз. Также опасность несут радиоактивные дожди, которые выпадают после испытаний ядерного оружия.
- Лучевая терапия на область головы и шеи. Длительное облучение рентгеновскими лучами может вызвать появление опухоли спустя десятилетия. Клетки человеческого тела становятся склонны к мутациям, активному росту и делению. Эти процессы обеспечивают появление папиллярной и фолликулярной форм опухолей.
- Возраст старше 40 лет. Хотя злокачественные опухоли могут появляться и у детей, но с возрастом риск сильно возрастает. В процессе старения у клеток щитовидной железы чаще происходят сбои в генах.
- Семейная предрасположенность . Ученые выявили особый ген, который передается по наследству и несет ответственность за развитие рака щитовидки. Если он присутствует у человека, то вероятность появления опухоли почти 100%. Когда врачи обнаруживают такой ген, то они могут предложить профилактическую операцию по удалению щитовидной железы.
- Профессиональные вредности. Опасной считается работа с ионизирующим облучением у медицинского персонала, у рабочих в горячих цехах или деятельность, связанная с тяжелыми металлами.
- Стрессовые ситуации . Сильные стрессы , после которых человек долго не может прийти в себя и депрессии подрывают иммунитет . А ведь именно иммунные клетки отвечают за уничтожение раковой опухоли.
- Вредные привычки. Табачный дым содержит канцерогенные вещества, а алкоголь ослабляет естественную защиту организма против нетипичных клеток.
Медуллярный рак выявляют у людей старше 40-50 лет. От него одинаково страдают мужчины и женщины. Склонность к таким опухолям передается по наследству. Но медуллярный рак может появиться и у человека, чьи предки никогда не страдали от такой болезни. Это называется спорадическая форма.
Медуллярный рак щитовидной железы часто сопровождается другими нарушениями желез внутренней секреции – множественная эндокринная неоплазия. Клетки этой опухоли не усваивают йод в отличие от других форм рака. Поэтому терапия радиоактивным йодом в этом случае не помогает.
Помочь избавиться от медуллярного рака может только операция. Потребуется полностью удалить щитовидную железу и шейные лимфоузлы. У пациентов старше 50 лет прогноз неблагоприятный.
Анапластический рак щитовидной железы
 Это самая редкая форма болезни, при которой в железе развиваются нетипичные для нее клетки. Они потеряли все свои функции и могут только активно делиться. Доля апластических опухолей составляет меньше 3%.
Это самая редкая форма болезни, при которой в железе развиваются нетипичные для нее клетки. Они потеряли все свои функции и могут только активно делиться. Доля апластических опухолей составляет меньше 3%.
Опухоль появляется у людей старше 65 лет, причем у женщин чаще, чем у мужчин. Болезнь отличается быстрым ростом и распространением метастазов. Плохо поддается лечению. Имеет самый неблагоприятный прогноз из всех форм рака щитовидной железы.
Диагностика рака щитовидной железы
 Для исследования состояния щитовидной железы используют аппараты УЗИ
. Эта недорогая и безболезненная процедура позволяет определить увеличена ли железа, есть ли в ней узелки и опухоли, узнать их размер и точное расположение. Но, к сожалению, по УЗИ нельзя установить является ли узелок раковой опухолью. Наибольшие опасения у врачей вызывают узлы, которые плохо отражают УЗ-волну, имеют нечеткие и неровные края, неоднородную структуру и в которых хорошо развито кровообращение.
Для исследования состояния щитовидной железы используют аппараты УЗИ
. Эта недорогая и безболезненная процедура позволяет определить увеличена ли железа, есть ли в ней узелки и опухоли, узнать их размер и точное расположение. Но, к сожалению, по УЗИ нельзя установить является ли узелок раковой опухолью. Наибольшие опасения у врачей вызывают узлы, которые плохо отражают УЗ-волну, имеют нечеткие и неровные края, неоднородную структуру и в которых хорошо развито кровообращение. Установить из каких клеток состоит опухоль, помогает тонкоигольная аспирационная пункционная биопсия (ТАПБ). Под контролем УЗИ в опухоль вводится тонкая игла. С ее помощью врач берет образец клеток для исследования. Это очень точный и малотравматичный метод.
Установить из каких клеток состоит опухоль, помогает тонкоигольная аспирационная пункционная биопсия (ТАПБ). Под контролем УЗИ в опухоль вводится тонкая игла. С ее помощью врач берет образец клеток для исследования. Это очень точный и малотравматичный метод.
Если результат тонкоигольной биопсии оказался сомнительным, то делают открытую биопсию подозрительного узла. Это небольшая операция, во время которой врач иссекает небольшой участок опухоли и делает его экспресс-исследование.
Исследования крови
Человеку необходимо сдать кровь из вены. В лаборатории с помощью иммуноферментного анализа определяют, есть ли в ней онкомаркеры. Это особые химические вещества на основе белков. Их повышенный уровень может указывать на определенную форму рака щитовидной железы.
- Кальцитонин . Повышенный уровень говорит о том, что у человека есть медуллярный рак щитовидной железы. У людей, которые уже прошли курс лечения, высокие концентрации указывают на отдаленные метастазы. Но необходимо помнить, что количество гормона повышается при беременности, приеме гормональных противозачаточных средств, препаратов кальция и при болезнях поджелудочной железы. Нормой считаются такие показатели: женщины - 0,07-12,97 пг/мл, мужчины – 0,68-30,26 пг/мл.
- Тиреоглобулин . Это белок, который выделяют клетки щитовидной железы. Норма его содержания в крови 1,4-74,0 нг/мл. Повышение уровня может говорить о папиллярном и фолликулярном раке щитовидной железы и о наличии метастазов.
- Ген BRAF . Его уровень позволяет определить прогноз течения болезни при папиллярном раке щитовидной железы. В норме его быть не должно.
- EGFR . Этот анализ определяет эпидермальный фактор роста. Его делают после удаления опухоли. Повышенное количество его в крови говорит, что есть большая вероятность того, что опухоль появится повторно.
- Антищитовидные антитела в сыворотке крови. Высокое количество этих белков говорит о том, что у человека есть аутоиммунное заболевание щитовидной железы (иммунитет по ошибке атакует орган). Такое часто случается при папиллярном раке щитовидной железы.
- Мутации протоонкогена RET . Выявление изменений в генах подтверждает медуллярный рак. Такое исследование проводят не только больному человеку, но и членам его семьи.
Для того чтобы узнать насколько нарушена функция щитовидной железы проводят определение уровня гормонов:
- Тиреотропный гормон (ТТГ). Это гормон, выделяемый гипофизом, который стимулирует развитие клеток щитовидной железы. Его уровень важно измерять после лечения рака. Концентрация не должна превышать 0,1 мМЕ/л, иначе болезнь вернется.
- Тироксин (Т4) . Уровень этого гормона показывает, насколько активно работает щитовидная железа.
- Трийодтиронин (Т3). Биологически активный гормон. Его концентрация говорит о том, как работает железа.
- Паратиреоидный гормон (ПТГ) . Вещество, вырабатываемое околощитовидными железами. Его высокая концентрация указывает на метастазы при медуллярном раке.
Стадии рака
В любом онкологическом заболевании выделяют 4 стадии развития опухоли. Когда врач определяет стадию рака, он учитывает: размер новообразования, его распространенность, наличие метастазов в ближних и отдаленных органах.Метастаз – это вторичная опухоль, новый очаг роста. Он образуется после того, как раковые клетки с током крови или лимфы заносятся в другие органы.
I стадия.
Опухоль размером до 2 см располагается в одной доле (половине) щитовидки. Она не деформирует капсулу железы и не образует метастазов.
II стадия.
Одиночная крупная опухоль, которая деформирует железу. К этой же стадии относят множество мелких опухолей. Опухоли не прорастают в капсулу. На той стороне шеи, где расположен рак, могут быть метастазы.
III стадия.
Опухоль прорастает в капсулу щитовидной железы. Она сдавливает трахею и окружающие ткани, спаивается с ними. Появляются метастазы в шейные лимфатические узлы по обе стороны от железы.
IV стадия.
Опухоль глубоко прорастает в окружающие ткани, щитовидная железа становится неподвижной и сильно увеличивается в размерах. Обнаруживаются метастазы в ближних и отдаленных органах.
Как узнать, что появились метастазы?
 Метастазы при раке щитовидной железы появляются чаще всего в лимфатических узлах
шеи. При этом лимфоузлы увеличиваются и воспаляются. Они становятся плотные, менее подвижные и срастаются с кожей. Такое осложнение не ухудшает прогноз болезни. При папиллярном и фолликулярном раке метастазы хорошо лечатся радиоактивным йодом.
Метастазы при раке щитовидной железы появляются чаще всего в лимфатических узлах
шеи. При этом лимфоузлы увеличиваются и воспаляются. Они становятся плотные, менее подвижные и срастаются с кожей. Такое осложнение не ухудшает прогноз болезни. При папиллярном и фолликулярном раке метастазы хорошо лечатся радиоактивным йодом.Метастазы в головной мозг проявляются головными болями, которые не снимаются анальгином. Возможны нарушения координации и ухудшение зрения, припадки похожие на эпилептические.
Метастазы в костях вызывают боли и переломы. Чаще других поражаются ребра, кости черепа, таза и позвоночника, реже конечностей. На рентгене метастазы имеют вид пустот или темных наростов.
Метастазы в печень могут стать причиной появления желтухи, тяжести в правом подреберье и нарушения пищеварения. Человек не переносит жирную пищу, мясо. В тяжелых случаях могут возникнуть внутренние кровотечения в виде кровавого стула и рвоты «кофейной гущей».
Метастазы в легкие вызывают сухой кашель, затрудненное дыхание, кровь в мокроте. Появляется чувство сдавленности и боли в груди, сильная усталость.
Метастазы в надпочечники практически ничем себя не проявляют. При сильном поражении этих желез снижается уровень половых гормонов. Может возникнуть острая надпочечниковая недостаточность. Она вызывает резкое падение давления и нарушение свертывания крови.
Для определения стадии рака щитовидной железы и выявления метастазов используют УЗИ, рентгенографию и магнитно-резонансную томографию, позитронно-эмиссионную томографию.
Операция при раке щитовидной железы
Если опухоль очень маленькая, то врач предложит удалить половину щитовидной железы с перешейком. Эта операция называется гемитиреоидэктомия. Оставшаяся доля берет на себя выработку гормонов.
Но большинство врачей считает, что лучшим вариантом будет полное удаление щитовидной железы - тиреоидэктомия. Только в этом случае можно быть уверенным, что не пропущена никакая, даже самая маленькая, опухоль и рак не возникнет повторно. Ведь вторая операция на щитовидной железе может вызвать осложнения, например, парез голосовых связок.
В том случае, если опухоль проросла в окружающую ткань и лимфатические узлы, то их тоже удаляют. Такая операция называется тиреоидэктомия и лимфодиссекция. Хирург иссекает саму железу, пораженные лимфоузлы и жировую клетчатку в этой области шеи.
Этапы операции
- Подготовка пациента. Операция назначается на определенное число. К этому моменту человек не должен иметь острых инфекционных болезней или обострения хронических. Перед операцией проводят УЗИ щитовидной железы. Также потребуется сдать анализы: клинический и биохимический анализ крови,общий анализ мочи, группу крови, сделать «коагулограмму».
- Консультации с терапевтом, хирургом и анестезиологом. Врачи определят объем операции и ответят на все интересующие вопросы.
- Пациенту вводят общий наркоз. Он находится в медикаментозном сне и не чувствует боли. Операции на щитовидной железе не проводятся под местным наркозом.
- Проведение операции. Процедура длится около часа, а если нужно будет удалить лимфатические узлы, то 2-3 часа. Хирург удаляет железу, восстанавливает кровообращение к здоровым органам и накладывает швы.
- Послеоперационный период. Пациента переводят в палату. Первый день вставать с кровати не разрешают – нужен строгий постельный режим. На первые сутки устанавливают дренаж для отведения жидкости из места операции. Это тонкая силиконовая трубочка, через которую сукровица выходит наружу. На следующий день ее убирают и делают перевязку. Человека выписывают из отделения на 2-3 день после операции.
После операции пациентам назначают радионуклидную терапию йодом-131, чтобы гарантировано уничтожить все злокачественные клетки. Лучевая терапия рентгеновскими лучами в этом случае слабо помогает.
После операции на щитовидной железе
Многих интересует, как меняется жизнь после удаления рака щитовидки и наступает ли инвалидность. Множество исследований доказали, что почти все пациенты хорошо переносят операцию, продолжают вести нормальную жизнь и работать. Женщины после лечения могут забеременеть и родить здорового ребенка.Первые недели после операции человек может испытывать боль в шее, возникает отек. Эти явления бывают у всех и проходят самостоятельно через 1-2 месяца. Достаточно правильно обрабатывать швы. Первые 3-4 дня, пока пациент лежит в больнице, ему делает перевязки медсестра в перевязочном кабинете. Перед выпиской врач подробно рассказывает, как обрабатывать рану самостоятельно, какие лекарства принимать и когда прийти для продолжения лечения.
После удаления опухоли назначают:
- Введение радиоактивного йода для уничтожения возможных метастазов. Лечение начинают через 4-5 недель после операции.
- Тиреоидные гормоны, которые в норме вырабатываются в щитовидной железе. Возможно, их придется принимать всю жизнь.
- L-Тироксин (Левотироксин) для уменьшения выработки тиреотропного гормона гипофиза. Этот гормон стимулирует клетки щитовидной железы, которые могли остаться после операции, а значит – увеличивает риск повторного роста опухоли. Дозу этого препарата врач назначает индивидуально, исходя из уровня титеотропного гормона.
- Минеральные добавки с витамином D и кальцием. Они необходимы для быстрого восстановления и правильной работы органов.
Медицинское наблюдение после операции на щитовидной железе
 Общение с врачами не заканчивается после того, как сделали операцию по удалению опухоли. Люди находятся на учете в онкологическом диспансере.
Общение с врачами не заканчивается после того, как сделали операцию по удалению опухоли. Люди находятся на учете в онкологическом диспансере.Через 3 недели
после операции врач оценивает ее результаты и назначает левотироксин (супрессивная ТТГ-терапия).
Через 6 недель
проводят сканирование всего тела с йодом-131. Это необходимо чтобы обнаружить остаточные клетки щитовидной железы в шее или других органах. Если выявляются такие метастазы, то назначают радиоактивный йод, который быстро уничтожает оставшиеся раковые клетки.
Через 6 месяцев после операции необходимо прийти в поликлинику для повторного обследования. Врач ощупывает шею и делает УЗИ.
Каждые 6 месяцев необходимо посещать врача для планового обследования. Врач может установить и другой график, в зависимости от уровня гормонов и онкомаркеров.
Через 1 год и через 3 года
после операции всем больным проводят сканирование тела.
Регулярно контролируют уровень гормона тиреоглобулина и антител к тиреоглобулину. Он повышается, если в организме появились метастазы. В этом случае врач назначает дополнительное обследование и лечение.
Послеоперационные осложнения
Существует небольшой процент послеоперационных осложнений. Если операция проводилась в специализированном эндокринологическом отделении, то вероятность составляет 1-2%, а если в общем, то она увеличивается до 5-10%.Неспецифические осложнения , которые могут возникнуть после любой операции. Это кровотечение, сильный отек или нагноение раны. Врачи легко с ними справляются с помощью антибиотиков. К тому же вероятность их появления меньше 1%. Возникают эти осложнения в первые сутки после операции. Поэтому если этого не произошло в больнице, значит, опасность миновала.
Специфические осложнения возникают только после операции на щитовидной железе. Это повреждение нервов, которые отвечают за работу голосовых связок и нарушение работы паращитовидных желез.
Гортанные возвратные нервы проходят очень близко к щитовидной железе. Для того чтобы их не повредить, врачи пользуются высокоточным электрическим инструментом. Но в некоторых случаях травмы избежать не удается. Возникает осиплость или потеря голоса, покашливание. Часто это явление временное, но иногда последствия могут остаться на всю жизнь.
При нарушениях в работе паращитовидных желез возникает гипопаратиреоз. Это состояние связано с нехваткой кальция в организме. Оно проявляется в мышечных болях и судорогах мышц конечностей и лица, жжении и покалывании в губах и кончиках пальцев. Чтобы исправить ситуацию нужно принимать препараты кальция.
Питание после операции на щитовидной железе
 После операции по удалению опухоли щитовидной железы не нужно придерживаться строгой диеты. Меню должно быть разнообразным и удовлетворять все потребности организма. Помните, существует много продуктов, которые сдерживают рост опухолевых клеток. Ученые назвали самую полезную пищу для профилактики опухолей. Это овощи: разные сорта капусты, репа, редис, редька. Бобовые: соя, горох, фасоль, чечевица. И растения семейства зонтичных: морковь, петрушка, сельдерей, пастернак.
После операции по удалению опухоли щитовидной железы не нужно придерживаться строгой диеты. Меню должно быть разнообразным и удовлетворять все потребности организма. Помните, существует много продуктов, которые сдерживают рост опухолевых клеток. Ученые назвали самую полезную пищу для профилактики опухолей. Это овощи: разные сорта капусты, репа, редис, редька. Бобовые: соя, горох, фасоль, чечевица. И растения семейства зонтичных: морковь, петрушка, сельдерей, пастернак.Если включить в свой рацион эти и другие «правильные» продукты, то можно не допустить рецидива (повторения) болезни.
Белки – строительный материал для клеток организма и основа иммунитета. Лучше всего получать протеины из рыбы и морепродуктов, творога, яиц, бобовых и сои, гречневой крупы и овсянки. Несколько раз в неделю можно употреблять нежирные сорта мяса.
Углеводы – это источник энергии. После операции лучше ограничить колличество сахара и кондитерских изделий. Получать углеводы лучше из меда, фруктов, свежих соков, зефира, мармелада, джема. Сложные углеводы - пектины и клетчатка содержатся в овощах, зерновом хлебе, крупах.
Жиры – необходимый компонент для гормонов и клеточных мембран. Источником нужных ненасыщенных жирных кислот могут стать растительные масла: оливковое и рапсовое. От сала, маргарина и других животных жиров лучше отказаться.
В рационе должно быть много разнообразных витаминов. Большинство из них являются антиоксидантами и помогают бороться с опухолями. Лучше получать витамины из свежих фруктов и зелени. Но если нет такой возможности, то необходимо принимать витаминно-минеральный комплекс.
Народные методы лечения рака щитовидной железы
Народные методы лечения рака щитовидной железы применяются в двух случаях.- Настойки и отвары пьют до и после операции, как дополнение к лечению, назначенному врачом-онкологом. В период хирургического лечения и химиотерапии нельзя принимать концентрированные настои в которых есть растительные яды.
- В том случае, если официальная медицина не в силах помочь человеку. Например, нельзя провести операцию. Пациент может не перенести ее из-за преклонного возраста, болезней сердечно-сосудистой или дыхательной систем или потому, что опухоль проросла в жизненно важные органы. Тогда народные методы помогают улучшить состояние и уменьшить опухоль.
Лечение народными методами до операции
Чистка организмаЧтобы подготовить организм к операции необходимо сделать чистку. Для этого хорошо подойдут клизмы с яблочным уксусом: столовая ложка уксуса на 2 стакана воды. Первую неделю клизмы делают ежедневно, вторую неделю – через день, третью – через 2 дня, четвертую – 1 раз в неделю. В этот период необходимо пить больше воды и есть растительную пищу. 3 раза в день перед едой выпивать по одной столовой ложке льняного масла.
Трехкомпонентный рецепт
 Помыть и обсушить лимоны 1,8 кг, удалить косточки и перемолоть вместе с кожурой на мясорубке. Приготовить стакан сока алоэ. Растение не поливать неделю, потом сорвать помыть и обсушить листья. Измельчить и отжать сок через марлю. Смешать с лимонами и добавить полстакана меда. Компоненты тщательно перемешать. Средство хранить в холодильнике, принимать по 1 ч.л. 3 раза в день перед едой. Курс лечения 1 месяц.
Помыть и обсушить лимоны 1,8 кг, удалить косточки и перемолоть вместе с кожурой на мясорубке. Приготовить стакан сока алоэ. Растение не поливать неделю, потом сорвать помыть и обсушить листья. Измельчить и отжать сок через марлю. Смешать с лимонами и добавить полстакана меда. Компоненты тщательно перемешать. Средство хранить в холодильнике, принимать по 1 ч.л. 3 раза в день перед едой. Курс лечения 1 месяц.
Народная медицина традиционно использует для лечения рака щитовидной железы растения, которые содержат много йода и других полезных веществ: дурнишник обыкновенный, звездчатка средняя мокрец, подмаренник цепкий, ряска малая. Их применяют в виде отваров, приготовленных на водяной бане.
Лечение народными методами после операции
Ореховая настойкаВ начале июля собрать 30 грецких орехов. Их нужно измельчить вместе с зеленой кожурой. Залить 0,5 литра водки и добавить стакан меда. Средство перемешать в стеклянной посуде и поставить в темное место. Настаивать 15-20 дней при комнатной температуре. Пить настойку с утра на голодный желудок по 1 столовой ложке. За один курс лечения необходимо выпить все средство.
Почки тополя черного
Это средство помогает снизить выработку тиреотропного гормона. 2 ст.л. почек залить стаканом кипятка, укутать и настаивать 2 ч. Настой процедить. Принимать по 1 ст.л. 3-4 раза в день до еды.
Растительные яды
В болиголове и чистотеле содержаться ядовитые вещества. Эти вещества уничтожают злокачественные клетки, которые могли остаться в организме после операции. Не забывайте, что эти настойки нельзя принимать во время лучевой терапии или лечении радиоактивным йодом.
Настойку болиголова можно сделать самому или купить готовую в аптеке. Схема приема настойки: первый день пить 3 капли 3 раза в день, на второй день по 6 капель 3 раза в день, а на третий день по 9 капель 3 раза в день. Постепенно доводят дозу до 75 капель в день. Такое лечение длится 3 месяца. Потом дозу постепенно уменьшают до 3 капель в день.
Настойку чистотела придется готовить самостоятельно. Для этого корни растения собирают во время цветения в мае. Корни выкапывают, моют и просушивают на полотенце. Измельчают в мясорубке и отжимают сок через марлю. Полученную жидкость наполовину разводят водкой. Средство нужно настаивать 2 недели в темном месте. Принимают по 1 чайной ложке 3 раза в день.
Лечение рака щитовидной железы без операции
 В том случае, если операция противопоказана и проводится только поддерживающее лечение, можно помочь человеку справится с раком и улучшить общее состояние.
В том случае, если операция противопоказана и проводится только поддерживающее лечение, можно помочь человеку справится с раком и улучшить общее состояние.Корень аконита джунгарского
Настойку этого растения можно купить или приготовить самому. Для этого 20 грамм корня заливают 200 мл качественной водки. Настаивают в стеклянной посуде в темном месте.
Принимают лекарство по схеме. Первый день по 1 капле 3 раза в день перед едой. Второй день по две капли, третий по три. Так к десятому дню разовая доза увеличивается до 10 капель или 30 капель на протяжении суток. С 11 дня дозу уменьшают на 1 каплю. Таким образом курс занимает 20 дней. После этого делают перерыв 2 недели и повторяют лечение. Нужно пройти 3 курса подряд.
Помните, что растение содержит яды и сильные биоактивные вещества. Не превышать дозу! Для того чтобы очистить организм от токсинов во время лечения советуют пить онкологический травяной сбор, который можно купить в аптеках.
От чего зависит прогноз при раке щитовидной железы?
 Прогноз при раке щитовидной железы намного более оптимистичный, чем при других злокачественных опухолях. Например, у людей моложе 45 лет при размере опухоли до 3 см есть полная гарантия выздоровления. У пожилых пациентов с запущенными формами рака прогноз не такой благоприятный.
Прогноз при раке щитовидной железы намного более оптимистичный, чем при других злокачественных опухолях. Например, у людей моложе 45 лет при размере опухоли до 3 см есть полная гарантия выздоровления. У пожилых пациентов с запущенными формами рака прогноз не такой благоприятный.Но многое зависит от формы раковой опухоли и стадии рака.
- У людей с папиллярным раком пятилетняя выживаемость составляет 95-100%. Это означает, что после лечения все пациенты остались живы на протяжении минимум 5 лет.
- У людей с фолликулярным раком IV стадии пятилетняя выживаемость 55%. Но в менее запущенных случаях этот показатель тоже доходит до 100%.
- У людей с медуллярным раком IV стадии пятилетняя выживаемость ниже – 30%, но при I и II стадиях врачи гарантируют выздоровление 98% больных.
- При апластическом раке , прогноз хуже. Большинство пациентов живут 6-12 месяцев после постановки диагноза.
Но какой бы диагноз не поставили врачи, помните, что человеческие возможности безграничны. Если вы объедините свое желание жить, силы природы и помощь врача, то вы справитесь даже с самой тяжелой болезнью.
Щитовидная железа – самая крупная из всех эндокринных, она принимает участие во всех видах обмена, контролируя работу каждого органа.
От нее зависит скорость метаболизма, кальциевый обмен, эмоции, интеллект, и работа других эндокринных желез. Ее всегда называют вездесущей, хотя она всего весит 20 г.
Особенность железы в том, что она активно кровоснабжается для получения йода из крови; вырабатывает 3 гормона – трийодтиронин, тироксин (йодсодержащие) и кальцитонин.
Еще одна особенность железы в том, что синтезируемые ею гормоны она в кровь сразу не выделяет, а оставляет в себе. Имеет 2 доли и перешеек, локализована на передней поверхности шеи, чуть ниже щитовидного хряща. Покрыта капсулой, имеющей трабекулы и делящие железу на дольки. Паренхима железы состоит из фолликулов – железистых пузырьков.
Их стенки построены из однослойного эпителия, также функционирующего особым образом. В норме он плоский и не продуцирует гормоны. Когда запас истощится, плоский эпителий преобразуется в кубический и продуцирует их в нужном количестве. Эти гормоны в виде трийодтиронина обретаются в фолликулах, пока по сигналу гипофизарного ТТГ не выделяются в кровь.
Причины возникновения опухоли
Точных причин не установлено, но имеется ряд предрасполагающих факторов. Наиболее установленный фактор – мутация клеток на уровне ДНК. А вот причина мутаций также неизвестна. Мутированные клетки агрессивно растут и делятся.

К другим факторам относится:
- Дефицит йода.
- Наследственность (при ней риск появления болезни 100%).
- Врожденные генетические аномалии.
- Длительные воспалительные заболевания гениталий и МЖ.
- Плохая экология, в особенности, радиация, выбросы канцерогенов в атмосферу заводами – проживание в таких зонах резко увеличивает возможности появления рака.
- Ионизирующее излучение резко увеличивает процент появления рака ЩЖ – это было отмечено у жителей Хиросимы и Нагасаки, зоны Чернобыльской АЭС. Излучение непосредственно рака не вызывает, но провоцирует. Частый рентген по разным поводам.
- Стрессы, курение и алкоголь – резко снижают иммунитет.
- Гормональные сдвиги на фоне беременности и климакса.
- Также имеет значение возраст и пол.
Кроме того, на ровном месте карцинома не развивается. Ей должны предшествовать длительные патологии другого рода. К таким относятся:
- аденома и зоб ЩЖ;
- тиреоидиты хронические;
- патологии яичников и МЖ;
- любые опухоли доброкачественного типа.
Появление рака и его виды
Среди различных заболеваний ЩЖ рак встречается реже всего – всего 1%. Эпителиальные раки (карциномы) возникают так часто потому, что эпителий, где бы он ни был, постоянно обновляется, что повышает риск сбоя процесса.
Карциномой называют все виды рака ЩЖ. Риск его появления каждую декаду по годам возрастает на 10%. Опухоль возможна в любом возрасте, но чаще подвержены женщины от 30 до 50 лет.

У мужчин в 2,5 раза реже. Но у мужчин и пожилых рак щитовидной железы папиллярный также возможен, причем у пожилых и детей течение более тяжелое. У детей часты отдаленные метастазы.
Видов эпителиального рака (карцинома) насчитывается 4 – фолликулярный, папиллярный (ПРЩЖ), медуллярный и анапластический.
Чаще других встречается папиллярный рак щитовидной железы – 80-85%; 10% — приходится на фолликулярный. Эти 2 вида относятся к высоко дифференцированным и имеют хорошие прогнозы. Микрокарцинома щитовидной железы (МКЩЖ) – когда величина узла меньше 1 см. Ее основное место локализации – фиброзная капсула щитовидной железы.
Аденокарцинома щитовидной железы может протекать и атипично – 20% случаев. Первые симптомы тогда появляются при метастазах.
Обычными методами такой рак в первичной форме не выявляется, он слишком мал. Форма такого рака называется «скрытый рак щитовидной железы». 82,5% такого рака – папиллярная аденокарцинома.
Основной его признак – шейные лимфаденопатии. Они не вызывают беспокойства у врача и могут пребывать долго. Агрессивны и неблагоприятны в прогнозе медуллярный и анапластический – они низко дифференцированы.
Что такое деление по дифференциации? Низко дифференцированный рак — его патологические клетки сильно мутируют, делятся стремительно и не успевают созреть, чтобы быть похожими на здоровые клетки. Это, естественно, ухудшает прогноз.
При высоко дифференцированных видах – рост узла замедлен и шансы на излечение выше.
Особенности папиллярного рака
Папиллярный рак щитовидной железы может иметь размеры опухоли от 1 мм до 5 см и больше. Она без оболочки, и напоминает ветви пальмового листа.
Папиллярная карцинома щитовидной железы покрыта клетками эпителия с крупным ядром с хроматином. Возможны вкрапления из фолликулов, активно впитывающих радиойод.

Папиллярный рак щитовидной железы или папиллярная карцинома – название обусловлено наличием папиллей — особые сосочковые выросты.
Некоторые почему-то ищут информацию в сети о капиллярном раке. Такого диагноза не существует. Капиллярный рак щитовидной железы – так иногда называют папиллярный рак.
При гистологии среза ПР напоминает листья пальмы или папоротника (вайя) с множеством ответвлений и сосочками на них – папилли.
Папиллярный рак щитовидки характеризуется медленностью роста и дает М обычно в шейные лимфоузлы.
Отдаленных метастазов при ПР чаще не бывает – всего меньше 5%. Метастазы появляются при полном отсутствии лечения. Они не зависят от размеров опухоли – в этом особенность ПР.
Степени рака ЩЖ
Папиллярный рак щитовидной железы имеет стандартные 4 стадии, от которых зависит и тактика лечения:
- 1 стадия — проявлений и нарушений работы органов нет, внешне железа не деформирована. На этой стадии метастазов нет. Капсула железы не задета. Название стадии – Т.
- 2 стадия – симптомов нет, но опухоль растет. У людей до 45 лет опухоль больших размеров не бывает – не более 1 см. У пожилых – больше 1см. И на этой стадии при ПРЩЖ начинается метастазирование. Увеличиваются лимфоузлы. Стадия 2 — имеет обозначение NХ или N0. Ее подразделяют на 2 этапа.
- 2а стадия – железа внешне изменена, но опухоль в границах железы. Вторичных очагов нет.
- 2б стадия – узел уже сочетается с лимфогенными М с одной, пораженной стороны.
- 3 стадия – проявляется в сильном увеличении лимфоузлов — N1. Опухоль выходит за пределы капсулы или давит на окружающие органы. М уже с обеих сторон в лимфоузлах и заметны визуально.
- 4 стадия — добавляются к разрастаниям в лимфоузлах вторичные раковые очаги в других органах.
Опухоль распространяется в другие органы. В таких обстоятельствах нередки летальные исходы (стадию обозначают МХ - М0-М1).
Симптоматические проявления
Папиллярный рак щитовидной железы (ПРЩЖ) и его симптомы: из-за медленного роста симптомов долгое время практически нет. Но плюс в том, что из-за такого замедленного роста вполне можно вылечить процесс полностью.
Первым признаком может стать появление безболезненного уплотнения на шее. Кроме того, могут отмечаться:
- рост шейного лимфоузла;
- боли в горле, трахее и пищеводе;
- дискомфорт при дыхании и глотании;
- общая слабость;
- беспричинный кашель;
- тембр голоса меняется не всегда, но часто.
Чаще всего ПР состоит из одного узла, но бывает и множественным. Узлы плотные, находятся глубоко под кожей и не всегда пальпируются. Опухоль долгое время не спаяна с подлежащей тканью и свободно перемещается при глотании.
Позже, врастая, узел становится неподвижен – при 3 стадии. В 65% случаев новообразование метастазирует в лимфоузлы, где долгое время инкапсулирована, окружающие ткани очень редко поражаются.
Состояние такое может продолжаться долгое время — по несколько лет и без проявлений. Переход рака в соседнюю долю происходит в 25% случаев. Отдаленные метастазы бывают очень редко. При всем процессе работа ЩЖ сохраняется.
Диагностические мероприятия
Визуальный осмотр, пальпация и подробный расспрос больного. Обязательным является УЗИ щитовидной железы; МРТ, КТ. Для выявления функции ЩЖ проводится также радиоизотопное сканирование. Из анализов крови определяется содержание гормонов Т3, Т4, ТТГ; кровь на онкомаркеры.
Метастазы устанавливаются при помощи рентгена. Онкологию можно точно установить только на основании гистологического исследования биоптата после ТАБ.
Возможные осложнения
Осложнения составляют всего 1-2%. При проведении удаления иногда повреждается в голосовых связках возвратный нерв, что вызывает охриплость голоса.

Окончания этого нерва также иннервируют миокард и слизистую пищевода. Редко, но голос может остаться хриплым пожизненно, но гораздо чаще это проходит.
Если будут повреждены паратиреоидные железы, грубо нарушается обмен Са. Любое последствие лечится медикаментозно. При сильных повреждениях и гипотиреозе, частых рецидивах может даваться инвалидность.
Принципы лечения
Лечение только хирургическое. Папиллярный рак щитовидной железы лечится в 2 этапа:
- Оперативное вмешательство хирургов.
- РЙТ. Третьим этапом считают гормонозаместительную терапию.
ПР не реагирует на химиотерапию и радиацию. В этом большая сложность лечения. Лечение рака щитовидной железы — операция радикальная — полное удаление железы и лимфоузлов. На первом этапе удаляются при операции пораженные ткани или полностью железа.
Операция предполагает 2 варианта – тотальная и частичная тиреоидэктомия. Тотальная операция длится около 5 часов. Ее применяют, начиная со 2 стадии рака.
При поражении лимфоузлов их также удаляют частично или полностью. Оставляют только небольшое количество фолликулов в области возвратного нерва.
Разрез при современных методиках делается небольшой и грубого рубца не остается. После нее идет проведение дополнительных мер.
Другой вариант операции – частичная эктомия ЩЖ: она проводится при опухоли до1 см, когда еще нет метастазирования.
Такая операция возможна, когда нет метастазов лимфоузлов, нет лимфаденопатии, и опухоль не вышла за границы железы. Длительность ее до 2 часов. Удаляется доля или только узел.
Оставшиеся при этом ткани компенсируют недостающую и грубых гормональных сбоев нет. Рецидивы после операции ПР встречаются редко. При их появлении операция уже только радикальная.
Для поддержания гормонального нормального фона необходим пожизненный прием гормонов ЩЖ, потому что новые тироциты никогда не возрождаются.
Папиллярный рак и рецидив папиллярного рака щитовидной железы: лечение — при рецидивах и метастазах в других органах схема лечения ПР не меняется.
Для исключения рецидивов проводится РЙТ, поскольку перелоцированные клетки железы с атипией агрессивны и опасны. Радиойод убивает оставшиеся раковые клетки. Эти клетки могут оставаться и в железе, и в дальних органах. Там их тоже достает радиойод.
Реабилитационная терапия
После этих 2 этапов проводится полное обследование организма больного. Оно может выявить все очаги локализации очагов и показать успешность проведенного лечения. На этом основании назначают гормонозаместительную терапию. После выписки больной динамически наблюдается врачом и каждый год его посещает для осмотра и сдачи анализов.
Анализы на ТТГ и Т3 и Т4 могут показать достаточность или нехватку назначенной дозы тироксина. Эти вопросы решает только врач, самолечения нет.
Папиллярный рак щитовидной железы – это онкопроцесс, протекающий в тироцитах — клетках щитовидной железы. Основные проявления данной патологии — появление одного, редко множества узловых элементов. Статистически — это самый часто встречаемый онкопроцесс среди новообразований щитовидки, хотя прогностически, достаточно благоприятный, рост злокачественных узлов очень медленный, метастазирование происходит редко, вовлекаются, только местные лимфоузлы. Частота выявления онкологических изменений растет после 35 лет. Женщины подвержены данной патологии гораздо чаще. Дети болеют редко, но протекает папиллярный рак щитовидной железы агрессивнее, возможны даже, удаленные метастазы. Хотя данная патология благоприятна в прогностическом отношении, не нужно недооценивать серьёзность проблемы, чем ранее поставлен диагноз, тем больше процент излечиваемости и выживаемости (более 15 лет).
Причины папиллярного рака щитовидной железы
На сегодня непосредственная этиология развития папиллярного рака щитовидной железы не установлена, но существует ряд факторов, повышающих возможность развития злокачественного процесса ЩЖ. К таким факторам относятся:
— наследственная предрасположенность (если в семье существуют лица с данной разновидностью онкологии, большая вероятность возникновения онкопроцесса в последующих поколениях);
— генетические мутации (чаще папиллярный рак щитовидной железы возникает при генетических модификациях в системе генов BRAF и RET/PTC, причем онкопроцесс связанный с патологической модификацией генов BRAF, протекает более агрессивно);
— радиационный фон, как кратковременное воздействие повышенных доз радиации, так и длительное влияние незначительно повышенного радиационного воздействия, увеличивают риск возникновения онкопроцесса;
— вредные привычки (нездоровое питание и излишества в еде, курение, большие дозы алкоголя ослабляют противоопухолевый иммунитет);
— доброкачественные образования и длительные воспалительные процессы щитовидки (аденома, );
— нарушения работы других эндокринных желез;
— получение лучевого лечения, связанного со злокачественными процессами других органов;
— длительная недостача йода;
— полипы прямой кишки и канцер толстого кишечника;
— образования молочных желез злокачественные, так и доброкачественные, особенно связанные с нарушениями в гормональном фоне;
— использование оральных контрацептивов при доброкачественном образовании ЩЖ, могут спровоцировать озлокачествление процесса;
— женский пол;
— возраст (пациенты старше 50 лет имеют больше шансов появления злокачественного новообразования ЩЖ и более агрессивную форму данного заболевания).
Начальная стадия папиллярного рака щитовидной железы
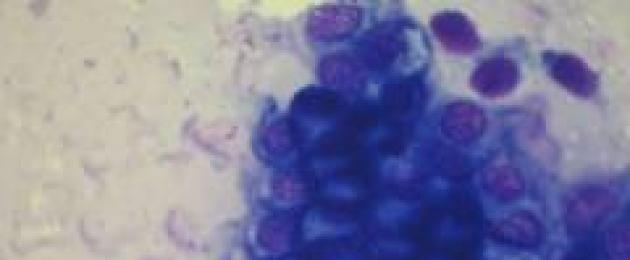
Рак щитовидной железы папиллярный вариант, морфологически, представляет собой неравномерное новообразование кистозного вида, возникающее из нормальных клеточных элементов щитовидки. В составе можно обнаружить фолликулярные, папиллярные элементы. Также обнаруживаются псаммозные тельца, являющиеся рентгенконтрастными частицами, и применяемые, как маркеры диагностики.
Папиллярный рак щитовидки в начале развития часто протекает бессимптомно. Начальным проявлением является уплотнение в районе шеи, часто — это одиночный плотный узловой элемент или несколько плотных узлов. Размер таких узлов от 1 мм до 5 см. Эти узловые элементы не соединяются с дермой и перекатываются при пальпации. Одно из проявлений, часто единственное, в начале развития онкопроцесса, возникновение увеличения одного шейного лимфоузла. Другие симптоматические признаки — боль, дискомфорт отсутствуют. С такими проявлениями есть необходимость консультации врача, с целью, проведения диффдиагностики.
Бывает, что канцероматозный узел расположен в глубине ЩЖ, и на начальных этапах он, мягкий по плотности и подвижный, не прощупывается, и для полноценной диагностики применяют другие методики обследования. Такое злокачественное образование называют — скрытый папиллярный рак, обнаруживается он, уже на этапе, появления метастатических изменений в лимфоузлах. Характерно несоответствие размеров изначального образования и метастаза – метастаз превышает изначальный размер первичного элемента в 2-4 раза.
Симптомы папиллярного рака щитовидной железы
Все симптомы, проявляющиеся при данной онкологии, делят на две группы: специфические и неспецифические.
К неспецифическим симптомам относятся те проявления, которые характерны и для других заболеваний. К таким симптомам относятся плотные участки в зоне шеи, боль в околоушной области, в зоне гортани, увеличение шейных лимфоузлов, необъяснимые повышения температуры, комок в горле, нехватка воздуха, першение и покашливание, набухание шейных вен. Если новообразование давит на блуждающий нерв, возникает нарушение работы голосовых связок, проявляющееся голосовой дисфонией.
Рак щитовидной железы (папиллярный вариант) характеризуется следующими специфическими проявлениями:
— определяется единичный узел или несколько узловых элементов с характерной сосочковой поверхностью, безболезненные при пальпации;
— при УЗИ-исследовании визуализируется образование, затрагивающее железистую капсулу и соседние ткани;
— рост образования медленный;
— увеличение регионарных лимфоузлов со стороны возникновения новообразования;
— характерной особенностью является отсутствие изменений функции ЩЗ.
Основываясь на гистологическом строении новообразований, выделяют следующие формы:
— типичный папиллярный рак щитовидки;
— микрокарцинома или скрытый папиллярный рак ЩЖ;
— фолликулярно папиллярный рак составляет 30% всех случаев данной патологии ЩЖ. В структуре опухоли обнаруживаются папиллярные и фолликулярные клеточные структуры. Данная разновидность онкопроцесса, является инкапсулированным образованием.
Фолликулярно папиллярный рак очень редко метастазирует и инфильтрируется в близлежащие тканевые структуры, не имеет удаленных метастазов. Является самым благоприятным в прогнозе;
— солидный, чаще эта разновидность встречается после перенесенной лучевой нагрузки. Сравнивая с обычной формой, чаще метастазирует и прорастает в окружающую ткань;
— онкоцитарный вариант (редкая форма) – до 5% случаев, но очень агрессивная, имеет высокий процент удаленных метастазов;
— диффузно-склеротический рак. Это наиболее неблагоприятная форма. Возникает чаще у детей подросткового возраста. Характеризуется развитием патологических изменений во всей ткани щитовидки, с образованием множественных очагов с фиброзно-кистозными изменениями. Метастазирование происходит всегда в близлежащие лимфоузлы, удаленное метастазирование чаще в легкие;
— светлоклеточная – редко возникает, отличается метастазированием в почечную ткань;
— высококлеточный вариант отличается большой высотой злокачественных клеток, имеет быстрые темпы разрастания за пределы ЩЖ, высокая степень метастазирования;
— смешанная форма характеризуется наличием в гистологической картине всех видов клеток (папиллярных, фолликулярных, солидных). Проявляется в 50% случаев.
Также различают инкапсулированный и неинкапсулированный рак щитовидной железы, по наличию собственной капсулы образования. Инкапсулированный вариант более благоприятный.
Стадии папиллярного рака щитовидной железы
Для получения полноценной терапии тактика диагностического поиска направлена на определение стадии онкопроцесса.
Для выявления папиллярного рака щитовидной железы применяют такие диагностические процедуры:
— поверхностный осмотр шейной области и пальпаторное исследование, определяет узловые изменения, структуру и плотность железы;
— УЗИ-исследование визуализирует орган и патологические структуры в нем. Этот способ позволяет выяснить размеры железы, строение, структуру тканей, наличие и размеры патологического образования. Наиболее доступный и информационно эффективный способ обнаружения узловых структур ЩЖ;
— тонкоигольная аспирационная биопсия – «золотой стандарт» определения гистологической структуры патологического образования ЩЖ. Контролируя процесс УЗИ-аппаратом, специализированной иглой, клеточные структуры исследуемого узла аспирируются и направляются на морфологическое исследование;
— с помощью лабораторных методов исследования крови, оценивают функциональную способность щитовидки, по уровню гормонов ЩЖ, и наличие онкологического процесса по онкомаркерам;
— КТ и МРТ помогают определить наличие или отсутствие метастатических изменений и степень патологических изменений лимфоузлов и удаленных органов.
— радиоизотопное сканирование определяет степень изменения функциональной способности ЩЖ.
Папиллярный рак щитовидки делится на следующие стадии:
1 стадия папиллярного рака щитовидной железы – узелковый элемент небольшой до 2 см. Характерно отсутствие процессов метастазирования и прорастание злокачественных клеток в окружающие ткани. Данная стадия трудна в диагностике, но хорошо поддается терапии.
2 стадия папиллярного рака щитовидной железы – узел растет, его размер может доходить до 4 см., но он остается в границах ЩЖ, возможно выявление узла при пальпации щитовидной железы.
Нет метастазирования – стадия 2 а.
Стадия 2 б отличается метастатическими изменениями в лимфоузлах по стороне поражения. Эффективность терапевтических мероприятий доходит до 95%.
3 стадия папиллярного рака щитовидной железы – размер узлового элемента увеличивается более 4 см. Злокачественный процесс разрастается за пределы ЩЖ, происходит сдавление близлежащих органов и тканей. Есть метастазы в регионарных лимфоузлах. Появляется одышка, нарушение акта глотания, боль, чувство недостатка воздуха.
4 стадия папиллярного рака щитовидной железы – образование становится больших размеров, становится неподвижным, значительно выступает за границы щитовидки, развивается её деформация. Выявляются увеличенные, с метастазами лимфоузлы. Происходит удаленное метастазирование. Ухудшаются уже имеющиеся проявления и развиваются симптомы, возникающие при поражении удаленных органов.
Лечение папиллярного рака щитовидной железы
Рак щитовидной железы (папиллярный вариант) эффективно подвержен терапии. Базовые методы терапии – это хирургический метод, лучевая терапия, химиотерапия. Перечисленные способы нацелены на полное иссечение злокачественного процесса, профилактику метастатических изменений и рецидивирования онкопроцесса.
Хирургический способ используют на разных степенях онкологического процесса. Объем операции формируется размером патологического узла. Если размер узлового элемента до 1 см, то возможно частичное иссечение щитовидки и перешейка – частичная тиреоидэктомия. Этот способ менее травматичен, но остается возможность рецидивирования, что обусловлено оставшейся долей.
Тотальная тиреоидэктомия представляет собой полное иссечение щитовидки, этот способ хирургического вмешательства предпочтительней в терапии злокачественного процесса. Учитывая состояния лимфоузлов, если есть необходимость, удаляют все метастатические лимфоузлы.
Лучевая и химиотерапия, как монотерапия не применяется, чаще это дополнительные варианты лечения после иссечения ЩЖ. Эти варианты терапевтического воздействия применяются для предотвращения рецидивов и профилактики метастатического процесса. После применения тотальной тиреоидэктомии используют радиоизотопы йод-131, это снижает возможность метастазирования и уменьшает уже имеющиеся метастатические изменения легочных структур и костей. При попадании в организм, радиоактивные изотопы поражают тироциты, остающиеся в не большом объеме даже после самого тщательного иссечения железы.
После полной тиреоидэктомии требуется использование синтетических гормональных средств ЩЖ, как заместительная терапия, пожизненно. При иссечении доли ЩЖ, синтетические гормональные средства не назначают, так как сохранившаяся доля полноценно компенсирует выработку гормонов.
Операция папиллярного рака щитовидной железы
Показание для хирургического иссечения щитовидной железы — это наличие узла щитовидки с подтвержденным гистологически злокачественным процессом. При узле до 1 см. и высокой дифференциации раковых клеток, могут предложить гемитиреоидэктомию, иссечение доли ЩЖ, причем выработку гормонов компенсирует оставшаяся часть щитовидки. Но более безопасной, в прогностическом плане, хирурги считают тотальную тиреоидектомию. Это является профилактикой рецидивов онкологического процесса и метастазирования.
Операция длится 1,5-3 часа. Операция по иссечению щитовидки происходит под общим наркозом. Хирургическое вмешательство проводят широким доступом, для хорошей ревизии, на передней поверхности шеи, по нижнему краю ЩЖ, производится хирургический разрез. Следующим этапом зажимаются и перевязываются кровеносные сосуды, щитовидная железа выделяется от окружающих тканей. Перевязывается артерия, которая питает ЩЖ, отделяется возвратный нерв и околощитовидные железы. Некоторые хирурги используют метод аутотрансплантации паращитовидных желез в мышцы шеи. Затем иссекается сама щитовидная железа. Разрез зашивается и устанавливается дренаж, для оттока жидкости.
При выявлении метастатически измененных лимфоузлов, дополнительно проводят лимфодиссекцию – иссечение лимфоузлов с окружающей жировой тканью. После операции требуется постельный режим на одни сутки, через сутки удаляется дренаж, делается перевязка и пациент переводится на палатный режим.
После операции возможно снижение тембра голоса, обусловленное отеком окружающих тканей, восстановление голоса происходит за 3-6 месяцев. Выписка пациента происходит на 3-4 сутки. После хирургического иссечения ЩЖ применяется радионуклидная йод-терапия (йод-131), направленная на полное уничтожение злокачественных клеток, профилактику метастазирования.
Так же после тотальной тиреоидэктомии назначается заместительная гормонотерапия — гормон тироксин синтетического происхождения, эта терапия является пожизненной. В дальнейшем такой пациент должен постоянно находиться на учете у эндокринолога, и 1 раз в году обследоваться – УЗИ области щитовидной железы, УЗИ ОБП, рентген легких, общеклинические анализы и гормоны щитовидной железы.
Прогноз папиллярного рака щитовидной железы
Папиллярный рак щитовидной железы является высокодифференцированным раком, поэтому прогноз жизни у этой разновидности злокачественной патологии благоприятный. Длительность жизни после перенесенного данного заболевания зависит от стадии обнаружения злокачественного процесса, размера образования, наличия и распространенности метастатических изменений, возраста пациента, адекватности проведенной терапии.
При обнаружении канцероматозного узла в начале заболевания, излечиваемость приближается к 100%, так 5-летняя выживаемость — 97%, больше 10 лет – 75% пациентов, 15 и более лет живут 60% перенесших данную онкологию.
Если узел был небольших размеров и пациент регулярно проходит диспансеризацию у эндокринолога, для недопущения рецидивирования, то выживаемость составляет более 25 лет.
При обнаружении онкопроцесса на 2 стадии выживаемость в течение 5 лет составляет 55%, на 3 стадии – 35%, на 4 стадии – 15%. Ухудшается прогноз, если злокачественный узел более 5 см. или выявляются удаленные метастазы. Причиной смерти у данной категории пациентов являются удаленные метастазы.
Рецидивирование злокачественного процесса значительно ухудшает прогностические данные. Возраст пациента, также оказывает влияние на прогноз заболевания, чем младше заболевший, тем больше шанс благополучного исхода заболевания.
Качество жизнедеятельности людей, перенесших тотальную тиреоидэктомию, практически не страдает, иногда возможно снижение тембра голоса, но это состояние проходящее.
Специфических профилактических мер нет. Основные профилактические мероприятия направлены на нормализацию образа жизни (здоровое питание, отказ от вредных привычек, избегание радиационного облучения, избегание стрессов). Также пациенты, находящиеся в зоне риска, проходят ежегодное наблюдение у эндокринолога, это позволяет распознать злокачественный процесс в начальных проявлениях.
Профилактика рецидивов заболевания подразумевает необходимость прохождения ежегодного обследования у эндокринолога.
В щитовидной железе довольно редко находят злокачественные образования. Статистика говорит, что они занимают 1% от всех видов карциномы.
Папиллярный рак щитовидки образовывается из клеток железы. Это плотный, чаще всего одиночный узел, хотя встречаются и множественные узлы. Размер ее может достигать 5 см и даже больше, структура − сосочковая. Этот вид рака наиболее мирный, он медленно растет и удачно лечится. Затрагивает папиллярный рак в основном только соседние ткани и лимфоузлы. Отдаленные метастазы папиллярного рака щитовидной железы встречаются редко, в большинстве случаев они затрагивают легкие и кости.
Папиллярный рак щитовидной железы
В зоне риска находятся люди от 30 до 50 лет, хотя есть случаи заболевания среди детей (даже новорожденных). Женщины в 2.5 раза чаще страдают от ПРЩЖ, чем мужчины.
Классификация папиллярного рака
Виды папиллярного рака щитовидной железы по гистологическим признакам:
- типичный папиллярный рак;
- Микрокарцинома (еще называется скрытым раком). Размер узла составляет до 1 см. Такой вид редко трансформируется в значимые новообразования, часто он почти не увеличивается со временем или растет очень медленно. По этим причинам прогноз для микрокарциномы очень благоприятный.
- Папиллярно- (30% от ПКЩЖ). Содержит структуры обоих видов. Чаще всего это инкапсулированная опухоль, она имеет низкий уровень метастазирования, по сравнению с типичным ПР, а также реже инвазирует. Отдаленные метастазы не наблюдаются. Поэтому фолликулярный вид наиболее благоприятный.
- Солидный. В большинстве случаев этот тип рака встречается у людей, пострадавших от воздействия радиации. Солидная папиллярная карцинома щитовидной железы более склонна к инвазированию и метастазированию по лимфоузлам и кровотоку, чем типичный вид ПР.
- Онкоцитарный. Редкий вид (5% случаев). Этот вариант папиллярного рака щитовидки более агрессивный и имеет высокий уровень отдаленного метастазирования.
- Диффузно-склеротический. Встречается очень редко (до 1% от всех случаев заболевания ПКЩЖ), чаще обнаруживают его у детей 7-14 лет. Характеризуется большими размерами, множественными очагами, локализированными по всей щитовидке и фиброзно-склеротическим изменением ткани. Почти всегда развиваются метастазы в лимфоузлах, и отдаленные – в легкие. Наиболее неблагоприятный вид ПКЩЖ.
- Светлоклеточный вариант. Занимает лишь 0.3% от всех папиллярных карцином, мало изучен. Известно лишь, что светлоклеточная папиллярная карцинома щитовидки часто метастазирует в почки.
- Высоколеточный. Агрессивный вариант ПКЩЖ. Характеризуется быстрым ростом за пределы железы, большой высотой клеток рака, а также уровнем местного и отдаленного метастазирования.
- Смешанный. Встречается в 50% случаев. Отличается наличием папиллярных, солидных и фолликулярных структур в равных количествах.
Также папиллярный рак подразделяется на инкапсулированный папиллярный и неинкапсулированный. Первый вариант подразумевает опухоль, окруженную собственной капсулой. Инкапсулированный рак имеет более благоприятные прогнозы, чем неинкапсулированный.
Причины папиллярного рака щитовидной железы
Причины рака щитовидной железы точно не известны, но в онкологии выделяют несколько факторов, которые могут повлиять на развитие опухоли:
- влияние радиации, различных излучений, химических канцерогенов;
- вредные привычки (курение и алкоголь снижают иммунитет, ослабляют защиту организма);
- наследственность (если по наследству вам передался ген, который провоцирует появление рака щитовидки, то вероятность заболеть ним почти 100%);
- недостаток йода в организме;
- заболевания органов, отвечающих за выработку гормонов (например, яичников, молочных желез или самой щитовидки) и воспалительные процессы в организме;
- гормональные изменения (климакс или беременность);
- сильные стрессы, депрессия.
В зоне риска находятся люди преклонного возраста и те, кто проходил лучевую терапию по поводу других заболеваний.
Злокачественная опухоль щитовидной железы может развиться из доброкачественной, такой как многоузловой зоб или . Причиной папиллярного рака ЩЖ также бывают метастазы из других органов.
Какие симптомы имеет папиллярный рак щитовидной железы?
Излечимость карциномы зависит от того, на какой стадии она была обнаружена, и какой ее размер. Поэтому важно вовремя обнаружить ПР.
Чтобы это сделать, необходимо, знать признаки папиллярного рака щитовидной железы:
- наличие узла в шее, который прощупывается, является одним из первых симптомов (если размер опухоли очень маленький, то ее можно не заметить), иногда его видно визуально. Со временем узел растет и становится более заметным;
- увеличение шейных лимфоузлов. Это тоже ранний признак, но на него часто не обращают внимания;
- неприятные ощущения при глотании или дыхательных движениях, «комок» в горле;
- возможно возникновение боли;
- хрипота, беспричинный кашель.
Последние признаки появляются, когда узел достигает больших размеров и начинает сдавливать пищевод с трахеей. У человека даже может меняться голос. На последних стадиях общее состояние человека ухудшается, он теряет аппетит и резко сбрасывает вес. Также наблюдается повышенная температура тела, слабость, утомляемость.
В основном симптомы опухоли щитовидной железы на начальных стадиях отсутствуют. Это и есть наибольшей опасностью, поэтому нужно быть внимательным к своему организму, а также проходить регулярное обследование.
Чаще всего у взрослых находят не злокачественные опухоли, а рак диагностируют лишь у 5% пациентов. Но если вы заметили на шее узел, даже безболезненный, то обязательно обратитесь к врачу, чтобы обезопасить себя. Особенно это касается детей, так как у них доброкачественных образований быть не может.
Стадии папиллярного рака щитовидной железы
Папиллярный рак щитовидной железы, как и любая другая злокачественная опухоль имеет 4 стадии своего развития:
- 1 стадия. Образование небольшого размера – до 2 см. Оно не имеет метастаз и не прорастает за пределы капсулы щитовидки. На 1 стадии папиллярный рак щитовидной железы хорошо поддается лечению, но обнаружить его на данном этапе развития очень трудно по причине отсутствия симптомов болезни.
- 2 стадия. Узел увеличивается до 4 см, но не выходит за пределы щитовидки. Новообразование можно обнаружить с помощью пальпации, появляется ощущение дискомфорта в горле. Метастазы отсутствуют. На этой степени папиллярного рака щитовидной железы лечение удачно в 95% случаев.
- 3 стадия. Размер образования – более 4 см. Оно выходит за пределы щитовидной железы и начинает сдавливать соседние органы. Состояние больного ухудшается, проявляются новые симптомы (отдышка, боль, затрудненное дыхание, хрипота). Эта стадия также характеризуется увеличением лимфоузлов и наличием двусторонних метастаз.
- 4 стадия. Большие размеры опухоли деформируют железу, она становится неподвижной. Обязательно наличие метастаз в окружающих тканях, а также распространение их на другие органы. Появляются новые симптомы, которые зависят от того, какой орган поражен.
Диагностика папиллярного рака щитовидной железы

Диагностика папиллярного рака щитовидной железы проводится у эндокринолога. Она начинается со зрительного осмотра и проведения пальпации. Прощупать можно карциному от 1 см. Также необходима ларингоскопия, чтобы увидеть состояние горла и голосовых связок. Если врач обнаружит какие-либо отклонения, узелки или увеличенные лимфоузлы, то необходимо будет сделать УЗИ. Такое исследование поможет увидеть состояние органа, его структуру, контуры, а также определить расположение и размер узлов.
Более четкую картину о развитии карциномы предоставляют магнитно-резонансная и компьютерная томограмма. Но, как и УЗИ, такие способы не дают возможности узнать злокачественное это образование или нет.
Для подтверждения диагноза «папиллярный рак щитовидной железы» применяют метод тонкоигольной аспирационной . Это процедура взятия образца опухоли, проводится она с помощью очень тонкой иглы, которую вводят в полость щитовидки под наблюдением аппарата УЗИ. Полученные клетки отправляются в лабораторию, где смогут определить злокачественность опухоли и ее вид. Если результаты тонкоигольной биопсии сомнительные, то проводят открытую биопсию. Это операция, в ходе которой врач берет небольшой образец опухоли. Также он сможет оценить общую картину и распространенность.
Кроме вышеуказанных исследований, пациенту необходимо сдать кровь для проверки на , а также проверить уровень гормонов, которые выделяет щитовидка. К ним относятся: и паратиреоидный гормоны, трийодтиронин, тироксин.
Другой, редкий способ определения состояния ЩЖ, который используют в диагностике карциномы – радиоизотопное сканирование.
Лечение папиллярного рака щитовидной железы, какое оно и что включает?
После постановления диагноза, необходимо сразу начинать лечение. Почти во всех случаях с папиллярным раком щитовидной железы – это . Преимущество отдают тотальной тиреоэктомии (щитовидка удаляется полностью). Также могут удалить региональные ткани и лимфоузлы, если они поражены. Эти меры необходимы для предотвращения рецидивов болезни.
Если размер опухоли маленький (до 1 см), то могут провести частичную тиреоэктомию. Во время такой операции удаляют лишь пораженную долю железы и перешеек. Такой метод менее травматичный, но он опасен тем, что некоторые клетки могут остаться.
Операция по удалению папиллярного рака щитовидной железы проводится от 1 до 3 часов. Реабилитационный период после хирургического лечения короткий (до 3 дней), во время которых жизнь пациента остается привычной.
После тотальной тиреоэктомии, больным нужно проводить заместительную терапию, так как организм требует гормоны, которые вырабатывает щитовидная железа. Терапия заключается в приеме синтетических или животных гормонов Т4. После частичного удаления щитовидки также может понадобиться заместительная терапия, только доза препаратов будет меньше. Для ее определения постоянно проводят анализ уровня гормонов.
Человеку, перенесшему операцию, необходимо постоянное наблюдение. Спустя 6 недель нужно пройти сканирование с радиоактивным йодом, которое покажет наличие остаточных метастаз или клеток опухоли. Через полгода больному делают УЗИ, анализ на и проверяют уровень гормонов. Такие обследования нужно проводить регулярно каждые 6 месяцев, а через 3 года дополнительно делают полное сканирование тела. Все эти меры направлены на выявление рака, который может возвратиться снова.
Прогноз после операции хороший: люди могут выполнять все обычные действия, у женщин есть возможность забеременеть и выносить ребенка.
Информативное видео
Лечение после операции
Лечение после операции по удалению папиллярной карциномы заключается в проведении терапии радиоактивным йодом. Такой метод используют в случае, если опухоль была больших размеров, многоузловой или при наличии метастаз в окружающие ткани и лимфоузлы. нужно для полного уничтожения оставшихся клеток щитовидной железы. Проводят его через 2 месяца после операции. Щитовидка обладает свойством поглощать йод. При абсорбции его радиоактивного вида, клетки железы разрушаются. Чтобы повысить эффективность процедуры, нужно пройти определенную подготовку. За 5 недель до начала терапии РЙ нужно отменить заместительную терапию, чтобы в организме повысился уровень гормона ТСГ. Он стимулирует поглощение радиоактивного йода клетками рака. Другой способ – это принимать синтетический его вид. Повышенный уровень ТСГ также приводит к гипотериозу, поэтому дополнительно назначают прием гормона Т3, витамина D и кальция. Процедура лечения радиоактивным йодом довольно безопасная, так как другие органы не поглощают его.
В течение недели после проведения такой терапии нужно остерегаться контактов с людьми (особенно со своими домашними), чтобы не навредить им. Для этого спите в отдельной комнате и не подходите ближе, чем на 2 м, к окружающим. Используйте только личные вещи, а также посуду.
Еще после операции назначают пожизненное употребление Левотироксина, который уменьшает выработку тиреотрапного гормона.
Осложнения и рецидивы после тиреоэктомии
При тиреоэктомии бывают такие осложнения:
- во время хирургического вмешательства могут быть повреждены гортанные нервы, отвечающие за работу голосовых связок, что приводит к изменению голоса и хрипоте. Чаще всего это проходит со временем, но иногда голос меняется на всю жизнь;
- неаккуратные действия хирурга могут повлиять на паращитовидные железы, которые находятся очень близко;
- возникновение гипопаратериоза. Это состояние поправляется после приема препаратов с кальцием;
- кровотечения, отек. Тоже устраняются с помощью .
Инвалидность при папиллярном раке щитовидной железы наступает лишь в случаях сильного повреждения возвратного нерва, нарушениях дыхания и тяжелого гипотериоза, когда нормальная жизнедеятельность человека ограничена. Еще инвалидом могут признать больного, у которого наблюдаются постоянные рецидивы, а лечение не дает результатов.
Все эти осложнения встречаются очень редко, вероятность их возникновения составляет 1-2%, при условии, что операция проводилась в специализированном отделении.
Рецидив папиллярного рака щитовидной железы может произойти, если врач не полностью удалит опухоль, но иногда рак возвращается даже после полного удаления, что свидетельствует о его агрессивности. Случается это через годы, и даже десятилетия. Чаще всего опухоль возникает снова в лимфоузлах и других органах (в легких, например). Но, вовремя обнаруженный, рак снова поддается лечению. Проводится оно по той же схеме, что и первичное, но риск осложнений уже выше.
Рецидивы случаются в большинстве случаев, если щитовидка была удалена не полностью. Опухоль снова находят в другой доле железы. Другие факторы, которые могут повлиять на возвращение рака, это: большой размер опухоли, обширное и многофокусное поражение. Также риск рецидивов увеличивается с возрастом.
Прогноз для первых двух стадий благоприятный: полная ремиссия наступает в 85% случаев тотального лечения.
Людям, перенесшим операцию, противопоказано подвергать себя любому облучению и работать с тяжелыми нагрузками (в том числе психологическими).
Прогноз жизни при папиллярном раке щитовидной железы
Высокодифференцированный рак щитовидной железы (к которому относится папиллярная карцинома) имеет хороший прогноз, по сравнению с другими типами опухолей.
Прогноз жизни зависит от нескольких факторов:
- стадии болезни;
- размера опухоли;
- обширности метастаз;
- возраста пациента;
- эффективности лечения.
Прогноз составляется в индивидуальном порядке по специальным таблицам оценки.
Если рак был обнаружен на 1 стадии, то смертность практически равна нулю. 5-летняя выживаемость на этой стадии равна 97%, 10-летняя – 90%, более 10 лет живут 75% больных. А если опухоль в щитовидной железе была очень маленькой, то можно прожить и 25 лет, но постоянно лечится и наблюдаться у врача.
Для 2 стадии 5-летняя выживаемость составляет 55%, для 3 – 35%, для 4 – 15%. С появлением рецидивов продолжительность жизни значительно уменьшается (до 60%), особенно это касается тех случаев, когда рак возвращается после тотальной тиреоэктомии и лечения радиоактивным йодом. А при повторных случаях есть большая вероятность смертельного исхода.
Прогноз также значительно хуже для больных, у которых обнаружены отдаленные метастазы или опухоли больше 5 см. Причиной смерти при онкологии щитовидной железы зачастую являются метастазы в другие органы.
Профилактика злокачественных опухолей
Что можно сделать для профилактики рака?
- По возможности избегайте облучений. Если вам предлагают курс облучения в качестве лечения какого-то недуга, то хорошо взвесьте все за и против. Соглашайтесь только в крайних случаях. Хотя облучение (в том числе и рентген) не вызывают рак, но они повышают риск его развития.
- Если вы живете недалеко от атомных электростанций, то принимайте йодистый калий для профилактики. Лучше конечно переехать подальше.
- Можно пройти генетическое обследование для выявления генов, вызывающих . В случае подтверждения их наличия, этот орган удаляют. Но такие анализы не всегда точные.
- Питайтесь продуктами, которые содержат йод, или используйте в готовке йодированную соль.
- Своевременно лечите гормональные и воспалительные заболевания.
- Откажитесь от вредных привычек, которые пагубно влияют на здоровье.
- Отдыхайте достаточное количество времени.
- Помните про правильное питание.
- Избегайте стрессов и переживаний.
Следите за своим здоровьем, если вы в зоне риска – проходите регулярное обследование. Обращайте внимание на симптомы опухоли щитовидной железы. Это поможет вовремя обнаружить .
Информативное видео: Диагностика и лечение дифференцированного рака щитовидной железы
Медицинская статистика говорит о том, что болезни щитовидной железы в нынешнее время — одни из самых распространенных. Их диагностируют у каждого третьего человека, особенно в пожилом возрасте. Самым опасным заболеванием считается рак (карцинома) щитовидной железы. Этот диагноз пугает каждого, кто только слышит такие слова. Но на самом деле все не так страшно, как кажется. Современная медицина настолько развита, что позволяет определить болезнь на ранней стадии и удачно избавиться от нее. Рассмотрим подробно один из видов рака, который носит название «карцинома папиллярная щитовидной железы».
Особенности болезни
Папиллярный рак встречается чаще других видов. Злокачественное образование появляется из здоровой ткани органа, визуализируется как киста или неравномерная опухоль больших размеров. В 80 % всех случаев больному удается полностью излечиться от карциномы такого рода.
Если говорить о других видах рака, то в сравнении с ними папиллярный рак имеет свойство очень долго развиваться. Еще одна особенность – метастазы папиллярной карциномы щитовидной железы часто распространяются на лимфоузлы.
Как правило, у больного находят лишь 1 узел, в редких случаях их несколько. Чаще страдают от этого недуга в возрасте 30–55 лет, в основном женщины (но иногда такой диагноз ставят и мужчинам).
Причины
Пока никто в точности не может определить, почему развивается рак щитовидной железы. Медики предполагают, что, скорее всего, причина кроется в мутации клеток. Почему возникают такие мутации, тоже не удается выяснить.
Опухоль развивается уже после того, как клетки мутировали. Они начинают расти, постепенно поражая здоровую ткань органа.
Как предполагают ученые, карцинома папиллярная щитовидной железы развивается из-за:
недостаточного количества йода в организме;окружающей среды;ионизирующего излучения;нарушения в гормональном фоне;врожденной патологии;вредных привычек (курение, злоупотребление алкоголем);частых вирусных и бактериальных инфекции дыхательных путей.
Признаки
Эта форма рака развивается медленно, поэтому на начальных стадиях ее определяют случайно, а не из каких-либо симптомов. У человека не возникает дискомфорта, ничего не болит, он живет полноценной жизнью. Когда новообразование начинает увеличиваться, то это ведет к болезненным ощущениям в области шеи. Человек может сам нащупать у себя инородное уплотнение.
На более поздних стадиях карцинома папиллярная щитовидной железы вызывает такие признаки:
увеличение шейных лимфоузлов (в большинстве случаев с одной стороны, где есть злокачественная опухоль);боль в области шеи;ощущение инородного тела при глотании;иногда голос становится сиплым;появляются затруднения дыхания;при сдавливании шеи (особенно когда человек лежит на боку) чувствуется значительный дискомфорт.
Стадии
Классифицируют ли как-то папиллярный рак щитовидной железы? Стадии, признаки которых являются основой для постановки диагноза:
1. Возраст до 45 лет:
I стадия: размер образования любой. Иногда раковые клетки распространяются на близлежащие ткани, лимфатические узлы. Метастазы не разрастаются на другие органы. Человек не чувствует никаких признаков болезни, но иногда появляется незначительная охриплость, небольшие боли в области шеи.II стадия: более сильное разрастание раковых клеток. Метастазы поражают как лимфоузлы, так и органы, которые расположены близко к щитовидке (легкие, кости). Признаки достаточно выраженные, их нельзя не заметить.
2. Возраст после 45 лет:
I стадия: опухоль не более 2 см, никакие другие органы не поражает папиллярный рак щитовидной железы. Симптомы стадии: человек не ощущает особых изменений, или признаки слабо выражены.II стадия: опухоль не выходит за границы щитовидки, но размер достигает 4 см.III стадия: размер больше 4 см, раковые клетки поражают близлежащие органы.
Общая картина
Появление узла или уплотнения – это первое, с чего начинается рак щитовидки. Карцинома папиллярная щитовидной железы характеризуется одиночными образованиями, в редких случаях множественными. Если узел находится глубоко, и его размер незначителен, то человек не может его самостоятельно нащупать. Злокачественные опухоли до 1 см не может определить даже эндокринолог. Только после УЗИ находят такие маленькие образования или после того, как раковые клетки начали распространяться на лимфоузлы, а те, в свою очередь, увеличились.
При маленьком размере узлов заболевание носит название «скрытая папиллярная карцинома». Такого рода образования не очень опасны, даже на стадии метастазирования. Опухоль свободно передвигается в щитовидной железе, может смещаться во время глотания. Но когда раковые клетки распространяются на окружающие ткани, то злокачественное образование становится неподвижным.
Метастазы очень редко распространяются на другие органы (кроме лимфоузлов). Это бывает только на запущенных стадиях заболевания. Метастазы имеют свойство длительное время не давать о себе знать. В большинстве случаев папиллярный рак задевает лимфатические узлы, реже распространяется на другую долю щитовидной железы.
Особенности клеток
Основная характеристика злокачественного образования:
размер – от нескольких миллиметров до нескольких сантиметров;в редких случаях наблюдаются митозы;по центру в образовании может быть отложение кальция или рубцовое изменение;опухоль не инкапсулированная;клетки не имеют гормональной активности.
Обследование
Изначально доктор пальпирует шею в области щитовидной железы. Прощупываются и шейные лимфоузлы. Если врач что-то обнаруживает, то пациента отправляют на УЗИ, с помощью которого удастся определить наличие образований, их размер и структуру.
Цитологическая картина папиллярной карциномы щитовидной железы – основная задача обследования. Для этого применяется тонкоигольная аспирационная биопсия, которая проводится строго под контролем УЗИ.
Чтобы понять, есть ли метастазы в других органах, пациента направляют не рентген.
Важно!
Цитологическая папиллярная карцинома щитовидной железы – это неправильное определение, которое не содержит в себе смысла. Существуют понятия «цитологическое исследование» (определение структуры клеток с целью выявления патологии) и «папиллярная карцинома».
Лечение
Как помочь пациенту с диагнозом «папиллярная карцинома щитовидной железы»? Лечение заключается в оперативном вмешательстве. При таком заболевании применяется тиреоэктомия. Возможно два варианта операции:
частичная тиреоэктомия;тотальная тиреоэктомия.
Для полного уничтожения раковых клеток прибегают к терапии радиоактивным йодом, которая проводится после операции.
Частичная тиреоэктомия
Хирургическое вмешательство такого типа показано пациентам с небольшим размером злокачественного образования, которое находится в одной из долек органа. Важно, чтобы раковые клетки больше никуда не распространились. Как правило, в таких случаях узел не превышает 1 см в диаметре. Длительность процедуры – не более 2 часов.
Пациенту не грозит развитие гипотиреоза, ведь гормон синтезирует незатронутая доля щитовидки. Иногда требуется заместительная терапия гормональными препаратами.
Тотальная тиреоэктомия
Процедура подразумевает полное удаление щитовидной железы. Иссекаются обе доли органа, а также перешеек, который их соединяет. Иногда возникает необходимость удаления шейных лимфатических узлов. Происходит это в тех случаях, когда они сильно увеличены, и в них обнаружены метастазы. Длительность процедуры — приблизительно 4 часа.
После такого рода операции пациенту пожизненно придется принимать гормоносодержащие препараты. Ведь в организме не остается тканей щитовидной железы.
Терапия радиоактивным йодом
Такая терапия применяется, когда уже была сделана операция. Она направлена на уничтожение остатков раковых клеток. Метастазы, которые вышли за пределы органа, пошли в лимфоузлы, являются очень опасными. С помощью радиоактивного йода удается убить такие клетки. Часто они остаются в самой щитовидке после частичной тиреоэктомии.
Даже если раковые клетки распространились в легкие, то с помощью терапии радиоактивным йодом от них можно удачно избавиться.
Послеоперационный период
Тиреоэктомия – это сложное оперативное вмешательство, но восстановление после него достаточно быстрое. Большинство пациентов, которым приходится пережить такую операцию, не ощущают особого дискомфорта после процедуры. Человек может вернуться к привычному образу жизни сразу после выписки из больницы.
Некоторым кажется, что после процедуры не будет возможности полноценно питаться, пить воду. Но это не так. Разрез никак не влияет на глотание как твердой, так жидкой пищи.
Возможные осложнения
В редких случаях операция заканчивается осложнениями:
Повреждение возвратного нерва, который отвечает за голос.Охриплость голоса или небольшое его изменение. Иногда голос меняется навсегда.Повреждение паращитовидных желез. Они находятся сзади щитовидки, поэтому могут быть задеты во время операции. Но такое случается очень редко у неопытных хирургов. Повреждение грозит нарушением обмена фосфора и кальция. В результате все это приводит к гипопаратиреозу.
Прогноз
Чем для человека может обернуться папиллярная карцинома щитовидной железы? Прогноз в большинстве случаев благоприятен. Если даже раковые клетки распространились на лимфоузлы, то пациент может жить еще долго. Статистика показывает, что после оперативного вмешательства человек живет:
более 20 лет в 70% случаев;более 10 лет в 85% случаев;более 5 лет в 95% случаев.
Как видим, не так уж страшна папиллярная карцинома щитовидной железы. Выживаемость достаточно высока даже в тех случаях, когда опухоль распространилась за пределы щитовидки.
Дальнейшее обследование
После полного курса лечения человек должен регулярно посещать эндокринолога. Это необходимо для того, чтобы следить за общим состоянием здоровья. Иногда рак возвращается, поэтому ежегодно придется проходить полное обследование:
анализ крови (определяется эффективность заместительной терапии, а также наличие злокачественных образований, оставшихся метастазов);УЗИ щитовидной железы и лимфоузлов;сканирование тела с йодом.
Папиллярный рак щитовидной железы – опасное заболевание, но в большинстве случаев от него можно полностью избавиться. Основной способ лечения – операция, после которой необходимо прибегать к терапии радиоактивным йодом.
Онкопроцессы в щитовидной железе встречаются достаточно редко. Они могут развиваться в нескольких гистологических формах: фолликулярной, анапластической, медуллярной, папиллярной и пр.
Самой распространенной разновидностью щитовидного рака является папиллярная форма. Папиллярный рак щитовидки – это неравномерная кистозная карцинома, формирующаяся из здоровых железистых тканей и.
Папиллярное образование отличается наличием множества выступов (папилла – сосочек), иногда оно напоминает папоротниковый лист. На долю папиллярной злокачественной онкологии щитовидки приходится примерно 75-80% случаев, причем у женского населения подобная опухоль выявляется намного чаще.
Своевременная терапия в более чем 90% случаев приводит к полному выздоровлению, продолжительность жизни таких пациентов нередко превышает 25-летний период.
Причины развития
Папиллярный щитовидный рак является высокодифференцированной опухолью, клеточные структуры которой похожи на здоровые клетки.
Точные причины онкопатологии специалистам до конца не ясны, однако, существует версия, что опухоль формируется под влиянием генетических мутаций, этиология которых также непонятна. На фоне генетических аномалий происходит озлокачествление клеточных структур щитовидки, что в дальнейшем приводит к активному размножению патогенных клеток.
Онкоклетки по окончании жизненного цикла не погибают, они медленными темпами размножаются и растут, формируя опухоль и атакуя здоровые органы.
Немаловажное значение имеют в развитии щитовидной онкологии и такие факторы, как:
Радиационное воздействие. Щитовидка отличается особенной чувствительностью к ионизирующему воздействию. Так, у сотрудников АЭС довольно часто обнаруживаются опухоли щитовидки. Прохождение курса лучевой терапии, частые рентгенологические процедуры также повышают вероятность развития злокачественной папиллярной онкологии; Наличие хронических процессов вроде щитовидных, пищеварительных или мочеполовых патологий; Наличие в семье случаев зоба щитовидки; Йододефицит; Неблагополучная онкогенная наследственность; Если у женщины в тканях железы уже имеется доброкачественное образование и она принимает оральные контрацептивы, то это может спровоцировать малигнизацию опухоли; Нездоровые пристрастия вроде алкоголя, табакокурения и пр.; Принадлежность к женскому полу. Ученые доказали, что папиллярной форме щитовидного рака больше подвержены женщины 30-50-летнего возраста.
Больные старше 50 лет подвержены более агрессивным типам папиллярной онкологии. Если щитовидный рак начать лечить вовремя, то у пациента есть все шансы на долгую ремиссию и окончательное излечение.
Симптоматические проявления щитовидного рака условно подразделяются на две категории: неспецифические и характерные.
Неспецифическая симптоматика может наблюдаться и при других патологических процессах, поэтому не могут достоверно указывать на развитие именно рака щитовидки.
К подобным признакам относят:
Наличие уплотнения в области шеи; Дискомфортные ощущения за ушами и в области гортани; Заметное припухание шейных лимфоузловых структур; Необъяснимая гипертермия; Трудности при проглатывании, кашель и хрипота, дыхательные затруднения; Если образовавшееся уплотнение давит на сосудистые околощитовидные ходы, то на шее образуется сосудистая сеточка; Если образование давит на блуждающий нерв в области гортани, то у пациента возникает голосовая дисфония.
Поначалу развитие рака щитовидки имеет скрытый характер. При эндокринологическом обследовании у пациентов обнаруживаются типичные для онкопатологии признаки:
В тканях щитовидки с определенной стороны прощупывается узловое уплотнение, имеющее сосочковидную поверхность и не вызывающее дискомфорта; При ультразвуковой диагностике выявляется прорастание образования в железистую капсулу и соседние ткани; Наблюдается медленный рост опухоли; Со стороны образования происходит характерное увеличение лимфоузловых структур; При лабораторном исследовании крови выявляется повышенное содержание тиреоглобулина – онкомаркера при наличии рака. Кроме того, в крови повышен уровень РЭА; Нарушения деятельности щитовидки при папиллярном раке обычно отсутствуют.
Метастазирование распространяется по щитовидке, затем лимфоузловым структурам. Отдаленное метастазирование при злокачественной онкологии щитовидки практически не встречается.
Степени и их прогноз
Папиллярный щитовидный рак формируется в 4 этапа:
Первая степень – узел имеет локальное расположение, капсулу щитовидки не изменяет, метастазов не дает; Вторая степень а – единичное, неметастазирующее образование, изменяющее форму щитовидки; Вторая степень б – единичная опухоль с метастазами на одну сторону; Третья стадия – опухоль, выходящая за границы железистой капсулы или давящая на соседние структуры, лимфоузловые метастазы локализуются по обеим сторонам от щитовидки; Четвертая стадия – имеет место прорастание опухоли в ближайшие и дальние органические структуры.
При выявлении и лечении онкопатологии на 1-2 стадии пятилетняя выживаемость достигает практически 100% уровня. Если опухоль обнаружена на 3 этапе, то выживаемость составит порядка 95%, а на 4 стадии – 45%.
Как диагностировать карциному?
Диагностика щитовидного рака начинается с эндокринологического обследования, после чего врач направляет пациента на дополнительные процедуры вроде:
Ультразвуковой диагностики, которая позволяет определить границы и структуру щитовидки; Аспирационной биопсии – обязательная диагностика, позволяющая очно определить степень злокачественности опухоли; Томографических методик типа ПЭТ, МРТ либо КТ, которые визуализируют ткани щитовидки и опухоли и позволяют определить наличие метастазирования; Радиоизотопного сканирования, которое обычно назначается при гиперфункциональности щитовидки; Лабораторной диагностики – она включает исследования крови на онкомаркеры, уровень гипофизарных и щитовидных гормонов и пр.; Гистологического исследования биоптата.
Лечение и прогноз жизни пациентов после операции
Щитовидный рак является одной из немногих онкопатологий, от которых можно полностью излечиться либо добиться длительнотекущей ремиссии.
Основу терапии составляет хирургическое лечение, подразумевающее удаление не только опухоли, но и щитовидки (целиком либо частично). Подобный радикализм в лечении позволяет избежать рецидивов и продлевает продолжительность жизни онкопациентов.
Масштабы оперативных манипуляций определяются специалистом в индивидуальном порядке на основе данных о размерах опухоли, ее метастазирования и пр.
Папиллярный щитовидный рак относится к категории наименее агрессивных образований, поэтому при незначительных размерах образования (меньше сантиметра) допускается частичное удаление железы. При более крупных размерах 1-4 см без метастазирования врачи по возможности стараются оставить незначительную часть железы, чтобы минимизировать прием гормональных препаратов. Если опухоль больше 4 см, то щитовидку удаляют полностью. При наличии лимфатического метастазирования показано удаление пораженных лимфоузлов.
Для уничтожения оставшихся раковых клеток после операции рекомендуется дополнительная лучевая терапия.
Достаточно эффективным направлением в противораковой щитовидной терапии при папиллярном типе опухоли является лечение радиоактивным йодом, который скапливается в местах локализации раковых клеток и убивает их. Если опухоль в щитовидке очень крупная и неоперабельная, то в качестве паллиативной терапии назначается введение противораковых препаратов (химиотерапия).
После лечения у пациентов есть все шансы на долгую жизнь. При папиллярном щитовидном раке около 80-90% пациентов проживают более 10 лет. Если имело место метастазирование в легочные и костные ткани, то прогноз серьезно ухудшается, однако, положительный исход вполне возможен.
Случаи смертельного исхода после удаления опухоли имел место лишь при повторном формировании рака на кусочке щитовидки, оставшемся после операции. После удаления железы качество жизни онкопациентов ничуть не страдает, разве что может несколько измениться голос, да и то временно.
Рецидив папиллярного рака щитовидной железы
Во избежание рецидива пациентам после операции необходимо ежегодно проходить эндокринологическое обследование.
Вероятность рецидива при папиллярном раке составляет порядка 30%, причем повторная опухоль может развиться даже через десять и больше лет после операции по ее удалению .
О развитии рецидива могут говорить симптомы вроде болезненности, одышки, хрипоте и кашле, голосовых нарушениях и пр.
Чаще всего рецидивы возникают в течение первых полутора лет после лечения. Если имеет место локально-регионарный рецидив, то прогнозы заметно ухудшаются, потому как необходима повторная операция по удалению, в результате которой часто развиваются разного рода осложнения вроде нервных повреждений, травматизации паращитовидножелезистых тканей.
Поэтому нужно регулярно посещать эндокринолога и систематически проверять кровь на онкомаркеры, тогда рецидив можно будет предотвратить.
Видео об хирургическом лечении папиллярного рака щитовидной железы у пациентов группы высокого риска:
Папиллярный рак щитовидной железы – это онкопроцесс, протекающий в тироцитах - клетках щитовидной железы. Основные проявления данной патологии - появление одного, редко множества узловых элементов. Статистически - это самый часто встречаемый онкопроцесс среди новообразований щитовидки, хотя прогностически, достаточно благоприятный, рост злокачественных узлов очень медленный, метастазирование происходит редко, вовлекаются, только местные лимфоузлы. Частота выявления онкологических изменений растет после 35 лет. Женщины подвержены данной патологии гораздо чаще. Дети болеют редко, но протекает папиллярный рак щитовидной железы агрессивнее, возможны даже, удаленные метастазы. Хотя данная патология благоприятна в прогностическом отношении, не нужно недооценивать серьёзность проблемы, чем ранее поставлен диагноз, тем больше процент излечиваемости и выживаемости (более 15 лет).
Причины папиллярного рака щитовидной железы
На сегодня непосредственная этиология развития папиллярного рака щитовидной железы не установлена, но существует ряд факторов, повышающих возможность развития злокачественного процесса ЩЖ. К таким факторам относятся:
Наследственная предрасположенность (если в семье существуют лица с данной разновидностью онкологии, большая вероятность возникновения онкопроцесса в последующих поколениях);
Генетические мутации (чаще папиллярный рак щитовидной железы возникает при генетических модификациях в системе генов BRAF и RET/PTC, причем онкопроцесс связанный с патологической модификацией генов BRAF, протекает более агрессивно);
Радиационный фон, как кратковременное воздействие повышенных доз радиации, так и длительное влияние незначительно повышенного радиационного воздействия, увеличивают риск возникновения онкопроцесса;
Вредные привычки (нездоровое питание и излишества в еде, курение, большие дозы алкоголя ослабляют противоопухолевый иммунитет);
Доброкачественные образования и длительные воспалительные процессы щитовидки (аденома, аутоиммунный тиреоидит);
Нарушения работы других эндокринных желез;
Получение лучевого лечения, связанного со злокачественными процессами других органов;
Длительная недостача йода;
Длительный стресс и депрессивные состояния ухудшают процессы метаболизма канцерогенов;
Изменение гормонального фона при климаксе и беременности;
Полипы прямой кишки и канцер толстого кишечника;
Образования молочных желез злокачественные, так и доброкачественные, особенно связанные с нарушениями в гормональном фоне;
Использование оральных контрацептивов при доброкачественном образовании ЩЖ, могут спровоцировать озлокачествление процесса;
Женский пол;
Возраст (пациенты старше 50 лет имеют больше шансов появления злокачественного новообразования ЩЖ и более агрессивную форму данного заболевания).
Начальная стадия папиллярного рака щитовидной железы
Рак щитовидной железы папиллярный вариант, морфологически, представляет собой неравномерное новообразование кистозного вида, возникающее из нормальных клеточных элементов щитовидки. В составе можно обнаружить фолликулярные, папиллярные элементы. Также обнаруживаются псаммозные тельца, являющиеся рентгенконтрастными частицами, и применяемые, как маркеры диагностики.
Папиллярный рак щитовидки в начале развития часто протекает бессимптомно. Начальным проявлением является уплотнение в районе шеи, часто - это одиночный плотный узловой элемент или несколько плотных узлов. Размер таких узлов от 1 мм до 5 см. Эти узловые элементы не соединяются с дермой и перекатываются при пальпации. Одно из проявлений, часто единственное, в начале развития онкопроцесса, возникновение увеличения одного шейного лимфоузла. Другие симптоматические признаки - боль, дискомфорт отсутствуют. С такими проявлениями есть необходимость консультации врача, с целью, проведения диффдиагностики.
Бывает, что канцероматозный узел расположен в глубине ЩЖ, и на начальных этапах он, мягкий по плотности и подвижный, не прощупывается, и для полноценной диагностики применяют другие методики обследования. Такое злокачественное образование называют - скрытый папиллярный рак, обнаруживается он, уже на этапе, появления метастатических изменений в лимфоузлах. Характерно несоответствие размеров изначального образования и метастаза – метастаз превышает изначальный размер первичного элемента в 2-4 раза.
Симптомы папиллярного рака щитовидной железы
Все симптомы, проявляющиеся при данной онкологии, делят на две группы: специфические и неспецифические.
К неспецифическим симптомам относятся те проявления, которые характерны и для других заболеваний. К таким симптомам относятся плотные участки в зоне шеи, боль в околоушной области, в зоне гортани, увеличение шейных лимфоузлов, необъяснимые повышения температуры, комок в горле, нехватка воздуха, першение и покашливание, набухание шейных вен. Если новообразование давит на блуждающий нерв, возникает нарушение работы голосовых связок, проявляющееся голосовой дисфонией.
Рак щитовидной железы (папиллярный вариант) характеризуется следующими специфическими проявлениями:
Определяется единичный узел или несколько узловых элементов с характерной сосочковой поверхностью, безболезненные при пальпации;
При УЗИ-исследовании визуализируется образование, затрагивающее железистую капсулу и соседние ткани;
Рост образования медленный;
Увеличение регионарных лимфоузлов со стороны возникновения новообразования;
Характерной особенностью является отсутствие изменений функции ЩЗ.
Основываясь на гистологическом строении новообразований, выделяют следующие формы:
Типичный папиллярный рак щитовидки;
Микрокарцинома или скрытый папиллярный рак ЩЖ;
Фолликулярно папиллярный рак составляет 30% всех случаев данной патологии ЩЖ. В структуре опухоли обнаруживаются папиллярные и фолликулярные клеточные структуры. Данная разновидность онкопроцесса, является инкапсулированным образованием.
Фолликулярно папиллярный рак очень редко метастазирует и инфильтрируется в близлежащие тканевые структуры, не имеет удаленных метастазов. Является самым благоприятным в прогнозе;
Солидный, чаще эта разновидность встречается после перенесенной лучевой нагрузки. Сравнивая с обычной формой, чаще метастазирует и прорастает в окружающую ткань;
Онкоцитарный вариант (редкая форма) – до 5% случаев, но очень агрессивная, имеет высокий процент удаленных метастазов;
Диффузно-склеротический рак. Это наиболее неблагоприятная форма. Возникает чаще у детей подросткового возраста. Характеризуется развитием патологических изменений во всей ткани щитовидки, с образованием множественных очагов с фиброзно-кистозными изменениями. Метастазирование происходит всегда в близлежащие лимфоузлы, удаленное метастазирование чаще в легкие;
Светлоклеточная карцинома – редко возникает, отличается метастазированием в почечную ткань;
Высококлеточный вариант отличается большой высотой злокачественных клеток, имеет быстрые темпы разрастания за пределы ЩЖ, высокая степень метастазирования;
Смешанная форма характеризуется наличием в гистологической картине всех видов клеток (папиллярных, фолликулярных, солидных). Проявляется в 50% случаев.
Также различают инкапсулированный и неинкапсулированный рак щитовидной железы, по наличию собственной капсулы образования. Инкапсулированный вариант более благоприятный.
Стадии папиллярного рака щитовидной железы
Для получения полноценной терапии тактика диагностического поиска направлена на определение стадии онкопроцесса.
Для выявления папиллярного рака щитовидной железы применяют такие диагностические процедуры:
Поверхностный осмотр шейной области и пальпаторное исследование, определяет узловые изменения, структуру и плотность железы;
УЗИ-исследование визуализирует орган и патологические структуры в нем. Этот способ позволяет выяснить размеры железы, строение, структуру тканей, наличие и размеры патологического образования. Наиболее доступный и информационно эффективный способ обнаружения узловых структур ЩЖ;
Тонкоигольная аспирационная биопсия – «золотой стандарт» определения гистологической структуры патологического образования ЩЖ. Контролируя процесс УЗИ-аппаратом, специализированной иглой, клеточные структуры исследуемого узла аспирируются и направляются на морфологическое исследование;
С помощью лабораторных методов исследования крови, оценивают функциональную способность щитовидки, по уровню гормонов ЩЖ, и наличие онкологического процесса по онкомаркерам;
КТ и МРТ помогают определить наличие или отсутствие метастатических изменений и степень патологических изменений лимфоузлов и удаленных органов.
Радиоизотопное сканирование определяет степень изменения функциональной способности ЩЖ.
Папиллярный рак щитовидки делится на следующие стадии:
1 стадия папиллярного рака щитовидной железы – узелковый элемент небольшой до 2 см. Характерно отсутствие процессов метастазирования и прорастание злокачественных клеток в окружающие ткани. Данная стадия трудна в диагностике, но хорошо поддается терапии.
2 стадия папиллярного рака щитовидной железы – узел растет, его размер может доходить до 4 см., но он остается в границах ЩЖ, возможно выявление узла при пальпации щитовидной железы.
Нет метастазирования – стадия 2 а.
Стадия 2 б отличается метастатическими изменениями в лимфоузлах по стороне поражения. Эффективность терапевтических мероприятий доходит до 95%.
3 стадия папиллярного рака щитовидной железы – размер узлового элемента увеличивается более 4 см. Злокачественный процесс разрастается за пределы ЩЖ, происходит сдавление близлежащих органов и тканей. Есть метастазы в регионарных лимфоузлах. Появляется одышка, нарушение акта глотания, боль, чувство недостатка воздуха.
4 стадия папиллярного рака щитовидной железы – образование становится больших размеров, становится неподвижным, значительно выступает за границы щитовидки, развивается её деформация. Выявляются увеличенные, с метастазами лимфоузлы. Происходит удаленное метастазирование. Ухудшаются уже имеющиеся проявления и развиваются симптомы, возникающие при поражении удаленных органов.
Лечение папиллярного рака щитовидной железы
Рак щитовидной железы (папиллярный вариант) эффективно подвержен терапии. Базовые методы терапии – это хирургический метод, лучевая терапия, химиотерапия. Перечисленные способы нацелены на полное иссечение злокачественного процесса, профилактику метастатических изменений и рецидивирования онкопроцесса.
Хирургический способ используют на разных степенях онкологического процесса. Объем операции формируется размером патологического узла. Если размер узлового элемента до 1 см, то возможно частичное иссечение щитовидки и перешейка – частичная тиреоидэктомия. Этот способ менее травматичен, но остается возможность рецидивирования, что обусловлено оставшейся долей.
Тотальная тиреоидэктомия представляет собой полное иссечение щитовидки, этот способ хирургического вмешательства предпочтительней в терапии злокачественного процесса. Учитывая состояния лимфоузлов, если есть необходимость, удаляют все метастатические лимфоузлы.
Лучевая и химиотерапия, как монотерапия не применяется, чаще это дополнительные варианты лечения после иссечения ЩЖ. Эти варианты терапевтического воздействия применяются для предотвращения рецидивов и профилактики метастатического процесса. После применения тотальной тиреоидэктомии используют радиоизотопы йод-131, это снижает возможность метастазирования и уменьшает уже имеющиеся метастатические изменения легочных структур и костей. При попадании в организм, радиоактивные изотопы поражают тироциты, остающиеся в не большом объеме даже после самого тщательного иссечения железы.
После полной тиреоидэктомии требуется использование синтетических гормональных средств ЩЖ, как заместительная терапия, пожизненно. При иссечении доли ЩЖ, синтетические гормональные средства не назначают, так как сохранившаяся доля полноценно компенсирует выработку гормонов.
Операция папиллярного рака щитовидной железы
Показание для хирургического иссечения щитовидной железы - это наличие узла щитовидки с подтвержденным гистологически злокачественным процессом. При узле до 1 см. и высокой дифференциации раковых клеток, могут предложить гемитиреоидэктомию, иссечение доли ЩЖ, причем выработку гормонов компенсирует оставшаяся часть щитовидки. Но более безопасной, в прогностическом плане, хирурги считают тотальную тиреоидектомию. Это является профилактикой рецидивов онкологического процесса и метастазирования.
Операция длится 1,5-3 часа. Операция по иссечению щитовидки происходит под общим наркозом. Хирургическое вмешательство проводят широким доступом, для хорошей ревизии, на передней поверхности шеи, по нижнему краю ЩЖ, производится хирургический разрез. Следующим этапом зажимаются и перевязываются кровеносные сосуды, щитовидная железа выделяется от окружающих тканей. Перевязывается артерия, которая питает ЩЖ, отделяется возвратный нерв и околощитовидные железы. Некоторые хирурги используют метод аутотрансплантации паращитовидных желез в мышцы шеи. Затем иссекается сама щитовидная железа. Разрез зашивается и устанавливается дренаж, для оттока жидкости.
При выявлении метастатически измененных лимфоузлов, дополнительно проводят лимфодиссекцию – иссечение лимфоузлов с окружающей жировой тканью. После операции требуется постельный режим на одни сутки, через сутки удаляется дренаж, делается перевязка и пациент переводится на палатный режим.
После операции возможно снижение тембра голоса, обусловленное отеком окружающих тканей, восстановление голоса происходит за 3-6 месяцев. Выписка пациента происходит на 3-4 сутки. После хирургического иссечения ЩЖ применяется радионуклидная йод-терапия (йод-131), направленная на полное уничтожение злокачественных клеток, профилактику метастазирования.
Так же после тотальной тиреоидэктомии назначается заместительная гормонотерапия - гормон тироксин синтетического происхождения, эта терапия является пожизненной. В дальнейшем такой пациент должен постоянно находиться на учете у эндокринолога, и 1 раз в году обследоваться – УЗИ области щитовидной железы, УЗИ ОБП, рентген легких, общеклинические анализы и гормоны щитовидной железы.
Прогноз папиллярного рака щитовидной железы
Папиллярный рак щитовидной железы является высокодифференцированным раком, поэтому прогноз жизни у этой разновидности злокачественной патологии благоприятный. Длительность жизни после перенесенного данного заболевания зависит от стадии обнаружения злокачественного процесса, размера образования, наличия и распространенности метастатических изменений, возраста пациента, адекватности проведенной терапии.
При обнаружении канцероматозного узла в начале заболевания, излечиваемость приближается к 100%, так 5-летняя выживаемость - 97%, больше 10 лет – 75% пациентов, 15 и более лет живут 60% перенесших данную онкологию.
Если узел был небольших размеров и пациент регулярно проходит диспансеризацию у эндокринолога, для недопущения рецидивирования, то выживаемость составляет более 25 лет.
При обнаружении онкопроцесса на 2 стадии выживаемость в течение 5 лет составляет 55%, на 3 стадии – 35%, на 4 стадии – 15%. Ухудшается прогноз, если злокачественный узел более 5 см. или выявляются удаленные метастазы. Причиной смерти у данной категории пациентов являются удаленные метастазы.
Рецидивирование злокачественного процесса значительно ухудшает прогностические данные. Возраст пациента, также оказывает влияние на прогноз заболевания, чем младше заболевший, тем больше шанс благополучного исхода заболевания.
Качество жизнедеятельности людей, перенесших тотальную тиреоидэктомию, практически не страдает, иногда возможно снижение тембра голоса, но это состояние проходящее.
Специфических профилактических мер нет. Основные профилактические мероприятия направлены на нормализацию образа жизни (здоровое питание, отказ от вредных привычек, избегание радиационного облучения, избегание стрессов). Также пациенты, находящиеся в зоне риска, проходят ежегодное наблюдение у эндокринолога, это позволяет распознать злокачественный процесс в начальных проявлениях.
Профилактика рецидивов заболевания подразумевает необходимость прохождения ежегодного обследования у эндокринолога.