Дыхание плода . Дыхательные движения у плода возникают задолго до рождения. Стимулом для их возникновения является уменьшение содержания кислорода в крови плода.
Дыхательные движения плода заключаются в небольшом расширении грудной клетки, которое сменяется более длительным спадением, а затем еще более длительной паузой. При вдохе легкие не расправляются, а только возникает небольшое отрицательное давление в плевральной щели, которое отсутствует в момент спадения грудной клетки. Значение дыхательных движений плода заключается в том, что они способствуют увеличению скорости движения крови по сосудам и ее притоку к сердцу. А это приводит к улучшению кровоснабжения плода и снабжения тканей кислородом. Кроме того, дыхательные движения плода рассматриваются как форма тренировки функции легких.
Дыхание новорожденного. Возникновение первого вдоха новорожденного обусловлено рядом причин. После перевязки пупочного канатика у новорожденного прекращается плацентарный обмен газов между кровью плода и матери. Это приводит к увеличению содержания в крови углекислого газа, раздражающего клетки дыхательного центра и вызывающего возникновение ритмического дыхания.
Причиной возникновения первого вдоха новорожденного является изменение условий его существования. Действие различных факторов внешней среды на все рецепторы поверхности тела становится тем раздражителем, который рефлекторно способствует возникновению вдоха. Особенно мощным фактором является раздражение кожных рецепторов.
Первый вдох новорожденного особенно труден. При его осуществлении преодолевается упругость легочной ткани, которая увеличена за счет сил поверхностного натяжения стенок спавшихся альвеол и бронхов. Уменьшению сил поверхностного натяжения способствует образовавшийся в альвеолах сурфактант . Считают, что для растяжения легких необходимо определенное изменение формы грудной клетки с возрастом, соответствие силы сокращения дыхательных мышц и растяжимости легочной ткани. Если мышцы слабы, растяжения легких не произойдет, и дыхательные движения не возникнут.
После возникновения первых 1 – 3 дыхательных движений легкие полностью расправляются и равномерно наполняются воздухом. Во время первого вдоха давление воздуха в легких становится равным атмосферному и легкие растягиваются до такой степени, что листки висцеральной и париетальной плевры соприкасаются между собой.
Грудная клетка растет быстрее, чем легкие, поэтому в плевральной полости возникает отрицательное давление, и создаются условия для постоянного растяжения легких. Создание отрицательного давления в плевральной полости и поддержание его на постоянном уровне зависит и от свойств плевральной ткани. Она обладает высокой всасывательной способностью. Поэтому газ, введенный в плевральную полость и уменьшивший в ней отрицательное давление, быстро всасывается, и отрицательное давление в ней снова восстанавливается.
Механизм акта дыхания у новорожденного. Особенности дыхания ребенка связаны со строением и развитием его грудной клетки. У новорожденного грудная клетка имеет пирамидальную форму, к 3 годам она становится конусообразной, а к 12 годам – почти такой же, как и у взрослого. Верхние ребра, рукоятка грудины, ключицы и весь плечевой пояс у новорожденного расположены высоко. Все ребра лежат почти горизонтально, дыхательная мускулатура слаба. В связи с таким строением грудная клетка принимает незначительное участие в акте дыхания. Оно осуществляется в основном за счет опускания диафрагмы.
У новорожденных эластичная диафрагма, ее сухожильная часть занимает малую площадь, а мышечная – большую. По мере развития мышечная часть диафрагмы увеличивается еще больше. Она начинает атрофироваться с 60-летнего возраста, и взамен ее увеличивается сухожильная часть.
Поскольку у грудных детей в основном диафрагмальное дыхание, то во время вдоха должно преодолеваться сопротивление внутренних органов, находящихся в брюшной полости. Кроме того, при дыхании приходится преодолевать упругость легочной ткани, которая у новорожденных еще велика и уменьшается с возрастом. Приходится преодолевать также бронхиальное сопротивление, которое у детей значительно больше, чем у взрослых. А поэтому работа, затрачиваемая на дыхание, у детей значительно больше по сравнению со взрослыми.
Изменение с возрастом типа дыхания. Диафрагмальное дыхание сохраняется вплоть до второй половины первого года жизни. По мере роста ребенка грудная клетка опускается вниз и ребра принимают косое положение. При этом у грудных детей наступает смешанное дыхание (грудобрюшное), причем более сильная подвижность грудной клетки наблюдаются в ее нижних отделах. В связи с развитием плечевого пояса (3 – 7 лет) начинает преобладать грудное дыхание. С 8 – 10 лет возникают половые различия в типе дыхания: у мальчиков устанавливается преимущественно диафрагмальный тип дыхания, а у девочек – грудной.
Изменение с возрастом ритма и частоты дыхания. У новорожденных и грудных детей дыхание аритмичное. Аритмичность выражается в том, что глубокое дыхание сменяется поверхностным, паузы между вдохами и выдохами неравномерны. Продолжительность вдоха и выдоха у детей короче, чем у взрослых: вдох равен 0,5 – 0,6 с (у взрослых – 0,98 – 2,82 с), а выдох – 0,7 – 1 с (у взрослых – от 1,62 до 5,75 с). Уже с момента рождения устанавливается такое же, как и у взрослых, соотношение между вдохом и выдохом: вдох короче выдоха.
Частота дыхательных движений у детей уменьшается с возрастом. У плода она колеблется в пределах 46 – 64 в минуту. До 8 лет частота дыханий (ЧД) у мальчиков больше, чем у девочек. К периоду полового созревания ЧД у девочек становится больше, и это соотношение сохраняется в течение всей жизни. К 14 – 15-летнему возрасту ч. д. приближается к величине у взрослого человека.
Частота дыхания у детей значительно больше, чем у взрослых, изменяется под влиянием различных воздействий. Она увеличивается при психическом возбуждении, небольших физических упражнениях, незначительном повышении температуры тела и среды.
Изменение с возрастом величины дыхательного и минутного объемов легких, их жизненной емкости. Жизненная емкость легких, дыхательный и минутный объемы у детей с возрастом постепенно увеличиваются в связи с ростом и развитием грудной клетки и легких.
У новорожденного ребенка легкие малоэластичны и относительно велики. Во время вдоха их объем увеличивается незначительно, всего на 10 – 15 мм. Обеспечение организма ребенка кислородом происходит за счет увеличения частоты дыхания. Дыхательный объем легких увеличивается с возрастом вместе с уменьшением частоты дыхания.
С возрастом абсолютная величина МОД увеличивается, но относительный МОД (отношение МОД к массе тела) уменьшается. У новорожденных и детей первого года жизни он в два раза больше, чем у взрослых. Это связано с тем, что у детей при одинаковом относительном дыхательном объеме частота дыханий в несколько раз больше, чем у взрослых. В связи с этим легочная вентиляция на 1 кг массы тела у детей больше (у новорожденных она равна 400 мл, в 5 – 6-летнем возрасте она составляет 210, в 7-летнем – 160, в 8 – 10-летнем – 150, 11 – 13-летнем – 130 – 145, 14-летних – 125, а у 15 – 17-летних – 110). Благодаря этому обеспечивается большая потребность растущего организма в О 2 .
Величина ЖЕЛ увеличивается с возрастом в связи с ростом грудной клетки и легких. У ребенка 5 – 6 лет она равна 710-800 мл, в 14 – 16 лет – 2500 – 2600 мл. С 18 до 25 лет жизненная емкость легких является максимальной, а после 35 – 40 лет уменьшается. Величина жизненной емкости легких колеблется в зависимости от возраста, роста, типа дыхания, пола (у девочек на 100 – 200 мл меньше, чем у мальчиков).
У детей при физической работе дыхание изменяется своеобразно. Во время нагрузки увеличивается ЧД и почти не меняется ДО. Такое дыхание неэкономно и не может обеспечить длительное выполнение работы. Легочная вентиляция у детей при выполнении физической работы увеличивается в 2 – 7 раз, а при больших нагрузках (беге на средние дистанции) почти в 20 раз. У девочек при выполнении максимальной работы потребление кислорода меньше, чем у мальчиков, особенно в 8 – 9 лет и в 16 – 18. Все это следует учитывать при занятиях физическим трудом и спортом с детьми различного возраста.
ВОЗРАСТНЫЕ ОСОБЕННОСТИ ОРГАНОВ ДЫХАНИЯ.
Понятие дыхания и его значение.
В понятие дыхание включают следующие процессы :
внешнее дыхание - обмен газов между внешней средой и легкими - легочная вентиляция;
обмен газов в легких между альвеолярным воздухом и кровью капиллярами легочное дыхание ;
транспорт газов кровью - перенос кислорода от легких к тканям и углекислого газа из тканей в легкие;
обмен газов в тканях - внутреннее, или тканевое, дыхание - биологические процессы, происходящие в митохондриях клеток.
11.2 Строение и функции органов дыхания.
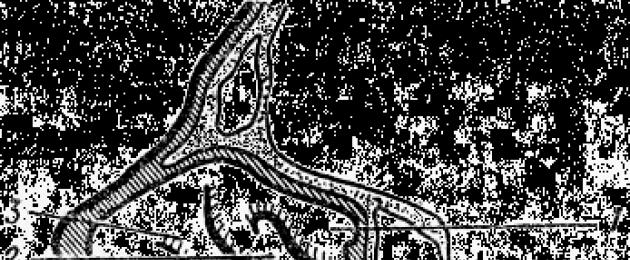
Все звенья дыхательной системы представлены на рис.21. Они с возрастом существенные структурные преобразования, что определяет особенности дыхания детского организма на разных этапах развития.

Рис. 21. Воздухоносные пути дыхательной системы человека.
1, 2, 3 - носовые раковины; 4 - полость рта; 5 - язык; 6 - твердое нёбо; 7-мягкое нёбо; 8 - носоглотка; 9 - надгортанник; 10 - гортань; 11- пищевод.
Воздухоносные пути и дыхательный путь начинаются носовой полостью . Слизистая оболочка носовой полости обильно снабжена кровеносными сосудами и покрыта многослойным мерцательным эпителием. В эпителии много железок, выделяющих слизь, которая вместе с пылевыми частицами, проникшими со вдыхаемым воздухом, удаляется мерцательными движениями ресничек. В носовой полости вдыхаемый воздух согревается, частично очищается от пыли и увлажняется.
К моменту рождения носовая полость ребенка недоразвита, она отличается узкими носовыми отверстиями и практически отсутствием придаточных пазух, окончательное формирование которых происходит в подростковом возрасте. Объем носовой полости с возрастом увеличивается примерно в 2,5 раза. Структурные особенности носовой полости детей раннего возраста затрудняют носовое дыхание, дети часто дышат с открытым ртом, что приводит к подверженности простудным заболеваниям.
Из полости носа воздух попадает в носоглотку - верхнюю часть глотки . В глотку открываются также полость носа, гортань и слуховые трубы, соединяющие полость глотки со средним ухом. Глотка ребенка отличается меньшей длиной, большей шириной и низким расположением слуховой трубы. Особенности строения носоглотки приводят к тому, что заболевания верхних дыхательных путей у детей часто осложняются воспалением среднего уха, так как инфекция легко проникает в ухо через широкую и короткую слуховую трубу.
Следующее звено воздухоносных путей - гортань . Скелет гортани образован хрящами, соединенными между собой суставами, связками и мышцами.
Полость гортани покрыта слизистой оболочкой, которая образует две пары складок, замыкающих вход в гортань во время глотания. Нижняя пара складок покрывает голосовые связки. Пространство между голосовыми связками называют голосовой щелью . Таким образом, гортань не только связывает глотку с трахеей, но и участвует в речевой функции. Гортань у детей короче, уже и располагается выше, чем /у взрослых. Наиболее интенсивно гортань растет на 1-3-м годах жизни и в период полового созревания. В период полового созревания появляются половые различия в строении гортани. У мальчиков образуется кадык, удлиняются голосовые связки гортань становится шире и длиннее, чем у девочек, происходит ломка голоса.
От нижнего края гортани отходит трахея . Длина ее увеличивается в соответствии с ростом туловища, максимальное ускорение роста трахеи отмечено в возрасте 14 - 16 лет. Окружность трахеи увеличивается соответственно увеличению объема грудной клетки. Трахея разветвляется на два бронха, правый из которых более короткий, и широкий. Наибольший рост бронхов происходит в первый год жизни и в период полового созревания.
Слизистая оболочка воздухоносных путей у детей более обильно снабжена кровеносными сосудами, нежна и ранима, она содержит меньше слизистых желез, предохраняющих ее от повреждения. Эти особенности слизистой оболочки, выстилающей воздухоносные пути, в детском возрасте в сочетании с более узким просветом гортани и трахеи обусловливают подверженность детей воспалительным заболеваниям органов дыхания.
Легкие. С возрастом существенно изменяется и структура основного органа дыхания - легких. Первичный бронх, вступив в ворота легких, делится на более мелкие бронхи, которые образуют бронхиальное дерево. Самые тонкие веточки его называют бронхиолами. Тонкие бронхиолы входят в легочные дольки и внутри них делятся на конечные бронхиолы.
Бронхиолы разветвляются на альвеолярные ходы с мешочками, стенки которых образованы множеством легочных пузырьков - альвеол. Альвеолы являются конечной частью дыхательного пути (рис. 22). Стенки легочных пузырьков состоят из одного слоя плоских эпителиальных клеток. Каждая альвеола окружена снаружи густой сетью капилляров. Через стенки альвеол происходит обмен газами - из воздуха в кровь переходит кислород, а из крови в альвеолы поступают углекислый газ и пары воды.
Каждое легкое покрыто серозной оболочкой, называемое плеврой. У плевры два листка. Один плотно сращен с легким, а другой приращен к грудной клетке. Между листками не большая плевральная полость, заполненная серозной жидкостью (около 1-2 мл), которая облегчает скольжение листков плевры при дыхательных движениях.
До 3 лет происходит усиленный рост легких и дифференцировка их отдельных элементов, к 8 годам число альвеол достигает числа их у взрослого человека. В период полового созревания отмечается активный рост легких, в основном за счет увеличения суммарной поверхности альвеол.

Рис. 22. Схема строения легких (А) и легочных альвеол (Б)
А: - гортань; 2 - трахея; 3 - бронхи; 4 - бронхиолы; 5 - легкие;
Б: 1 - сосудистая сеть; 2, 3 - альвеолы снаружи и в разрезе; 4 -бронхиола; 5 - артерия и вена.
Строение и функции дыхательной системы в разные возрастные периоды.
Основные функции - дыхание, газообмен.
Кроме того, дыхательная система участвует в таких важных функциях, как терморегуляция, голосообразование, обоняние, увлажнение вдыхаемого воздуха. Лёгочная ткань также играет важную роль в таких процессах как: синтез гормонов, водно-солевой и липидный обмен. В обильно развитой сосудистой системе лёгких происходит депонирование крови. Дыхательная система также обеспечивает механическую и иммунную защиту от факторов внешней среды.
Возрастные особенности дыхательной системы у детей
Носовая полость
к моменту рождения ребенка недоразвита, она отличается узкими носовыми отверстиями и ходами, практически отсутствием придаточных пазух, окончательное формирование которых происходит в подростковом возрасте. Носоглотка
у детей раннего возраста отличается меньшей длиной, большей шириной и низким расположением евстахиевой трубы.
Гортань
детей расположена выше, чем у взрослых, поэтому ребенок лежа на спине, может глотать жидкую пищу.
Трахея
новорожденного относительно широкая и длинная, располагается выше, чем у взрослого. Она увеличивается в соответствии с ростом туловища, максимальное ускорение отмечено в первые 6 месяцев жизни и в период полового созревания – 14-16 лет.
Бронхи
к моменту рождения узкие, их хрящи мягкие, мышечные и эластические волокна развиты слабо, слизистая оболочка содержит мало слизистых желез, богато снабжена сосудами. Механизмы самоочищения - кашлевой рефлекс, развиты намного слабее, чем у взрослых.
Легкие
у новорожденного недостаточно сформированы. До 3 лет происходит их усиленный рост и дифференцировка отдельных элементов. По сравнению с объемом новорожденного, к 12 годам легкие увеличиваются в 10 раз, а к концу полового созревания – в 20 раз (в основном за счет увеличения объема альвеол).
Жизненная емкость легких
(ЖЕЛ) с возрастом также меняется. У новорожденных и детей младшего возраста измерения не проводятся. В 4-6 лет составляет 1200 мл воздуха, в 8 лет─ 1360-1440 мл, к 12 годам- 1950 мл, в 15 лет ─2500-2600 мл, в 14 ─ 2700-3500мл, у взрослого человека ─ 3000-4500 мл.
Типы дыхания
. У новорожденных детей преобладает диафрагмальное дыхание
, которое сохраняется до второй половины первого года. Постепенно дыхание грудных детей становится грудобрюшным
, с преобладанием диафрагмального.
В возрасте от 3 до 7 лет в связи с развитием плечевого пояса все более начинает преобладать грудной тип
дыхания, и к 7-годам он становиться выраженным.
В 7-8 лет выявляются половые отличия в типе дыхания: у мальчиков становиться преобладающий брюшной тип
, у девочек –грудной
. Заканчивается половая дифференцировка дыхания к 14-17 годам.
Возрастные особенности дыхательной системы у пожилых и старых людей
С возрастом бронхолегочная система претерпевает разнообразные морфологические и функциональные изменения, распространяющиеся на грудную клетку, воздухоносные пути, легочную паренхиму, сосудистую систему малого круга кровообращения и объединяемые понятием «сенильное легкое».
Костно – мышечный скелет . Развивается остеохондроз грудного отдела позвоночника. Уменьшается подвижность реберно – позвоночных сочленений.
Формируется кальциноз реберных хрящей. Происходит восковидное и вакуольное перерождение волокон мышц, непосредственно участвующих в акте дыхания (межреберных, диафрагмы). В результате этих изменений развивается грудной кифоз, деформируется грудная клетка, приобретая бочкообразную форму. Уменьшается подвижность ребер. Ограничивается объем движений грудной клетки.
Воздухоносные пути. Происходит нарушение мукоцилиарного клиренса. Увеличивается количество слизистых и уменьшается количество реснитчатых клеток.
Уменьшается количество эластических волокон. Снижается активность сурфактанта (вещество, покрывающее альвеолы изнутри и не дает им склеиваться). Снижение эвакуаторной функции ухудшает бронхиальную проходимость, усугубляет нарушение легочной вентиляции и благоприятствует развитию бронхолегочной инфекции. Снижается кашлевой рефлекс.
Легочная паренхима. Уменьшается общая емкость легких. Снижается жизненная емкость легких (ЖЕЛ) (до половины соответствующего показателя у молодых). Легочная паренхима утрачивает свою эластичность (снижается масса эластических волокон), подвергается атрофии. Альвеолы увеличиваются в размерах, в результате чего дыхательная поверхность легких уменьшается на 40 – 45 %.
Легочные капилляры уплотняются, становятся ломкими, ухудшается питание ткани легкого, нарушается газообмен.
Уменьшается альвеолярно – капиллярная поверхность. Снижается активность альвеолярных макрофагов и нейтрофилов.
Острый бронхит необструктивный – воспалительное заболевание бронхов разного калибра.
Обструктивный бронхит – диффузное поражение бронхов, вызванное длительным раздражением и воспалением, при котором происходит сужение бронхов, сопровождающееся затруднением выхода наружу скапливающейся слизи, мокроты.
Этиология
Наиболее часто острое воспаление бронхов наблюдается у больных с острыми респираторными заболеваниями, обусловленными гриппом, парагриппом, аденовирусной инфекцией, а также при тяжелых формах кори, коклюше, дифтерии. Довольно часто встречаются острые бронхиты, вызванные бактериальными агентами на фоне воздействия гриппозного вируса, угнетающего фагоцитоз и приводящего к активации бактериальной флоры дыхательных путей. В мокроте таких больных обнаруживают палочку инфлюэнцы, пневмококки, гемолитический стрептококк, золотистый стафилококк, палочку Фридлендера и др.
Предрасполагающими факторами могут быть переохлаждение, злоупотребление алкоголем, хронические интоксикации, курение, кроме того, наличие очагов инфекции в верхних дыхательных путях (тонзиллит, ринит, синусит и др.) также способствует возникновению острого бронхита. К другим причинам возникновения острого бронхита можно отнести вдыхание воздуха с содержанием высоких концентраций окислов азота, серного и сернистого ангидрида, сероводорода, хлора, аммиака, паров брома, а также при поражении боевыми отравляющими веществами (хлор, фосген, дифосген, иприт, люизит, ФОВ). Довольно частой причиной острого бронхита может быть вдыхание воздуха с высоким содержанием пыли, особенно органической.
Клинические проявления необстрективного бронхита : появление сухого, раздражающего кашля, чувства саднения или боли за грудиной, затем процесс переходит на крупные и мелкие бронхи, что приводит к симптомам обструкции дыхательных путей (приступообразный кашель, одышка). На 2-3 день начинает отделяться слизистая или слизисто-гнойная мокрота, иногда с примесью крови. Большинства больных отмечаются боли в нижних отделах грудной клетки, обусловленные кашлем и судорожным сокращением диафрагмы, общая слабость, недомогание, разбитость, боли в спине и конечностях, нередко потливость. Температура тела может быть нормальной или субфебрильной. В тяжелых случаях повышается до 38°С. Если острый бронхит гриппозной этиологии, то нередко температура повышается до 39°С и выше, гиперемия слизистых оболочек зева и глотки, нередко с точечными кровоизлияниями.
При перкуссии - легочный звук. При аускультации в первые дни заболевания определяется везикулярное дыхание с удлиненным выдохом, рассеянные сухие свистящие и жужжащие хрипы, при покашливании количество хрипов изменяется. Через 2-3 дня обычно присоединяются влажные разнокалиберные хрипы. Со стороны сердечно-сосудистой системы тахикардия, со стороны нервной системы - головная боль, разбитость, плохой сон.
Острый обструктивный бронхит - острая форма бронхообструкции для взрослых не характерна, так как чаще всего острый обструктивный бронхит бывает у детей до 4 лет. Однако, у взрослых наблюдается первичный обструктивный бронхит - вследствие присоединения нескольких факторов риска, описанных выше, развивается воспалительный процесс. На фоне ОРВИ, гриппа, пневмонии, при неадекватном лечении и при других провоцирующих факторах возможно начало развития обструктивного бронхита у взрослых. При остром обструктивном бронхите основные симптомы у больных следующие:
· Сначала наблюдается катар верхних дыхательных путей
· Сильный сухой кашель, с трудноотделяемой мокротой
· Приступы кашля особенно усиливаются ночью
· Затрудненное дыхание, с шумом на выдохе
· Температура субфебрильная, не выше 37,5 – это отличает острый обструктивный бронхит у взрослых от простого острого бронхита, при котором обычно высокая температура.
Диагностика
При исследовании крови выявляется лейкоцитоз 8-10х10 9 /л, ускорение СОЭ; в мокроте значительное количество микрофлоры; при исследовании функции внешнего дыхания выявляется снижение ЖЕЛ и максимальной вентиляции; при вовлечении в процесс мелких бронхов выявляется нарушение бронхиальной проходимости и форсированной жизненной емкости; при рентгенологическом исследовании иногда отмечается расширение тени корней легких.
Осложнения
Для большинства людей острый бронхит не опасен. Однако у курильщиков, людей, страдающих бронхиальной астмой и другими заболеваниями легких, или которые часто дышат загрязненным воздухом, повышен риск повторных случаев острого бронхита с затяжным течением и развития хронического бронхита.
При сердечной недостаточности опасны частые бронхиты с затяжным течением. Пневмония.
Принципы лечения : лечение чаще проводится на дому, где больной должен избегать резких смен окружающей температуры. Из лекарственных препаратов - противовоспалительные средства: амидопирин, анальгин, аспирин, обладающие жаропонижающим и болеутоляющим действием.
При тяжелом течении острого бронхита в период эпидемии гриппа, у пожилых и старых людей, а также ослабленных больных целесообразна госпитализация и назначение таблетированных антибиотиков и сульфаниламидов в общих дозах.
Для разжижения мокроты назначают настои термопсиса, ипекакуаны, настои и экстракты корня алтея, мукалтин, 3% раствор йодистого калия, щелочные ингаляции, ЛФК. При наличии бронхоспазма назначают бронхолитические средства: таблетки теофедрина, эфедрина по 0,025 г и эуфилина по 0,15 г 3 раза в день. Фитотерапия. Отхаркивающие травы: мать – и – мачеха, подорожник, фиалка трехцветная, чабрец, почки сосновые, крапива, девясил.
При сухом мучительном кашле можно назначить: кодеин, дионин, гидрокодон, либексин, балтикс. Назначаются отвлекающие средства: горчичники на грудь и спину, банки, теплые ножные ванны, обильное теплое питье, прием минеральных вод щелочного содержания.
Организуется консультация врача-физиотерапевта для назначения физиотерапевтического лечения (электрофорез с йодистым калием, хлористым кальцием, эуфилином и т. д., ЛФК).
Для предупреждения перехода острого бронхита в хронический комплексную терапию следует продолжать до полного выздоровления больного.
Сестринский процесс
Сестринский диагноз : кашель, недомогание, слабость, одышка, тахикардия, лихорадка, плохой сон.
Составление плана сестринских вмешательств : ухода и наблюдения, обследования и выполнения врачебных назначений по лечению больных.
Реализация плана сестринских действий: независимая - методы ухода и наблюдения за больным: частота пульса, дыхания, сердечных сокращений, измерение АД, физиологическими отправлениями, общим состоянием, проветривание помещения, постановка горчичников, банок; зависимая - забор биологического материала (крови, мочи, мокроты) на лабораторное исследование, подготовка больного к рентгенологическому исследованию грудной клетки, исследованию функции внешнего дыхания, своевременная раздача лекарств, введение лекарственных средств парентерально.
Дыхание – необходимый для жизни процесс постоянного обмена газами между организмом и окружающей средой. Дыхание обеспечивает постоянное поступление в организм кислорода, необходимого для осуществления окислительных процессов, являющихся источником энергии. Без доступа кислорода жизнь продолжается лишь несколько минут. При окислительных процессах образуется углекислый газ, который должен быть удален из организма.
^ В понятие дыхания включают следующие процессы:
1. внешнее дыхание – обмен газов между внешней средой и легкими – легочная вентиляция;
2. обмен газов в легких между альвеолярным воздухом и кровью капилляров – легочное дыхание ;
3. транспорт газов кровью, перенос кислорода от легких к тканям и углекислого газа в легкие;
4. обмен газов в тканях ;
5. внутреннее или тканевое дыхание – биологические процессы, происходящие в митохондриях клеток.
Дыхательная система человека состоит из:
1) воздухоносных путей, к которым относятся полость носа, носоглотка, гортань, трахея, бронхи;
2) легких - состоящих из бронхиол, альвеолярных мешочков и богато снабженных сосудистыми разветвлениями;
3) костно-мышечной системы, обеспечивающей дыхательные движения: к ней относятся ребра, межреберные и другие вспомогательные мышцы, диафрагма.
С ростом и развитием организма увеличивается объем легких. Легкие у детей растут главным образом за счет увеличения объема альвеол (у новорожденных диаметр альвеолы 0,07 мм, у взрослого он достигает 0,2 мм. До 3 лет происходит усиленный рост легких и дифференцировка их отдельных элементов. Число альвеол к 8 годам достигает числа их у взрослого человека. В возрасте от 3 до 7 лет темпы роста легких снижаются. Особенно интенсивный рост легких отмечается между 12 и 16 годами. Вес обоих легких в 9-10 лет равен 395 г, а у взрослых почти 1000 г. Объем легких к 12 годам увеличивается в 10 раз по сравнению с объемом легких новорожденного, а к концу периода полового созревания - в 20 раз (в основном за счет увеличения объема альвеол). Соответственно изменяется газообмен в легких, увеличение суммарной поверхности альвеол приводит к возрастанию диффузных возможностей легких.
В возрасте 8-12 лет происходит плавное созревание морфологических структур легких и физическое развитие организма. Однако между 8 и 9 годами жизни удлинение бронхиального дерева преобладает над его расширением. В результате этого снижение динамического сопротивления дыхательных путей замедляется, а в ряде случаев динамики трахеобронхиального сопротивления нет. Плавно, с тенденцией к возрастному увеличению, изменяются и объемные скорости дыхания. Качественные изменения на грани 8-12 лет претерпевают эластические свойства легких и тканей грудной клетки. Возрастает их растяжимость.
Частота дыхания у детей 8-12 лет колеблется в пределах от 22 до 25 вдохов в минуту без четкой возрастной зависимости. Дыхательный объем увеличивается со 143 до 220 мл у девочек и со 167 до 214 мл у мальчиков. При этом минутный объем дыхания у мальчиков и девочек не имеет достоверных различий. Он плавно снижается у детей от 8 до 9 лет и практически не меняется между 10 и 11 годами. Снижение относительной вентиляции между 8 и 9 годами и ее тенденция к снижению от 11 к 12 годам свидетельствует об относительной гипервентиляции легких у младших детей по сравнению с более старшими. Прирост статических объемов легких наиболее выражен у девочек от 10 до 11 лет и у мальчиков от 10 до 12 лет.
Такие показатели, как длительность задержки дыхания, максимальная вентиляция легких (МВЛ), ЖЕЛ определяются у детей с 5-летнего возраста, когда они могут сознательно регулировать дыхание.
Жизненная емкость легких (ЖЕЛ) дошкольников в 3-5 раз меньше, чем у взрослых, а младшем школьном возрасте - в 2 раза меньше. В возрасте 7-11 лет отношение ЖЕЛ к массе тела (жизненный индекс) составляет 70 мл/кг (у взрослого - 80 мл/кг).
Минутный объем дыхания (МОД) на протяжении дошкольного и младшего школьного возраста постепенно растет. Этот показатель за счет высокой частоты дыхания у детей меньше отстает от взрослых величин: в 4 года - 3.4 л/мин, в 7 лет - 3.8 л/мин, в 11 лет - 4-6 л/мин.
Продолжительность задержки дыхания у детей невелика, так как у них очень высокая скорость обмена веществ, большая потребность в кислороде и низкая адаптация к анаэробным условиям. У них очень быстро снижается содержание оксигемоглобина в крови и уже при его содержании 90-92% в крови задержка дыхания прекращается (у взрослых задержка дыхания прекращается при значительно более низком содержании оксигемоглобина - 80-85%, а у адаптированных спортсменов - даже при 50-60%). Длительность задержки дыхания на вдохе (проба Штанге) в возрасте 7-11 лет порядка 20-40 с (у взрослых - 30-90 с), а на выдохе (проба Генчи) -15-20 с (у взрослых - 35-40 с).
Величина МВЛ достигает в младшем школьном возрасте всего 50-60 л/мин (у нетренированных взрослых людей она порядка 100-140 л/мин, а у спортсменов - 200 л/мин и более).
Показатели функционального состояния воздухоносных путей и легочной ткани изменяются в тесной связи с изменением антропометрических характеристик организма детей на данном этапе онтогенеза. В переходный период из «второго детства» к подростковому возрасту (у девочек в 11-12 лет, у мальчиков с 12 лет) она наиболее выражена. Базально-апикальный градиент вентиляции, характеризующий неравномерность распределения газов в легких, у детей до 9 лет остается ниже, чем у взрослых. В 10-11 лет выявляется достоверный градиент кровенаполнения между верхними и нижними зонами легких. Отмечается большая неоднородность отношения вентиляции (кровоток в нижних зонах легких) и тенденция к его увеличению с возрастом.
Из-за неглубокого дыхания и сравнительно большого объема «мертвого пространства» эффективность дыхания у детей невысока. Из альвеолярного воздуха в кровь переходит меньше кислорода и много кислорода оказывается в выдыхаемом воздухе. Кислородная емкость крови в результате мала - 13-15 об.% (у взрослых - 19-20 об.%).
Однако, в ходе исследований было установлено, что при адаптации к дозированной физической нагрузке мальчиков 8 и 12 лет под влиянием работы умеренной интенсивности увеличивается легочная вентиляция, заметно возрастает потребление кислорода, повышается эффективность дыхания. Было показано, что физическая нагрузка приводила к некоторому перераспределению величин регионарных дыхательных объемов воздуха, их большей функциональной нагрузке верхних зон легких.
В процессе возрастного развития повышается эффективность газообмена в легких, поглощение кислорода увеличивается до 3,9%, а выделение углекислого газа - до 3,8%. Относительные величины потребления кислорода продолжают снижаться, наиболее заметно в 9 лет - 4,9 мл/(мин×кг), в 11 лет показатель равен 4,6 мл/ (мин-кг) у девочек и 4,85 мл/(мин×кг) у мальчиков. Относительное содержание кислорода в крови у детей в возрасте 9-12 лет составляет 1/4 уровня детей грудного возраста и 1/2 уровня детей 4-7 лет. Однако количество физически растворимого в крови кислорода с возрастом, увеличивается (у 7 летних оно не превышало 90 мм рт.ст., у 8-10 летних равно 93-97 мм рт.ст.).
Половые различия функциональных показателей дыхательной системы появляются с первыми признаками полового созревания (у девочек с 10-11 лет, у мальчиков с 12 лет). Неравномерность развития дыхательной функции легких остается особенностью данного этапа индивидуального развития организма ребенка.
Между 8 и 9 годами жизни на фоне усиленного роста бронхиального дерева значительно снижается относительное альвеолярная вентиляция легких и относительное содержание кислорода в крови. Характерно затихание темпов развития дыхательной функции в препубертатном периоде, вновь его усиление в начале препубертата. После 10 лет после относительной стабилизации функциональных показателей, усиливаются их возрастные преобразования: увеличиваются легочные объемы, растяжимость легких, еще больше уменьшаются относительные величины легочной вентиляции и поглащений кислорода легкими, начинают различаться функциональные показатели у мальчиков и девочек.
^ Механизм регуляции дыхания весьма сложен. Дыхательный центр обеспечивает ритмичную смену фаз дыхательного цикла благодаря замыканию в нем сигнализацией от органов дыхания и рецепторов сосудов. Дыхательный центр имеет хорошо развитые связи со всеми отделами центральной нервной системы, благодаря чему его деятельность может объединиться с деятельностью любой части центральной нервной системы. Этим обеспечивается перестройка деятельности дыхательного центра и приспособление процесса дыхания к изменяющейся жизнедеятельности организма. В регуляции дыхания имеют преобладающее значение нервно-рефлекторные механизмы. Гуморальные факторы действуют не непосредственно на дыхательный центр, а через периферические и центральные хеморецепторы. Выявлена роль коры головного мозга в регуляции дыхания.
К моменту рождения центральные механизмы регуляции дыхания обеспечиваются ретикумерными структурами моста, сенсорной корой и рядом образований лимбической системы в дальнейшем постнатальном развитии в регуляцию дыхательной функции включаются новые структуры: парафисцикумерный комплекс зрительного бугра, задний и латеральный гипоталамус. Эффекторный отдел функциональной дыхательной системы оформляется и достигает зрелости уже к 24-28 й неделе эмбриогенеза. Хеморецепторный гломус у новорожденных обладает высокой чувствительностью к изменению рО2 и рСО2 крови, что указывает на достаточную зрелость самого гломуса и идущих от него нервных путей. Такая автоматизированная функция, как дыхание, уже с первых дней жизни начинает совершенствоваться не только в результате продолжающегося развития синапсов и новых связей, но и благодаря быстрому образованию условно-рефлекторных реакций. Именно они обеспечивают наилучшее приспособление организма ребенка к окружающей среде.
Уже с первых часов жизни дети отвечают увеличением вентиляции на падение рО2 крови и снижением вентиляции на вдыхание кислорода. В отличие от взрослых реакция на колебание кислорода в крови у новорожденных незначительна и не стойка. С возрастом большое значение в усилении легочной вентиляции приобретает увеличение дыхательного объема. В дошкольном и младшем школьном возрасте прирост легочной вентиляции достигается преимущественно за счет учащения дыхания. У подростков дефицит кислорода во вдыхаемом воздухе вызывает увеличение дыхательного объема, и только у половины из них увеличивается и частота дыхания. Реакция дыхательного центра на изменение концентрации углекислого газа в альвеолярном воздухе и его содержание в артериальной крови также изменяется в онтогенезе и в школьном возрасте достигает уровня взрослых. В период полового созревания происходят временные нарушения регуляции дыхания и организм подростков отличается меньшей устойчивостью к недостатку кислорода; чем организм взрослого человека. Увеличивающая по мере роста и развития организма потребность в кислороде обеспечивается совершенствованием регуляции дыхательного аппарата, приводящей к возрастающей экономизации его деятельности. По мере созревания коры больших полушарий, совершенствуется возможность произвольно изменять дыхание - подавлять дыхательные движения или производить максимальную вентиляцию легких.
У взрослого человека во время мышечной работы увеличивается легочная вентиляция в связи с учащением и углублением дыхания. Такие виды деятельности, как бег, плавание, бег на коньках и лыжах, езда на велосипеде, резко повышают объем легочной вентиляции. У тренированных людей усиление легочного газообмена идет главным образом за счет увеличения глубины дыхания. Дети же в силу особенностей их аппарата дыхания не могут при физических нагрузках значительно изменить - глубину дыхания, а учащают дыхание. И без того частое и поверхностное дыхание у детей при физических нагрузках становится еще более частым и поверхностным. Это приводит к более низкой эффективности вентиляции легких, особенно у маленьких детей. Организм подростка, в отличии от взрослого, быстрее достает максимального уровня потребления кислорода, но и быстрее прекращает работу из-за неспособности долго поддерживать потребление кислорода на высоком уровне. Произвольные изменения дыхания играют важную роль при выполнении ряда дыхательных движений и помогают правильно сочетать определенные с фазой дыхания (вдохом и выдохом).
Одним из важных факторов в обеспечении оптимального функционирования дыхательной системы при различного вида нагрузках является регуляция соотношения вдоха и выдоха. Наиболее эффективным и облегчающим физическую и умственную деятельности является дыхательный цикл, в котором выдох длиннее вдоха. Научить детей правильно дышать при ходьбе, беге и других видах деятельности - одна из задач учителя. Одно из условий правильного дыхания - это забота о развитии грудной клетки, потому что длительность и амплитуда дыхательного цикла зависят от действия внешних факторов и внутренних свойств системы легкие - грудная клетка. Для этого важно правильное расположение тела, особенно во время сидения за партой, дыхательная гимнастика и другие физические упражнения, развивающие мускулатуру, приводящую в движение грудную клетку.
Особенно полезны в этом отношении такие виды спорта, как плавание, гребля, катание на коньках, ходьба на лыжах. Обычно человек с хорошо развитой грудной клеткой дышит равномерно и правильно. Надо приучать детей ходить и стоять, соблюдая правильную осанку, так как это содействует расширению грудной клетки, облегчает деятельность легких и обеспечивает более глубокое дыхание. При согнутом положении тела в организм поступает меньшее количество воздуха. Правильное положение туловища детей в процессе различных видов деятельности содействует расширению грудной клетки, обеспечивает глубокое дыхание, Наоборот, при согнутом положении тела создаются обратные условия, нарушается нормальная деятельность легких, ими поглощается меньшее количество воздуха, а вместе с этим и кислорода, что снижает сопротивляемость организма к неблагоприятным факторам внешней среды.
Дыхательная система в старости . Наблюдаются атрофические процессы в слизистой оболочке органов дыхания, дистрофические и фиброзно-склеротические изменения хрящей трахеобронхиального дерева. Стенки альвеол истончаются, снижается их эластичность, утолщается мембрана. Существенно изменяется структура общей емкости легких: уменьшается жизненная емкость, увеличивается остаточный объем. Все это нарушает легочный газообмен, снижает эффективность вентиляции. Характерной особенностью возрастных изменений является напряженное функционирование дыхательной системы. Это находит отражение в росте вентиляционного эквивалента, снижении коэффициента использования кислорода, увеличении частоты дыхания и амплитуды дыхательных колебаний транспульмонального давления.
С возрастом ограничиваются функциональные возможности дыхательной системы. В этом отношении показательны возрастное снижение максимальной вентиляции легких, максимальных уровней транспульмонального давления, работы дыхания. Отчетливо уменьшаются у пожилых и старых людей максимальные величины вентиляционных показателей в условиях напряженного функционирования при гипоксии, гиперкапнии, физической нагрузке. Касаясь причин этих нарушений, следует отметить изменения костно-мышечного аппарата грудной клетки - остеохондроз грудного отдела позвоночника, окостенение реберных хрящей, дегенеративно-дистрофические изменения реберно-позвоночных сочленений, атрофические и фиброзно-дистрофические процессы в дыхательных мышцах. Указанные сдвиги приводят к изменению формы грудной клетки и уменьшению ее подвижности.
Одной из важнейших причин возрастных изменений легочной вентиляции, напряженного ее функционирования является нарушение бронхиальной проходимости вследствие анатомо-функциональных изменений бронхиального дерева (инфильтрация стенок бронхов лимфоцитами и плазматическими клетками, склерозирование бронхиальных стенок, появление в просвете бронхов слизи, спущенного эпителия, деформации бронхов из-за перибронхиального разрастания соединительной ткани). Ухудшение бронхиальной проходимости связано также со снижением эластичности легких (уменьшается эластическая тяга легких). Увеличение объема воздухоносных путей и, следовательно, мертвого пространства с соответствующим снижением доли альвеолярной вентиляции ухудшают условия газообмена в легких. Характерны снижение напряжения кислорода и рост напряжения углекислоты в артериальной крови, что обусловлено ростом альвеолоартериальных градиентов этих газов и отражает нарушение легочного газообмена на этапе альвеолярный воздух - капиллярная кровь. К причинам артериальной гипоксемии при старении относятся неравномерность вентиляции, несоответствие вентиляции и кровотока в легких, рост анатомического шунтирования, уменьшение поверхности диффузии со снижением диффузионной способности легких. Среди указанных факторов решающее значение имеет несоответствие вентиляции и перфузии легких. В связи с ослаблением рефлекса Геринга - Брейера нарушаются реципрокные отношения между экспираторными и инспираторными нейронами, что способствует учащению дыхательных аритмий.
Возникающие изменения ведут к снижению адаптационных возможностей дыхательной системы, к возникновению гипоксии, которая резко усиливается при стрессовых ситуациях, патологических процессах аппарата внешнего дыхания.
^
VI. Возрастные особенности системы пищеварения
и ОБМЕНА ВЕЩЕСТВ
Пищеварение - это процесс расщепления пищевых структур до компонентов, утративших видовую специфичность и способных всасываться в желудочно-кишечном тракте. При этом пластическая и энергетическая ценность питательных веществ сохраняется. Попадая в кровь и лимфу, питательные вещества включаются в обмен веществ организма и усваиваются его тканями. Следовательно, пищеварение обеспечивает питание организма и тесно связано с ним.
В период внутриутробного развития функции органов пищеварения выражены слабо в связи с отсутствием пищевых раздражителей, стимулирующих секрецию их желез. Околоплодная жидкость, которую плод заглатывает со второй половины внутриутробного периода развития, является слабым раздражителем пищеварительных желез. В ответ на это они выделяют секрет, переваривающий небольшое количество белков, содержащихся в околоплодной жидкости. Секреторная функция пищеварительных желез усиленно развивается после рождения под влиянием раздражающего действия пищевых веществ, вызывающих рефлекторное выделение пищеварительных соков.
Различают лактотрофное, искусственное и смешанное питание. При лактотрофном типе питания питательные вещества молока гидролизуются посредством ферментов с последующей все возрастающей ролью собственного пищеварения. Усиление секреторной деятельности пищеварительных желез развивается постепенно и резко повышается при переходе на смешанное и особенно искусственное питание детей.
С переходом на прием плотной пищи особое значение приобретают ее размельчение, смачивание и формирование пищевою комка, что достигается с помощью жевания. Жевание становится эффективным сравнительно поздно к 1,5 – 2 годам. В первые месяцы после рождения зубы находятся под слизистой оболочкой десен. Прорезывание молочных зубов происходит с 6 до 30-го месяца в определенной последовательности разных зубов. Молочные зубы заменяются постоянными в период с 5 - 6 до 12 - 13 лет. При прорезывании молочных зубов жевательные движения слабые аритмичные, с увеличением числа зубов они становятся ритмичными и по силе, длительности, характеру приводятся в соответствие со свойствами пережевываемой пищи. В пубертатном периоде развитие зубов заканчивается, за исключением третьих коренных (зубы мудрости), которые прорезываются в 18 - 25 лет.
С появлением молочных зубов у ребенка начинается выраженное слюноотделение. Оно усиливается на протяжении первого года жизни и продолжает совершенствоваться по количеству и составу слюны с увеличением разнообразия пищи.
У новорожденных желудок имеет округлую форму и расположен горизонтально. К 1 году он становится продолговатым и приобретает вертикальное положение. Форма, характерная для взрослых, формируется к 7 - 11 годам. Слизистая оболочка желудка детей менее складчатая и более тонка, чем у взрослых, содержит меньше желез, а в каждой из них число гланулоцитов меньше, чем у взрослых. С возрастом увеличивается общее число желез и число их на 1 мм 2 слизистой оболочки. Желудочный сок беднее ферментами, активность их еще мала. Это затрудняет процесс переваривания пищи. Низкое содержание соляной кислоты снижает бактерицидные свойства желудочного сока, что приводит к частым желудочно-кишечным заболеваниям детей.
Железы тонкой кишки, так же как и железы желудка, функционально не вполне развиты. Состав кишечного сока у ребенка такой же, как и у взрослого, но переваривающая сила ферментов значительно меньше. Она возрастает одновременно с повышением активности желудочных желез и увеличением кислотности его сока. Поджелудочная железа выделяет тоже менее активный сок. Кишечник ребенка отличается активной и очень неустойчивой перистальтикой. Она может легко усиливаться под влиянием местного раздражения (поступление пищи, ее брожение в кишечнике) и различных внешних воздействий. Так, общее перегревание ребенка, резкое звуковое раздражение (крик, стук), увеличение его двигательной активности приводят к усилению перистальтики. В связи с тем что у детей относительно большая длина кишечника и длинная, но слабая, легко растягивающаяся брыжейка, возникает возможность возникновения заворотов кишок. Двигательная функция желудочно-кишечного тракта становится такой же, как у взрослых, к 3-4 годам.
В дошкольном возрасте интенсивно развиваются функции поджелудочной железы и печени ребенка. В возрасте 6-9 лет активность желез пищеварительного тракта значительно усиливается, пищеварительные функции совершенствуются. Принципиальное отличие пищеварения в детском организме от взрослого заключается в том, что у них представлено только пристеночное пищеварение и отсутствует внутриполостное переваривание пищи.
Недостаточность процессов всасывания в тонком кишечнике в некоторой степени компенсируется возможностью всасывания в желудке, которая сохраняется у детей до 10-летнего возраста.
Особенностью обменных процессов в детском организме является преобладание анаболических процессов (ассимиляции) над катаболическими (диссимиляции). Растущему организму требуются повышенные нормы поступления питательных веществ, особенно белков. Для детей характерен положительный азотистый баланс, т. е. поступление азота в организм превышает его выведение.
Использование питательных продуктов идет в двух направлениях:
Для обеспечения роста и развития организма (пластическая функция)
Для обеспечения двигательной активности (энергетическая функция).
Для детей в связи с большой интенсивностью обменных процессов характерна более высокая, чем у взрослых, потребность в воде и витаминах. Относительная потребность в воде (на 1 кг массы тела) с возрастом снижается, а абсолютная суточная величина потребления воды нарастает: в возрасте 1 года необходимо 0.8 л, в 4 года - 1 л, в 7-10 лет 1,4 л, в 11-14 лет- 1,5 л.
В детском возрасте также необходимо постоянное поступление в организм минеральных веществ: для роста костей (кальций, фосфор), для обеспечения процессов возбуждения в нервной и мышечной ткани (натрий и калий), для образования гемоглобина (железо) и др.
Энергетический обмен у детей дошкольного и младшего школьного возраста значительно (почти в 2 раза) превышает уровень обмена у взрослых, снижаясь наиболее резко в первые 5 лет и менее заметно - на протяжении всей последующей жизни. Суточный расход энергии растет с возрастом: в 4 года - 2000 ккал, в 7 лет - 2400 ккал, в 11 лет - 2800 ккал.
^ VII. Возрастные особенности эндокринной системы
В регуляции функций организма важная роль принадлежит эндокринной системе. Органы этой системы - железы внутренней секреции - выделяют особые вещества (гормоны), оказывающие существенное и специализированное влияние на обмен веществ, структуру и функцию органов и тканей. Гормоны изменяют проницаемость клеточных мембран, обеспечивая доступ в клетки питательных и регуляторных веществ. Они непосредственно действуют на генетический аппарат в клеточных ядрах, регулируя считывание наследственной информации, усиливая синтез РНК и, соответственно, процессы синтеза белка и ферментов в организме. С участием гормонов формируются в развивающемся организме процессы адаптации к различным условиям внешней среды, в том числе к стрессовым ситуациям.
Эндокринные железы человека невелики по размерам, имеют очень небольшую массу (от долей грамма до нескольких граммов), богато снабжены кровеносными сосудами. Кровь приносит к ним необходимый строительный материал и уносит химически активные секреты. К эндокринным железам подходит разветвленная сеть нервных волокон, их деятельность постоянно контролирует нервная система.
Еще до рождения ребенка начинают функционировать некоторые железы внутренней секреции, которые имеют большое значение и в первые годы после рождения (эпифиз, вилочковая железа, гормоны поджелудочной железы и коры надпочечников).
^ Щитовидная железа. В процессе онтогенеза масса щитовидной железы значительно возрастает - с 1 г в период новорожденности до 10 г к 10 годам. С началом полового созревания рост железы особенно интенсивен, в этот же период возрастает функциональное напряжение щитовидной железы, о чем свидетельствует значительное повышение содержания суммарного белка, который входит в состав гормона щитовидной железы. Содержание тиреотропина в крови интенсивно нарастает до 7 лет.
Увеличение содержания тироидных гормонов отмечается к 10 годам и на завершающих этапах полового созревания (15-16 лет). В возрасте от 5-6 к 9-10 годам качественно изменяются гипофизарно-щитовидные взаимоотношения- снижается чувствительность щитовидной железы к тирео-тропным гормонам, наибольшая чувствительность к которым отмечена в 5-6 лет. Это свидетельствует о том, что щитовидная железа имеет особенно большое значение для развития организма в раннем возрасте.
Недостаточность функции щитовидной железы в детском возрасте приводит к кретинизму. При этом задерживается рост и нарушаются пропорции тела, задерживается половое развитие, отстает психическое развитие. Раннее выявление гипофункции щитовидной железы и соответствующее лечение оказывают значительный положительный эффект.
Резкую реакцию растущего организма вызывает недостаточная функция паращитовидных желез, регулирующих кальциевый обмен в организме. При их гипофункции содержание кальция в крови падает, повышается возбудимость нервной и мышечной тканей, развиваются судороги. Гиперфункция паращитовидных желез приводит к вымыванию кальция из костей и повышению его концентрации в крови. Это приводит к излишней гибкости костей, деформации скелета и отложению кальция в кровеносных сосудах и других органах.
Раннее развитие вилочковой железы (тимуса) обеспечивает высокий уровень иммунитета в организме. Она влияет на созревание лимфоцитов, рост селезенки и лимфатических узлов. При нарушении ее гормональной активности у детей грудного возраста резко снижаются защитные свойства организма, исчезает в крови гаммаглобулин, имеющий большое значение в образовании антител, и ребенок погибает в возрасте 2-5 месяцев.
Надпочечники. Надпочечные железы уже с первых недель жизни характеризуются бурными структурными преобразованиями. Развитие кори надпочечников интенсивно протекает в первые годы жизни ребенка. К 7 годам ее ширина достигает 881 мкм, в 14 лет она составляет 1003,6 мкм. Мозговое вещество надпочечников к моменту рождения представлено незрелыми нервными клетками. Они быстро в течение первых лет жизни дифференцируются в зрелые клетки, называемые хромофильными, так как отличаются способностью окрашиваться в желтый цвет хромовыми солями. Эти клетки синтезируют гормоны, действие которых имеет много общего с симпатической нервной системой,- катехоламины (адреналин и норадреналин). Синтезированные катехоламины содержатся в мозговом веществе в виде гранул, из которых освобождаются под действием соответствующих стимулов и поступают в венозную кровь, оттекающую от коры надпочечников и проходящую через мозговое вещество. Стимулами поступления катехоламинов в кровь является возбуждение, раздражение симпатических нервов, физическая нагрузка, охлаждение и др. Главным гормоном мозгового вещества является адреналин, он составляет примерно 80% гормонов, синтезируемых в этом отделе надпочечников. Адреналин известен как один из самых быстродействующих гормонов. Он ускоряет кругооборот крови, усиливает и учащает сердечные сокращения; улучшает легочное дыхание, расширяет бронхи; увеличивает распад гликогена в печени, выход сахара в кровь; усиливает сокращение мышц, снижает их утомление и т. д. Все эти влияния адреналина ведут к одному общему результату - мобилизации всех сил организма для выполнения тяжелой работы.
Повышенная секреция адреналина - один из важнейших механизмов перестройки в функционировании организма в экстремальных ситуациях, при эмоциональном стрессе, внезапных физических нагрузках, при охлаждении.
Тесная связь хромофильных клеток надпочечника с симпатической нервной системой обусловливает быстрое выделение адреналина во всех случаях, когда в жизни человека возникают обстоятельства, требующие от него срочного напряжения сил. Значительное нарастание функционального напряжения надпочечников отмечается к 6 годам и в период полового созревания. В это же время значительно увеличивается содержание в крови стероидных гормонов и катехоламинов.
^ Поджелудочная железа. У новорожденных внутрисекреторная ткань поджелудочной железы преобладает над внешнесекреторной. Островки Лангерганса значительно увеличиваются в размерах с возрастом. Островки большого диаметра (200-240 мкм), свойственные взрослым, обнаруживаются после 10 лет. Установлено и повышение уровня инсулина в крови в период от 10 до 11 лет. Незрелость гормональной функции поджелудочной железы может явиться одной из причин того, что у детей сахарный диабет выявляется чаще всего в возрасте от 6 до 12 лет, особенно после перенесения острых инфекционных заболеваний (корь, ветряная оспа, свинка). Отмечено, что развитию заболевания способствует переедание, в особенности избыточность богатой углеводами пищи.
Секреция гормона гипофиза соматотропина нарастает постепенно, а в возрасте 6 лет усиливается более значительно, обуславливая заметную прибавку роста ребенка. Однако самый значительный подъем секреции этого гормона приходится на переходный период, вызывая резкое увеличение длины тела.
Эпифиз в дошкольном возрасте осуществляет важнейшие процессы регуляции водного и солевого обмена в детском организме. Активная деятельность эпифиза подавляет в этот период нижележащие структуры гипоталамуса.
С ослаблением тормозных влияний эпифиза после 7-летнего возраста нарастает активность гипоталамуса и формируется тесная взаимосвязь его функций с гипофизом, т.е. оформляется гипоталамо-гипофизарная система, передающая влияния ЦНС через различные железы внутренней секреции на все органы и системы организма.
^ VIII. НЕКОТОРЫЕ ОСОБЕННОСТИ ОНТОГЕНЕЗА НЕРВНОЙ СИСТЕМЫ
Возрастные изменения морфофункциональной организации нейрона. На ранних стадиях эмбрионального развития для нервной клетки характерно наличие большого ядра, окруженного незначительным количеством цитоплазмы. В процессе развития относительный объем ядра уменьшается. На третьем месяце внутриутробного развития начинается рост аксона. Дендриты вырастают позже аксона. Рост миелиновой оболочки ведет к повышению скорости проведения возбуждения по нервному волокну и, как следствие этого, повышается возбудимость нейрона.
Миелинизация раньше всего отмечена у периферических нервов, затем ей подвергаются волокна спинного мозга, стволовой части головного мозга, мозжечка и позже волокна больших полушарий головного мозга. Двигательные нервные волокна покрыты миелиновой оболочкой уже к моменту рождения. К трехлетнему возрасту в основном завершается миелинизация нервных волокон.
^ Развитие спинного мозга. Спинной мозг развивается раньше, чем другие отделы нервной системы. Когда у эмбриона головной мозг находится на стадии мозговых пузырей, спинной мозг достигает уже значительных размеров. На ранних стадиях развития плода спинной мозг заполняет всю полость позвоночного канала. Затем позвоночный столб обгоняет в росте спинной мозг. У новорожденных длина спинного мозга 14-16 см, к 10 годам она удваивается. В толщину спинной мозг растет медленно. У детей раннего возраста отмечается преобладание передних рогов над задними. Увеличение размеров нервных клеток спинного мозга наблюдается у детей в школьные годы.
^ Рост и развитие головного мозга. Масса головного мозга новорожденного 340-400 г, что составляет 1/8-1/9 массы его тела, тогда как у взрослого человека масса мозга составляет 1/40 от массы тела. Наиболее интенсивный рост мозга происходит в первые три года жизни ребенка.
До 4-го месяца развития плода, поверхность больших полушарий гладкая. К 5-ти месяцам внутриутробного развития образуются боковая, затем центральная, теменно-затылочная борозды. К моменту рождения кора больших полушарий имеет такой же тип строения, как и у взрослого. Но форма и величина борозд и извилин существенно изменяются и после рождения.
Нервные клетки новорожденного имеют простую веретенообразную форму с очень небольшим количеством отростков, кора у детей значительно тоньше, чем у взрослого.
Миелинизация нервных волокон, расположение слоев коры, дифференцирование нервных клеток в основном завершаются к 3 годам. Последующее развитие головного мозга характеризуется увеличением количества ассоциативных волокон и образованием новых нервных связей. Масса мозга в эти годы увеличивается незначительно.
Все реакции приспособления к условиям новой среды требуют быстрого развития мозга, особенно его высших отделов - коры больших полушарий.
Однако различные зоны коры созревают не одновременно. Раньше всего, в первые же годы жизни созревают проекционные зоны коры (первичные поля) - зрительные, моторные, слуховые и др., затем вторичные поля (периферия анализаторов) и позднее всего, вплоть до взрослого состояния - третичные, ассоциативные поля коры (зоны высшего анализа и синтеза). Так, моторная зона коры (первичное поле) в основном сформирована уже к 4 годам, а ассоциативные поля лобной и нижнетеменной области коры по занимаемой территории, толщине и степени дифференцирования клеток к возрасту 7-8 лет созревают лишь на 80%, особенно отставая в развитии у мальчиков по сравнению с девочками.
Быстрее всего формируются функциональные системы, включающие вертикальные связи между корой и периферическими органами и обеспечивающие жизненно необходимые навыки - сосания, защитных реакций (чихания, моргания и пр.), элементарных движений. Очень рано у детей грудного возраста в районе лобной области формируется центр опознания знакомых лиц. Однако, медленнее происходит развитие отростков корковых нейронов и миелинизация нервных волокон в коре, процессы налаживания горизонтальных межцентральных взаимосвязей в коре больших полушарий. В результате этого для первых лет жизни характерна недостаточность межсистемных взаимосвязей в организме (например, между зрительной и моторной системой, что лежит в основе несовершенства зрительно-двигательных реакций).
Для нервной системы детей дошкольного и младшего школьного возраста характерна высокая возбудимость и слабость тормозных процессов, что приводит к широкой иррадиации возбуждения по коре и недостаточной координации движений. Однако длительное поддержание процесса возбуждения еще невозможно, и дети быстро утомляются. Особенно важно строго дозировать нагрузки, так как дети этого возраста отличаются недостаточно развитым ощущением усталости. Они плохо оценивают изменения внутренней среды организма при утомлении и не могут в полной мере отразить их словами даже при полном изнеможении.
При слабости корковых процессов у детей преобладают подкорковые процессы возбуждения. Дети в этом возрасте легко отвлекаются при любых внешних раздражениях. В такой чрезвычайной выраженности ориентировочной реакции отражается непроизвольный характер их внимания. Произвольное же внимание очень кратковременно: дети 5-7 лет способны сосредотачивать внимание лишь на 15-20 минут.
У ребенка первых лет жизни плохо развито субъективное чувство времени. Схема тела формируется у ребенка к 6 годам, а более сложные пространственные представления - к 9-10 годам, что зависит от развития полушарий мозга и совершенствования сенсомоторных функций.
Высшая нервная деятельность детей дошкольного и младшего школьного возраста характеризуется медленной выработкой отдельных условных рефлексов и формирования динамических стереотипов, а также особенной трудностью их переделки. Большое значение для формирования двигательных навыков имеет использование подражательных рефлексов, эмоциональность занятий, игровая деятельность.
Дети 2-3-х лет отличаются прочной стереотипной привязанностью к неизменной обстановке, к знакомым окружающим лицам и усвоенным навыкам. Переделка этих стереотипов происходит с большим трудом, приводит зачастую к срывам высшей нервной деятельности. У 5-6-летних детей увеличивается сила и подвижность нервных процессов. Они способны осознанно строить программы движений и контролировать их выполнение, легче перестраивают программы.
В младшем школьном возрасте уже возникают преобладающие влияния коры на подкорковые процессы, усиливаются процессы внутреннего торможения и произвольного внимания, появляется способность к освоению сложных программ деятельности, формируются характерные индивидуально-типологические особенности высшей нервной деятельности ребенка.
Особое значение в поведении ребенка имеет развитие речи. До 6 лет у детей преобладают реакции на непосредственные сигналы (первая сигнальная система, по И. П. Павлову), а с 6 лет начинают доминировать речевые сигналы (вторая сигнальная система).
В среднем и старшем школьном возрасте значительное развитие отмечается во всех высших структурах ЦНС. К периоду половой зрелости вес головного мозга по сравнению с новорожденным увеличивается в 3.5 раза у юношей и в 3 раза у девушек.
До 13-15 лет продолжается развитие промежуточного мозга. Происходит рост объема и нервных волокон таламуса, дифференцирование ядер гипоталамуса. К 15-летнем возрасту взрослых размеров достигает мозжечок. В коре больших полушарий общая длина борозд к 10 годам увеличивается в 2 раза, а площадь коры - в 3 раза. У подростков заканчивается процесс миелинизации нервных путей.
Период с 9 до 12 лет характеризуется резким увеличением взаимосвязей между различным корковыми центрами, главным образом за счет роста отростков нейронов в горизонтальном направлении. Это создает морфофункциональную основу развития интегративных функций мозга, установления межсистемных взаимосвязей.
В возрасте 10-12 лет усиливаются тормозные влияния коры на подкорковые структуры. Формируется близкие к взрослому типу корково-подкорковые взаимоотношения с ведущей ролью коры больших полушарий и подчиненной ролью подкорки.
Создается функциональная основа для системных процессов в коре, обеспечивающих высокий уровень извлечения полезной информации из афферентных сообщений, построения сложных многоцелевых поведенческих программ. У 13-летних подростков существенно улучшается способность к переработке информации, быстрому принятию решений, повышение эффективности тактического мышления. Время решения тактических задач у них достоверно сокращается по сравнению с 10-летними. Оно мало изменяется к 16-летнему возрасту, но еще не достигает взрослых величин.
Помехоустойчивость поведенческих реакций и двигательных навыков достигает взрослого уровня уже к возрасту 13 лет. Эта способность имеет большие индивидуальные различия, она контролируется генетически и мало изменяется в процессе тренировки.
Плавное улучшение мозговых процессов у подростков нарушается по мере вступления их в период полового созревания - у девочек в 11-13 лет, у мальчиков в 13-15 лет. Этот период характеризуется ослаблением тормозных влияний коры на нижележащие структуры, вызывающим сильное возбуждение по всей коре и усиление эмоциональных реакций у подростков. Возрастает активность симпатического отдела нервной системы и концентрация адреналина в крови. Ухудшается кровоснабжение мозга.
Такие изменения ведут к нарушению тонкой мозаики возбужденных и заторможенных участков коры, нарушают координацию движений, ухудшают память и чувство времени. Поведение подростков становится нестабильным, часто немотивированным и агрессивным. В межполушарных отношениях также возникают существенные изменения - временно усиливается роль правого полушария в поведенческих реакциях. У подростка ухудшается деятельность второй сигнальной системы (речевые функции), повышается значимость зрительно-пространственной информации. Отмечаются нарушения высшей нервной деятельности - нарушаются все виды внутреннего торможения, затрудняется образование условных рефлексов, закрепление и переделка динамических стереотипов. Наблюдаются расстройства сна.
Гормональные и структурные перестройки переходного периода замедляют рост тела в длину, снижают темпы развития силы и выносливости.
С окончанием этого периода перестроек в организме (после 13 лет у девочек и 15 лет у мальчиков) снова усиливается ведущая роль левого полушария головного мозга, налаживаются корково-подкорковые отношения с ведущей ролью коры. Снижается повышенный уровень корковой возбудимости и нормализуются процессы высшей нервной деятельности.
Переход от возраста подростков к юношескому возрасту знаменуется возросшей ролью переднелобных третичных полей и переходом доминирующей роли от правого к левому полушарию (у правшей). Это приводит к значительному совершенствованию абстрактно-логического мышления, развитию второй сигнальной системы и процессов экстраполяции. Деятельность ЦНС вплотную приближается к взрослому уровню. Однако еще отличается меньшими функциональными резервами, более низкой устойчивостью к действию высоких умственных и физических нагрузок. Все реакции приспособления к условиям новой среды требуют быстрого развития мозга, особенно его высших отделов - коры больших полушарий.
^ Возрастная динамика сенсорных процессов определяется постепенным созреванием различных звеньев анализатора. Рецепторные аппараты созревают еще в пренатальном периоде и к моменту рождения являются наиболее зрелыми. Значительные изменения претерпевают проводящая система и воспринимающий аппарат проекционной зоны, что приводит к изменению параметров реакции на внешний стимул. Следствием усложнения ансамблевой организации нейронов и совершенствования механизмов обработки информации, осуществляемой в проекционной корковой зоне, является усложнение возможностей анализа и обработки стимула, которое наблюдается уже в первые месяцы жизни ребенка. На этом же этапе развития происходит миелинизация афферентных путей. Это приводит к значительному сокращению времени поступления информации к корковым нейронам: латентный (скрытый) период реакции существенно сокращается. Дальнейшие изменения процесса переработки внешних сигналов связаны с формированием сложных нервных сетей, включающих различные корковые зоны и определяющих формирование процесса восприятия как психической функции.
Развитие сенсорных систем в основном происходит на протяжении дошкольного и младшего школьного возраста.
^ Зрительная сенсорная система особенно быстро развивается на протяжении первых 3-х лет жизни, затем ее совершенствование продолжается до 12-14 лет. В первые 2 недели жизни формируется координация движений обоих глаз (бинокулярное зрение). В 2 месяца отмечаются движения глаз при прослеживании предметов. С 4-х месяцев глаза точно фиксируют предмет и движения глаз сочетаются с движениями рук.
У детей первых 4-6-и лет жизни глазное яблоко еще недостаточно выросло в длину. Хотя хрусталик глаза имеет высокую эластичность и хорошо фокусирует световые лучи, но изображение попадает за сетчатку, т. е. возникает детская дальнозоркость. В этом возрасте еще плохо различаются цвета. В дальнейшем с возрастом проявления дальнозоркости уменьшаются, растет число детей с нормальной рефракцией.
При переходе от дошкольного к младшему школьному возрасту по мере улучшения взаимосвязи зрительной информации и двигательного опыта улучшается оценка глубины пространства. Поле зрения резко увеличивается с 6 лет, достигая к 8 годам взрослых величин. Качественная перестройка зрительных восприятий происходит в возрасте 6 лет, когда начинается вовлечение в анализ зрительной информации ассоциативных нижнетеменных зон мозга. При этом значительно улучшается механизм опознания целостных образов.
Созревание лобных ассоциативных зон обеспечивает в возрасте 9-10 лет еще одну качественную перестройку зрительного восприятия, обеспечивая тонкий анализ сложных форм картины внешнего мира, избирательное восприятие отдельных компонентов изображения, активный поиск наиболее информативных сигналов окружающей среды.
К возрасту 10-12 лет формирование зрительной функции в основном завершается, достигая уровня взрослого организма.
^ Слуховая сенсорная система ребенка имеет важнейшее значение для развития речи, обеспечивая не только восприятие речи посторонних лиц, но и играя формирующую роль системы обратной связи при собственном произнесении слов. Именно в диапазоне речевых частот (1000-3000 Гц) наблюдается наибольшая чувствительность слуховой системы. Ее возбудимость на словесные сигналы особенно заметно повышается в возрасте 4 лет и продолжает увеличиваться к 6-7 годам. Однако острота слуха у детей в 7-13 лет (пороги слышимости) все еще хуже, чем в 14-19 лет, когда достигается наиболее высокая чувствительность. У детей особенно широк диапазон слышимых звуков - от 16 до 22 000 Гц. К возрасту 15 лет верхняя граница этого диапазона снижается до 15 000-20 000 Гц, что соответствует уровню взрослых людей.
Слуховая сенсорная система, анализируя продолжительность звуковых сигналов, темпа и ритма движений, участвует в развитии чувства времени, а благодаря наличию двух ушей (бинауральный слух) - включается в формирование пространственных представлений ребенка.
^ Двигательная сенсорная система созревает у человека одной из первых. Подкорковые отделы двигательной сенсорной системы созревают раньше, чем корковые: к возрасту 6-7 лет объем подкорковых образований увеличивается до 98% от конечной величины у взрослых, а корковых образований - лишь до 70-80%.
Вместе с тем пороги различения силы мышечного напряжения у дошкольников все еще превышают уровень показателей взрослого организма в несколько раз. К 12-14-летнему возрасту развитие двигательной сенсорной системы достигает взрослого уровня. Повышение мышечной чувствительности может происходить и далее - до 16-20 лет, способствуя тонкой координации мышечных усилий.
^ Вестибулярная сенсорная система является одной из самых древних сенсорных систем организма и в ходе онтогенеза она развивается также довольно рано. Рецепторный аппарат начинает формироваться с 7 недельного возраста внутриутробного развития, а у 6-месячного плода достигает размеров взрослого организма.
Вестибулярные рефлексы проявляются у плода уже с 4 месячного возраста, вызывая тонические реакции и сокращения мышц туловища, головы и конечностей. Рефлексы с вестибулярных рецепторов хорошо выражены на протяжении первого года после рождения ребенка. С возрастом у ребенка анализ вестибулярных раздражений совершенствуется, а возбудимость вестибулярной сенсорной системы понижается, и это уменьшает проявление побочных моторных и вегетативных реакций. При этом многие дети проявляют высокую вестибулярную устойчивость к вращениям и поворотам.
^ Тактильная сенсорная система развивается рано, обнаруживая уже у новорожденных общее двигательное возбуждение при прикосновениях. Тактильная чувствительность увеличивается с ростом двигательной активности ребенка и достигает максимальных значений к возрасту 10 лет.
^ Болевая рецепция представлена уже у новорожденных, особенно в области лица, но в раннем возрасте она еще недостаточно совершенна. С возрастом она улучшается. Пороги болевой чувствительности снижаются от грудного возраста до 6 лет в 8 раз.
^ Температурная рецепция у новорожденных проявляется резкой реакцией (криком, задержкой дыхания, обобщенной двигательной активностью) на повышение или понижение температуры окружающей среды. Затем эта реакция с возрастом сменяется более локальными проявлениями, время реакции укорачивается от 2-11 с в первые месяцы жизни до 0,13-0,79 с у взрослых.
^ Вкусовые и обонятельные ощущения хотя имеются уже с первых дней жизни, но они еще непостоянны и неточны, часто бывают неадекватны раздражителям, носят обобщенный характер. Чувствительность этих сенсорных систем заметно повышается к возрасту 5-6 лет у дошкольников и в младшем школьном возрасте практически достигает взрослых значений.
Дыхание - необходимый для жизни процесс постоянного обмена газами между организмом и окружающей средой. Дыхание обеспечивает постоянное поступление в организм кислорода, необходимого для осуществления окислительных процессов, являющихся основным источником энергии. Без доступа кислорода жизнь может продолжаться несколько минут. При окислительных процессах образуется углекислый газ, который должен быть удален из организма. Переносчиком кислорода от легких к тканям, а углекислоты от тканей к легким является кровь.
Акт дыхания состоит из трех процессов:
- 1. Внешнее или легочное дыхание - обмен газов между организмом окружающей средой.
- 2. Внутреннее или тканевое дыхание, протекающее в клетках.
- 3. Транспорт газов кровью, т.е. перенос кислорода кровью от легких к тканям и углекислого газа от тканей к легким.
Дыхательная система человека подразделяется:
- - Воздухоносные пути к ним относятся полость носа, носоглотка, гортань, трахея, бронхи.
- -Респираторная часть или легкие - состоит из паренхиматозного образования, которое делится на альвеолярные пузырьки, в которых происходит газообмен.
Все звенья дыхательной системы претерпевают с возрастом существенные структурные преобразования, что определяет особенности дыхания детского организма на разных этапах развития.
Воздухоносные пути и респираторная часть начинаются носовой полостью. Воздух поступает через ноздри, носовая полость делится на две половины, а сзади с помощью хоан сообщается с носоглоткой. Стенки носовой полости образованы костями и хрящами, выстланы слизистой оболочкой. Слизистая оболочка носовой полости обильно снабжена кровеносными сосудами и покрыта многослойным мерцающим эпителием.
Проходя через носовую полость, воздух согревается, увлажняется и очищается. В полости носа находятся обонятельные луковицы, благодаря которым человек воспринимает запах.
К моменту рождения носовая полость ребенка недоразвита, она отличается узкими носовыми отверстиями и практически отсутствием придаточных пазух, окончательное формирование которых происходит в подростковом возрасте. Объем носовой полости с возрастом увеличивается в 2.5 раза. Структурные особенности носовой полости детей раннего возраста затрудняют носовое дыхание, дети часто дышат с открытым ртом, что приводит к подверженности простудными заболеваниями. Фактором этого могут быть аденоиды. «Заложенный » нос влияет на речь - гнусавость. Ротовое дыхание вызывает кислородное голодание, застойные явления в грудной клетке и черепной коробке, деформацию грудной клетки, понижение слуха, частые отиты, бронхиты, неправильное (высокое) развитие твердого неба, нарушение носовой перегородки и формы нижней челюсти. С носовой полостью связаны воздухоносные пазухи соседних костей - придаточные пазухи носа. В придаточные пазухи носа могут развиваться воспалительные процессы: гайморит- воспаление гайморовой, верхнечелюстной придаточной пазухи носа; фронтит- воспаление лобной пазухи.
Из полости носа воздух попадает в носоглотку, а затем в ротовую и гортанную часть глотки.
Глотка у ребенка отличается меньшей длиной и большей шириной, а также низким расположением слуховой трубки. Особенности строения носоглотки приводят к тому, что заболевания верхних дыхательных путей у детей часто осложняются воспалением среднего уха. Также серьезно отражается на здоровье детей заболевание миндалевых желез расположенных в глотке. Тонзиллит - воспаление миндалин. Аденоиды являются одним из видов заболеваний миндалевых желез - увеличение третьего миндалика.
Следующее звено воздухоносных путей - гортань. Гортань расположена на передней поверхности шеи, на уровне 4-6 шейных позвонков, по обеим бокам ее располагаются доли щитовидной железы, а сзади - глотка. Гортань имеет форму воронки. Ее скелет образован парными и непарными хрящами, соединенными между собой суставами, связками и мышцами. Непарные хрящи - щитовидный, надгортанник, перстневидный. Парные хрящи - рожковидный, черпаловидный. Надгортанник покрывает вход в гортань во время глотания. Изнутри гортань покрыта слизистой оболочкой с мерцательным эпителием. Гортань служит для проведения воздуха и одновременно является органом звукообразования, в котором участвуют две голосовые связки, это слизистые складки, состоящие из эластических соединительных волокон. Связки натянуты между щитовидным и черпаловидным хрящами, и ограничивают голосовую щель.
У детей гортань короче, уже и располагается выше, чем у взрослых. Наиболее интенсивно гортань растет на 1-3 годах жизни и в период полового созревания - у мальчиков образуется кадык, удлиняются голосовые связки, гортань становится шире и длиннее чем у девочек, происходит ломка голоса. Слизистая оболочка воздухоносных путей более обильно снабжена кровеносными сосудами, нежна и ранима, содержит меньше слизистых желез предохраняющих ее от повреждений.
От нижнего края гортани отходит трахея. Трахея - длиной около 12 см. (длина ее увеличивается в соответствии с ростом туловища, максимально ускоренный рост в 14 -16 лет), состоит из хрящевых полуколец. Задняя стенка трахеи мягкая, прилегает к пищеводу. Изнутри выстлана слизистой оболочкой содержащей железы, которые выделяют слизь. Из области шеи трахея переходит в грудную полость и делится на два бронха, слева шире и короче, а справа - уже и длиннее. Бронхи входят в легкие и там делятся на бронхи меньшего диаметра-бронхиолы, которые разделяются еще на более мелкие, образуя бронхиальное дерево, которое в свою очередь образует ворота легких. В грудной полости расположены два легких, они имеют форму конуса. На обращенной к сердцу стороне каждого легкого, располагаются углубления - ворота легкого, через которые проходят бронх, нерв легкого, кровеносные и лимфатические сосуды. Бронх в каждом легком ветвится. Бронхи, как и трахея, в стенках содержат хрящи. Самые маленькие разветвления бронхов - бронхиолы, они не имеют хрящей, но снабжены мышечными волокнами и способны сужаться.
Легкие располагаются в грудной клетке. Каждое легкое покрыто серозной оболочкой - плеврой. Плевра состоит из двух листов: пристеночный лист - прилегает к грудной клетке, внутринносный - сросся с легким. Между двумя листами имеется пространство - плевральная полость, заполнена серозной жидкостью, которая облегчает скольжение листов плевры при дыхательных движениях. В полости плевры воздуха нет и давление там отрицательное. Плевральная полость между собой не сообщается.
Правое легкое состоит из трех, а левое из двух долей. Каждый отдел легкого состоит из сегментов: в правом - 11 сегментов, в левом -10 сегментов. Каждый сегмент в свою очередь состоит из множества легочных долек. Структурной единицей является аценус - конечная часть бронхиолы с альвеолярными пузырьками. Бронхиолы переходя в расширение - альвеолярные ходы, на стенках которых находятся выпячивания - альвеолы. которые являются конечной частью дыхательного пути. Стенки легочных пузырьков состоят из однослойного плоского эпителия и к ним примыкают капилляры. Через стенки альвеол и капилляров осуществляется газообмен: в кровь из альвеол поступает кислород, а обратно углекислый газ. В легких насчитывают до 350 млн. альвеол, а их поверхность достигает 150 м2. Большая поверхность альвеол способствует лучшему газообмену.
У детей легкие растут за счет увеличения объема альвеол (у новорожденных диаметр альвеол 0,07 мм, у взрослых достигает 0,2 мм). Усиленный рост легких происходит до трех лет. Число альвеол к 8 годам достигает числа их у взрослого человека. В возрасте от 3 до 7 лет темп роста легких сниженный. Особенно энергично альвеолы растут после 12 лет, объем легких к этому возрасту увеличивается в 10 раз по сравнению с новорожденным, а к концу периода полового созревания в 20 раз. Соответственно изменяется газообмен в легких, увеличение суммарной поверхности альвеол приводит к возрастанию диффузионных возможностей легких.
Обмен газов между атмосферным воздухом и воздухом который находится в альвеолах, происходит благодаря ритмическому чередованию актов вдоха и выдоха.
В легких нет мышечной ткани, активно сокращается, они не могут. Активная роль в акте вдоха и выдоха принадлежит дыхательным мышцам. При их параличе дыхание становится невозможным, хотя дыхательные органы при этом не поражены.
Вдох осуществляется следующим образом: под влиянием нервных импульсов грудной клетки и диафрагма межреберные мышцы приподнимают ребра и отводят их несколько в сторону, при этом увеличивается объем грудной клетки. При сокращении диафрагмы ее купол уплощается, что также ведет к увеличению объема грудной клетки. При глубоком дыхании принимают участие и другие мышцы груди и шеи. Легкие находятся в герметично закрытой грудной клетке, пассивно двигаются за ее движущимися стенками, так как при помощи плевры они приращены к грудной клетке. Этому способствует отрицательное давление в грудной клетке. При вдохе легкие растягиваются, давление в них падает и становится ниже атмосферного, и наружный воздух устремляется в легкие. При выдохе мышцы расслабляться, ребра опускаются, объем грудной клетки уменьшается, легкие стягиваются, давление в них повышается и воздух устремляется наружу. Глубина вдоха зависит от увеличения грудной клетки при вдохе. Для акта дыхания очень важно состояние легочной ткани. которая обладает эластичностью т.е. легочная ткань оказывает определенное противодействие растяжению.
По мере созревания костно-мышечного аппарата дыхательной системы, и особенности его развития у мальчиков и девочек определяют возрастные и половые различия типов дыхания. У детей раннего возраста ребра имеют малый изгиб и занимают почти горизонтальное положение. Верхние ребра и плечевой пояс расположены высоко, межреберные мышцы слабые. В связи с этим у новорожденных дыхание диафрагмальное. По мере развития межреберных мышц и роста ребенка грудная клетка опускается вниз, ребра принимают косое положение - дыхание ребенка становится грудобрюшным с преобладанием диафрагмального. В возрасте от 3 до 7 лет преобладает грудной тип дыхания. А в 7-8 лет выявляются половые отличия в типе дыхания. У мальчиков преобладает брюшной тип, а у девочек - грудной. Заканчивается половая дифференцировка к 14-17 годам. Типы дыхания у юношей и девушек могут меняться в зависимости от занятия спортом, трудовой деятельности.
Возрастные особенности строения грудной клетки и мышц обуславливает особенности глубины и частоты дыхания в детском возрасте. В спокойном состоянии взрослый человек делает 16-20 дыхательных движений в минуту, за один вдох вдыхается 500 мл. воздуха. Объем воздуха характеризует глубину дыхания.
Дыхание новорожденного частое и поверхностное. У детей первого года жизни частота дыхания 50-60 дыхательных движений в минуту, 1-2 года 30 -40 дыхательных движений в минуту, 2-4 года 25-35 дыхательных движений в минуту, 4-6лет 23-26 дыхательных движений в минуту. У детей школьного возраста происходит дальнейшее уменьшение темпа дыхания, 18-20 дыхательных движений в минуту. Большая частота дыхательных движений у ребенка обеспечивает высокую вентиляцию легких. Объем выдыхаемого воздуха у ребенка в 1 месяц жизни -30 мл., в 1 год -70 мл., в 6 лет -156 мл., в 10 лет -240 мл., в 14 лет -300 мл.. Минутный объем дыхания - это количество воздуха которое человек выдыхает за 1 минуту, чем чаще дыхание, тем выше минутный объем.
Важной характеристикой функционирования дыхательной системы является жизненная емкость легких (ЖЕЛ) - наибольшее количество воздуха, которое человек может выдохнуть после глубокого вдоха. ЖЕЛ меняется с возрастом, зависит от длины тела, степени развития грудной клетки и дыхательных мышц, пола. При спокойном дыхании за один вдох в легкие поступает около 500 см3 воздуха - дыхательный воздух. При максимальном вдохе после спокойного выдоха в легкие поступает в среднем на 1500 см3 воздуха больше чем при спокойном вдохе - дополнительный объем. При максимальном выдохе после обычного вдоха из легких может выйти на 1500 см3 воздуха больше, чем при обычном выдохе - резервный объем. Все эти три типа объема дыхательный, дополнительный, резервный вместе и составляют ЖЕЛ: 500 см3 +1500 см3 +1500 см3 = 3500 см3. После выдоха, даже самого глубокого, в легких остается около 100 см3 воздуха - остаточный воздух, он остается даже в легких трупа, дышавшего ребенка или взрослого человека. Воздух поступает в легкие с первым вдохом после рождения. ЖЕЛ определяется с помощью специального прибора - спирометра. Обычно ЖЕЛ больше у мужчин, чем у женщин. У тренированных людей ЖЕЛ больше, чем у нетренированных. У ребенка ЖЕЛ можно определить при его сознательном участии лишь после 4-5 лет.
Регуляция дыхания осуществляется ЦНС, специальные области которой обуславливают автоматическое дыхание - чередование вдоха и выдоха и произвольное дыхание, обеспечивающее приспособительные изменения в системе органов дыхания, который соответствуют ситуации и рода деятельности. Деятельность дыхательного центра регулируется рефлекторно, импульсацией, поступающей из различных рецепторов и гуморально.
Центр дыхания это группа нервных клеток, который располагаются в продолговатом мозге, его разрушение приводит к остановке дыхания. В дыхательном центре различают два отдела: отдел вдоха и отдел выдоха, функции, которых взаимосвязаны. При возбуждении отдела вдоха происходит торможение отдела выдоха и наоборот.
Участвуют в регуляции дыхания специальные скопления нервных клеток в мосту и промежуточном мозге. В спинном мозге находится группа клеток, отростки которых идут в состав спинномозговых нервов к дыхательным мышцам. В дыхательном центре попеременно возбуждение сменяется торможением. При вдохе легкие расширяются их стенки растягиваются, что раздражает окончания блуждающего нерва. Возбуждение передается к дыхательному центру и тормозит его деятельность. Мышцы перестают получать возбуждение от дыхательного центра и расслабляются, грудная клетка опускается, ее объем уменьшается, происходит выдох. При расслаблении центростремительный волокна блуждающего нерва перестают возбуждаться, и дыхательный центр не получает тормозящих импульсов, вновь возбуждается - наступает очередной вдох. Таким образом происходит как бы саморегуляция: вдох вызывает выдох, а выдох вызывает вдох.
Деятельность дыхательного центра также регулируется гуморально, изменяясь в зависимости от химического состава крови. Причиной изменения деятельности дыхательного центра является концентрация углекислоты в крови. Она является специфическим возбудителем дыхания: повышение концентрации углекислоты в крови приводит к возбуждению дыхательного центра - дыхание становится частым и глубоким. Это продолжается до тех пор, пока не снизится уровень углекислоты в крови до нормального. На понижение концентрации углекислоты в крови дыхательный центр отвечает понижением возбудимости вплоть до полного прекращения своей деятельности на некоторое время. Ведущим физиологическим механизмом влияющим на дыхательный центре, является рефлекторный, за которым следует гуморальный. Дыхание подчинено коре головного мозга, о чем свидетельствует факт произвольной задержки дыхания или изменение частоты и глубины дыхания, учащение дыхания при эмоциональных состояниях человека.
Возбуждение дыхательного центра может вызывать и понижение содержания кислорода в крови. С дыханием связаны также защитные акты как кашель, чихание, они осуществляются рефлекторно. Кашель возникает в ответ на раздражение слизистой оболочки гортани, глотки или бронхов. А чихание - при раздражении слизистой оболочки носа.
Газообмен резко увеличивается при физической нагрузке, так как во время работы в мышцах повышается обмен веществ, а значит, потребление кислорода и выделение углекислоты.
Остановка дыхания которая происходит в результате понижения углекислоты в крови называется апноэ.
Нарушение ритма дыхания - отдышка и учащение дыхания - происходит вследствие повышения концентрации углекислоты в крови - диспноэ.
При подъеме на большую высоту может развиваться горная болезнь - учащается пульс и дыхание, головная боль, слабость и др. Причина - кислородное голодание. Кессонная болезнь - при работе под водой или в кессонах, где повышенное атмосферное давление. Одним из видов нарушения регуляции дыхания является чейн - стоксово дыхание, наступает при снижении возбудимости дыхательного центра.
Асфиксия или удушение наступает при прекращении доставки кислорода, или при невозможности использовать кислород тканями. При остановке дыхания - искусственное дыхание.
Особенности регуляции дыхания в детском возрасте. К моменту рождения ребенка его дыхательный центр способен обеспечивать ритмичную смену фаз дыхательного цикла (вдох и выдох), но не так совершенно, как у детей старшего возраста. Это связано с тем, что к моменту рождения функциональное формирование дыхательного центра еще не закончилось. Об этом свидетельствует большая изменчивость частоты, глубины, ритма дыхания у детей раннего возраста. Возбудимость дыхательного центра у новорожденных и грудных детей низкая.
Формирование функциональной деятельности дыхательного центра происходит с возрастом. К 11годам уже хорошо выражена возможность приспособления дыхания к различным условиям жизнедеятельности. Следует отметить, что в период полового созревания происходит временные нарушения регуляции дыхания, и организм подростков отличается меньшей устойчивостью к недостатку кислорода, чем организм взрослого человека.
По мере созревания коры больших полушарий совершенствуется возможность произвольно изменять дыхание - подавлять дыхательные движения или производить максимальную вентиляцию легких. Дети не могут при физических нагрузках значительно изменить глубину дыхания, а учащают дыхание. Дыхание становится еще более частым и поверхностным. Это приводит к более низкой эффективности вентиляции легких, особенно у маленьких детей. дыхание гимнастика здоровье гуморальный
Научить детей правильно дышать при ходьбе, беге и других видах деятельности - одна из задач воспитателя. Одно из условий правильного дыхания - это забота о развитии грудной клетки. Для этого важно правильное положение тела. Надо приучать детей ходить и стоять, соблюдая прямую осанку, так как это содействует расширению грудной клетки, облегчает деятельность легких и обеспечивает более глубокое дыхание. При согнутом положении туловища в организм поступает меньшее количество воздуха.
Воспитанию у детей правильного дыхания через нос в состоянии относительного покоя, во время трудовой деятельности и выполнении физических упражнений уделяется большое внимание в процессе физического воспитания. Дыхательная гимнастика, плавание, гребля, катание на коньках, ходьба на лыжах особенно содействуют совершенствованию дыхания.
Дыхательная гимнастика имеет большое оздоровительное значение. При спокойном и глубоком вдохе понижается внутригрудное давление, так как диафрагма опускается в низ. Возрастает приток венозной крови к правому предсердию, что облегчает работу сердца. Опускающаяся при вдохе диафрагма массирует печень и верхние органы брюшной полости, помогает удалению из них продуктов обмена веществ, а из печени - венозной застойной крови и желчи.
Во время глубокого выдоха диафрагма поднимается, что увеличивает отток венозной крови из нижних конечностей, области таза и живота. В результате облегчается кровообращение. Одновременно при глубоком выдохе происходит легкий массаж сердца и улучшение его кровоснабжения.
В дыхательной гимнастике три основных разновидности дыхания, называемые в соответствии с формой выполнения - грудным, брюшным и полным дыханием. Наиболее полноценным для здоровья считается полное дыхание. Существуют разнообразные комплексы дыхательной гимнастики.
Какие цели мы преследуем, проводя с детьми дыхательную гимнастику? Каково значение этой гимнастики в здоровье детей?
От дыхания во многом зависит здоровье человека, его физическая и умственная деятельность. Дыхательная функция необычайно важна для нормальной жизнедеятельности организма, так как усиленный обмен веществ растущего организма связан с повышением газообмена. Однако дыхательная система ребёнка не достигла полного развития. Дыхание у детей поверхностное, учащённое. Следует учить детей дышать правильно, глубоко и равномерно, не задерживать дыхание при мышечной работе. Надо напоминать детям, что надо дышать через нос. Это очень важно, так как атмосферный воздух в носовых ходах очищается, согревается и увлажняется. При носовом дыхании в лёгкие ребёнка поступает гораздо больше воздуха, чем при дыхании ртом. Например, частота дыхания и дыхание попеременно через правую и левую ноздрю влияет на функции мозга. Тренированность дыхательной мускулатуры определяет физическую работоспособность и выносливость человека: стоит неподготовленному человеку пробежать несколько десятков метров, как он начинает учащать дыхание и ощущать отдышку из-за слабого развития дыхательных мышц. Дыхательная гимнастика помогает эффективно решать задачи по укреплению дыхательной мускулатуры детей с целью повышения их сопротивляемости простудным и другим заболеваниям, а также выносливости при физических нагрузках.
Из всего вышесказанного можно сделать вывод какую огромную роль играет дыхательная гимнастика в закаливании и оздоровлении детей и как важно к решению этой задачи подойти обдуманно и ответственно.