6 апреля 2013, 23:16
Определение понятия
С медицинской точки зрения, сыпь определяется как разнообразные изменения кожи, которые возникают в рамках многих кожных заболеваний, болезней внутренних органов, инфекционных и аллергических процессов.
По сути дела, практически любое изменение кожи можно назвать сыпью или высыпанием. В настоящее время описано огромное количество самых разнообразных форм сыпи, которые встречаются при самых разнообразных заболеваниях.
Сама по себе сыпь не является болезнью как таковой и всегда должна рассматриваться как проявление какого-либо другого заболевания. Другими словами, сыпь является реакцией кожи на какую-то болезнь или результатом воздействия какого-либо раздражителя или болезни на кожу. Лечение сыпи, естественно, зависит от причин ее возникновения.
Причины заболевания
Прежде всего необходимо определиться инфекционная это сыпь (т.е. сыпь возникающая при инфекционном заболевании – корь, краснуха, ветряная оспа) или неинфекционная (при аллергических заболеваниях), у детей есть сыпи которые невозможно отнести ни к инфекционным, ни к аллергическим.
Механизмы возникновения и развития заболевания (Патогенез)
Перед тем как перейти к рассмотрению конкретных форм сыпи и их характеристик в рамках определенных болезней, мы бы хотели обратить внимание читателей на некоторые практические моменты, связанные с определение характера сыпи. Определение характера сыпи является ключевым моментом в правильной расшифровке природы сыпи и оказании адекватной помощи больному ребенку. Далеко не всегда больные с сыпью нуждаются в помощи врача, и, к сожалению, далеко не всегда они могут быстро получить квалифицированную врачебную помощь, даже если нуждаются в ней. В связи с этим, крайне важно уметь распознать, следствием какой болезни является сыпь, а также как следует оказывать помощь больному и лечить сыпь? За исключением случаев распространенных ожогов или сильной аллергической сыпи, при которых оказываются равномерно воспаленными большие участки кожи, сыпь практически всегда состоит из так называемых «элементов» - отдельных участков воспаленной или измененной кожи, которые чередуются со здоровыми участками кожи или покрывают здоровую кожу как зерно, рассыпанное на полотне.
Основные разновидности элементов сыпи это :
- Пятно – участок кожи различных размеров и формы с измененной окраской, находящийся на одном уровне с окружающей кожей.
- Папула – участок кожи различных размеров и формы (чаще округлый), приподнятый над уровнем окружающей кожи
- Бляшки – результат слияния нескольких папул
- Пустула - участок кожи различных размеров и формы (чаще округлый), приподнятый над уровнем окружающей кожи, в центре которого можно заметить нагноение
- Пузырек – участок кожи, покрытый тонкой пленкой под которой можно заметить жидкость.
- Чешуйки –отшелушивающиеся фрагменты верхнего слоя кожи.
- Корки – плотные образования коричневого или черного цвета закрывающие участки кожи, на которых ранее были открытые раны.
- Эрозия – поверхностное изъявление кожи, которое остается после вскрытия пузырька
- Язва – более или менее глубокая рана на коже.
- Лихенификация – участок огрубевшей от воспаления и расчесов кожи.
Чаще всего, сыпь состоит из однотипных элементов, однако, бывают и такие случаи, когда в рамках одной и той же болезни на коже встречаются различные элементы сыпи, которые могут представлять собой различные стадии развития одного и того же элемента. Например, при ветрянке на коже больного могут быть и пузырьки, заполненные жидкостью и корки, которые покрывают места, где прежде были лопнувшие пузырьки.
Клиническая картина заболевания (симптомы и синдромы)
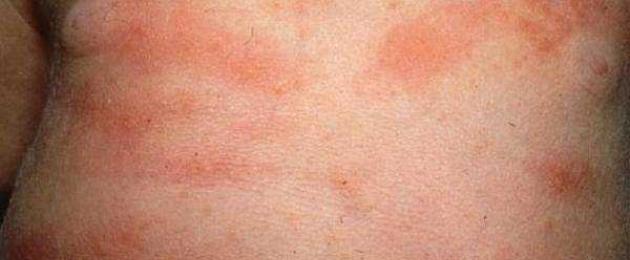
Сыпь при инфекционных заболеваниях. При инфекционных заболеваниях сыпи сопутствуют другие симптомы, например повышение температуры тела или зуд кожи. В некоторых случаях причина появления сыпи не ясна и требуются дополнительные обследования. Высыпания на коже могут быть при следующих инфекционных заболеваниях: ветряная оспа; инфекционная эритема; корь; краснуха; лихорадка трехдневная; менингит; ревматическая лихорадка; скарлатина. Если у ребенка высыпания на коже сопровождаются повышением температуры тела - это признак инфекционной болезни. Симптомы заболеваний во многих случаях очень схожи, поэтому даже врач не всегда может сразу поставить диагноз. Для окончательного установления диагноза необходимо, провести исследования крови и другие анализы (например, выделений из носоглотки). Это трудоемкий и неприятный для ребенка процесс, но, к счастью, не всегда необходимый. Тем не менее в каждом случае нужно тщательно проводить диагностику, так как для будущего очень важно знать, какие болезни перенесены в детстве.
Ветряная оспа (ветрянка)
- одна из наиболее частых детских инфекций, против которой пока еще не проводится прививок. Инкубационный (скрытый) период ветряной оспы длится от 11 до 21 дня. К концу его у некоторых детей повышается температура тела или возникает головная боль. Первый признак болезни - сыпь на коже и слизистых оболочках. Маленькие круглые красные пятнышки быстро становятся похожими на прыщики, в центре которых через несколько часов образуются волдыри, наполнение желтоватой прозрачной жидкостью. Волдыри лопаются, засыхают, и на их месте образуется корочка. Высыпания сопровождаются зудом, особенно в чувствительных местах, таких как внутренняя поверхность век, полость рта и влагалище, и продолжаются 3-5 дней. Ребенок является заразным до момента подсыхания последних корочек. Некоторые пузырьки могут быть большими и оставлять после себя рубцы, если ребенок расцарапал пузырь и внес инфекцию. Запомните основные симптомы и главное, о чем следует знать при лечении ветряной оспы:
• основной признак - высыпания в виде маленьких, наполненных жидкостью пузырьков;
• наиболее неприятный симптом - зуд в чувствительных местах;
• в случае инфицирования пузырьков необходимо применение антибиотиков.

Инфекционная эритема - наименее изученная детская инфекция, вызываемая вирусом. Развивается обычно зимой и весной. Эту инфекционную болезнь, существование которой до сих пор отрицают многие непрогрессивные участковые педиатры еще называют «внезапной экзантемой». Ею болеют только дети в возрасте до 2 лет. У розеолы удивительно конкретные признаки - в начале заболевания у ребенка сильно и необъяснимо повышается температура, которая падает ровно на третий день. Со снижением температуры малыш внезапно покрывается розово-красной очаговой сыпью. Она без следа проходит через 4-7 дней. Медикаментозное лечение, особенно антиаллергическое, чаще всего прописываемое в этом случае участковым, не имеет никакого смысла. При повышении температуры можно использовать парацетамол, ибупрофен. Возбудителями розеолы являются некоторые типы вируса простого герпеса.

Корь. С момента применения прививок против кори, паротита и краснухи случаи кори стали довольно редкими. Заболевание вызывается очень заразным вирусом. Первые признаки кори такие же, как обычной простуды (кашель, чиханье, слезотечение, одутловатость лица). Потом повышается температура тела до 40 °С. На второй день болезни на внутренней поверхности щек можно увидеть белые пятна, напоминающие кристаллики соли (пятна Вельского-Филатова-Коплика). У ребенка появляются выделения из носа, глаза краснеют, развивается светобоязнь, выражение лица становится страдальческим, признаки болезни нарастают. В течение 2-3 дней от момента повышения температуры тела сначала на лице, потом на туловище появляются красные пятна различной формы, постепенно сливающиеся и распространяющиеся на все туловище. Высыпания обычно продолжаются 3 дня, в это время температура тела остается очень высокой, затем состояние начинает улучшаться. Заражение вирусом кори особенно опасно для ослабленных детей. Помните, что другие дети в семье могут заразиться корью, если они не привиты. Больной ребенок заразен в течение недели от момента появления признаков заболевания. До полного выздоровления его нельзя отправлять в детский сад или школу. Малыши до 8 месяцев очень редко болеют корью, так как имеют иммунитет, переданный от матери. Хотя благодаря прививкам дети редко болеют корью, это довольно серьезное заболевание. Опасность кори заключается в том, что она может осложниться воспалением среднего уха, легких или менингитом. Бывают случаи глухоты, поражения мозга и даже смерти. Чем старше ребенок, тем тяжелее протекает болезнь. В детский сад (школу) ребенок может идти спустя 10 дней после появления сыпи. Предположить корь и вызвать врача следует, если: после признаков, характерных для обычного вирусного заболевания, состояние ребенка ухудшается, температура тела повышается до 40 °С; появляется сыпь (красные пятна), которая начинается с лица, затем отмечается около ушей, на границе волосистой части головы, шее, после чего распространяется на область туловища, руки, ноги.

Краснуха у детей протекает гораздо легче, чем корь. Во многих случаях она сопровождается нарушением самочувствия. Иногда незначительно повышается температура тела. Мелкоточечная, величиной с булавочную головку сыпь появляется сначала за ушами, потом на лице и всем теле. Характерный признак - увеличение и незначительная болезненность шейных и околоушных лимфоузлов. На ощупь они грушевидной формы, подвижные, тестоватые (сочные). Иногда могут наблюдаться зуд и отечность в области суставов. Инкубационный (скрытый) период длится 2-3 недели. Краснуха очень опасна для женщин в раннем периоде беременности. Заражение матери в первые 3 месяца беременности вызывает тяжелые врожденные пороки у ребенка. Заболевание детей краснухой протекает нетяжело. У более старших детей и подростков могут наблюдаться осложнения. Обязательно изолируйте больного ребенка от беременных женщин, а также от непривитых детей. Если ребенок плохо себя чувствует, появляются рвота или чрезмерная сонливость, вызовите врача.Врожденная краснуха. У детей с врожденной краснухой (синдром врожденной краснухи) может развиться прогрессивный панэнцефалит (генерализованный энцефалит). Предполагается, что причиной является персистенция или реактивация вируса. Так называемый синдром врожденной краснухи включает также глухоту, катаракту, микроцефалию (порок развития мозга и черепа) и умственную отсталость.
Отличие кори от краснухи. В отличие от кори, краснуха мало влияет на общее самочувствие больных. Однако клиническая картина заболевания может напоминать корь. Увеличение лимфоузлов в затылочной области, в большинстве случаев заметное на глаз, при краснухе выражено сильнее. Элементы высыпаний, образующие экзантему, в среднем меньше по размеру и бледнее, чем при кори. Отдельные элементы высыпаний существуют очень короткое время. С точки зрения дифференциальной диагностики - также как при скарлатине и кори - могут возникнуть трудности в разграничении краснухи и лекарственной экзантемы.

Скарлатина начинается внезапно с болей в горле, повышения температуры тела. При осмотре горла видны увеличенные миндалины, в некоторых случаях с налетами, глотка красная. Затем появляется мелкоточечная сыпь на внутренней поверхности бедер, предплечий, в местах естественных складок кожи (пах, подмышки, колени, локти), на шее и верхней части туловища. Сыпь быстро распространяется на лицо, на фоне ее отчетливо виден бледный носогубной треугольник. Высыпание вызывает токсин (яд), выделяемый стрептококком - источником инфекции. Язык в первые 3-4 дня покрыт серовато-белым налетом, со второго дня он становится ярко-красным с увеличенными сосочками - так называемый «малиновый язык». Когда температура тела снижается, появляется пластинчатое шелушение кожи на пальцах рук и ног. Иногда трудно отличить боль в горле при скарлатине и при вирусной инфекции. В этом случае нужно обращать внимание на состояние языка. Больного ребенка нужно изолировать. Для скарлатины характерны высокая температура тела, боль в горле и ярко-красная мелкоточечная сыпь на сгибательных поверхностях, боковых частях груди, живота, внутренней поверхности бедер, в естественных складках кожи. Область вокруг рта остается белой.

Менингиты (воспаления мозговых оболочек) различаются в зависимости от микроорганизмов, которые их вызвали. Высыпания при менингите у детей раннего возраста - явление редкое, наблюдаются они в основном на задней стенке глотки. Их вызывают, как правило, патогенные микроорганизмы, называемые менингококками. Если бактерии с током крови попали в другие органы, то есть имеет место менингококковый сепсис, или менингококцемия, может возникнуть пурпурно-красная сыпь под кожей. Причина сыпи - кровотечение из мелких кровеносных сосудов, являющееся характерным признаком менингококцемии. Срочно обращайтесь за медицинской помощью, если у ребенка отмечаются такие признаки, как: напряжение мышц шеи, высокая температура тела, частая рвота, нарастающая сонливость, светобоязнь. В таком случае ребенка надо доставить в больницу как можно скорее, только своевременная помощь может спасти ему жизнь. Очень важно: высыпания при менингококцемии плоские, пурпурно-красные, звездчатой или неправильной формы, в первую очередь на бедрах, ягодицах, Спине. Типичные проявления менингита наблюдаются не всегда, а ребенок не всегда производит впечатление больного. Поэтому при любых сомнениях и подозрениях лучше вызвать врача.

Геморрагический диатез нередко развивается при тяжелых инфекционных заболеваниях. Кроме повреждений сосудов, причинами могут быть тромбоцитопения, а также коагулопатия потребления. Инфекционно-токсические формы пурпуры характеризуются внтуриочаговыми петехиальными точечными кровотечениями (см. фото). Известна также молниеносно протекающая фульминантная пурпура после скарлатины или ветряной оспы у детей, которая сопровождается гематурией и меленой, а также синдром Уотерхауза-Фридрихсена при менинго-пневмококковом сепсисе. У детей и подростков, реже у взрослых, при менингококковом сепсисе примерно в трех четвертях случаев развивается сочетание пурпуры и пятнисто-папулезной экзантемы. При фульминантном течении - синдроме Уотерхауза-Фридрихсена - кожные кровоизлияния сливаются. При подостром бактериальном эндокардите петехиальные кровотечения (инфицированные микроэмболии) развиваются в основном на кончиках пальцев, под ногтями или под языком в форме круглых чернично-черных и слегка болезненных очагов размером от булавочной головки до чечевичного зерна (узелки Ослера или пятна Джейнуэя).

Стрептодермия - кожная инфекция, которая часто поражает область вокруг носа и рта. Ее вызывают бактерии, проникающие при повреждении эпидермиса (царапины, герпес или экзема). Иногда стрептодермия возникает при повреждении кожи, если ребенок сосет палец, грызет ногти или ковыряет в носу. Инфицирование могут вызвать бактерии, которые обычно находятся на коже и в носу. Первый сигнал стрептодермии - покраснение кожи около носа, губ. Затем появляются маленькие пузырьки, наполненные жидкостью, которые лопаются, образуя медово-желтый струп. Инфицированная жидкость может вызвать дальнейшее распространение инфекции по лимфатическим сосудам, при этом увеличиваются лимфоузлы шеи и лица. Иногда повышается температура тела.
Десквамативная эритродермия Лейнера – Myссу. Это заболевание встречается у детей первых 3-х месяцев жизни. Характеризуется яркой гиперемией, инфильтрацией и шелушением всей кожи. На лице шелушащиеся чешуйки грязно-желтого цвета сливаются и образуют панцирь. После шелушения чешуек на теле в складках появляются мацерация, трещины, вторичная инфекция. У большинства детей начальной локализацией поражения являются область ягодиц, паховые складки. Намного реже верхняя часть туловища, волосистая часть головы, лицо, подмышечные впадины. Кроме изменений кожи типичны диспептические расстройства (тошнота, рвота, метеоризм, запор, диарея), приводящие к гиповитаминозам, гипотрофии, железодефицитной анемии, септическим осложнениям.

Болезнь Кавасаки – точная причина болезни кавасаки не известна, однако предполагается, что болезнь вызвана постинфекционной аутоиммунной реакцией. Как правило, болезнь поражает маленьких детей до 5 лет. В случае несоответственного лечения болезнь может дать серьезные осложнения на сердце. Диагноз болезни Кавасаки ставится на основе следующих пяти симптомов:
1. повышенная температура, которая длится больше 5 дней;
2. покраснение глаз (безболезненный коньюнктивит);
3. увеличение лимфатических узлов в области шеи;
4. красное горло, красный язык или растрескавшиеся губы, покраснение или отек рук и ног.
5. появление сыпи, в виде красных плоских или выпуклых пятен или волдырей.
Если вы предполагаете, что у вашего ребенка может быть болезнь Кавасаки, немедленно вызывайте скорую помощь.
Острая ревматическая лихорадка (ранее это заболевание называлось ревматизмом) - частая причина болезней сердца. Чаще всего болеют дети от 5 до 15 лет. Болезнь всегда развивается после инфекции, вызванной стрептококком (часто после ангины). Инфекция запускает реакцию аутоагрессии, при которой иммунная система атакует собственную ткань организма. Это приводит к повышению температуры тела, болезненности и припухлости суставов. При остром течение ревматизма наблюдается розеолезно-эритематозная сыпь. Сыпь обычно появляется в первые дни заболевания. Представляет собой множественные поверхностные пятна различной величины, располагающиеся на боковых поверхностях туловища и внутренней поверхности верхних и нижних конечностей. Сыпь эфемерная, не шелушащаяся. Общее самочувствие плохое, отмечается быстрая усталость, потеря аппетита, наблюдается кольцевидная красная сыпь на туловище, руках и ногах. Если ребенок недавно перенес ангину или воспаление уха, жалуется на боль и припухлость суставов, необходимо обследовать его для исключения ревматизма. Особенно внимательно проводят обследование, если на туловище и конечностях появляется кольцевидная красная сыпь. Следует помнить, что ранняя диагностика уменьшает риск развития поражения сердца. Обследование необходимо проводить в стационаре. Обычно у больных в крови выявляются специфические противоревматические антитела. Диагноз подтверждается следующими критериями:

У ребенка и взрослого аллергические реакции проявляются аналогично, однако лечение аллергии у них во многом различается. Для терапии взрослых и детей применяются препараты разных видов. К тому же следует учитывать, что аллергическая сыпь на лице взрослого и ребенка вызывается в большинстве случаев различными аллергенами.
У младенцев и детей постарше превалируют пищевые аллергии, у взрослых патологическое воздействие чаще проявляется при попадании в организм токсических соединений или внешним воздействием на него химикатов.
«История» аллергических проявлений на коже
При попадании аллергена – вещества, которое патологически воздействует на органические системы – организм дает различные реакции.
К проявлениям аллергии относятся:
- респираторные явления;
- желудочно-кишечные реакции: метеоризм, кишечные колики, диарея;
- возникновение аллергической сыпи на теле и лице.
Возникновение аллергической сыпи на лице у новорожденного проявляется после ввода в рацион матери или в прикорм младенца какого-либо нового продукта: на щечках появляется краснота, небольшая припухлость, папулы с жидкостным содержимым. Зуд возникает в редких случаях. Такую сыпь у детей называют младенческим диатезом.
Если зуд все-таки наблюдается, то малыш расчесывает сыпь, папулы вскрываются, воспаленные места покрываются корочкой. Кожа на них местах уплотняется, шелушится.
Сопутствующие симптомы – кишечные колики и расстройства стула. Тяжелые реакции у детей, если уже появились проявления кожной аллергии, возникают редко.
Аллергическая сыпь на лице у взрослого может проходить в течение нескольких минут после ее появления, или задерживаться надолго и вызывать гнойные воспаления при вторичном инфицировании. Взрослым труднее избавиться от аллергена, во многих случаях он подстерегает их во время трудовой деятельности.

При острой форме высыпание сыпи и волдырей на коже сопровождается выраженным зудом. Такие проявления характерны для аллергии на продукты или лекарственные препараты.
При аллергии на холод можно заметить расширение капилляров, которые находятся близко к поверхности кожи. Кожа приобретает цианотичный оттенок, отекает, могут появиться волдыри.
К симптомам присоединяется головная боль, возникает тошнота, появляется рвота.
У женщин при кожном дерматите наблюдается реакция на ультрафиолетовое излучение.
Основные факторы, провоцирующие появление сыпи у малышей:
- пищевая аллергия;
- применение некоторых лекарственных препаратов;
- реакция на пищевые смеси;
- нарушения рациона кормящей мамой;
- загрязнение воздуха;
- нездоровая наследственность.
У взрослых вызывают аллергию:

- также пищевые продукты и лекарства;
- пищевые добавки и консерванты;
- косметика;
- пыльца растений;
- присутствие животных;
- бытовая химия;
- вещества, которые входят в синтетические ткани и бытовые аксессуары.
У взрослых и детей сыпь могут вызвать укусы насекомых.
Лечение кожных высыпаний у детей
Чтобы избавиться от кожной реакции у новорожденного, взрослым нужно проанализировать, отчего у малыша появляются раздражения, проанализировать его реакцию на определенные виды продуктов и изъять аллерген из рациона. Если оказалось, что аллерген контактный, то убрать его от малыша.
Подсказать, что дерматит появился из-за контакта с раздражителем, может локализация сыпи. Например, папулы высыпают на щечках младенца в местах их соприкосновения с шапочкой, или появились на нежной шейке.

Даже если вещь сшита из натуральной ткани, аллергию может вызывать использованный для окраски краситель, капроновые нити отделки и т. д.
Для устранения симптомов аллергии детям назначают антигистаминные средства – в инструкции указано, с какого возраста они применяются: «Бепантен» , «Фенистил» для перорального и наружного применения, «Гестан» .
Если характерные симптомы появились через некоторое время после еды, желательно очистить кишечник: поставить клизму малышу или дать ему «Смекту» .
Кожные реакции у детей помогают убрать средства народной медицины. Совсем маленьких малышей рекомендуют купать в слабом марганцевом растворе – он подсушивает воспаленные корочки, – и череде. Кожу мазать можно детским кремом или прокипяченным растительным маслом.
Если народной медицине не доверяют, то можно приобрести детские масла в аптеке.
Чтобы быстрее очистить организм от аллергена, можно дать младенцу чай с фенхелем.
По достижении 2-месячного возраста к терапии аллергического дерматита можно подключить ромашку, дубовую кору и пустырник. Ромашка и дубовая кора при наружном применении оказывают противовоспалительное действие, способствуют регенерации воспаленной кожи. Отвары ромашки и пустырника при использовании внутрь действуют успокаивающе.
С 6 месяцев ассортимент народных средств для лечения аллергии можно расширить.
Аллергические высыпания у взрослых
Для лечения аллергической сыпи на лице у взрослого можно применять не только медикаментозные препараты и народные средства, но и косметическую продукцию.
Непосредственно алгоритм лечения дерматита на лице у взрослого не отличается от терапии детей:

- С помощью самоанализа выявляют аллерген;
- Стараются ограничить с ним контакт или полностью устранить. Если невозможно контакт устранить, применяют защитные средства;
- Лечат очаги воспаления.
Очищение организма от токсинов, вызывающих аллергическую реакцию, у взрослых можно проводить белым и активированным углем, атоксилом. Ассортимент антигистаминных препаратов очень широкий: в него входят лекарственные средства, вызывающие побочный седативный эффект, например, «Тавегил» , «Димедрол» , «Супрастин» .
Эти препараты в организме не накапливаются и имеют кратковременное лечебное действие, зато быстро снимают отеки и возникающую сыпь.
Современные антигистаминные препараты более легкие, не вызывают привыкания. К ним относятся «Кларитин» , «Фенистил» , «Цетрин» .
Взрослые одновременно решают проблемы, как снять аллергические проявления и как быстро избавиться от аллергической сыпи на лице, вызывающей значительный косметический дефект.
Помогают снять проявления выраженного кожного дерматита мази и гели с антигистаминным эффектом, например, «Пантенол» , «Адвантан , «Флуцинар» , «Элоком» .

Эффективность некоторых противовоспалительных препаратов наружного действия обеспечивает содержание в них гормонов.
Например, основной составляющей гидрокортизоновой мази и тридерм-креме являются кортикостероиды.
Из косметических средств с противовоспалительными целями используют гель алоэ вера, огуречный лосьон, розовую воду.
Снимают раздражение на лице с помощью масок, изготовленных по рецептам народных целителей.
Самые эффективные маски:
- пюре из сырого картофеля, смешанного с яичным белком;
- пюре из сырого огурца со сливками и соком алоэ.

Ускоряют регенерацию кожи умывание чередой, ромашкой, календулой, шалфеем, капустным рассолом.
При лечении аллергической сыпи на лице следует учитывать: аллергические реакции могут возникнуть на препараты от аллергии или народные средства.
Терапевтические воздействия желательно осуществлять под врачебным контролем, особенно если сыпь появилась у ребенка.
Аллергия у детей в дальнейшем может являться причиной серьезных заболеваний сердечно-сосудистой системы, легких, верхних дыхательных путей, почек и печени.
Детский организм весьма чувствителен к различным веществам: бытовой химии, пищевым добавкам, загрязненному воздуху или медикаментам.
При контакте с ними нередко возникает аллергическая сыпь у детей.
На теле ребенка появляются воспаленные участки кожи, покраснения, пузырьки или корочки, которые причиняют малышу существенный дискомфорт.
Такая сыпь может иметь несколько видов:
- Волдыри разного размера и локализации. Сыпь у ребенка по всему телу (аллергия) напоминает ожог крапивой, имеет тенденцию к слиянию, может отличаться цветом – от ярко красного до белого. Такой вид сыпи указывает на развитие аллергической крапивницы. Данное заболевание в острой форме самостоятельно проходит в течение нескольких часов.
- Воспаленные участки с покраснениями, выступающими над уровнем кожи, которые постепенно бледнеют и покрываются корочками. Аллергическая реакция такого типа вызывает сильный зуд и имеет склонность к рецидивам. Может появляться на лице, в складках кожи на ручках и ножках малыша, на шее. Такая аллергическая сыпь у ребенка появляется при атопическом дерматите.
- Покраснения и высыпания с пузырьками, наполненными жидкостью, указывают на проявление экземы. Зудящие участки сменяются корками, из-под которых по периметру выступает лимфа.
Такая аллергия у ребенка (сыпь) на коже может носить острый или хронический характер и требует обязательного лечения.
Симптомы
Внешние проявления аллергии на коже могут оставаться практически незамеченными, если аллергические высыпания у детей выражены слабо. Иногда мама может принять их за потницу или опрелость, особенно, если покраснения и корочки быстро исчезают.
Это указывает на кратковременный контакт с аллергеном. Если же малыш беспричинно капризничает или при хорошем уходе у него не исчезает сыпь и краснота на ягодицах и в складках кожи, следует заподозрить аллергическую реакцию.
Особенно внимательными должны быть родители, которые сами страдают аллергией, поскольку ребенок может иметь склонность к такому заболеванию. Самым опасным для грудничков и маленьких детей является появление отека Квинке. Следует обратить внимание на такие симптомы у новорожденного:
- Беспокойное поведение.
- Изменение голоса.
- Появление на лице отека.
- Затрудненное дыхание со свистом.
- Резкая бледность лица.
В данном случае необходимо немедленно вызвать Скорую помощь. Нужно также знать, как выглядит аллергическая сыпь при крапивнице, чтобы в случае ее интенсивного распространения своевременно обратиться к дерматологу. Помощь врача обязательна и тогда, когда к высыпаниям на коже ребенка присоединились расстройство пищеварения, чихание, кашель и одышка.
Лечение
Прежде, чем лечить аллергическую сыпь у ребенка, нужно точно выяснить причину ее возникновения. С этой целью проводятся диагностические мероприятия, а именно:
- Лабораторный анализ крови, который может показать повышенное количество иммуноглобулинов IgE.
- Cкарификационные тесты, благодаря которым можно точно установить аллерген. Данное исследование проводят после стихания основных симптомов аллергии.
Кроме этого выясняют, нет ли у ребенка наследственной предрасположенности к заболеванию, и уточняют, какие факторы спровоцировали появление высыпаний. Нужно обратить внимание на то, как выглядит аллергическая сыпь у ребенка:
- Если волдыри и отеки появляются на открытых участках тела, можно предположить наличие тепловой крапивницы.
- Сыпь в местах контакта с одеждой (в области шеи, на запястьях рук) говорит о возможном атопичном дерматите.
- Сильно зудящая сыпь, покрывающая лицо, указывает на пищевую аллергию на определенные продукты.
Лечение проявлений аллергии должно быть комплексным. При наличии жжения, зуда, покраснений назначают местное применение мазей и гелей. Такие препараты не имеют в своем составе гормонов, но уменьшают аллергические высыпания на коже у ребенка и снимают болезненные ощущения. К ним относятся:
- Фенистил. Местно анестезирующе средство, отлично снимающее зуд не только при аллергии, но и при укусах насекомых. Можно наносить на небольшие участки тела детям старше 1 месяца.
- Растительный препарат Гистан. Показан при аллергических экземах, дерматитах в стадии затухания.
- Деситин. Рекомендуют для детей, которые страдают от аллергической экземы. Используют в острой стадии.
- Лосьоны с ментолом и салициловой кислотой. Наносят для охлаждения кожи при крапивнице.
Если появилась аллергическая сыпь у ребенка, чем лечить ее в острой стадии должен определить врач дерматолог. Чаще всего назначают такие лекарственные препараты:
- Антигистамины: Диазолин, Кларитин, Фенкарол по 1 таблетке 1 раз в день.
- Седативные препараты – Димедрол, Тавегил.
- Хлористый кальций – 1 ст. ложка на прием 3 раза в день.
Обязательным является также соблюдение диеты и профилактических мер для исключения обострения болезни.
Профилактика
Чтобы избежать рецидива заболевания или перехода ее в хроническую форму, необходимо соблюдать следующие правила:
- Одежда ребенка и предметы постельного белья должны быть сшиты из натуральных тканей.
- Нельзя перегревать грудничка, если вы заметили у него тепловую аллергию.
- При аллергии на пылевого клеща поддерживают чистоту в помещении и постоянно увлажняют воздух.
- При пищевой аллергии выделяют список продуктов-аллергенов и не дают их детям. Чаще всего причиной высыпаний являются красные ягоды и фрукты, шоколад, яйца, цельное молоко и цитрусовые.
- Перед приемом любых лекарств нужно консультироваться с аллергологом.
Детская гипоаллергенная косметика
Если установлена зависимость высыпаний от соприкосновения с шерстью животных, нужно избегать такого контакта. То же касается и использования детской косметики, которая должна быть гапоаллергенной.
Видео
Любая мама, увидев на коже у своего малыша подозрительные высыпания, начинает искать их причину. Некоторые почти всегда срочно вызывают врача, предварительно накормив ребенка ненужными лекарствами. Другие родители стараются не обращать на сыпь внимания, особенно если ребенок хорошо себя чувствует. Но и те, и другие поступают неправильно. Нужно всего лишь ориентироваться в основных видах сыпи, чтобы принять верное решение.
Как может выглядеть сыпь — основные элементы
- – ограниченный участок кожи измененного цвета (красного, белого и других). Он не выступает над кожей, его нельзя прощупать.
- – бугорок до 0,5 см в диаметре, не имеющий внутри полости. Элемент выступает над кожей, его можно прощупать.
- – образование с большой площадью, приподнятое над кожей и имеющее уплощенную форму. Большие бляшки с четким рисунком кожи называют лихенизацией
- Везикулы и пузыри – образования с жидкостью внутри. Различаются размерами (везикула больше 0,5 см называется пузырем)
- – ограниченная полость с гноем внутри
Болезни, сопровождающиеся сыпью
Сыпь у новорожденных

 Высыпания токсической эритемы поражают половину всех доношенных новорожденных. Главными элементами являются бело-желтые папулы или пустулы диаметром 1-2 мм, окруженные красным ободком. В ряде случаев возникают только красные пятна, от нескольких штук до почти полного поражения кожи (кроме ладоней и ступней). Максимально высыпания проявляются на 2 день жизни, затем сыпь постепенно исчезает. Точные причины токсической эритемы неизвестны, сыпь проходит самостоятельно.
Высыпания токсической эритемы поражают половину всех доношенных новорожденных. Главными элементами являются бело-желтые папулы или пустулы диаметром 1-2 мм, окруженные красным ободком. В ряде случаев возникают только красные пятна, от нескольких штук до почти полного поражения кожи (кроме ладоней и ступней). Максимально высыпания проявляются на 2 день жизни, затем сыпь постепенно исчезает. Точные причины токсической эритемы неизвестны, сыпь проходит самостоятельно.

 Состояние, через которое проходят 20% всех младенцев в возрасте от трех недель. На лице, реже на волосистой части головы и на шее, возникает сыпь в виде воспаленных папул и пустул. Причиной сыпи является активирование сальных желез материнскими гормонами. Чаще всего лечения угри новорожденных не требует, необходима тщательная гигиена и увлажнения эмолентами. В отличие от юношеских угрей акне новорожденных не оставляют после себя пятен и рубцов, проходят до 6 месяцев.
Состояние, через которое проходят 20% всех младенцев в возрасте от трех недель. На лице, реже на волосистой части головы и на шее, возникает сыпь в виде воспаленных папул и пустул. Причиной сыпи является активирование сальных желез материнскими гормонами. Чаще всего лечения угри новорожденных не требует, необходима тщательная гигиена и увлажнения эмолентами. В отличие от юношеских угрей акне новорожденных не оставляют после себя пятен и рубцов, проходят до 6 месяцев.
 Частая сыпь у новорожденных, особенно в теплое время года (см. ). Связана она с затрудненным выходом содержимого потовых желез и повышенной влажностью кожи при перекутывании. Типичным местом появления считают голову, лицо и области опрелостей. Пузырьки, пятна и пустулы редко воспаляются, не причиняют дискомфорта и проходят при хорошем уходе.
Частая сыпь у новорожденных, особенно в теплое время года (см. ). Связана она с затрудненным выходом содержимого потовых желез и повышенной влажностью кожи при перекутывании. Типичным местом появления считают голову, лицо и области опрелостей. Пузырьки, пятна и пустулы редко воспаляются, не причиняют дискомфорта и проходят при хорошем уходе.
Синонимом этой болезни является атопическая экзема или . Страдает этим недугом каждый 10 ребенок, но типичная триада симптомов развивается далеко не у всех. К триаде относят аллергический насморк, бронхиальную астму и собственно экзему. 
Первые признаки болезни появляются на первом году жизни и чаще сыпь появляется на лице, на щеках, разгибательные поверхности рук и ног. Ребенка беспокоит нестерпимый зуд, усиливающийся ночью и при температурных, химических воздействиях на кожу. В острой стадии высыпания имеют вид красных папул с расчесами и жидким отделяемым.
В подостром периоде характерно , иногда ее утолщение. Это связано с постоянным расчесыванием пораженных участков.
Большинство детей переболевают этим недугом без последствий.  Лишь при наследственной предрасположенно сти болезнь может перейти в хроническую с присоединением астмы и аллергического насморка (см. ).
Лишь при наследственной предрасположенно сти болезнь может перейти в хроническую с присоединением астмы и аллергического насморка (см. ).
Аллергическая сыпь
При индивидуальной непереносимости лекарств и пищевых продуктов у ребенка могут появиться аллергические высыпания. Они имеют различную форму и размеры, сыпь может располагаться по всему телу, на руках, ногах, на спине, на животе. Главной отличительной чертой аллергической сыпи является ее усилении при действии аллергена и исчезновение после отмены последнего. Обычно сильный зуд – единственный неприятный эффект таких высыпаний. 

- Отек Квинке — в редких случаях может возникать тяжелая реакция организма на аллерген, чаще всего возникает на лекарственные средства или продукты (см. подробнее ). В таком случае сыпь держится довольно долго, а на теле образуются отеки вплоть невозможности дышать в связи с перекрытием гортани. При семейной предрасположенно сти к аллергии необходимо исключить непереносимые продукты и медикаменты.
- Крапивница — может возникать также на продукты, лекарства и под воздействием температурных факторов ( , ), порой причину крапивницы так и не находят (см. подробнее ).
 Очень часто следы от укусов насекомых приводят родителей в ужас и заставляют искать инфекционные причины таких высыпаний. При появлении любых кожных сыпей нужно проанализировать, где и как долго проводил время ребенок. Возможно, выходные в деревне у бабушки сопровождались походом в лес и массовым нападением мошек, поэтому чаще всего следы от укусов появляются на открытый участках кожи — в виде сыпи на руках, ногах, лице, на шее.
Очень часто следы от укусов насекомых приводят родителей в ужас и заставляют искать инфекционные причины таких высыпаний. При появлении любых кожных сыпей нужно проанализировать, где и как долго проводил время ребенок. Возможно, выходные в деревне у бабушки сопровождались походом в лес и массовым нападением мошек, поэтому чаще всего следы от укусов появляются на открытый участках кожи — в виде сыпи на руках, ногах, лице, на шее.
Типичные следы укусов вызваны следующими процессами:
- реакция на токсины
- механическая травма кожных покровов
- занесение инфекции в ранку при расчесывании
- иногда – инфекционные болезни, передаваемые через укусы
Симптомы укусов:
| Комары | Клопы |
|
|
| Пчелы и осы | Чесоточные клещи |
|
|
Сыпь у ребенка, при которой необходимо немедленно вызвать врача
- Сопровождается лихорадкой выше 40 градусов
- Покрывает все тело, вызывая нестерпимый зуд
- Сочетается с рвотой, головной болью и спутанностью сознания
- Имеет вид звездчатых кровоизлияний
- Сопровождается отеками и затруднением дыхания
Что нельзя делать при высыпаниях у ребенка
- Выдавливать гнойнички
- Вскрывать пузыри
- Позволять расчесывать высыпания
- Смазывать препаратами с яркой окраской (чтобы не затруднять постановку диагноза)
Сыпь по телу у ребенка — важный симптом многих заболеваний. Часть из них даже не требует лечения и проходит самостоятельно, а часть угрожает здоровью и жизни маленького человека. Поэтому при любых подозрительных симптомах нужно проконсультирова ться с врачом и не заниматься самолечением.
Сыпь, вызванная инфекцией
Наиболее частой причиной сыпи на теле у ребенка является вирусная или бактериальная инфекция. В свою очередь, среди них выделяют 6 основных болезней.
Болезнь вызывается парвовирусом В19, который распространен во всех странах мира. Передается вирус воздушно-капельн ым путем, в тесных детских коллективах возможна контактная передача. Симптомы инфекционной эритемы:![]()

Сыпь образуется на разгибательных поверхностях, кисти и стопы обычно не затрагиваются. Угасание пятен происходит постепенно, в течение 1-3 недель. Сыпь обычно является иммунным постинфекционным осложнением, поэтому дети с пятнами эритемы незаразны, их изоляция не требуется.
Вирус герпеса 6 типа вызывает типичное детское заболевание – внезапную экзантему (розеолу). Пик заболеваемости приходится на возраст от 10 месяцев до 2 лет, причем редко удается выявить контакты с больными детьми. Передача обычно происходит от взрослых, воздушно-капельн ым путем. Симптомы:

Розеола – очень специфическое заболевание, но оно часто остается неузнанным педиатрами. Так как в возрасте 1 года активно режутся зубы, то лихорадку приписывают этому состоянию. Нужно помнить, что от прорезывания зубов никогда не бывает температуры выше 38 градусов. При таком жаре всегда есть другая причина!
Ветряная оспа
Ветряная оспа (ветрянка) – первичное инфицирование вирусом varicella zoster, сходным по строению с вирусом простого герпеса. Большинство детей заражаются им до 15-летнего возраста. Передача болезни происходит по воздуху или контактно (в отделяемом из сыпи присутствует вирус). Симптомы:

Вирус ветряной оспы у большинства переболевших детей переходит в латентную форму, прочно укрепляясь в нервных клетках. Впоследствии может возникнуть вторая волна болезни в виде (рис 2.), когда пузырьки образуются по ходу нервного ствола, чаще на пояснице.
Осложнения болезни возникают редко, в основном у ослабленных детей с первичным иммунодефицитом и СПИДом. При врожденной ветрянке есть вероятность инвалидизации и смерти новорожденного. В 2015 году в России вакцина от ветряной оспы должна быть включена в национальный календарь прививок.
Менингококковая инфекция
Менингококк – бактерия, которая в норме встречается в носоглотке у 5-10% людей, не вызывая серьезных проблем. Но при определенных условиях этот микроб может вызывать опасные для жизни состояния, особенно у детей младшего возраста. Передается менингококк воздушным путем, поселяясь в полости носа. При вирусных инфекциях или снижении качества жизни носительство может перейти в активное заболевание. При выявлении в крови или спинномозговой жидкости менингококков необходимо срочное лечение антибиотиками в условиях палаты интенсивной терапии. 
После попадания в кровь бактерия способна вызвать:
- сепсис (заражение крови)
- менингит
- сочетание этих состояний
Сепсис — болезнь начинается с повышения температуры до 41 градуса, неукротимой рвоты. В течение первых суток на фоне бледно-серой кожи появляется характерная петехиальная сыпь (мелкие синячки, разрастающиеся и приобретающие звездчатую форму).
Высыпания располагаются на конечностях, туловище, могут возвышаться над кожей, часто изъязвляются и образуют рубцы. Одновременно могут появиться гнойные очаги в органах (сердце, перикарде, плевральной полости). У маленьких детей сепсис часто протекает молниеносно с развитием шока и смертью.
Менингит – более частое проявление инфекции. Больные жалуются на светобоязнь, головную боль, нарушения сознания, напряжение затылочных мышц. При изолированном менингите характерной сыпи не бывает.
Корь
– распространенное ранее вирусное заболевание, которое теперь встречается в виде коротких вспышек в отдельных регионах. В последние годы вирус снова поднял голову из-за массовой антипрививочной агитации. Большинство людей обладает высокой восприимчивостью к вирусу кори, поэтому если в детском коллективе заболел один ребенок, то 90% остальных непривитых детей рискуют заразиться.
Заболевание протекает в три этапа:
- Инкубационный (скрытый), который длится 10-12 дней. Уже к 9 дню больной ребенок заразен.
- Продромальный (общее недомогание), длящийся 3-5 дней. Начинается остро, протекает с повышением температуры, сухим кашлем, насморком, покраснением глаз. На слизистой оболочке щек на 2 день появляются пятна Филатова-Коплика: беловато-серые точки с красным ободком, исчезающие в течение 12-18 часов.
- Период высыпаний. Параллельно с ростом температуры до 40 градусов появляются пятнисто-папулез ные точки за ушами и вдоль линии роста волос. За сутки сыпь покрывает лицо, спускается на верхнюю часть груди. Через 2-3 дня она достигает ступней, а на лице бледнеет. Такая этапность высыпаний (1 день – лицо, 2 день – туловище, 3 день – конечности) характерна именно для кори. Все это сопровождается слабым зудом, иногда на месте сыпи появляются маленькие синячки. После исчезновения пятен может остаться шелушение и коричневатый след, который проходит в течение 7-10 дней.
Осложнения (обычно возникают у невакцинированны х детей):
- средний отит
- пневмония
- энцефалит (воспаления мозга)
Диагноз обычно ставится по характерным симптомам, иногда берут кровь для определения иммуноглобулинов. Лечение непосредственно против вируса не разработано, поэтому нужно просто облегчить состояние ребенка жаропонижающими средствами. Существуют данные, что прием витамина А детьми, болеющими корью, значительно смягчает течение инфекции. Вакцинация детей позволяет снизить частоту заболевания и риск тяжелых осложнений. Нужно помнить, что на 6-10 день после введения вакцины могут появиться облегченные признаки болезни (невысокая температура, мелкая сыпь на теле ребенка), которые проходят быстро и не представляют опасности для здоровья.
Краснуха
Острая вирусная инфекция, которой болеют преимущественно 5-15 лет. Симптомы краснухи:
- Скрытый период – от 2 до 3 недель. На этом этапе нет никаких проявлений, но ребенок может быть уже заразен.
- Продромальный период. Есть легкое недомогание, невысокий подъем температуры, очень часто этот этап проходит незамеченным. Заметно увеличиваются затылочные и заднешейные лимфатические узлы.
- Период высыпаний. Бледно-розовая сыпь появляется на лице, быстро распространяется вниз и так же быстро исчезает, обычно через 3 дня. Может сопровождаться легким зудом. Шелушения обычно не остается.
Часто краснуха протекает вообще без сыпи, поэтому ее сложно отличить от других инфекций. Вирус опасен преимущественно для будущих мам. При заражении до 11 недели беременности большая часть детей имеют врожденные пороки развития. После 16 недели риск аномалий невелик, но есть вероятность врожденной краснухи с поражением мозга, кожи, глаз, Поэтому всем женщинам при планировании беременности нужно узнать уровень антител к краснухе, чтобы при их отсутствии провести вакцинацию.
Скарлатина
– болезнь, вызываемая стрептококками группы А. Это значит, что источником инфекции служат не только больные или носители скарлатины, но и люди с любой патологией, вызванной этими бактериями (ангиной, например). Скарлатина передается воздушно-капельн ым путем. Симптомы:
- Скрытый период составляет 2-7 дней.
- Продромальный период начинается с подъема температуры, недомогания.
- Ужа на 1-2 сутки болезни появляется сыпь, не затрагивающая носогубный треугольник. Вид у ребенка, больного скарлатиной, характерный: блестящие глаза, пылающие щеки, бледный носогубный треугольник. На теле высыпания интенсивнее в складках. Через 3-7 дней все высыпания исчезают, оставляя за собой шелушение. Еще одной особенностью болезни является «малиновый» язык – яркий, с выраженными сосочками.
Инфекционный мононуклеоз
Вирус Эпштейна-Барра, вызывающий , относится к обширной группе герпес-вирусов. Болезнь чаще поражает детей и молодых людей, часто течет без сыпи и других характерных симптомов. Степень заразности больных мононуклеозом невысокая, поэтому вспышек в детских коллективах не встречается. Симптомы:
- Главный признак болезни – увеличение лимфатических узлов, особенно заднешейных, одновременно увеличивается печень и селезенка.
- С 3 дня болезни возможно появление тонзиллита с белым налетом на миндалинах, подъем температуры.
- На 5-6 день нечасто возникает сыпь, различная по форме и размеру, бесследно исчезающая. Если больному мононуклеозом назначали ампициллин, то вероятность появления сыпи возрастает.
- В анализе крови появится характерный признак: атипичные мононуклеары, кроме того можно выявить антитела к вирус Эпштейна-Барра.
Дифференциальная диагностика сыпи инфекционного происхождения
| Скрытый период | Симптомы | Сыпь | Период заразности и вакцинация | |||
| Вид | Время и порядок появления | Следы | ||||
| Корь | 10-12дней |
|
Крупно-пятнисто-папулезная, яркая, может сливаться | Через 3-5 дней болезни — за ушами, вдоль волос. Затем спускается ниже вплоть до ступней (за трое суток) | Синячки и шелушение | За 4 дня до первых высыпаний и до 5 дня после их исчезновения. Прививка — в 1 год, 6 лет |
| Краснуха | 2-3 недели |
|
Мелко-пятнистая, бледно -розовая | В первый день болезни на лице, через 24-48 часов — по всему телу, исчезает через 3 дня. | Бесследно исчезает | Заразность в период высыпаний, за несколько дней до них и после. Прививка -12 месяцев, 6 лет |
| Скарлатина | 2-7 дней |
|
Мелкоточечная (1-2 мм), яркая | Одновременное высыпания, интенсивная сыпь в складках тела. Бледный носогубный треугольник. | Оставляет шелушение | заразность 10 дней от момент появления симптомов, при носительстве стрептококка — постоянная заразность |
| Инфек ционный моно- нуклеоз | Неизвестен |
|
Разнообразная по форме и размеру, возникает не всегда | На 5-6 день болезни, иногда позже. Интенсивнее на лице, но присутствует и на туловище | Исчезает бесследно | Вирус обладает низкой заразностью, передается чаще при использовании общей посуды и поцелуях |
| Инфек-ционная эритема | 4-28 дней |
|
Пятна красного цвета | Красные пятна с лица распространяются на все тело, особенно на разгибательные поверхности. Перед исчезновением они приобретают вид кольца с белой серединкой. | Исчезают долго, могут вновь появляться в течение 3 недель при неблагоприятных условиях | Обычно после появления сыпи дети незаразны. |
| 5-15 дней |
|
Мелко-пятнистая | Пятна появляются после нормализации температуры на туловище. | Исчезают в течение нескольких часов или суток бесследно | Заражение чаще происходит от взрослых – носителей вируса герпеса 6 типа | |
| Ветряная оспа | 10-21 день |
|
Пятна, папулы, пузырьки с жидкостью и корочки. | Начало – на волосистой части головы, лице, туловище. Затем распространяется на все тело. Разные элементы сыпи присутствуют одновременно. | следов не бывает, но если при расчесывании заносится инфекция — могут оставаться рубцы |
За 48 часов до появления сыпи и до образования корочек на всех элементах (до 2 недель) Планируется включение в календарь прививок в 2015 году. |
| Менинго- кокковый сепсис | — |
|
От мелких синячков до обширных кровоизлияний | Чаще – нижние конечности и туловище. | Обширные кровоизлияния могут переходить в язвы и рубцы. | На всем протяжении болезни |
Сыпь – появление на коже, слизистой оболочке изменений, которые отличаются от нормального состояния кожи по цвету, форме, часто сопровождаются зудом, покраснением.
Сыпь может появляться из-за реакции кожи на внешний раздражитель или вследствие заболевания человека. Отмечают не один десяток кожных инфекционных или других болезней, при которых появляется сыпь на теле.
Причины и симптомы заболевания
Причины возникновения высыпаний:
- инфекционные заболевания;
- аллергические причины;
- болезнь крови или сосудов.
Возникновение сыпи по причине аллергии – достаточно распространенное явление. Аллергическая сыпь отмечается, если нет признаков инфекционного заболевания и имеются прямые контакты с аллергенами.
Причины аллергических высыпаний:
- продукты (цитрусовые, шоколад, мед и многое другое);
- лекарства, химические вещества (краска, косметика, средства для уборки помещений и многое другое используемое в быту);
- животные (шерсть кошек, собак, хомяков и т. п.).
Аллергическая сыпь на лице и других частях тела (можно увидеть на фото) проявляется по основным причинам – пищевая аллергия, лекарственная, дыхательная и контактная. Сейчас очень трудно избежать взаимодействия с аллергенами, потому что в быту человек с ними сталкивается ежедневно. Вступая в контакт с кожей, они становятся причинами сыпи, которая проявляется по всему телу.
Высыпания могут возникать по другим причинам, например, после применения косметических средств или длительном нахождении на солнце. Второе может указывать на красную волчанку и лечить ее надо под наблюдением специалиста. У мужчин может появляться высыпание на лице после бриться.
Основные симптомы аллергической сыпи на коже:
- появляется сразу после применения косметики;
- красные пятна, которые могут вызывать зуд;
- сначала высыпания проявляются на шее;
- после прекращения контакта с аллергеном все проходит;
- без лечения остаются пигментные пятна;
- при крапивнице сразу появляются многочисленные волдыри, внешне сливаются друг с другом;
- при экземе выступают волдыри, которые начинают шелушиться (может длиться годами при неправильном лечении);
- дерматит (симптомы проходят быстро), обычно такая аллергическая сыпь бывает на ногах или руках.
Особенности проявлений у детей
Дети раннего возраста часто заболевают пищевой аллергией. Иммунная система у них еще не окрепла, поэтому пища расщепляется до не аллергенных частиц. Любой продукт для детей может служить аллергеном, но чаще это яйца, мясо птицы, молоко, рыба и т. п.
Также у детей аллергия может возникать по бытовым причинам – клещи домашней пыли, животные. После трехлетнего возраста иммунная система малыша становится более крепкой. Ребенок менее восприимчиво относится к подобным видам реакций.
Высыпание может быть вызвано генетическим заболеванием, предрасположенностью к аллергии у одного или у обоих родителей.

Аллергическая сыпь у грудничка (можно увидеть на фото) или детей старшего возраста возникает по разным причинам. Это могут быть:
- неблагоприятные условия проживания;
- неправильное питание малыша (или матери во время беременности);
- экология;
- климатические условия.
Сейчас аллергическими реакциями страдает каждый пятый человек.
Разные виды высыпаний
Реакции бывают разные – высыпания, ухудшения самочувствия. Основные виды аллергической сыпи следующие.
- Пузырек в полсантиметра, который заполнен жидкостью. Такое высыпание обычно является признаком – герпеса, экземы, аллергического дерматита, ветряной оспы.
- Гнойничок. Образование с гнойным содержанием. Такое образование может говорить о фурункулезе, пиодермии, угревой сыпи, запущенной аллергической реакции.
- Волдыри, которые возникают при аллергии и проходят самостоятельно без лечения (через несколько часов). Бывают при укусах насекомых, ожогах, таксидермии.
- Пятна, которые изменяют свой цвет (красные, обесцвеченные). Появляются при дерматите, брюшном тифе. Родинки, веснушки или загар – пигментированные пятна.
- Эритема – возвышающийся, ограниченный участок кожи ярко-красного цвета. Возникает при повышенной чувствительности на продукты, медикаменты, УФ-облучения.
- Пурпура или кожное кровоизлияние разных размеров. Бывает при гемофилии, цинге, лейкозе.
- Узелки – изменения рельефа и консистенции кожного покрова. Бывают от одного миллиметра до трех сантиметров. Причиной служит – экзем, дерматит, лишай.

Врачи назначают применение лекарственных препаратов от аллергии.
|
Название |
Описание |
Стоимость |
|
Снижает риск заболевания аллергией, защищает организм от аллергенов, уменьшает реакции (отеки, зуд, покраснения). Капсулы. |
||
|
Противозудный, противоаллергический препарат. Снижает проницаемость сосудов. Тормозит процесс отеков, снижает зуд. Таблетки. |
176 рублей |
|
|
Фенистил |
Противоаллергический препарат, снижает зуд. Снижает воспаление, покраснение, вызванное аллергией. Отличная мазь от аллергической сыпи |
400 рублей |
Помощь народной медицины
Лечить аллергическую сыпь на руках можно при помощи народных средств.
Необходимые ингредиенты:
- белая глина;
- оксид цинка (можно заменить детской присыпкой);
- глицерин;
- медицинский тальк;
- крахмал.
Способ применения.
- Для приготовления болтушки необходимо смешать воду и этиловый спирт.
- В полученной смеси растворить кубик анестезина.
- Добавить белую глину и оксид цинка.
- Все тщательно смешать (несколько минут).
- Наносить на руки несколько раз в день, до исчезновения высыпаний.
Средство хорошо снимает раздражение, зуд, покраснение.
Еще один рецепт для лечения высыпаний. Необходимо взять:
- траву череды;
- листья грецкого ореха;
- листья черной смородины, земляники, тысячелистника, фиалки;
- корень лопуха;
- корень цикория (все измельчить и добавлять в равном количестве).
Популярное:
Приготовление и применение.
- Смешиваются все ингредиенты.
- Потом залить стаканом кипятка.
- Дать настояться не менее получаса.
- Пить по одной трети стакана пять – шесть раз в день до еды.