Ишемия, или ишемическая болезнь достаточно известное название, однако ответить на вопрос что такое ишемия конкретно смогут ответить далеко не все. Рассказывая об ишемии часто говорят, что это гипоксия, что не верно. Хотя элементы гипоксии присутствуют.
Для ишемии характерно ухудшение снабжения кровью какого-то участка организма за счет уменьшения проходимости артерии (да и других кровеносных сосудов). Последствием этой ситуации является не только кислородное голодание снабжаемых кровью тканей (это характерно для гипоксии), но и нарушения метаболизма.
Длительное ухудшение кровоснабжения может привести к ишемическому некрозу тканей, для которых уменьшено поступление крови – опасное состояние.
В результате кислородного голодания нарушаются обменные процессы в органах и тканях, возникает обратимое (в результате острой ишемии) или необратимое (длительно текущий процесс) повреждение тканей.
Чаще всего к ишемии приводят сосудистые патологии, такие как атеросклероз или тромбоз. Наиболее чувствительными к кислородному голоданию являются головной мозг, сердце и почки. Эти органы первыми реагируют на возникшую ишемию, также в них быстрее развиваются необратимые повреждения.
Костная, соединительная и хрящевая ткани менее чувствительны к дефициту кислорода и могут длительно выдерживать кислородное голодание.
Классификация ишемий
Справочно. Единой классификации ишемий нет. Данное состояние может разделяться по длительности ишемии, этиологии ее возникновения, степени тяжести и локализации ишемического очага.
По длительности возникновения различают острые и хронические ишемии. Острыми – называют ишемии, возникшие в результате резкого прекращения кровотока на определенном участке. То есть, это может быть:
- отрыв тромба, атеросклеротической бляшки, эмболия (обтурация сосуда пузырьком газа, околоплодными водами, микробами, жировая эмболия и т.д.);
- перекрут опухоли, полипа или миомы на ножке (ишемия возникает из-за пережатия и повреждения питающего новообразование сосуда);
- заворот кишок;
- инвагинация кишечника у маленьких детей и т.д.
Примером острой ишемии головного мозга можно считать ишемический инсульт, в результате обтурации сосуда головного мозга тромбом или бляшкой. К острой ишемии сердечной мышцы можно отнести инфаркт миокарда.
Причиной острой ишемии могут быть внешние факторы, такие как синдром длительного сдавливания или краш-синдром. Это состояние возникает вследствие длительного сдавливания тканей, сопровождающегося нарушением или полным прекращением в них кровотока. Краш-синдром наблюдается при авариях, несчастных случаях, землетрясениях и т.д.
Также острая ишемия может возникать при тяжелой острой кровопотере.
Хронические ишемические болезни возникают в результате постепенной закупорки сосуда. Они могут быть связаны с:
- постепенным прогрессированием атеросклеротической болезни сосудов;
- воспалительным поражением сосудистой интимы (воспалительная инфильтрация и склероз стенки);
- облитерирующим эндартериитом (длительный сосудистый спазм, приводящий к органическому поражению сосудистой стенки и ее утолщению);
- медленно растущей опухолью, которая пережимает просвет сосуда и т.д.
В отличие от острой, хроническая ишемическая болезнь развивается в течение длительного периода, поэтому первое время симптоматика заболевания будет смазанной и неспецифической, так как ткани постепенно адаптируются к кислородному голоданию.
Важно. Яркая клиническая симптоматика, как правило, возникает при истощении компенсаторных возможностей органов и тканей и развитии необратимых ишемических изменений.
К хроническому кислородному голоданию могут также приводить анемии. Они могут быть связаны с хронической кровопотерей (кровотечение из геморроидальных узлов, маточные, носовые кровотечения, кровопотеря из-за язв и эрозий слизистых оболочек желудочно-кишечного тракта)
По локализации ишемического очага выделяют ишемию:
- головного мозга;
- миокарда;
- нижних конечностей;
- верхних конечностей;
- почек;
- кишечника и т.д.
Причины ишемии
Причины развития ишемической болезни различаются для острой и хронической, а также для других форм. 
Наиболее распространенными причинами острой ишемии считаются:
- эмболии, отрывы тромбов и атеросклеротических бляшек (острый инфаркт миокарда, ишемический инсульт головного мозга, острый тромбоз сосудов нижних конечностей, кишечника и т.д.);
- шоки ( , инфекционно-токсический, болевой, ожоговый и т.д.);
- острые кровопотери;
- краш-синдром;
- инвагинация кишечника;
- кишечная непроходимость и каловый завал;
- перекрут опухоли, миомы, полипа и т.д.
Хроническая ишемическая болезнь развивается из-за:
- атеросклероза,
- увеличения вязкости крови,
- облитерирующего эндартериита,
- анемий,
- сдавления сосуда опухолью,
- остеохондроза.
Справочно. Выраженный остеохондроз шейного отдела позвоночника является частой причиной хронической ишемии головного мозга. Также остеохондроз грудного отдела способствует развитию ишемической болезни сердца.
К ишемической болезни нижних конечностей, помимо тромбоза и атеросклероза, могут приводить облитерирующий тромбангиит, хронический неврит седалищного нерва, травмы и коксартроз тазобедренного сустава.

Степени тяжести ишемической болезни
- компенсированной;
- субкомпенсированной;
- абсолютной.
Наиболее легкой формой ишемической болезни, при которой коллатеральные сосуды берут на себя часть нагрузки и компенсируют кислородный дефицит тканей, является компенсированная.
При субкомпенсированной ишемии, коллатеральные сосуды уже не способны полностью перекрывать потребность тканей в кислороде. В результате выраженного нарушения кровоснабжения, в пораженном органе развиваются ишемические очаги и необратимые изменения. Функция органа на этом этапе значительно снижена.
При абсолютной ишемии происходит полная декомпенсация. Коллатерали не способны обеспечить потребности тканей, а ишемические очаги в пораженном органе приводят к тяжелым необратимым изменениям и полному нарушению его функции.
Внимание. Коллатеральные сосуды способны поддерживать кровоснабжение только при хронической ишемической болезни. При развитии острой ишемии они не успевают начать работать.
Ишемия новорожденных
В отдельную группу выносят ишемическое поражение ЦНС новорожденных. В данном случае, тяжелая ишемия является следствием:
- гипоксии (патологического симптомокомплекса, обусловленного кислородным голоданием плода или новорожденного). Гипоксия может быть внутриутробной и внеутробной;
- асфиксии (терминальной кислородной недостаточности, приводящей к тяжелой тканевой и органной ишемии, метаболическому ацидозу, поражению ЦНС, угнетению дыхания и микроциркуляции).
Гипоксия новорожденных может возникать из-за:
- тяжелых анемий у матери,
- инфекций,
- нарушений плацентарного кровоснабжения,
- материнских гестозов (преэклампсия, эклампсия),
- артериальной гипотензии или гипертензии,
- сахарного диабета,
- предлежания плаценты,
- отслойки плаценты,
- обвития пуповиной и т.д.
Формы ишемического поражения ЦНС у новорожденных:

Ишемия – симптомы
Первыми симптомами хронической ишемии головного мозга могут быть:
- частые головокружения,
- снижение памяти,
- нарушение внимания,
- снижение зрения,
- ухудшение слуха,
- шум в ушах.
При прогрессировании может отмечаться выраженная эмоциональная неустойчивость, раздражительность, вспыльчивость, тревожность, депрессии.
Может отмечаться нарушение координации движений, легкое изменение походки (шаткость, замедление движений).
Важно. При тяжелой хронической ишемии головного мозга отмечаются сильные психические расстройства, недержание мочи, склероз.
Острая ишемия головного мозга соответствует клинической картине ишемического инсульта:
- нарушение сознания,
- ступор,
- оглушенность,
- непонимание обращенной речи,
- выраженная заторможенность,
- повышенная потливость,
- тахикардия,
- нарушение координации движений,
- паралич и т.д.
Ишемическая болезнь сердца будет проявляться одышкой при физической нагрузке или в покое, тахикардией, слабостью. При развитии  стенокардического приступа отмечается выраженная одышка и боль за грудиной.
стенокардического приступа отмечается выраженная одышка и боль за грудиной.
Инфаркт миокарда также сопровождается:
- интенсивной болью, ирраддиирующей в челюсть, левую руку, плечо, лопатку (у пациентов с СД может отсутствовать болевой синдром);
- страхом смерти, тревожностью, неврастенией;
- бледностью кожи и потливостью;
- нарушением ритма сердца, тахикардией.
Справочно. Ишемическая болезнь нижних конечностей сопровождается болями в икроножных мышцах, усиливающимися при ходьбе, похолоданием конечностей, появлением мраморного оттенка кожи.
При прогрессировании заболевания появляются боли в ногах в ночное время, нарушается походка, присоединяется перемежающаяся хромота (из-за сильного болевого синдрома пациент вынужден каждые 20-30 метров останавливаться).
Диагностика ишемий
С этой целью выполняются:
- общий и биохимический анализ крови,
- анализ крови на сахар,
- липидный профиль.
Также оценивается электрокардиограмма, Эхо-КГ и результат суточного (холтеровского) мониторирования ЭКГ (оценивается сегмент ST, амплитуда Т, индекс ишемии и т.д.).
Основные признаки ишемии на холтеровском мониторировании:

Индекс ишемии при холтеровском мониторировании рассчитывается по формуле ST/ЧСС.
Справочно. Индекс ишемии норма – в пользу ишемической болезни свидетельствуют значения менее 1.4 мв/уд/мин. Критичным считается снижение менее 0.7.
Также проводится:
- на обеих руках;
- оценка пульса на руках и ногах;
- офтальмоскопия;
- спондилография;
- дуплексное и триплексное сканирование сосудов;
- ангиография сосудов головного мозга (по показаниям).
Лечение ишемии
Лечение направлено на коррекцию уже возникших нарушений и расстройств гемодинамики, устранение причины ишемии и лечение  заболевания, спровоцировавшего развитие ишемической болезни.
заболевания, спровоцировавшего развитие ишемической болезни.
При необходимости проводится:
- коррекция образа жизни;
- нормализация массы тела;
- контроль артериального давления;
- подбор гиполипидемической диеты;
- медикаментозное лечение атеросклероза и гиперлипопротеидемии;
- назначение витаминов и антиоксидантов;
- коррекция повышенной свертываемости крови;
- подбор индивидуальной терапии, направленной на лечение аритмий, стенокардии, и т.д.
При острой ишемии может применяться тромболизис (при отсутствии противопоказаний).
Справочно. При тяжелой обтурации (закупорке) сосудов и выраженной ишемии могут применять хирургическое лечение (эндартерэктомию, баллонную ангиопластику и стентирование, шунтирование и протезирование).
Профилактика
Профилактические мероприятия направлены на:
- нормализацию физической активности,
- нормализацию артериального давления и уровня липопротеинов,
- отказ от курения и приема спиртных напитков,
- нормализацию массы тела,
- прием витаминных комплексов и антиоксидантов.
Нарушение синусового ритма работы сердечной мышцы, называемое брадикардией, симптомы и лечение которой зависят от стадии заболевания, характеризуется уменьшением сердечной мышцы. Синусовый узел, дисфункция которого приводит к заболеванию, расположен в устье нижней и верхней полой вен, в точке вливания крови в правое предсердие.
Причины и виды болезни
Брадикардия сердца — что это такое и как проявляется? Данное заболевание можно рассматривать в виде причины нарушения работы сердечной мышцы. Дисфункция синусового узла приводит к уменьшению электрических импульсов, которые дают сигнал сердцу сокращаться. Причины брадикардии — различные заболевания и патологические процессы внутренних органов, связанные с нарушением кровообращения. В большинстве случаев к брадикардии приводит ишемическая болезнь, развитие кардиосклероза, атеросклероза, миокардита. Нарушение синусового ритма является следствием перенесенного инфаркта, после которого на сердечной мышце остались рубцы.
Часто к дисфункции синусового узла могут привести перенесенные тяжелые инфекционные и вирусные заболевания, которые не были своевременно вылечены и перешли в затяжные или хронические стадии. Еще причины — повышенное давление внутри черепа и дисфункция эндокринной системы. Нередко брадикардия является следствием долгого приема определенных медицинских препаратов. Незначительное нарушение синусового ритма может возникнуть и у абсолютно здорового человека.
В зависимости от причины, которая привела к дисфункции синусового ритма, выделяются следующие виды брадикардии:
- Экстракардиальная форма — спровоцирована нарушением работы вегетативной системы. Сбой синусового ритма наблюдается при неврозах, дистонии, наличии язвенной болезни. Часто снижение количества сердечных сокращений является следствием перенесенного менингита, тяжелых черепно-мозговых травм, отечности мягких тканей мозга, при кровоизлиянии в мозг и возникновении доброкачественных и злокачественных новообразований.
- Болезнь органической формы возникает вследствие перенесенного инфаркта миокарда, миокардита, дистрофии сердечного миокарда.
- Лекарственная форма брадикардии возникает на фоне приема медицинских препаратов группы гликозидов, адреналиновых блокаторов, симпатолитических средств, кальциевых блокаторов.
- Токсическая форма — нарушения работы синусового узла вызваны сильной интоксикацией организма, при развитии сепсиса, гепатита, брюшного тифа.
- Спортивная брадикардия возникает у профессиональных спортсменов из-за особенностей вегетативной системы и процессов ее регуляции. Несмотря на то что правильный образ жизни всегда является залогом крепкого здоровья, чем больше натренирован человек, тем выше риск развития брадикардии.
- Возрастная брадикардия возникает у пожилых людей и связана с естественным процессом старения и изнашивания всех внутренних органов и систем.

В зависимости от стадии развития симптомов и частоты сердечных сокращений брадикардия делится на 3 типа:
- Первый — частота сердечных сокращений колеблется в пределах 60 уд/мин. Данное явление не требует специального лечения при отсутствии других патологических проблем с сердцем. Легкая степень брадикардии носит, как правило, физиологический характер.
- Второй — количество сокращений сердца находится в пределах от 50 до 40 ударов в минуту. У людей в возрасте от 65 лет и у профессиональных спортсменов данное состояние считается физиологической нормой. При патологических причинах развития болезни может присутствовать гипоксия внутренних органов (недостаток кислорода).
- Третий — брадикардия с выраженной симптоматикой, характеризуется количеством сокращений сердечной мышцы в 40 ударов и меньше. Данное состояние является патологическим и требует немедленной диагностики и лечения.
Брадикардия у натренированных людей не требует лечения и является физиологическим процессом. Связано это с тем, что при постоянном выполнении физических нагрузок в сердечном миокарде формируются дополнительные волокна и мышца становится способной выполнять свою функцию по перекачиванию крови вне зависимости от частоты ударов.
Существует понятие физиологической брадикардии, которая носит временный характер, и вызвать ее можно намеренно. При сильном надавливании на глазные яблоки частота сердечных сокращений значительно упадет. Связано это со стимуляцией ядра нерва блуждающего типа. Как правило, при надавливании на глазное яблоко частота сердечных ударов сокращается на 10.

Другая причина физиологической брадикардии присуща, преимущественно, мужчинам, и связана с ношением галстуков, которые надавливают на сонную артерию.
Клиническая картина
При брадикардии на первых стадиях развития, которая характеризуется незначительным отклонением от нормы, симптоматическая картина слабо выражена, либо отсутствует. При сердечном ритме в 40 ударов и меньше появляется чувство тошноты и головокружения, могут случаться обмороки. Общая клиническая картина при развитии заболевания:
- головные боли;
- гипертонический криз;
- общая слабость;
- нарушение памяти;
- невозможность сконцентрироваться;
- болевой синдром в области груди;
- проблемы с дыханием;
- нарушение зрительной функции;
- обморочные состояния.
Наиболее опасные симптомы брадикардии — потеря сознания и судороги. Данная клиническая картина свидетельствует о патологическом отклонении сердечного ритма от показателей нормы.

Брадикардия, вызванная нарушением работы эндокринной системы, может сопровождаться такими симптомами, как стремительный набор веса при соблюдении правильного режима и рациона, нарушение процессов терморегуляции, когда человек не в состоянии адекватно воспринимать низкие или высокие температуры воздуха. Для данного вида заболевания характерным является нарушение стула в виде постоянных запоров, отечность мягких тканей лица, конечностей. У женщин брадикардия может являться причиной нарушения менструального цикла.
Методы диагностики
Брадикардия — тяжелое заболевание, вследствие которого нарушается функционирование многих внутренних органов и систем, и чем раньше будет поставлен диагноз и назначено лечение, тем ниже риск развития патологических процессов в организме. В особенности опасность представляет нарушение дыхания при брадикардии, которое может привести к внезапной смерти.
При брадикардии лечением занимается врач-кардиолог. Для постановки первичного диагноза изучается анамнез пациента и анализируются основные симптомы. Диагностические меры — это осмотр у врача, прохождение ЭКГ, развернутый и биохимический анализы крови, исследование функционирования щитовидной железы. Обязательным методом диагностики является изучение сердечного ритма в динамике.
При начальной стадии заболевания, которое характеризуется отсутствием ярко выраженной симптоматической картины, стоит обратиться к врачу при наличии чувства постоянной усталости, являющейся признаком болезни.

Методы терапии
Перед тем как лечить брадикардию, необходимо выявить стадию заболевания и наличие возможных осложнений. На начальном этапе развития, при сердечном ритме в 60 ударов лечения не требуется, врач назначает выполнение профилактических мер. Основные методы лечения брадикардии направлены, в первую очередь, на избавление от болезни — первопричины патологической работы сердечной мышцы.
Назначение медицинских препаратов зависит от стадии развития болезни и выраженности симптоматической картины. Лечение брадикардии при гипертонии начинается с приема препаратов, нормализующих артериальное давление. Вылечить болезнь при ярко выраженной клинической картине, которая сопровождается нарушением дыхания и сердечным ритмом менее 40 уд/мин можно только путем хирургического вмешательства, подразумевающего установку искусственного кардиостимулятора.
Показанием к медикаментозному лечению брадикардии является наличие определенной симптоматики, которая может стать причиной развития серьезных патологий, — ЭТО обморочные состояния, нарушение дыхания, судороги, потеря трудоспособности.
В большинстве случаев медикаментозного лечения достаточно для восстановления сердечного ритма. Назначенные медикаменты направлены на нормализацию работы сердца и поднятие артериального давления (в случае наличия гипертонии его необходимо понижать до показателей нормы). Основные лекарственные препараты — Атропин, Изадрин, Изопреналин, Эуфиллин.
Данные медицинские средства необходимо принимать только во время приступов брадикардии, которые выражаются обострением симптоматической картины. Если нарушение сердечного ритма представляет собой не самостоятельное заболевание, а является следствием другой болезни, например нарушения функции щитовидной железы, назначаются препараты для восстановления ее работы. Хирургическое лечение проводится в случае доброкачественных и злокачественных новообразований.

Лекарственный вид брадикардии, вызванный приемом определенных медицинских препаратов, как такового лечения не требует. Главное — выяснить, какой препарат дает негативную реакцию сердечной системы в случае одновременного принятия нескольких медицинских средств, и снизить его дозировку либо прекратить прием. Когда состояние пациента нормализуется и симптомы уйдут, необходимо пройти медицинский осмотр, чтобы удостоверится в том, что заболевание исчезло.
Методы народной медицины
Рецепты народной медицины могут быть использованы только при наличии брадикардии первой и второй степеней, при которых сердечный ритм не опускается ниже 40 уд/мин. Используются настойки на основе таких трав, как бессмертник, лимонник, татарник и тысячелистник. Рецепты приготовления отваров:
- Бессмертник — 1 ч. л. засушенных соцветий бессмертника засыпается в 500 мл закипевшей воды. Настаивать 2-3 часа. Принимать по 1 ч. л. настоя трижды в день. После 7 вечера употреблять не рекомендуется.
- Татарник — для приготовления отвара используются корзинки травы. 100 г ингредиента залить 1 л горячей воды, довести до кипения, томить на небольшом огне 10 минут. Перед употреблением охладить и процедить. Каждый раз перед едой принимать 1 ст. л.
- Для приготовления настойки лимонника используются плоды в свежем виде, которые необходимо залить медицинским спиртом в пропорции 1 к 10. Принимать как добавку для чая (не более 1 ч. л. настойки на чашку) утром и вечером.
- Сухой измельченный тысячелистник залить стаканом горячей воды, прокипятить 10 минут, дать остыть. Употреблять по 3 ч. л. дважды в день.
Профилактика
Основные меры профилактики направлены на купирование неприятных симптомов, которые доставляют человеку большой дискомфорт, снижают работоспособность и качество жизни.
Обязателен отказ от вредных привычек — курения и употребления алкогольных напитков, которые крайне негативно влияют на работу сердечной мышцы. Смена рациона — главное условие нормализации общего состояния организма и купирования симптомов. Правильное питание при брадикардии исключает употребление жирных сортов мяса (свинины). Количество соли в готовых блюдах необходимо свести до минимума. Брадикардия — одна из немногих болезней, при которой не рекомендуется выпивать большое количество жидкости: воды, компотов, чаев. Каждый день необходимо съедать несколько грецких орехов и других продуктов с большим содержанием жирных кислот. Суточное количество калорий должно быть снижено до 1500 (при условиях тяжелого труда — не более 2000).
Наличие нарушения ритма сердечной мышцы у людей, которые занимаются спортом, не является противопоказанием к продолжению спортивной карьеры. В медицине известен случай наличия у спортсмена брадикардии с сердечным ритмом в 35 ударов в минуту, отсутствии патологических процессов и симптоматической картины. Данное явление признали физиологической, индивидуальной нормой, которая не требует лечения.
Возможные последствия
При игнорировании симптомов заболевания брадикардия может привести к серьезным последствиям. При тяжелой форме брадикардии с частотой сердечных сокращений не более 40 уд/мин, развивается сердечная недостаточность. Данное патологическое состояние может привести к ишемической болезни, инфаркту миокарда и развитию других заболеваний и патологий сердечной мышцы. Тромбоз — нарушение процесса перекачивания крови сердечной мышцей вызовет загустение крови и накопление на стенках сосудов большого количества тромбоцитов. Сгустки перекрывают просвет в кровеносном сосуде, не давая жидкости нормально циркулировать по организму. Так развивается острая гипоксия.
Брадикардия может приобрести хроническую форму. В большинстве случаев наблюдается это при физиологическом виде заболевания. Пациент страдает нарушениями памяти, отсутствует концентрация внимания, отмечается постоянное чувство усталости. Купировать неприятные симптомы при хронической брадикардии крайне сложно. В таких случаях методы лечения подбираются индивидуально в зависимости от общего состояния здоровья и конкретных особенностей организма.
Заниматься самолечением брадикардии категорически запрещено. Даже при наличии такого симптома, как сниженная частота пульса, человек не может сам поставить себе верный диагноз. Симптоматическая картина болезни не является специфической и может свидетельствовать о других патологиях сердца, которые при неправильном лечении будут прогрессировать. Методы народной медицины могут быть использованы исключительно после их согласования с лечащим врачом и при отсутствии аллергической реакции организма на компоненты лекарственных трав. Принимать спиртовую настойку людям с алкогольной зависимостью или предрасположенностью к ней не рекомендуется.
При наличии физиологической брадикардии спортсменам и пожилым людям необходимо регулярно проходить обследование у кардиолога для изучения динамики явления. При подозрении на прогрессирование брадикардии необходимо соблюдать профилактические меры, которые порекомендует лечащий врач.
Ишемия — что это за болезнь?
Атеросклероз - распространенная причина ишемии головного мозга, сердца, почек. При этом заболевании нарушение кровоснабжения происходит в конечностях, брюшной полости.
Врачам известны случаи смерти больных не от раковой интоксикации, а от сдавления, вызванного запущенной доброкачественной опухолью. Не всегда больные обращаются вовремя. При своевременном хирургическом вмешательстве болезнь можно вылечить.
Последствия ишемии зависят:
- от калибра сосуда, вызвавшего нарушение питания, соответственно, от объема общего кровяного русла, исходящего от него;
- от состояния вспомогательных артерий (коллатералей) и их способности заменить потерянное кровообращение;
- от скорости патологического процесса.
Роль коллатерального кровообращения
Организм человека устроен настолько мудро, что имеет в запасе коллатеральные сосуды, которые открываются при необходимости и пытаются помочь в снабжении ишемизированной ткани. Для этого процесса требуется время. Доказано, что коллатерали начинают работать, когда появляется перепад давления в сосудистом русле, недоокисленные продукты клеток, неполучивших кислород, раздражают нервные окончания.
Принято разделять коллатеральное кровообращение по способностям к быстрому устранению недостаточности кровоснабжения на 3 степени:
- абсолютно достаточная - суммарный диаметр вспомогательных сосудов равен или превосходит затромбированный крупный сосуд, ишемия снимается быстро, повреждения органа не наступает;
- относительно достаточная - диаметр всех коллатералей меньше, чем просвет поврежденного сосуда, раскрытие происходит медленно, нарушения устраняются не сразу, имеются сбой тканевого дыхания, недостаток кислорода;
- абсолютно недостаточная - общими силами коллатерали не в состоянии заменить прекращенный кровоток, возникает инфаркт органа. Это характерно для таких заболеваний, как инфаркт миокарда и ишемический инсульт.
Выделяют 2 вида повреждений:
- острая ишемия - развивается быстро при внезапном тромбозе, эмболии крупного сосуда, коллатерали не успевают подключиться к кровообращению пораженного участка, поэтому в результате возникает опасное для жизни заболевание;
- хроническая ишемия - формируется постепенно с ростом атеросклеротических бляшек, медленном сдавливании артерии. Коллатерали постепенно берут на себя функции снабжения тканей. Клинические проявления при этой форме обнаруживаются значительно позже. Например, на электрокардиографии находят признаки перенесенного инфаркта миокарда, о котором пациент даже не знал. Так возникает безболевая форма ишемии.
Симптомы
Диагностика ишемии проводится с помощью объективных методов: электрокардиографии, эхокардиографии, исследования сосудов глазного дна (офтальмоскопии), УЗИ сердца, электроэнцефалоскопии, ангиографии сосудистого русла. С их помощью можно выявить проявления ишемии:
- уменьшение количества и калибра артериальных сосудов, часть мелких артериол спадается и перестает функционировать;
- побледнение и сокращение в размерах ишемизированного участка ткани в связи с недостаточным кровоснабжением;
- снижение температуры в пораженных тканях из-за прекращения обменных процессов;
- возникновение болевых ощущений, вызванных раздражением нервных окончаний недоокисленными продуктами жизнедеятельности клеток.
Клинические проявления
Проявления и симптомы зависят от пораженного органа.
При развитии нарушения кровообращения в ногах различают четыре степени: от ишемии напряжения, выявляемой при обследовании с нагрузочными пробами при отсутствии жалоб пациента, до степени «3 Б» с резкими болями, потерей чувствительности, отечностью, изменением формы суставов.
При церебральной форме у пожилых людей выделяют три степени ишемии:
- первая - характеризуется головными болями, головокружением, беспокойством, плохой памятью, нарушениями сна;
- вторая - нарушение памяти, глубокие интеллектуальные расстройства, невозможность передвигаться;
- третья степень - грубые изменения психической деятельности, невозможность к самообслуживанию, паралич.
Стадии ишемии проходят постепенное развитие от более легких проявлений к тяжелым. Для хронической ишемии головного мозга характерна следующая последовательность:
- начальная стадия - беспокоят головные боли, головокружение, эмоциональное напряжение, нарушения сна, неврологическая симптоматика отсутствует;
- стадия субкомпенсации - развивается апатия, депрессивное состояние, снижается интеллект, врач-невролог определяет очаговые симптомы;
- стадия декомпенсации - грубые неврологические расстройства, психические нарушения, паралич, утеря свойств личности.
Одной из причин отсутствия болей считают высокий порог болевой чувствительности, нарушение нервной регуляции. Такие необычные приступы чаще встречаются при сочетании ишемической болезни сердца с сахарным диабетом, гипертонией.
Методом, позволяющим выявить ишемию при безболевом течении, является холтеровское мониторирование. Он применяется во всех кардиологических отделениях. Суть исследования: больному прикрепляются электроды к телу, запись показаний осуществляется в течение суток на фоне обычной физической нагрузки. При расшифровке врач кабинета функциональной диагностики может увидеть признаки «скрытой» недостаточности сосудов сердца.
Некоторые кардиологи считают необходимым подсчитывать «индекс ишемии» (соотношение определенного сегмента ЭКГ и частоты сердечных сокращений). Полагают, что повышение этого индекса указывает на риск возникновения дальнейшего поражения сосудов сердца.
Видео про ишемическую болезнь сердца:
Лечение
Что необходимо предпринять, чтобы восстановить кровообращение в нуждающемся органе или части тела?
Ответ на этот вопрос определяет основные принципы терапии ишемии. Лечение ишемии основывается на противостоянии механизму возникновения этого симптома.
- Снять спазмирование сосуда.
- Расширить, поврежденные атеросклерозом, артерии и не допустить дальнейших отложений холестериновых бляшек, укрепить стенку.
- Уничтожить тромб, закрывающий просвет артерии (тромболизис в первые 6 часов).
- Снизить вязкость крови.
- Помочь развиться коллатеральной сети.
- Защитить ишимизированную ткань поврежденного органа.
Широко используются медикаменты, оказывающие действие по этим направлениям. Большое значение врачи придают контролю над уровнем холестерина, артериальным давлением, сахаром. Профилактика стрессовых ситуаций послужит одной из мер снятия сосудистого спазма, лечения ишемии.
При отсутствии эффекта от терапевтического лечения показаны хирургические методы:
- восстановление кровообращения путем установки стента (каркас, не позволяющий артерии спадаться);
- шунтирование - установка обходного искусственного сосуда.
Любые симптомы ишемии требуют своевременного уточнения, обследования, консультации врача, потому что являются предвестниками тяжелых заболеваний.
Еще статьи на тему ишемии
- ответить
- Лечение суставов
- Похудение
- Варикоз
- Грибок ногтей
- Борьба с морщинами
- Высокое давление (гипертония)
Ишемические повреждения тканей могут иметь как общие, так и местные проявления, наличие и выраженность которых определяются, с одной стороны, продолжительностью периода кислородного голодания, а с другой — составом и объемом тканей.
Местные проявления синдрома реперфузии тканей
Клинические и экспериментальные наблюдения за кровообращением в лоскутах позволили выделить три степени ишемических поражений тканей лоскута (при условии полноценного состояния его сосудистой сети): компенсированную, субкомпенсированную и декомпенсированную (табл. 7.3.1).Таблица 7.3.1. Характеристика клинических симптомов, возникающих при реперфузии тканевых комплексов, в зависимости от степени их ишемического поражения
Компенсированная ишемия тканей развивается при их относительно непродолжительной гипоксии (до 2—3 ч), не приводит к развитию тяжелых изменений микроциркуляции, а последствия метаболических сдвигов быстро ликвидируются. Классическим симптомом такого повреждения является гиперемия кожи, которая быстро возникает на всей поверхности лоскута и через несколько минут (от 10 до 40) исчезает.
Невыраженный отек тканей, возникающий сразу после включения кровотока, быстро уменьшается наряду с исчезновением гиперемии кожи.
Субкомпенсированная ишемия тканей. Более длительное кислородное голодание тканей лоскуга (более 3 ч) приводит при включении кровотока к развитию более тяжелых метаболических нарушений, вызывающих после кратковременного расширения артерий стойкий сосудистый спазм с временной частичной блокадой микроциркуляторного русла преимущественно на периферии комплекса тканей. Для ее устранения необходимо несколько часов достаточной по величине перфузии сосудистого русла при благоприятном сочетании других факторов.
Клинически это проявляется возникающей при реперфузии гиперемией кожи, которая через несколько секунд сменяется распространенным сосудистым спазмом, когда клинические признаки кровообращения тканей резко ослаблены, а иногда практически не определяются.
Отек тканей лоскута развивается быстро, может быть выраженным и медленно ликвидируется с улучшением микроциркуляции в тканях. Эти изменения сопровождаются значительным падением исходных показателей напряжения кислорода и объемного кровотока в тканях. При тяжелой гипоксии могут наблюдаться преходящие некробиотические изменения тканей на краях лоскута и даже незначительные краевые некрозы.
Декомпенсированная ишемия тканей лоскута. Проявляется их стойкой микроциркуляторной блокадой, которая приводит к субтотальному или тотальному некрозу комплекса тканей. При реперфузии кровоток в лоскуте не восстанавливается.
Исключение может составлять лишь его небольшая часть вблизи места вхождения питающих сосудов, где иногда возникает кратковременная гиперемия кожи, определяются симптом исчезающего пятна и пульсация артерий.
Несмотря на проходимость артериальной сети, что может четко определяться по пульсации артерий (в том числе при оценке с помощью операционного микроскопа), венозный возврат из-за полной блокады микроциркуляторного русла от комплекса тканей отсутствует либо незначителен. Именно по этой причине данный эффект описан как «по reflow fenomenon» — эффект невозврата поступающей в лоскут крови.
В целом, оценивая характеристики различных степеней ишемии тканей лоскутов, следует подчеркнуть ряд существенных положений. Прежде всего практически при любой степени ишемического поражения тканей выраженность описанных выше симптомов имеет неравномерный характер в различных участках лоскута. Так, и гиперемия кожи, и отек тканей в первую очередь развиваются в зоне вхождения сосудистой ножки и затем распространяются к периферии лоскута в соответствии с градиентом перфузионного давления в тканях.
Во-вторых, по этой же причине степень ишемического поражения различных участков комплекса тканей может существенно различаться: она всегда более значительна на периферии лоскута, где восстановительные процессы в тканях проходят значительно более медленно в связи с более низким уровнем кровообращения. Вот почему выделение трех степеней ишемических поражений тканей носит условный характер.
Наконец, описанные выше симптомы ишемических реперфузионных поражений тканей могут быть четко прослежены далеко не во всех случаях. Наиболее наглядно они проявляются в кожно-мышечных, а также кожно-жировых комплексах тканей, питающихся осевыми артериями (паховый лоскут, реберный лоскут и др.).
Общие проявления синдрома реперфузии ишемизированных тканей
Общие проявления реперфузионных поражений тканей встречаются в пластической хирургии редко в связи с использованием относительно небольших по объему комплексов тканей, продукты метаболизма в которых неспособны значительно повлиять на жизнедеятельность всего организма. Однако личный опыт автора свидетельствует о том, что у ослабленных пациентов, перенесших тяжелую операцию со значительной кровопотерей, порог чувствительности к токсемии существенно снижается. На этом фоне даже небольшие участки омертвевших тканей могут стать источником тяжелой и опасной для жизни интоксикации.Тем более важно иметь представление об общих реакциях человеческого организма на локальные ишемические поражения тканей, информация о которых накапливается каждым хирургом лишь в ходе редких клинических наблюдений. Всего могут быть выделены три формы общего синдрома реперфузии ишемизированных тканей: молниеносная, острая и хроническая.
Молниеносная форма синдрома реперфузии тканей. Угрожающая жизни больного общая реакция, описанная как «синдром реплантированной конечности», «реплантационный токсикоз», встречается лишь в реплантационной хирургии при поздней реплантации (реваскуляризации) крупных сегментов конечностей, а также при синдроме их длительного сдавления. Гибель значительного количества мышечной и других тканей приводит с восстановлением кровообращения к мощному токсическому воздействию на организм, развитию токсического шока и смерти больного в течение нескольких часов. Вот почему при явно критических сроках ишемии крупных (и в первую очередь — мышечных) массивов рекомендуется проведение ампутации конечности без восстановления кровотока.
Острая форма синдрома реперфузии тканей отличается тем, что последствия метаболической катастрофы развиваются в пораженных тканях в меньших масштабах, а нарушения общей гемодинамики кратковременны, не столь глубоки и их удается купировать путем интенсивной терапии. Однако образование и вымывание в общее сосудистое русло большого количества миоглобина приводит к блокаде почек, что, в свою очередь, может привести на фоне токсемии к гибели больного от анурии.
При этой форме реперфузии в течение нескольких часов на конечности появляются очаги некроза, истинные масштабы которых могут быть замаскированы хорошо кровоснабжаемым кожным покровом. В наиболее легких случаях использование гемодиализа в сочетании с местными некрэктомиями может сохранить и жизнь пациента, и конечность. В то же время высокий риск (для жизни больного) такой тактики, как правило, не оправдан из-за тяжелых последующих нарушений функции сохраненного сегмента.
В большинстве ситуаций спасти больного можно только путем срочной ампутации пострадавших участков тканей и интенсивного лечения с применением искусственной почки.
Хроническая форма синдрома реперфузии тканей возникает при гибели относительно небольшого массива тканей (преимущественно мышечной) при реплантации (реваскуляризации) на уровне голени или локтевого сустава. Важной особенностью хронической формы синдрома реперфузии тканей является то, что общая реакция на включение тканей в кровоток в большинстве случаев отсутствует либо не выражена. Кровоснабжение кожи дистальпее уровня повреждения сохраняется на нормаль-пом или несколько сниженном уровне, несмотря на образование в некоторых случаях небольших участков некроза.
В то же время значительная часть мышц погибает, что проявляется отеком конечности, наличием ишемических болей и явлениями общей интоксикации (гипертермия, тахикардия, нарастающая анемия, развитие иммунодефицита и др.), протекающей без значительного нарушения выделительной функции почек. В таких ситуациях стремление сохранить конечность (часто бесперспективную, с точки зрения восстановления функции) может в связи с резким ослаблением организма больного привести, несмотря на интенсивное лечение, к катастрофическим последствиям.
В большинстве случаев выходом из положения являются ампутация пораженного сегмента либо иссечение нежизнеспособных тканей, проведенные в ранние сроки.
Больной К., 30 лет, переведен в клинику из городской больницы через 2 нед (!) после сквозного огнестрельного пулевого ранения левой голени в верхней трети с дырчатым переломом проксимального метаэпифиза большеберцовой кости. По материалам прилагаемой документации, при первичном поступлении в больницу кровообращение в конечности нарушено не было. Дежурными хирургами в ходе обработки раны были проведены ее рассечение и дренирование на задней поверхности сегмента. В последующем (через 7—10 сут) появились признаки нарушения периферического кровообращения.
При поступлении в клинику: температура конечности несколько снижена, но признаки удовлетворительного кровообращения в коже четко определяются во всех отделах голени и стопы за исключением участков локального некроза по задней поверхности пятки и в области IV—V пальцев. Пульсация магистральных сосудов отсутствует.
Чувствительность кожи ниже середины голени утрачена. Активные движения стопы невозможны. Общее состояние больного удовлетворительное. Температура тела 38,2 С, пульс 104 уд/мин, АД 120/80 мм рт. ст. Болевой синдром не выражен. Ангиографию не выполняли.
Было начато интенсивное лечение (общая дстокснкационная терапия, вазоплегические средства, ОБТ, гемотрансфузии), в результате которого состояние больного заметно ухудшилось. Размахи утренней и вечерней температуры возросли, боли усилились, увеличилась анемия. Еще через неделю (всего 3 нед после травмы) показатель напряжения кислорода в коже средней трети голени составлял 70 — 75% от нормального.
Все это позволило расценить ухудшение состояния пациента как результат усиления токсемии в ответ на возрастание коллатерального кровообращения. Это заключение стало основанием для операции. В ходе ее при ревизии костно-фасциальных футляров был обнаружен тотальный некроз всех мышц голени, в связи с чем была пыполнена ампутация конечности. Исследование препарата выявило тромбоз подколенной артерии п зоне трифуркации.
После вмешательства состояние пациента быстро улучшилось.
Следует отметить, что при пересадке кожно-мышечных лоскутов гибель значительных мышечных массивов может также привести к развитию хронического синдрома реперфузии ишемизированных тканей. В одном из наших наблюдений было выполнено одномоментное удлинение короткой культи предплечья путем пересадки двух комплексов тканей: малоберцовой кости с кожио-фасциальным лоскутом и торакодорсального лоскута. Развитие венозного тромбоза в 1-е сутки после операции и две неудавшиеся попытки восстановить венозный отток привели на протяжении еще одних суток к тому, что при наличии притока к обоим лоскутам венозный отток был нарушен.
Это привело к медленному умиранию пересаженных тканей и появлению признаков тяжелой интоксикации, которая не снижалась, несмотря на мощную терапию. В течение нескольких часов у больного развилось иредсептическос состояние с реальной угрозой для жизни. Лишь удаление всех пересаженных тканей позволило улучшить состояние пациента, хотя при ретроспективной оценке это решение можно было признать запоздалым.
В.И. Архангельский, В.Ф. Кириллов
Ишемия - медицинский термин, в дословном переводе означающий «задержка крови». Ошибаются те, кто считают ее отдельным заболеванием. Это патологическое состояние, характеризующееся недостатком кровоснабжения какого-либо органа или его части.
Почему развивается ишемия?
Механизм развития связан с частичным или полным перекрытием сосуда, по которому поступает кровь. Возможные причины ишемии:
- длительный спазм артерии - нейрогенная;
- образование тромба, перекрывающего артерию - обтурационная;
- поступление эмбола (мелкие частицы костной ткани, воздуха) из венозной системы;
- атеросклеротическое поражение артерии;
- механическое сдавливание сосуда растущей опухолью, спайками - компрессионная;
- перераспределение крови - при кровотечении происходит ишемия мозга.
Классификация ишемии по причинам позволяет подобрать правильное лечение в конкретном случае.
Спастическое состояние наблюдается при нарушении функции центральной нервной системы в регуляции тонуса кровяного русла.
Для образования тромба нужны условия: повышение вязкости крови, снижение скорости кровотока из-за застойных явлений, препятствия. Такие факторы имеются при болезнях крови, сахарном диабете, выраженном атеросклерозе, сердечной недостаточности.
Эмболия важных артерий может наступить при открытом переломе, травмах у лиц, страдающих пороками сердца.
Процесс формирования тромба на фоне атеросклеротического изменения стенки
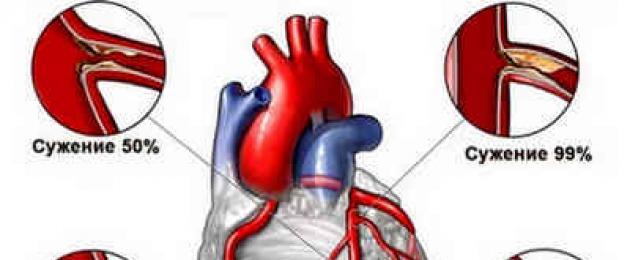
Нехватка кровоснабжения в переводе с латинского — это ишемия сердца. Кровь при ишемии просто не в состоянии пройти через коронарные артерии в потребном количестве по причине закупорки последних или сужения. Сердечная мышца поэтому не получает необходимого количества кислорода, а если вовремя не проводить лечение, то уже и не сокращается, что, соответственно, приводит к гибели больного.
Причины возникновения
Основные причины сужения коронарных артерий — холестериновые атеросклеротические бляшки, отлагающиеся постепенно на их внутренних поверхностях, начиная, кстати, еще с молодого возраста. Со временем их становится только больше, и при сужении просвета сосуда до 70% без лечения начинается кислородное голодание сердечной мышцы.
Вывод отработанных веществ из клеток при ишемии сердца также становится затруднительным. Если бляшка полностью закупоривает сосуд и перекрывает кровоток, ишемическая болезнь (ИБС) сердца переходит в самую острую фазу — развивается инфаркт миокарда. Другая причина ишемии сердца, помимо развития атеросклеротических бляшек — воспалительный процесс в артериях или спазм.

Группы риска
Наибольший риск возникновения ишемии имеется у пациентов с атеросклерозом или с предпосылками к его развитию:
- с повышенным холестерином;
- с гипертонией и диабетом;
- употребляющих много высококалорийной пищи с малым количеством масел растительных и свежих овощей;
- с избыточным весом, курящих.
Огромную роль в развитии ишемии сердца играет неблагоприятная наследственность и нарушенный обмен веществ, особенно если признаки заболевания проявляются на фоне нервного перенапряжения и отсутствия физической активности.
Как распознать возникновение ИБС
Обычно начальные симптомы ишемии сердца проявляются при эмоциональном стрессе или физической нагрузке. Сердце как будто что-то сдавливает, за грудиной возникает тяжесть. Форма заболевания определяется тем, насколько выраженным является кислородное голодание, как быстро оно возникает и как долго держится. При лечении различают следующие типы ишемии:
- Немая форма (бессимптомная) ишемии, при которой ощущений болевых не испытывается, а заболевание сердца выявляется после обследования. Обычно характерно для ранних стадий ишемии, может возникать непосредственно после инфаркта.
- Аритмическая форма ишемии, распознается по возникновению мерцательной аритмии, других нарушений ритма.
- Стенокардия, признаки которой обычно проявляются при нагрузке болью за грудиной. Подробные ощущения могут возникать также при переедании. Приступ стенокардии сопровождается сдавливанием, тяжестью или даже жжением в грудной клетке. Отдаваться болевые ощущения могут и в левую руку, предплечье, шею, зубы. Зачастую появляется удушье, потемнение в глазах, обильное потоотделение и слабость.
Чаще приступы стенокардии возникают в утренние часы. Это могут быть короткие по 5-10 минут проявления, повторяющиеся с разной частотой. Купировать этот приступ надёжнее всего прекращением всякой физической нагрузки, эмоциональным успокоением и приемом нитроглицерина. Использовать его при отсутствии результата можно с интервалом в пять минут до трех раз подряд.

Стенокардия также подразделяется на два вида:
- Стабильная, хроническая форма ИБС, приступы при которой проявляются с одинаковой примерно частотой, при равной нагрузке и длительное время имеют одинаковый характер.
- Прогрессирующая форма (нестабильная), частота приступов при которой со временем увеличивается, тяжесть также может возрастать.
В последнем случае порог физических нагрузок для возникновения приступа также становится всё меньшим, боли в сердце могут не оставлять пациента и в отсутствии какого-либо физического напряжения. Эта форма ишемии сердца при отсутствии лечения часто перерастает в инфаркт миокарда.
Когда нужно обращаться к врачу
Чтобы повысить эффективность лечения ишемии и не доводить болезнь до критических стадий, к врачу следует обращаться сразу после того, как появятся первые симптомы сердечной ишемии:
- Временами вы ощущаете боль за грудиной;
- Дышать иногда бывает тяжело;
- В работе сердца вы иногда ощущаете перебои;
- Переносить даже небольшие физические нагрузки вроде подъема по лестнице вам удается с трудом;
- У вас случаются приступы головокружения, одышки, часто ощущается усталость, временами случаются обмороки;
- Сердце иногда как будто вырывается из груди без видимых причин.
Если вышеназванные симптомы в вашем случае имеют место, то это уже серьезный повод обратиться к кардиологу или терапевту для проведения комплексного лечения.

Диагностирование
Полноценная диагностика ишемии сердца подразумевает проведение ряда обследований:
- первым делом вам будет измерено давление;
- нужно будет сдать биохимию крови и общий анализ, чтобы определить в ней уровень холестерина;
- потребуется пойти и на ЭКГ — электрокардиографию, а также выполнить нагрузочный тест.
Последний тест при ишемии сердца проводится на специальном велосипеде (велоэргометре) с прикрепленными к груди датчиками. Пока вы будете крутить педали, специалист-кардиолог определит, при какой физической нагрузке в вашем организме начинаются опасные изменения.
В отдельных случаях при ишемии вас также могут направить на УЗИ (ультразвуковое исследование) сердца на предмет проверки работы миокарда. Самая точная картина, показывающая, какая артерия и насколько сужена, дает другое исследование — ангиография. При его проведении в кровеносное русло вводится вещество, делающее видимыми коронарные артерии при рентгеновском обследовании. В результате специалист определяет, как движется по сосудам кровь и в каком именно месте находится затор.
Лечение
Ишемия сердца всегда развивается постепенно, поэтому очень важно на ранней стадии ишемии выявить заболевание и приступить к лечению. Для этого используется набор препаратов:
- Для расширения сосудов — нитросорбит, нитроглицерин;
- Препятствующие образованию тромбов — гепарин, аспирин;
- Препараты для борьбы с высоким холестерином и питающие клетки сердца кислородом.

Иногда при лечении ишемии сердца применяют другие препараты, например, бета-блокаторы, которые понижают давление и замедляют работу сердца, в результате чего ему требуется меньшее количество кислорода. В стационаре применяются также лекарства, растворяющие уже имеющиеся тромбы. Также больные самостоятельно могут применять успокоительные, лучше растительного происхождения, т. к. именно стрессы зачастую провоцируют новые приступы ишемической болезни. Использовать можно, например, пустырник или валериану.
Тем не менее, все вышеназванные препараты способны лишь замедлить развитие заболевания. Лечение ишемии сердца, особенно в тяжелых ее проявлениях возможно лишь путем хирургического вмешательства.
Аортокоронарное шунтирование
В ходе этой операции хирурги имплантируют новый сосуд. Это шунт, по которому к сердцу теперь будет в обход поврежденного участка поступать достаточное количество крови. Как донорский сосуд обычно используется большая подкожная вена ноги, если, правда, пациент не страдает варикозной болезнью. Одним концом вена подшивается к аорте, другим же — к сосуду ниже участка сужения, после чего поток крови устремляется по созданному искусственно руслу.

После операции приступы стенокардии у пациента пропадают, он прекращает принимать большую часть лекарств, без которых ранее существовать было невозможно и возвращается по сути к нормальной жизни. Но и этот вновь созданный шунт со временем также может быть перекрыт холестериновыми бляшками и привести к новому развитию ишемии сердца, поэтому за состоянием здоровья пациент следить также обязан.
Ангиопластика
В ходе этой операции хирург механически расширяет участок суженной артерии, происходит восстановление кровотока при ишемии. Для этого в бедренную артерию вставляется баллонный катетер в виде гибкой трубки и проводят ее в коронарные артерии.
Когда трубка доходит до участка сужения сосуда, надетый на катетер баллончик раздувается и устанавливается стент — устройство, напоминающее распорку для предотвращения сужения сосуда. Эта операция значительно легче переносится, но она противопоказана больным диабетом и тем, у кого протекает острая фаза заболевания, а поражение сосудов уже слишком сильное.
Профилактика ишемической болезни
Действенный способ профилактики и лечения ИБС — смена образа жизни, что устранит сами причины ишемии сердца. Поменять нужно будет следующие привычки:
- Отказаться от табакокурения;
- Соблюдение диеты, включающей нежирную пищу, употребление свежих овощей, фруктов;
- Ежедневно проявлять физическую активность, заниматься лечебной физкультурой, постепенно снижать массу тела;
- Следить за артериальным давлением, поддерживать его в норме;
- Научитесь эффективно снимать стрессы релаксацией или приемами йоги.
Больные ишемией сердца должны также обязательно иметь полноценный отдых, спать необходимо не менее 8 часов. Нельзя переедать, а последний за сутки прием пищи должен быть осуществлен не позднее, чем за 3 часа до сна. Почаще бывайте на свежем воздухе и увеличивайте постепенно продолжительность прогулок.
Народные методы профилактики ИБС
Чтобы избежать в будущем возникновение ишемии сердца или затормозить ее развитие, наряду с традиционным лечением оказывается крайне полезным следование народным старым рецептам.

Лечение ишемии шиповником и боярышником
Очень полезно пить при лечении ишемии сердца настой боярышника и шиповника. Плоды заваривать нужно как чай, в течение 2-х часов настаивая, и 3-4 раза по полстакана в день выпивать.
Шиповник можно использовать и для ванны. 500 г шиповника нужно залить кипятком объемом 3 л и в течение десяти минут варить смесь на медленном огне. Далее она остужается и процеживается, добавляется в ванну. Температуру воды держите порядка 38 градусов, процедур для получения хорошего результата необходимо будет провести не менее 20.
Польза чеснока
- Очистите средний молодой чеснок, растолките его в кашицу, переложите в банку;
- Залейте чесночную массу стаканом масла подсолнечного, поставьте в холодильник;
- Через день выдавите в стакан примерно одну столовую ложку лимонного сока, добавьте чайную ложку приготовленного чесночного масла и полученную смесь проглотите.
Делайте это ежедневно по 3 раза за полчаса до приема пищи. После трех месяцев курса сделайте перерыв, после чего лечение ишемии чесноком можно будет возобновить.
Народные рецепты лечения ишемии
Лечение ишемии сердца наряду с выписанными кардиологом препаратами можно проводить и с использованием народной медицины. Ниже представим несколько эффективных рецептов, зачастую помогающих успешнее излечиваться от ишемической болезни и устраняющие причины ее возникновения:
- Фенхель. 10 гр. плодов залейте стаканом кипятка. Погрейте недолго в водяной бане смесь, охладите и процедите. Объем после этого нужно довести до 200 мл. Принимать отвар следует до четырех раз ежедневно по столовой ложке. Особенно помогает при лечении коронарной недостаточности.
- Мед с хреном. Натрите на мелкой терке хрен, чайную ложку которого смешайте с таким же количеством меда. Делать это нужно непосредственно перед употреблением, средство же для лечения принимать желательно месяц. Запивать смесь можно только водой.
- Сушеница болотная. Залейте ее (10 г) стаканом кипятка и на 15-ть мин. поставьте на водяную баню. За ¾ часа охладите смесь, процедите, доведите объем до 200 мл. Выпивать следует средство по полстакана после еды. Эффективно помогает при лечении стенокардии.
- Чай из боярышника. Плоды сушеные заварите также, как обычный чай. Цвет — как не очень крепкий черный чай. Применяется при ишемии сердца и любых сердечных заболеваниях, пить можно с сахаром.
- Боярышник с пустырником. Считалось ранее незаменимым средством лечения ишемии сердца. Плоды боярышника смешайте с пустырником по 6 ложек столовых. Залейте 7-ю стаканами крутого кипятка, но завар не кипятите. Емкость укутайте одеялом и настаивайте сутки. Далее настой процедите, ежедневно до 3-х раз можете его принимать. Смешайте при желании с шиповником (отваром), но не подслащивайте. Храните в холодильнике.
- Лист земляники. Залейте 20 г листьев кипятком, стакан смеси кипятите четверть часа, после чего ее нужно настоять в течение двух часов. Отвар процедите и доведите кипяченой водой его количество до первоначального. Принимайте при ишемии по столовой ложке до четырех раз в день в любое время.

Питание при ИБС
Прием одних лишь таблеток при ишемии сердца, назначенных врачом, недостаточен для получения результата лечения. Важно также для снижения холестерина и укрепления сердца правильно питаться. Прежде всего нужно максимально ограничить употребление продуктов, богатых насыщенными жирами. Это в основном пища животного происхождения — мясо, яйца, молоко, сливочное масло, колбасы.
Ишемия сердца — не повод полностью отказаться от этих продуктов, но при этом молоко нужно употреблять исключительно обезжиренное, а мясо — постное, без жира. Лучший вариант в этом случае — индейка, телятина, цыплята и мясо кролика. Весь видимый жир с мяса при приготовлении блюд нужно удалять. А при запекании в духовке для удаления лишнего жира мясо помещайте на решетку. При приготовлении яичницы и омлета на порцию используйте не более одного яйца. Для увеличения объема блюда добавляйте только белок.
Рыбу, напротив, при ишемии сердца следует выбирать самую жирную, например, скумбрию. В рыбьем жире много важных компонентов для холестеринового обмена. И еще в морской рыбе много йода, предотвращающего образование склеротических бляшек. В избытке этот компонент содержится и в морской капусте. Последняя к тому же растворяет и кровяные сгустки, являющиеся причиной возникновения тромбов.
Ненасыщенные жиры, напротив, для больных ишемией сердца необходимы. В организме они способствуют выработке т. н. «полезного» холестерина. Эти компоненты содержатся в растительном масле, любом — оливковом, подсолнечном и т. д. Уменьшают количество холестерина продукты, в которых велико содержание пищевых волокон. Это овощи, хлеб с отрубями, орехи, бобы.
Ягоды также очень полезны при ишемии сердца, т. к. в них содержится салициловая кислота, предупреждающая образование тромбов. Нужно употреблять бананы, персики, курагу и другие продукты, богатые калием. Отказаться же следует от соленых и слишком острых блюд, не пейте также много жидкости. Принимать пищу лучше небольшими порциями до пяти раз в день. Пару раз в неделю ограничьтесь вегетарианской пищей.
Значение физической нагрузки при ИБС
При лечении ишемии сердца немаловажное значение имеют физические тренировки. Если заболевание находится в первоначальной стадии, больному показаны плавание, велосипед – не слишком интенсивные нагрузки циклического характера. Они не должны проводиться лишь в периоды обострения.
Если у больного тяжелая форма ишемии сердца, то в качестве нагрузки применяются комплексы специальной лечебной гимнастики. Подбирается он лечащим врачом с учетом состояния пациента. Занятия должны проводиться инструктором в стационаре, поликлинике и под контролем врача. После проведения курса пациент может дома самостоятельно выполнять те же упражнения.