Острые деструктивные процессы в легких — сюда относятся абсцесс и гангрена легкого.
Абсцесс легкого может иметь как пневмониогенное, так и бронхогенное происхождение. Пневмониогенный абсцесс легкоговозникает как осложнение пневмонии любой этиологии, обычно стафилококковой и стрептококковой. Нагноению очага пневмонии обычно предшествует некроз воспаленной легочной ткани, за которым следует гнойное расплавление очага. Расплавленная гнойно-некротическая масса выделяется через бронхи с мокротой, образуется полость абсцесса. В гное и в воспаленной легочной ткани обнаруживается большое число гноеродных микробов. Острый абсцесс локализуется чаще во II, VI, VIII, IX и Х сегментах, где обычно расположены очаги острой бронхопневмонии. В большинстве случаев абсцесс сообщается с просветом бронхов (дренажные бронхи), через которые гной выделяется с мокротой. Бронхогенный абсцесс легкого появляется при разрушении стенки бронхоэктаза и переходе воспаления на соседнюю легочную ткань с последующим развитием в ней некроза, нагноения и формированием полости — абсцесса. Стенка абсцесса образована как бронхоэктазом, так и уплотненной легочной тканью. Бронхогенные абсцессы легкого обычно бывают множественными. Острый абсцесс легкого иногда заживает спонтанно, но чаще принимает хроническое течение. Хронический абсцесс легкого обычно развивается из острого и локализуется чаще во II, VI, IX и Х сегментах правого, реже левого легкого, т.е. в тех отделах легких, где обычно встречаются очаги острой бронхопневмонии и острые абсцессы. Строение стенки хронического абсцесса легкого не отличается от хронического абсцесса другой локализации. Рано в процесс вовлекаются лимфатические дренажи легкого. По ходу оттока лимфы от стенки хронического абсцесса к корню легкого появляются белесоватые прослойки соединительной ткани, что ведет к фиброзу и деформации ткани легкого. Хронический абсцесс является источником бронхогенного распространения гнойного воспаления в легком. Возможно развитие вторичного амилоидоза.
Гангрена легкого — наиболее тяжелый вид острых деструктивных процессов легких. Она осложняет обычно пневмонию и абсцесс легкого любого генеза при присоединении гнилостных микроорганизмов. Легочная ткань подвергается влажному некрозу, становится серо-грязной, издает дурной запах. Гангрена легкого обычно приводит к смерти.
Острые деструктивные процессы в легких
Комментарии запрещены.
РАССКАЖИТЕ ПОЖАЛУЙСТА О НАС ДРУЗЬЯМ!
Нагноительные заболевания легких или острая инфекционная деструкция легких – патологический процесс, характеризующийся воспалительной инфильтрацией и последующим гнойным или гнилостным распадом (деструкцией) легочной ткани в результате воздействия неспецифических патогенных микроорганизмов (к специфическим деструкциям относятся туберкулезная казеозная пневмония, сифилитическая гумма и др.). В зависимости от характера деструкции различают абсцесс легкого, гангрену и гангренозный абсцесс.
Абсцесс легкого – локализованное гнойное расплавление легочной ткани с образованием гнойной полости, ограниченной пиогенной мембраной. В практике терапевта чаще встречаются абсцессы легкого, протекающие по типу “абсцедирующей пневмонии” с формированием в зоне пневмонического очага мелких гнойных полостей, сливающихся друг с другом.
Гангрена легкого – массивный некроз и гнилостный распад легочной ткани, не склонный к отграничению.
Гангренозный абсцесс характеризуется менее обширным и более склонным к отграничению, чем при гангрене легкого, гнилостному распаду легочной ткани с образованием гнойной полости с пристеночными или свободно лежащими тканевыми секвестрами.
Эпидемиология. Достаточно полных данных о частоте инфекционных деструкций легких нет ни в отечественной, ни зарубежной литературе. В развитых западных странах заболеваемость деструкциями легких существенно снизилась и насчитывает единичные случаи. В России эта проблема остается весьма актуальной. Так, по данным А.Г.Чучалина (2002) в 1999 году в лечебных учреждениях России было зарегистрировано свыше 40 тыс. пациентов с гнойными легочными заболеваниями, что является весьма неблагоприятным показателем. Летальность при абсцессе легкого достигает 20%, а при гангрене – 40 % и более.
Этиология. Длительное время основным возбудителем острых инфекционных деструкций легких считался золотистый стафилококк (в связи с частым попаданием в мокроту больного стафилококка, сапрофитирующего в носоглотке). В последние годы ведущая этиологическая роль стафилококка установлена лишь при постпневмонических и гематогенно-эмболических абсцессах легких при сепсисе.
Возбудителями аспирационных абсцессов легких являются грамотрицательные микроорганизмы (синегнойная палочка, клебсиелла пневмонии (палочка Фридлендера), протей, кишечная палочка) и анаэробы (бактероиды, фузобактерии, анаэробные кокки). Гангрена легкого, как правило, вызывается ассоциацией микроорганизмов, среди которых обязательно присутствует анаэробная микрофлора. Анаэробы являются сапрофитами полости рта, при ее патологии (пульпиты, парадонтоз) содержание анаэробов увеличивается многократно.
Патогенез. Наиболее частый путь инфицирования легкого бронхогенный , в том числе аэрогенный (ингаляционный) – при попадании патогенной флоры в респираторные отделы с потоком воздуха и аспирационный – при аспирации инфицированной слизи, слюны, рвотных масс, крови из носоглотки. Аспирации способствуют глубокое алкогольное опьянение, бессознательные состояния, связанные с черепно-мозговой травмой, острым нарушением мозгового кровообращения, эпилептическим припадком или наркозом, грыжа пищеводного отверстия и другая патология пищевода. Инфицированный материал вызывает обтурацию бронхов с развитием ателектазов легочной ткани, что создает благоприятные условия для жизнедеятельности анаэробной флоры.
Возможна аспирация инородных тел (зубных протезов, пуговиц, семечек и других) с присоединением вторичной инфекции. При регургитации кислого желудочного содержимого и попадании его в бронхи (синдром Мендельсона) происходит химическое повреждение легочной паренхимы с последующим инфицированием.
Реже встречаются гематогенный, лимфогенный и травматический пути инфицирования. Гематогенные абсцессы легких развиваются, как правило, при сепсисе в результате эмболии инфицированного материала в сосуды легочной артерии. Источником эмболов могут быть инфицированные тромбы в венах нижних конечностей и таза, вегетации на трехстворчатом клапане при инфекционном эндокардите у инъекционных наркоманов и т.д. Возможно бронхогеннное инфицирование инфарктов легких, развившихся в результате тромбоэмболии легочной артерии первично стерильными тромбами.
В патогенезе инфекционных деструкций легких взаимодействуют патогенные свойства микроорганизмов и противоинфекционные защитные механизмы больного. Большинство возбудителей деструкций не способны к адгезии на клетках нормального бронхиального эпителия благодаря совершенной системе местной бронхопульмональной защиты – мукоцилиарного клиренса, гуморальных защитных факторов, продуцируемых в альвеолах и бронхах (лизоцима, комплемента, интерферона), альвеолярного сурфактанта, фагоцитарной активности макрофагов, бронхоассоциированной лимфоидной ткани.
Развитию деструктивных процессов способствует подавление общей и местной реактивности в результате воздействия на пациента различных инфекционных и неинфекционных факторов. К ним относятся:
1 .Респираторные вирусные инфекции, вызывающие некроз эпителия бронхов и угнетение местного иммунитета, что способствует активации условно-патогенных микроорганизмов, золотистого стафилококка и др.
2. Пневмококковые пневмонии, способствующие вторичному обсеменению пораженной легочной ткани гноеродными микроорганизмами.
3. Хронический бронхит, в том числе связанный с курением, нарушающий механизмы противоинфекционной защиты и дренажную функцию бронхов.
4. Бронхоэктазы, являющиеся источником инфицирования паренхимы легкого.
5.Терапия глюкокортикостероидами, оказывающая иммунодепрессивный эффект.
6. Сахарный диабет , СПИД и другие иммунодефицитные состояния, снижающие защитные механизмы больного
7. Злоупотребление алкоголем, играющее особую роль вследствие высокой вероятности аспирации рвотными массами во время алкогольного опьянения, снижения общей и местной реактивности организма, высокой обсемененности полости рта анаэробной флорой из-за плохого ухода за зубами, наличия хронического бронхита курильщика.
8. Переохлаждение.
При наличии этиологических, провоцирующих и предрасполагающих факторов развивается инфекционный некроз легочной ткани с последующим гнойным или гнилостным ее расплавлением под воздействием экзотоксинов микроорганизмов. При гангрене легкого большую патогенетическую роль играют микротромбозы легочных сосудов в зоне поражения, затрудняющие возможность образования грануляционной ткани для демаркации зоны некроза.
Патологическая анатомия. При абсцессе легкого в центре пневмонического инфильтрата происходит гнойное расплавление легочной ткани с формированием полости абсцесса, содержащей гнойный детрит, а в стадии дренирования полости – гной и воздух. От жизнеспособной легочной ткани полость отделена пиогенной мембраной. По мере разрешения процесса полость абсцесса очищается от гноя и сморщивается или остается воздушной кистой легкого.
При гангрене легкого развивается массивное гнилостное омертвение, без четких границ переходящее в окружающую отечную легочную ткань. Гангренозное легкое представляет собой серовато-зеленую массу с множественными полостями распада со зловонной жидкостью. Появление пиогенной мембраны вокруг некроза свидетельствует о трансформации гангрены легкого в гангренозный абсцесс.
Классификация. В клинической практике наибольшее распространение получила классификация острых инфекционных деструкций легких по Н.В.Путову (2000).
По патогенезу:
Постпневмонические
Аспирационные
Гематогенно - эмболические
Травматические
Нагноение инфаркта легкого
По клинике:
Периферические абсцессы легкого
Центральные абсцессы легкого:
а) одиночные, б) множественные
Гангрена легкого
По степени тяжести:
Легкой степени
Крайне тяжелой
По характеру течения:
Подострое
Хроническое
Осложнения:
Дыхательная недостаточность
Инфекционно-токсический шок
Респираторный дисстресс-синдром
Легочное кровотечение
Пиопневмоторакс
Эмпиема плевры
Септикопиемия
Поражение противоположного легкого при первично односторон- нем процессе
Флегмона грудной клетки
Амилоидоз внутренних органов
Легочное сердце
Клиника . Инфекционные деструкции легких чаще развиваются у мужчин трудоспособного возраста, злоупотребляющих алкоголем. Заболеванию часто предшествует переохлаждение в состоянии алкогольной интоксикации (в 50 – 75% случаев).
В клинической картине абсцесса легких традиционно различают два периода:
1. Период формирования абсцесса до прорыва продуктов распада в бронх.
2. Период после прорыва гнойника в бронх.
Абсцесс легкого имеет, как правило, острое начало. В первом периоде клинические данные соответствуют тяжелой пневмонии. Наблюдаются лихорадка, ознобы, выраженная потливость, сухой кашель, боли в груди на стороне поражения, одышка. При осмотре выявляются легкий акроцианоз, отставание пораженной половины грудной клетки в акте дыхания. Определяется притупление перкуторного звука, бронхиальное или жесткое везикулярное дыхание, на фоне которого выслушиваются сухие и мелкопузырчатые влажные хрипы, иногда – крепитация и шум трения плевры.
Общий анализ крови выявляет нейтрофильный лейкоцитоз до 18-20 тыс. со сдвигом лейкоформулы влево до юных форм, токсическую зернистость нейтрофилов (+++), увеличение СОЭ до 40-50 мм / час. При биохимическом анализе крови определяется повышенное содержание α 2 - и γ - глобулинов, фибриногена, серомукоидов, С- реактивный белок. Возможна протеинурия из-за токсического поражения почек. При микроскопии мокроты обнаруживаются лейкоциты, при ее бактериологическом исследовании – различные виды бактерий.
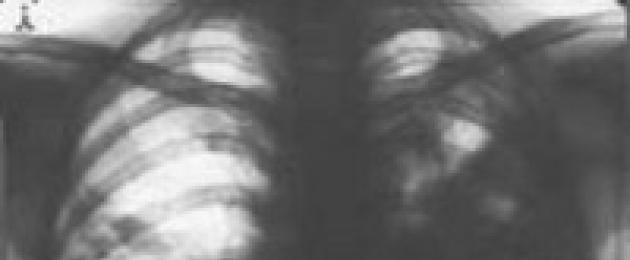
Рентгенография органов грудной клетки выявляет интенсивное инфильтративное затемнение различной протяженности, напоминающее сливную очаговую, сегментарную или долевую пневмонии. Характерны выпуклая в сторону здоровой доли граница поражения, а также появление на фоне затемнения более плотных очагов. Чаще всего абсцесс локализуется в заднем сегменте верхней доли (S 2) и в верхушечном сегменте (S 6) нижней доли.
Назначенное антибактериальное лечение эффекта не дает. Сохраняется гнойно-резорбтивная лихорадка, нарастает интоксикация. На 2-й неделе от начала заболевания, когда начинается гнойное расплавление стенки бронха, проходящего через очаг деструкции, мокрота больного приобретает зловонный запах, ощущаемый и при дыхании больного. Неприятный запах, исходящий от больного абсцессом легкого, ощущается при входе в палату.
В это время рентгенологически на фоне инфильтрации легочной ткани выявляются участки просветления легочной ткани (зоны распада), связанные со скоплением газа, продуцируемого анаэробной микрофлорой.
Второй период заболевания начинается с прорыва продуктов распада легочной таки в бронх. У больного внезапно возникает приступообразный кашель с отхождением обильной зловонной мокроты (0,5 л и более), нередко “полным ртом”. Мокрота гнойная, часто с примесью крови. При отстаивании она разделяется на три слоя: нижний – густой, сероватого цвета, содержит гной, эластические волокна; cредний – мутный, тягучий, состоит из слюны; верхний – пенистый, слизистый, с примесью гноя.
После прорыва гнойника в случае хорошего дренирования абсцесса быстро наступает улучшение состояния больного – температура тела снижается, появляется аппетит, количество мокроты уменьшается. Уменьшается зона перкуторной тупости. При поверхностно расположенных абсцессах появляется тимпанический перкуторный звук, иногда – амфорическое дыхание. Количество влажных хрипов при вскрытии абсцесса увеличивается, а затем быстро уменьшается.
Рентгенологически во втором периоде абсцесса легких просветление легочной ткани приобретает округлую форму с горизонтальным уровнем жидкости, который при хорошем дренировании определяется на дне полости. Зона инфильтрации уменьшается до размеров абсцесса.
При фибробронхоскопии определяется эндобронхит, из просвета дренирующего бронха поступает густой гной. Анализы крови постепенно улучшаются.
В дальнейшем инфильтрация стенок абсцесса уменьшается, уровень жидкости исчезает, а сама полость уменьшается и облитерируется (полное выздоровление) или превращается в тонкостенную кисту (клиническое выздоровление). При благоприятном течении болезни полное выздоровление наступает через 1– 3 месяца у 25 – 40% больных.
При плохом дренировании полости абсцесса сохраняются гектическая лихорадка с ознобами, потливость, отсутствие аппетита. В течение нескольких недель или месяцев, несмотря на лечение, больные продолжают выделять обильную гнойную мокроту. Развивается быстрое истощение. Цвет лица становится землисто-серым, пальцы приобретают форму “барабанных палочек”, ногти – “часовых стекол”.
Рентгенологически на фоне сохраняющейся инфильтрации определяется крупная полость с высоким уровнем жидкости. При лабораторных исследованиях выявляются анемия, гипопротеинемия (из-за потери белка с мокротой и нарушения его синтеза в печени), протеинурия. Развивается амилоидоз внутренних органов. Такое состояние трактуется как хронический абсцесс легкого и лечится, как правило, хирургическим путем.
Клиника гангрены легкого отличается очень тяжелым течением. Периоды болезни в отличие от абсцесса легких не выражены. Ведущие синдромы – гнилостная интоксикация и острая дыхательная недостаточность. Лихорадка имеет гектический характер, сопровождается изнурительными ознобами и выраженной потливостью. Беспокоят кашель с отделением зловонной гнилостной мокроты с примесью крови и боли в грудной клетке. Зловонный запах, исходящий от больного гангреной легких, ощущается уже при входе в отделение.
Над пораженным легким определяется притупление перкуторного звука. Очень быстро на фоне тупости появляются участки тимпанита вследствие образования множественных очагов распада. При аускультации дыхание ослабленное или бронхиальное, выслушиваются влажные хрипы. Над зоной поражения отмечается болезненность межреберных промежутков (симптом Крюкова – Зауэрбруха), при надавливании стетоскопом появляется кашель (симптом Кисслинга), что свидетельствует о вовлечении в процесс плевры.
Рентгенологически определяется массивная инфильтрация легочной ткани без четких границ, занимающая 1-2 доли или все легкое, с появлением на ее фоне множественных сливающихся полостей неправильной формы.
Анализы крови характеризуются выраженными изменениями лейкоформулы (сдвиг влево до юных, метамиелоцитов и др.), анемией, гипопротеинемией. Характерно развитие ДВС-синдрома. Гнилостная мокрота содержит секвестры легочной ткани (пробки Дитриха), кровь.
Распространенная гангрена более чем у 40% больных приводит к ранней летальности (на 5 – 7-й день болезни) из-за нарастающей интоксикации и развития тяжелых осложнений.
Осложнения абсцесса и гангрены легких :
1. Инфекционно-токсический шок развивается в остром периоде при массивном поступлении в кровь инфекционных микроорганизмов и их токсинов. Проявляется острой сосудистой, дыхательной, сердечной, почечной недостаточностью и развитием диссеминированного внутрисосудистого свертывания крови. Летальный исход от шока наступает более чем в 50% случаев.
2. Острый респираторный дистресс-синдром (шоковое легкое, некардиогенный отек легких) развивается при инфекционно-токсическом шоке или при отсутствии выраженных расстройств центральной гемодинамики. В его основе лежат нарушения микроциркуляции в области альвеоло-капиллярной мембраны, ассоциированные с воздействием инфекционных токсинов и биологически активных, эндогенных медиаторов воспаления. Резко увеличивается проницаемость легочных капилляров, что ведет к интерстициальному и альвеолярному отеку легких.
3. Пиопневмоторакс и эмпиема плевры развиваются более чем у 20% больных вследствие прорыва легочного гнойника в плевральную полость. Больной внезапно ощущает резкую боль в груди и усиление одышки. Количество мокроты уменьшается. Плевральная полость через очаг деструкции и бронхиальное дерево сообщается с внешней средой. Легкое частично или полностью спадается. Состояние больного резко усугубляется при формировании в области бронхоплеврального сообщения клапанного механизма и развитии напряженного пиопневмоторакса.
При осмотре больного определяется цианоз, учащение дыхания, вынужденное сидячее положение в постели. Перкуторно над верхними отделами пораженного легкого определяется тимпанит, в нижних отделах – притупление звука с горизонтальной верхней границей. Дыхательные шумы исчезают. Рентгенологически на фоне поджатого легкого в плевральной полости выявляются воздух и жидкость.
При напряженном пиопневмотораксе на фоне нарастающей одышки (до 40 дыханий в минуту и более) и цианоза происходит быстрое увеличение объема шеи, лица, грудной клетки. Пальпаторно в области припухлости определяется крепитация, связанная с подкожной эмфиземой. Эмфизема может распространиться на нижние отделы тела и ткани средостения с тяжелыми нарушениями гемодинамики.
4. Легочное кровотечение – при выделении за сутки с кашлем 50 мл крови и более. Обычно ему предшествует кровохарканье (примесь крови к мокроте). Причиной кровотечения обычно является аррозия ветвей легочной артерии в зоне деструкции. При обильной кровопотере быстро развивается гиповолемический шок.
5. Сепсис с септикопиемией проявляется тяжелой гектической лихорадкой, увеличением селезенки, высевом возбудителей из крови. Гематогенные гнойные метастазы возникают в головном мозге, почках, перикарде и других органах и тканях
6. Бронхогенное распространение первично одностороннего деструктивного процесса на противоположную сторону происходит у ослабленных пациентов и больных, нарушающих режим лечения.
Дифференциальный диагноз проводится со следующими заболеваниями:
1. С инфильтративным туберкулезом легких в фазе распада и формирования каверны, для которого характерны менее выраженная интоксикация и торпидное течение. Мокрота слизисто-гнойная без зловонного запаха, в суточном количестве не более 100 мл. Физикальные данные часто скудные.
Ренгенологические признаки туберкулеза легких значительно больше выражены в соответствии со старым правилом фтизиатров – ” мало слышно, но много видно “. Определяются сегментарное или полисегментарное затемнения негомогенного характера преимущественно в верхних долях легких с небольшими очагами “отсева” в соседних сегментах вследствие бронхогенной диссеминации процесса. Сформированные каверны выявляются в виде тонкостенных полостей без уровня жидкости.
При микроскопии мокроты или в бронхиальных смывах методом флотации можно обнаружить микобактерии. Диагностике помогают анамнестические данные о контакте с туберкулезными больными и отсутствие динамики от пробного лечения антибиотиками широкого спектра действия.
2. С полостной формой периферического рака легкого, который развивается чаще у много курящих мужчин в возрасте старше 50 лет. Начало болезни незаметное. Кашель редкий со скудной мокротой. Физикальные данные не выражены, за исключением случаев развития перифокальной пневмонии. Иногда диагноз становится рентгенологической находкой – при обследовании выявляется полость с толстыми бугристыми стенками без уровня жидкости, которую ошибочно принимают за абсцесс легкого. Уточнению диагноза способствуют компьютерная томография легких и бронхоскопия.
3. С метастатическим раком легкого , который представляет собой множественные гомогенные округлые тени по всем легочным полям. Наиболее часто метастазируют в легкие опухоли половых органов, почек, желудка, печени, костей.
С диафрагмальной грыжей, которая проявляется в виде тонкостенного образования над диафрагмой, нередко с горизонтальным уровнем жидкости, без каких-либо клинических проявлений деструкции легкого. Рентгенологическое исследование желудочно-кишечного тракта с контрастным веществом легко выявляет, что в плевральную полость через грыжевые ворота попадает часть желудка или селезеночного угла толстой кишки.
Лечение инфекционных деструкций легких должно осуществляться в специализированных отделениях торакальной хирургии с использованием консервативных, бронхоскопических и оперативных методов. Консервативное лечение включает три обязательных компонента:
2. Оптимальное дренирование полостей деструкции.
3.Дезинтоксикационное и общеукрепляющее лечение, специфическая иммунотерапия.
1. Антибактериальная терапия проводится до клинико-рентгенологического выздоровления больных, нередко на протяжении 1,5 – 3 месяцев. Решающее значение имеет в начальном периоде болезни. Антибиотики вводятся внутримышечно или внутривенно, в тяжелых случаях – в подключичную вену через катетер. На первом этапе лечения выбор антибактериальных средств осуществляется эмпирически, после микробиологической идентификации возбудителя проводится коррекция лечения. Парентеральная антибактериальная терапия проводится до достижения клинического эффекта (снижение лихорадки, уменьшение кашля и одышки, снижение лейкоцитоза), после чего возможен переход на пероральный прием препаратов.
Назначаемые антибиотики должны быть достаточно эффективными по отношению к основным возбудителям деструкций – стафилококку, грамотрицательной и анаэробной микрофлоре.
При стафилококковых деструкциях легких препаратами первой линии лечения являются “защищенный” ингибитором β-лактамаз амоксициллин/клавунат (амоксиклав – по 1,2 г внутривенно 3 раза в сутки) и цефалоспорины II и IV поколений (цефуроксим – по 0,75–1,5 г 3–4 раза в сутки и цефепим – по 0,5 –1 г 2 раза в сутки). Цефалоспорины III поколения (цефотаксим, цефтриаксон, цефтазидим) в отношении грамположительных стафилококков менее активны. Может применяться и оксациллин в максимально допустимой дозе, разделенной на 3 – 4 введения в сутки. Эффективными противостафилококковыми препаратами являются также линкосамиды (линкомицин, клиндамицин – по 0,3 – 0,6 г внутримышечно или внутривенно капельно 2 раза в сутки) и “респираторные” фторхинолоны – левофлоксацин (таваник- – по 0,5 г внутривенно 1–2 раза в сутки) и моксифлоксацин (авелокс) .
Обычно проводят комбинированную терапию, сочетая вышеуказанные препараты с аминогликозидами (гентамицин, амикацин) или метронидазолом (метрагил – по 0,5 г внутривенно 3 раза в сутки).
При неэффективности лечения применяют антибиотики резерва –карбапенемы (тиенам – по 0,5 г внутривенно 3 – 4 раза в сутки) или ванкомицин (по 1 г внутривенно 2 раза в сутки), обладающий высокой активностью против всех резистентных к пенициллинам штаммов стафилококков.
При лечении инфекционных деструкций легких, вызванных грамотрицательной микрофлорой, назначают “защищенные” аминопенициллины, цефалоспорины II–IV поколений, “респираторные” фторхинолоны, в тяжелых случаях – в комбинации с аминогликозидами II и III поколений (гентамицин, амикацин, тобрамицин). При отсутствии эффекта показана монотерапия карбапенемами.
При аспирационных абсцессах и гангрене легких назначают антибактериальные препараты с высокой активностью против анаэробной микрофлоры . На первом этапе лечения предпочтение отдается клиндамицину (внутривенно по 0,3 – 0,9 г 3 раза в сутки с переходом на прием внутрь по 0,3 г 4 раза в сутки в течение 4 недель). Менее эффективен линкомицин , назначаемый в той же дозе. Для воздействия на анаэробы можно назначить и метронидазол по 0,5 г внутривенно 3 раза в сутки.
Учитывая преимущественно сочетанную этиологию инфекционных деструкций легких, вышеуказанные препараты, как правило, назначают в комбинации с “защищенными” аминопенициллинами, цефалоспоринами II–IV поколений, “респираторными” фторхинолонами и аминогликозидами, обладающими широким спектром действия в отношении большинства грамотрицательных возбудителей и стафилококка.
Высокой активностью против анаэробов обладают карбапенемы (тиенам), которые могут назначаться в качестве монотерапии или в комбинации с аминогликозидами.
2. Дренирование полостей деструкции осуществляется в соответствии с фундаментальным принципом гнойной хирургии – “ Где гной – опорожняй”. Для оптимального дренирования гнойных полостей легких проводят следующие мероприятия:
Постуральный дренаж (принятие больным положения тела, при котором дренирующий бронх оказывается направленным вертикально вниз, не менее 8–10 раз в сутки, осуществляя при этом максимальное откашливание);
Лечебная бронхоскопия с промыванием дренирующего бронха и полости антисептиками;
Длительная катетеризация трахеи и дренирующего бронха с помощью микротрахеостомии для санации бронхиального дерева;
Трансторакальная пункция периферически расположенного абсцесса и его дренирование для последующей санации гнойной полости.
Лучшему отделению гнойной мокроты способствует прием муколитиков (йодистый калий, бромгексин, мукалтин, ацетилцистеин, амброксол ) и бронхолитиков, а также вибрационный массаж грудной клетки.
При развитии эмпиемы плевры или пиопневмоторакса проводят повторные плевральные пункции для удаления гнойного содержимого и воздуха или устанавливают дренажную трубку.
– это осложнения бактериальной пневмонии, протекающие с развитием гнойно-воспалительных процессов в легком и плевре. Общими проявлениями различных форм бактериальной деструкции легких служат симптомы гнойной интоксикации и дыхательной недостаточности. Диагностика и дифференциальная диагностика основывается на данных рентгенографии легких, УЗИ плевральной полости, торакоцентеза, лабораторного исследования мокроты, экссудата, периферической крови. Основные принципы лечения бактериальной деструкции легких включают антибиотикотерапию, инфузионную детоксикацию, санацию бронхов, по показаниям – пункцию и дренирование плевральной полости, хирургическое лечение.
МКБ-10
J85 J86
Общие сведения
Бактериальная деструкция легких (син. гнойно-деструктивная пневмония) - это воспаление легочной ткани, приобретающее гнойно-некротический характер и приводящее к грубым морфологическим изменениям паренхимы легких. Бактериальной деструкцией легких осложняются около 10% пневмоний у детей, летальность при этом составляет 2–4 %. Среди взрослых гнойно-деструктивная пневмония чаще всего регистрируется у мужчин в возрасте 20-40 лет. Примерно в 2/3 случаев поражается правое легкое, в 1/3 – левое легкое, очень редко (у 1-5% больных) развивается двусторонняя бактериальная деструкция легких. Поскольку данное состояние всегда вторично и развивается на фоне бактериальной пневмонии, важнейшей задачей пульмонологии является поиск путей предупреждения, ранней диагностики и оптимального лечения деструктивных процессов в легких.
Причины
Наиболее частыми инициаторами деструктивных пневмоний выступают стафилококки, зеленящие стрептококки, протей, синегнойная и кишечная палочки. Среди возбудителей отмечается абсолютное преобладание стафилококка, что заставило выделить в особую этиологическую подгруппу стафилококковую деструкцию легких. Реже бактериальную деструкцию легких вызывают палочки Пфейффера и Фридлендера, пневмококки. В большинстве случаев начало гнойно-некротическим процессам дают микробные ассоциации, одновременно представленные 2–3 и более видами бактерий.
В основе развития первичной бактериальной деструкции легких лежит аэрогенный или аспирационный механизм проникновения возбудителей в легкие с развитием бактериальной пневмонии . Факторами риска в этом случае выступают предшествующие воспалению легких ОРВИ, аспирация содержимого носо- и ротоглотки, желудка; ГЭРБ, фиксация инородных тел в бронхах и др. При вторично-метастатической деструкции главенствующее значение принадлежит гематогенному распространению инфекции из локальных гнойных очагов (при остром остеомиелите, фурункулезе, пупочном сепсисе и пр.).
Развитию бактериальной деструкции легких способствуют состояния, сопровождающиеся снижением кашлевого рефлекса, уровня сознания и резистентности организма: никотиновая зависимость, злоупотребление алкоголем, наркомания, профессиональные вредности, ЧМТ, переохлаждение, эпилептические приступы, инсульт, кома, перенесенные инфекции и др. Нередко деструктивные процессы в легочной ткани развиваются вследствие функционирующих пищеводно-бронхиальных свищей, ранения легкого.
Патогенез
В своем развитии бактериальная деструкция легких проходит три стадии: преддеструкции (от 1-2 до 7-14 суток), собственно деструктивных изменений и исхода. Стадия преддеструкции протекает по типу очагово-сливной пневмонии или гнойного лобита. Вторая стадия характеризуется некрозом и распадом легочной паренхимы с последующим отторжением некротических масс и формированием осумкованной гнойной полости. Благоприятным исходом бактериальной деструкции легких является выздоровление с формированием пневмофиброза или кисты легкого, к числу неблагоприятных относятся осложнения и смерть.
Классификация
Бактериальные деструкции легких классифицируются по этиологии, механизму инфицирования, формам поражения, течению. В зависимости от типа возбудителя различают процессы, вызванные аэробной, анаэробной, аэробно-анаэробной флорой. Некоторые авторы на основании этого же принципа различают стафилококковые, стрептококковые, протейные, синегнойные, смешанные деструкции. По механизму поражения патологические процессы делятся на первичные (аэрогенные – 80%) и вторичные (гематогенные – 20%). Среди клинико-рентгенологических форм бактериальной деструкции легких выделяют:
- преддеструкцию (острые массивные пневмонии и лобиты)
- легочные формы (буллы и абсцессы легких)
- легочно-плевральные формы (пиоторакс, пневмоторакс, пиопневмоторакс)
- хронические формы (кисты легких, бронхоэктазы, пневмофиброз, хронический абсцесс легкого, эмпиема плевры) являются исходами острой деструкции.
В клинической практике преобладают легочно-плевральные формы деструкции, на долю легочных приходится всего 15-18%. По динамике течения процесс может быть стабильным, прогрессирующим, регрессирующим; неосложненным и осложненным. Течение бактериальной деструкции легких может быть острым, затяжным и септическим.
Симптомы
Клиническая симптоматика деструктивной пневмонии разворачивается тогда, когда острые проявления воспаления легких уже стихают. Таким образом, на фоне удовлетворительного самочувствия вновь возникает гипертермия до 38-39 о С, озноб, слабость, потливость, сухой кашель , болезненность в грудной клетке. Стремительно нарастает одышка и цианоз; состояние пациента быстро ухудшается. Обычно в стадии преддеструкции специфические рентгенологические данные отсутствуют, поэтому больному выставляется диагноз пневмонии.
Вместе с тем, заподозрить начавшуюся бактериальную деструкцию легких позволяет ряд клинических признаков: гнилостный запах изо рта, тяжелейшая интоксикация, характерная для гнойных процессов (адинамия, тахикардия, температурные пики до 39-40 о С, анорексия и др.). После прорыва абсцесса в бронхи начинается обильное откашливание гнойной зловонной мокроты. На этом фоне отмечается улучшение самочувствия, снижение температуры, повышение активности, появление аппетита и т. д. Если дренирования абсцесса не происходит, гнойно-септический синдром сохраняется и прогрессирует.
При пиотораксе состояние больного ухудшается постепенно. Возникают выраженные боли в груди при дыхании, прогрессирует одышка, температура тела повышается, главным образом, по вечерам. У детей может развиться абдоминальный синдром, симулирующий острый живот, и нейротоксикоз. Бурное клиническое течение может принимать пиопневмоторакс, являющийся следствием разрыва легочной ткани и прорыва гнойного очага в плевральную полость. В этом случае резко возникает приступообразный кашель, одышка, нарастающий цианоз, тахикардия. Вследствие внезапно развившегося коллапса легкого и плевропульмонального шока возможно кратковременное апноэ. При ограниченном пиопневмотораксе вся симптоматика выражена умеренно.
Течению хронических форм бактериальной деструкции легких свойственны признаки гнойной интоксикации (бледный, землисто-серый цвет кожи, недомогание, плохой аппетит, похудание). Беспокоит кашель с умеренным количеством гнойной мокроты с запахом, кровохарканье, небольшая одышка. Типичен легкий цианоз, утолщение дистальных фаланг пальцев.
Осложнения
Различные формы бактериальной деструкции легких могут осложняться легочным кровотечением , внутриплевральным кровотечением (гемотораксом), перикардитом. При массивной инфекции и сниженной иммунной реактивности развивается молниеносный сепсис, при хроническом течении - амилоидоз внутренних органов. Летальные исходы в большинстве своем обусловлены острой почечной недостаточностью, полиорганной недостаточностью.
Диагностика
В анализах крови – признаки активного воспаления: лейкоцитоз со сдвигом влево, значительное повышение СОЭ; увеличение уровня сиаловых кислот, гаптоглобина, серомукоидов, фибрина. Микроскопическое исследование мокроты определяет ее гнойный характер, большое количество лейкоцитов, наличие эластических волокон, холестерина, жирных кислот. Идентификация возбудителя производится при бактериологическом посеве мокроты. Бронхиальный секрет может быть получен как при откашливании, так и во время проведения диагностической бронхоскопии .
Картина, выявляемая по данным рентгенографии легких , различается в зависимости от формы бактериальной деструкции легких. В типичных случаях легочные деструкции определяются в виде полостей с горизонтальным уровнем жидкости, вокруг которых распространяется воспалительная инфильтрация легочной ткани. При плевральных осложнениях выявляется смещение тени средостения в здоровую сторону, уровень жидкости в плевральной полости, частичный или полный коллапс легкого. В этом случае целесообразно дополнение рентгенологической картины данными УЗИ плевральной полости, плевральной пункции и исследования экссудата. Бактериальную деструкцию легких требуется дифференцировать от полостной формы рака легкого, бронхогенных и эхинококковых кист, кавернозного туберкулеза. В проведении дифдиагностики, должны участвовать пульмонологи, торакальные хирурги, фтизиатры.
Лечение бактериальной деструкции легких
В зависимости от формы и течения бактериальной деструкции легких ее лечение может быть консервативным или хирургическим с обязательной госпитализацией в пульмонологический стационар или отделение торакальной хирургии. Консервативный подход возможен при хорошо дренирующихся неосложненных абсцессах легкого, острой эмпиеме плевры.
Независимо от тактики ведения патологии проводится массивная антибактериальная, дезинтоксикационная и иммуностимулирующая терапия. Антибиотики (карбапенемы, фторхинолоны, цефалоспорины, аминогликозиды) вводятся внутривенно, а также эндобронхиально (во время проведения санационных бронхоскопий) и внутриплеврально (в процессе лечебных пункций или проточно-промывного дренирования плевральной полости). Кроме инфузионной детоксикации, в лечении бактериальных деструкций легких находят широкое применение экстракорпоральные методы (ВЛОК, УФОК, плазмаферез, гемосорбция). Иммунокорригирующая терапия предполагает введение гамма-глобулинов, гипериммунной плазмы, иммуномодуляторов и др. В фазе стихания воспаления медикаментозная терапия дополняется методами функциональной реабилитации (физиопроцедурами, ЛФК).
Из оперативных методов лечения при неадекватном опорожнение гнойника в легком используется пневмотомия (открытое дренирование), иногда – резекционные вмешательства (лобэктомия, билобэктомия) или пневмонэктомия . При хронической эмпиеме плевры может потребоваться проведение торакопластики или плеврэктомии с декортикацией легкого .
Прогноз и профилактика
Полным выздоровлением заканчивается примерно четверть случаев бронхиальной деструкции легких; у половины больных достигается клиническое выздоровление с сохранением остаточных рентгенологических изменений. Хронизация заболевания происходит в 15-20% наблюдений. Летальным исходом заканчивается 5-10% случаев. Основу профилактики развития бактериальной деструкции легких составляет своевременная антибиотикотерапия бактериальных пневмоний и гнойных внелегочных процессов, клинико-рентгенологических контроль излеченности, повышенное внимание к больным группы риска по развитию деструктивных процессов в легких. На этапе первичной профилактики важна пропаганда здорового образа жизни, борьба с алкоголизмом и наркоманией.
Инфекционные деструкции легких - тяжелые патологические состояния, характеризующиеся воспалительной инфильтрацией и последующим гнойным или гнилостным распадом (деструкцией) легочной ткани в результате воздействия неспецифических инфекционных возбудителей (Н. В. Пухов, 1998). Выделяют три формы инфекционных деструкции легких: абсцесс, гангрена и гангренозный абсцесс легкого.
Причины инфекционных деструкций легких
Специфических возбудителей инфекционных деструкции легких не существует. У 60-65% больных причиной заболевания являются неспорообразующие облигатно анаэробные микроорганизмы: бактероиды (B.fragilis, B.melaninogenicus); фузобактерии (F.nucleatum, F.necropharum); анаэробные кокки (Peptococcus, Peptostreptococcus) и др. Инфекционные деструкции, возникающие вследствие аспирации ротоглоточной слизи, чаще вызываются фузобактериями, анаэробными кокками и B.melaninogenicus. При аспирации желудочного содержимого наиболее частым возбудителем инфекционной деструкции легких является B.fragilis.
У 30-40% больных инфекционные деструкции легких вызываются золотистым стафилококком, стрептококком, клебсиеллой, протеем, синегнойной палочкой, энтеробактериями. Названные возбудители чаще всего вызывают инфекционные деструкции легких, первично не связанные с аспирацией ротоглоточной слизи или желудочного содержимого.
Инфекционные деструкции легких гематогенно-эмболического происхождения чаще всего вызываются золотистым стафилококком.
В редких случаях причиной заболевания являются небактериальные патогены (грибы, простейшие).
Предрасполагающие факторы: курение, хронический бронхит, бронхиальная астма, сахарный диабет, эпидемический грипп, алкоголизм, челюстно-лицевая травма, длительное пребывание на холоде, грипп.
Патогенез инфекционных деструкций легких
Возбудители инфекционной деструкции легких проникают в легочную паренхиму через дыхательные пути, реже гематогенно, лимфогенно, путем распространения с соседних органов и тканей. При трансбронхиальном инфицировании источником микрофлоры являются ротовая полость и носоглотка. Большую роль играет аспирация (микроаспирирование) инфицированной слизи и слюны из носоглотки, а также желудочного содержимого. Кроме того, абсцессы легкого могут возникать при закрытых травмах (ушибы, сдавления, сотрясения) и проникающих ранениях грудной клетки. При абсцессе первоначально наблюдается ограниченная воспалительная инфильтрация с гнойным расплавлением легочной ткани и образованием полости распада, окруженной грануляционным валом.
В последующем (через 2-3 нед.) наступает прорыв гнойного очага в бронх; при хорошем дренировании стенки полости спадаются с образованием рубца или участка пневмосклероза.
При гангрене легкого после непродолжительного периода воспалительной инфильтрации в связи с воздействием продуктов жизнедеятельности микрофлоры и тромбоза сосудов развивается обширный некроз легочной ткани без четких границ. В некротизированной ткани формируется множество очагов распада, которые частично дренируются через бронх.
Важнейшим патогенетическим фактором является также снижение функции общего иммунитета и местной бронхопульмональной защиты (см. «Хронический бронхит »).
Классификация инфекционных деструкций легких
- Причины (в зависимости от вида инфекционного возбудителя).
- Аэробная и/или условно-анаэробная флора.
- Облигатно анаэробная флора.
- Смешанная аэробно-анаэробная флора.
- Небактериальные возбудители (грибы, простейшие).
- Патогенез (механизм инфицирования).
- Бронхогенные, в том числе аспирационные, постпневмонические, обтурационые.
- Гематогенные, в том числе эмболические.
- Травматические.
- Связанные с непосредственным переходом нагноения с соседних органов и тканей.
- Клинико-морфологическая форма.
- Абсцессы гнойные.
- Абсцессы гангренозные.
- Гангрена легкого.
- Расположение в пределах легкого.
- Периферические.
- Центральные.
- Распространенность патологического процесса.
- Единичные.
- Множественные.
- Односторонние.
- Двусторонние.
- С поражением сегмента.
- С поражением доли.
- С поражением более одной доли.
- Тяжесть течения.
- Легкое течение.
- Течение средней тяжести.
- Тяжелое течение.
- Крайне тяжелое течение.
- Наличие или отсутствие осложнений.
- Неосложненные.
- Осложненные:
- пиопневмоторакс, эмпиема плевры;
- легочное кровотечение;
- бактериемический шок;
- острый респираторный дистресс-синдром взрослых;
- сепсис (септикопиемия);
- флегмона грудной стенки;
- поражение противоположной стороны при первично одностороннем процессе;
- прочие осложнения.
- Характер течения (в зависимости от временных критериев).
- Острые.
- С подострым течением.
- Хронические абсцессы легких (хроническое течение гангрены невозможно).
Примечание: под гангренозным абсцессом понимается промежуточная форма инфекционной деструкции легких, отличающаяся менее обширным и более склонным к отграничению, чем гангрена, омертвением легочной ткани. При этом в процессе расплавления легочной ткани формируется полость с пристеночными или свободно лежащими тканевыми секвестрами.
Воспаления легких являются одними из самых частых заболеваний человечества. И это не странно, ведь из-за физиологических и анатомических особенностей человек слабо защищен от патологий такого вида. Пневмонии чаще возникают в холодные и влажные периоды года, когда есть все условия для развития возбудителя, а организм человека значительно ослаблен.
По причине высокой тяжести протекания, пневмонии часто приводят к тяжелым осложнениям и являются очень опасным состоянием для человека. Рациональное лечение – единственный способ сберечь жизнь пациента.
Причиной воспаления может стать большое количество возбудителей и вредоносных факторов, но чаще всего его вызывают бактерии стрептококка.
Острая гнойная деструктивная пневмония – тяжелая форма воспаления легких, которая вызывается огромным спектром микроорганизмов и характеризуется деструктивными изменениями в легочной ткани.
Процесс начинается остро и нередко вызывает тяжелые осложнения. Чаще всего возникает у детей раннего возраста. Деструктивная пневмония у детей возникает достаточно часто и составляет 8-12% от числа детских пневмоний.
Патология требует срочной госпитализации, правильной постановки диагноза и адекватного лечения. В ином случае пациенту грозят тяжелые последствия, в том числе смерть.
Этиология заболевания у детей
Как факторы риска для развития пневмонии выступают:
- недоношенность;
- перенесенные ранее затяжные острые респираторные вирусные инфекции;
- врожденные и приобретенные иммунодефициты;
- прием глюкокортекостероидов;
- повреждения во время родового процесса;
- асфиксия плацентарной жидкостью;
- септицемия и септикопиемия;
- неадекватно проведенная антибиотикотерапия;
- плохие условия жизни.
Непосредственными возбудителями деструктивного заболевания легких могут стать всевозможные микроорганизмы, но все же самым частым виновником болезни является патогенный штамм стафилококка. Часто можно встретить целые «ассорти» из возбудителей, когда, к примеру, стафилококк вызывает начало болезни, а другие микроорганизмы пользуются снижением защитных функций организма и усугубляют процесс.
Кроме стафилококка важность в этиологии пневмонии имеют:
- бульварный протей;
- псевдомонас;
- энтеробактерии;
- клебсиелла;
- грипп;
- парагрипп;
- аденовирусы.
Особенности у взрослых

Этиологическими причинами и факторами гнойно-деструктивная пневмония у взрослых практически ничем не отличается от детской. Кроме перечисленных в детской этиологии факторов риска, у взрослых добавляются еще несколько приобретенных патологий:
- синдром приобретенного иммунодефицита человека;
- гепатиты групп А,B,C;
- сахарный диабет первого и второго типа;
- сепсис;
- алкоголизм;
- курение;
- наркомания;
- неблагоприятные условия работы и профессиональные вредности.
Возбудители воспаления все те же самые, что и у детей.
Патогенетические механизмы развития воспаления очень просты и банальны. Инфекционный агент проникает в легочную ткань в месте поврежденной слизистой оболочки (респираторный путь заражения), через зараженную кровь при септических состояниях (гематогенный путь заражения), а так же через лимфу.
После попадания возбудителя в легочную ткань он начинает стремительно размножаться. По ходу размножения микроорганизмов развиваются небольшие полости, наполненные воздухом (буллы), или же инкапсулярные гнойники (абсцессы). В случае размещения полостей вблизи висцеральной плевры и их разрыва в плевральную полость, возникает возможность развития эмпиемы плевры, сухого плеврита или пневмоторакса.
В редких случаях гнойники размещаются вблизи больших сосудов. Расплавив стенку сосуда, микроорганизмы попадают в кровь, вызывая сепсис.
Классификация
- Бронхогенная форма: путем заражения выступает респираторный путь. Возникает в 4/5 случаев заболевания и является первичной самостоятельной формой болезни. При диагностике чаще всего отмечается локальное поражение легочной ткани.
- Гематогенная форма: путем заражения выступает инфицированная кровь, к примеру, при сепсисе. У детей причиной вторичного деструктивного воспаления может быть флегмона новорожденных. При диагностике чаще всего отмечается генерализованное поражение легочной ткани.
По развитию бронхопневмонии выделяют следующие стадии процесса:
- Стадия острой деструктивной пневмонии (интрапульмональная форма);
- Стадия контактного гнойно-воспалительного процесса (Легочно-плевральная форма). Характеризируется передачей инфекции с легочной ткани в плевру и плевральную полость контактным путем.
Как отдельная вариант существует медиастинальная форма деструкции.
При диагностике пневмонии нужно сразу же определить первичная она, или вторичная.
- Первичная форма . Так, в случае бронхогенной формы, поражение легочной ткани будет локализированным односторонним, чаще всего размещенным в пределах одной доли. Симптомы дают о себе знать уже на первый-второй день после начала заболевания.
У пациента резко подымается температура тела, снижается работоспособность, появляется головной боль, тошнота, рвота, миалгия, боли в суставах, появившийся сухой кашель сравнительно быстро переходит в слизистый, слизисто-гнойный, гнойный. Реже появляется кровохаркание.
Перкуторно возможно услышать притупление звука в области локализации абсцесса.
Аускультативно выслушивается ослабленное везикулярное дыхание.

По данным рентгенографии можно определить точное размещение патологического процесса, благодаря массивному количеству инфильтрата и экссудата. На снимке будет видно зоны округлой формы, которые различаются между собой по наивности жидкости. Если четко видно уровень жидкости, можно с точностью сказать про наивность абсцесса. Когда полость есть, а уровня жидкости нет, можно подозревать буллу.
В крови преобладает нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево. Значительно повышается СОЕ.
- Вторичная форма . Развивается на фоне других инфекций. Поэтому важность анамнеза преобладает над первичной формой. Клиника зависит от первичного заболевания, но имеет несколько общих характеристик.
При прогрессии вторичной формы деструкции, чаще всего, развиваются явления дыхательной и сердечно-сосудистой недостаточности. Кроме высокой температуры, слабости, миалгии, тошноты и рвоты у пациента возникает акроцианоз, бледность, потеря сознания, одышкаа.
На рентгенографии отмечаются множественные хаотично размещенные небольшие полости в обоих легких, в которых размещен воздух или гной.
В случае разрыва абсцесса в плевральную полость клиническая картина стремительно усугубляется. Появляются признаки воспаления плевры и пиопневмоторакса: боль при дыхании, поверхностное дыхание, увеличение одышкаи, перкуторно тупой звук в закутках плевры, смещение органов средостения.
Рентгенографическим методом определяется уровень жидкости.
Дети переносят воспаление намного тяжелее, чем взрослые, поэтому деструктивные пневмонии детей чаще вызывают осложнения.
Дифференциальную диагностику необходимо провести от других форм пневмонии, поликистоза легких, гангрены легкого.
В случае первичной формы заболевания, в первую очередь необходимо избавиться от синдрома интоксикации. Для этого используют парентеральный путь введения препаратов реополиглюкина, калийсберегающих диуретиков. Так же вводиться 10-20% глюкоза, контрикал. Пациенту назначают поливитаминные комплексы, противогистаминные препараты (димедрол, диазепам).
В качестве этиотропной терапии используются антибиотики. Очень важно подобрать подходящий антибиотик, к которому наиболее чувствителен возбудитель. Для этого необходимо дождаться результатов баканализа, и пробы на чувствительность.
При использовании антибиотиков широкого спектра, если результатов баканализа еще нет, а лечение необходимо начать немедленно, больному нужно назначить курс эубиотиков для предотвращения возможного дисбактериоза.
Курс лечения антибиотиками длиться по мере пропадания симптомов заболевания, в среднем 1-2 недели. Но бывают случаи, когда гнойно-деструктивная пневмония проходит, но остаются полости с гноем (абсцессы). В таком случае курс антибиотикотерапии необходимо продолжить до полного исчезновения гнойников.
В составе комплексной терапии пациенту назначают эуфиллин для улучшения кровообращения и вентиляции легких, иммуноглобулины для стимуляции иммунитета.
В случае вторичной формы необходимо одновременно избавиться от первоисточника инфекции и лечить вызванную им деструктивную пневмонию. Лечение зависит от первоначальной инфекции и рассматривается индивидуально.
При развитии сердечно-сосудистой недостаточности необходимо назначить лечение сердечными препаратами: дигитоксин, коргликон, строфантин. Для предупреждения тромбозов используют антикоагулянты.
Если же у больного развился пиопневмоторакс, показано дренирование плевральной полости. При этом необходимо тщательно очистить полость от гноя и промыть антисептиками с антибиотиками.